INTRODUCCIÓN
La pancreatitis aguda es un proceso inflamatorio que cura con dolor abdominal como principal manifestación clínica inicial y con la posibilidad de aparición de diversas complicaciones que pueden afectar a la propia glándula pancreática. Entre estas complicaciones locales se agrupa una serie de alteraciones estructurales como son la presencia de necrosis, abscesos o seudoquistes1 . Sin embargo, al menos desde un punto de vista teórico, la actividad inflamatoria de la pancreatitis aguda podría también determinar una alteración en la función exocrina pancreática. De acuerdo con las iniciales definiciones de pancreatitis aguda la restitución ad integrum de la glándula pancreática debe ser la regla después de un brote inflamatorio2 . Si esto fuera así, esta disfunción pancreática debería ser transitoria; sin embargo, como veremos, el deterioro de la función exocrina en algunos casos es duradero. Por ello, ya en la clasificación de Marsella-Roma de 1988 se aceptaba la posibilidad de una disfunción exocrina más o menos intensa y duradera tras un episodio de pancreatitis aguda3 . De todas formas, éste es un aspecto poco estudiado en general, y habitualmente no se recoge en las guías de tratamiento de la pancreatitis aguda4,5 .
FISIOPATOLOGÍA DE LA INSUFICIENCIA PANCREÁTICA EXOCRINA TRAS UNA PANCREATITIS AGUDALos mecanismos por los que puede aparecer una insuficiencia pancreática exocrina (IPE) tras un episodio de pancreatitis aguda son diversos (tabla I). Actualmente se piensa que, tras la lesión inicial, los primeros fenómenos fisiopatológicos ocurren en la célula acinar pancreática.
TABLA I. Mecanismos teóricos de insuficiencia pancreática en la pancreatitis aguda
Una de estas alteraciones iniciales intracelulares es el bloqueo en la secreción enzimática que favorece la colocalización de las proenzimas digestivas con las hidrolasas lisosomales y la activación de aquellas, lo que determina finalmente la destrucción celular6 . Todos estos hechos ocurren independientemente de cuál sea la etiología de la enfermedad. Este bloqueo en la secreción enzimática podría determinar cierto grado de disfunción pancreática ya desde el inicio de la pancreatitis aguda. A este fenómeno se le suma el grado de alteración estructural en forma de edema y necrosis que se produce en la pancreatitis aguda. Así, sería lógico que el grado de deterioro de la función pancreática estuviera en relación directamente proporcional con la extensión de la necrosis pancreática. Por otra parte, el tratamiento de elección cuando en una pancreatitis necrosante se produce una infección de la necrosis pancreática y, aunque más discutido, cuando se desarrolla un fallo orgánico en ausencia de infección, es la necrosectomía quirúrgica7 . Esta intervención consiste en la extracción del tejido necrótico. Al no ser una cirugía reglada, puede extirparse también parte del tejido todavía viable lo que contribuye a un daño estructural y también funcional añadido8,9 . Así, diversos estudios experimentales muestran que es posible la regeneración tisular tras una pancreatitis necrosante9-11 . Este hecho se ha comprobado también en humanos, ya que al estudiar anatomopatológicamente el tejido extirpado tras la necrosectomía se observó una elevada cantidad de células estrelladas con potencial capacidad regenerativa tisular12 . Por tanto, desde el punto de vista teórico, el necrosectomía dependerá del tejido pancreático potencialmente funcionante preservado, y ello estará determinado por la función pancreática previa a la cirugía, la cantidad de necrosis y el tejido desbridado y, probablemente, por el factor causante de la pancreatitis como se comenta a continuación. La etiología de la pancreatitis aguda también puede ser un factor determinante en el desarrollo de una IPE. La pancreatitis alcohólica es la causa más frecuente de pancreatitis crónica 13 . El alcohol es responsable de alteraciones estructurales distintas de las producidas por otros agentes etiológicos de la pancreatitis aguda. Estas alteraciones, consistentes en la aparición de fibrosis y otros cambios sugestivos de pancreatitis crónica, pueden estar presentes ya en el primer episodio de pancreatitis aguda 14-18 . Por tanto, aunque es una hipótesis controvertida, se dispone de algunas evidencias que apoyan que cuando un paciente sufre una pancreatitis aguda secundaria a un consumo elevado de alcohol ya padece una pancreatitis crónica subyacente y puede tener cierto grado de disfunción exocrina previa. De hecho, hasta el 64% de los pacientes con pancreatitis crónica etílica ha padecido alguna pancreatitis aguda anteriormente, en la mayoría de los casos en más de una ocasión 19 . Por último, la recurrencia en los episodios de pancreatitis aguda, aunque la etiología no sea etílica, se considera también actualmente causa de pancreatitis crónica 13 . desarrollo de una insuficiencia pancreática después de la
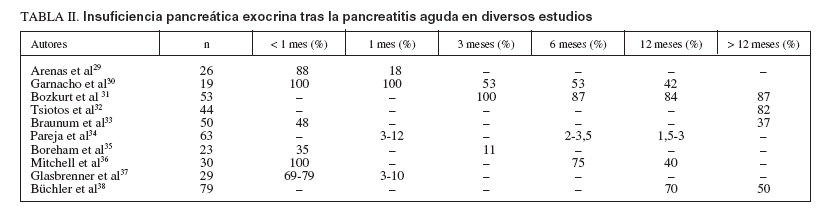
TABLA II. Insuficiencia pancreática exocrina tras la pancreatitis aguda en diversos estudios
EVIDENCIA DE INSUFICIENCIA PANCREÁTICA EXOCRINA EN LA PANCREATITIS AGUDA
Diversos estudios experimentales han demostrado la existencia de una disminución de la secreción pancreática tanto basal como estimulada tras inducir una pancreatitis 6,20-25 . Sin embargo, los estudios realizados en humanos proporcionan resultados contradictorios. Domín-guez-Muñoz et al26 estudiaron en 8 pacientes (4 de ellos con necrosis) la función pancreática exocrina mediante la medición de enzimas y bicarbonato en el duodeno durante los primeros días tras una pancreatitis aguda, y encontraron una secreción normal en 7 de ellos. Además, el patrón cíclico interdigestivo de secreción era también normal26 . Sin embargo, otros estudios iniciales sí comprobaron la existencia de una alteración en la función exocrina durante este período27,28 . En 1962, Lundh27 describió en 2 pacientes con pancreatitis aguda un deterioro de la función exocrina durante los primeros días tras el inicio de los síntomas. Posteriormente, Airey y McMahon28 trataron con enzimas pancreáticas o placebo de forma aleatorizada a pacientes con pancreatitis aguda en el momento de iniciar una dieta oral; 7 días después medían la función pancreática mediante la prueba del ácido paraaminobenzoico (PABA). Los pacientes tratados con enzimas tenían una significativa mejor función exocrina. A partir de estos hallazgos se han realizado múltiples estudios diseñados específicamente, tanto para evaluar la función pancreática exocrina inmediatamente tras el episodio de pancreatitis aguda como para conocer la duración de las alteraciones funcionales encontradas29-38 . Sin embargo, como vemos en la tabla II, los hallazgos están lejos de ser homogéneos. Este hecho hace que, en general, las conclusiones de los diferentes estudios no puedan ser comparables. Las causas de esta heterogeneidad se pueden resumir en:
Por todo ello, es necesario una estratificación en distintas categorías con objetivos muy concretos para conocer con mayor grado de aproximación el estado de la función pancreática después de un episodio de pancreatitis aguda.
FUNCIÓN PANCREÁTICA EN EL PERÍODO INMEDIATO A LA PANCREATITIS AGUDA
Solamente 6 estudios evalúan la función exocrina durante la fase de convalecencia tras una pancreatitis agu- 26,29,30,35-37 . Los 3 estudios iniciales utilizaron una prueba indirecta (PABA) para investigar la existencia de una disfunción pancreática. Incluidas las pancreatitis agudas, leves y graves, y de diversa etiología, los 3 trabajos concluyen que existe una IPE durante la fase inicial de la pancreatitis aguda en casi la totalidad de los casos 29,30,36 . Posteriormente, otro estudio en el que también se utilizaban pruebas indirectas (pancreolauril y quimotripsina fecal), pero en el que sólo se incluyeron pancreatitis edema-tosas, confirmó la aparición de una disfunción exocrina en aproximadamente 2 tercios de los pacientes 37 . Sin embargo, Boreham y Ammori 35 tan sólo encontraron que los pacientes con pancreatitis aguda leve presentaban una alteración de la función exocrina en un 13% (determinada mediante elastasa 1 fecal) frente al 86% en el caso de pacientes con pancreatitis aguda grave. Curiosamente, el único estudio en el que se mide directamente la actividad enzimática pancreática en el duodeno no encuentra diferencias entre pacientes con pancreatitis aguda en esta fase de la enfermedad y controles sanos 26 . Por tanto, aunque los estudios son escasos y heterogéneos en su diseño, parece existir cierto grado de disfunción pancreática exocrina durante los primeros días después de una pancreatitis aguda, aunque probablemente ello esté en relación con la gravedad de la enfermedad. Esta reducción inicial en la secreción pancreática puede ser la causa de que exista una hipersecreción de colecistocinina y se-cretina por un efecto de retroalimentación negativa 39 y que la introducción demasiado temprana de la dieta oral suponga una hiperestimulación que pueda conducir a una reagudización de la pancreatitis. Además, podría ser un factor que contribuya al fracaso terapéutico de sustancias antisecretoras como la somatostatina 40 .
EVOLUCIÓN DE LA FUNCIÓN PANCREÁTICA TRAS LA PANCREATITIS AGUDAMúltiples estudios han investigado cómo se comporta la función exocrina del páncreas tras varias semanas desde el inicio de la pancreatitis aguda8,29-38,41-49 . Una vez más, el diseño de los estudios es tan variado que impide obtener conclusiones válidas (tabla II); por ello parece aconsejable agruparlos para intentar conocer el papel que desempeñan distintas circunstancias que teóricamente pueden influir en la función pancreática tras una pancreatitis aguda.
Influencia de la gravedad de la pancreatitis aguda en la función pancreática
La primera dificultad con la que nos encontramos al evaluar la gravedad de la pancreatitis en la función pancreática es la propia definición de gravedad que utilizan los distintos estudios: presencia o ausencia de necrosis8,31-33,41,43,47 , escalas de Ranson44 o criterios de Atlanta34,35,42,45,46,48 . Aun así, podemos dividir los distintos trabajos en los que incluyen pancreatitis leves, los que estudian sólo a pacientes con pancreatitis graves y, por último, los que investigan la relación entre la gravedad y la evolución de la función pancreática. Solamente un estudio evalúa la función pancreática en pancreatitis edematosa37 . Un mes tras el inicio de la pancreatitis el 10% de los pacientes presentaba una alteración en la prueba de pancreolauril, mientras que sólo el 3% tenía unos valores fecales de quimotripsina por debajo del valor normal, sin que se observara una relación con la etiología de la enfermedad. Con respecto a la pancreatitis grave, los resultados son contradictorios. Angelini et al48 estudiaron la función exocrina pancreática mediante la prueba de la secretinaceruleína en 27 pacientes con pancreatitis necrosantes de distinta etiología. Los autores observaron que sólo el 36% presentaba una disfunción exocrina al año de la pancreatitis y que la función pancreática iba mejorando hasta recuperarse por completo al cabo de 4 años. Sin embargo, Bozkurt et al31 comprobaron que en pacientes de similares características existía una alteración en la función exocrina pancreática medida mediante la prueba de Lundh en más de un 85% a los 18 meses de la pancreatitis, si bien la disfunción era grave sólo en el 6% de los casos. Posteriormente, otro trabajo realizado en pancreatitis graves, en el que se utilizó la evolución clinicobiológica y una prueba de aliento con trioleína para definir la disfunción pancreática, concluyó que durante el seguimiento de los pacientes (con edades comprendidas entre 2 y 12 años) el 27% tenía una insuficiencia exocrina moderada y el 35%, grave42 . Quizá sea más interesante revisar los estudios que comparan la evolución por separado de pacientes con pancreatitis graves y leves. En 1983, Mitchell estudió mediante la prueba del PABA la función exocrina de pacientes con pancreatitis leves y graves (definidas según criterios clínicos) durante 12 meses y no se encontraron diferencias entre ellos, con un 40% global de disfunción en este período36 . Similar conclusión obtuvo otro trabajo posterior, aunque en este caso la gravedad se definía con los criterios de Ranson y la función exocrina se estudió mediante una prueba directa44 . Posteriormente, 3 estudios investigan la influencia de la gravedad de la pancreatitis aguda en la función pancreática utilizando para definir la gravedad los criterios de Atlanta, si bien la evaluación de la función pancreática se realiza mediante pruebas distintas. Así, un estudio español, en el que se incluyen sólo pancreatitis biliares y que utiliza diversas pruebas indirectas de la función pancreática y la prueba de la secretinaceruleína, concluye que la función exocrina después de una pancreatitis aguda biliar es normal en más del 90% de los casos sin que exista relación con la gravedad del episodio34 . Sin embargo, un estudio posterior que incluía pancreatitis de distintas etiologías y utilizaba la elastasa 1 fecal para medir la función pancreática a los 3 meses del inicio de los síntomas sí encuentra una relación significativa de la alteración de la función pancreática con la gravedad de ésta (el 86% en pancreatitis graves y el 6,5% en leves), así como con la extensión de la necrosis pancreática dentro de las pancreatitis necrosantes35 . Más recientemente, en otro trabajo que evalúa la función exocrina mediante el consumo de aminoácidos en suero, se puede observar que entre 4 y 18 meses desde el inicio de la pancreatitis aguda todos los pacientes con pancreatitis grave alcohólica y 2 tercios de aquellos con pancreatitis leve de la misma etiología tienen una disfunción exocrina. Sin embargo, en este período sólo la mitad de las pancreatitis graves de origen biliar, y prácticamente ninguna de las leves atribuidas a esta causa, presentan una alteración exocrina. Un año más tarde ninguna pancreatitis grave biliar o etílica normaliza la función pancreática, mientras que en las pancreatitis leves se observa una alteración en la mitad de las pancreatitis alcohólicas y en ninguna de las biliares46 . Finalmente, una serie de trabajos ha encontrado entre un 5 y un 58% de pacientes con insuficiencia pancreática (diagnosticada por distintos métodos) después de realizar una necrosectomía quirúrgica8,33,38,41,49 . Incluso algunos autores han encontrado una relación entre el deterioro de la función pancreática y la cantidad de tejido extraído32,43 . Solamente hay un estudio que compara la evolución en pacientes con pancreatitis aguda necrosante sometidos a necrosectomía con otros manejados con tratamiento conservador46 . En este trabajo, en el que sólo están incluidas pancreatitis biliares, se comprueba que los pacientes sometidos a necrosectomía quirúrgica desarrollan esteatorrea con frecuencia significativamente superior (el 25 frente al 0% en el grupo tratado de forma conservadora). Sin embargo, en el subgrupo de pacientes sin esteatorrea no encuentran diferencias significativas en cuanto a las alteraciones de las pruebas de función exocrina (el 33 frente al 13%, respectivamente). De acuerdo con estos resultados, los autores sugieren un efecto deletéreo de la necrosectomía quirúrgica en la función exocrina pancreática. Sin embargo, la indicación de necrosectomía era la presencia de infección, que se relaciona con la extensión de la necrosis (el 67% de los pacientes operados tenía una necrosis superior al 50% de la glándula frente al 20% de los no operados), por lo que persiste la duda de si es realmente la gravedad local de la pancreatitis la causa de la disfunción pancreática.
Influencia de la etiología de la pancreatitis aguda en la evolución de la función exocrina pancreática
Aunque algunos estudios no han encontrado una relación entre la etiología de la pancreatitis aguda y la función pancreática29,35-37 , la mayoría concluye que el alcohol influye notablemente en el desarrollo posterior de una disfunción exocrina30,42,44,45,48 . Un estudio italiano concluyó que la IPE era más frecuente y más grave en pacientes con pancreatitis alcohólica, aunque se normalizaba al cabo de varios años48 . Esta mayor prevalencia de IPE en pacientes con elevada ingesta etílica se ha confirmado por trabajos posteriores 42,44 . En España, Garnacho et al 30 observaron que tras 1 año de seguimiento la disfunción exocrina permanecía en el 62,5% de las pancreatitis alcohólicas y sólo en el 28% de las biliares. Más recientemente, y como se ha comentado antes, otro estudio italiano concluye que la alteración de la función exocrina es más frecuente en pancreatitis alcohólicas que en pancreatitis biliares, independientemente de su gravedad, y que mientras en éstas la recuperación de la función pancreática ocurre en la mitad de los casos graves, ello no sucede en las pancreatitis alcohólicas graves y sólo en la mitad de las leves de esta etiología 45 . Por último, 2 estudios llevados a cabo por el Hospital Clínico de Valencia, que incluyen únicamente pancreatitis biliares, proporcionan resultados contradictorios. Mientras que en el primero de ellos la prevalencia de IPE es mínima a lo largo de un año, independientemente de la gravedad 34 , otro estudio posterior observa una alteración en las pruebas de la función pancreática en el 33% en el mismo período 46 , si bien este último estudio incluye sólo pancreatitis necrosantes sometidas o no a necrosectomía quirúrgica, mientras que en el primer trabajo solamente el 28% de los casos eran graves y ninguno precisó tratamiento quirúrgico 34 .
TABLA III. Función exocrina pancreática tras una pancreatitis aguda
DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA PANCREÁTICA EXOCRINA DESPUÉS DE UNA PANCREATITIS AGUDA
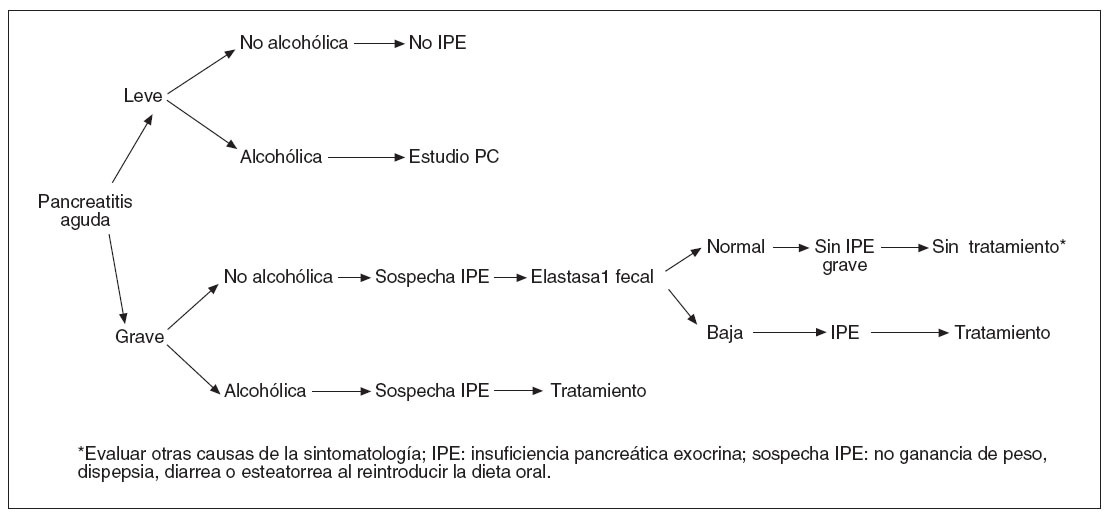
Como ya se ha mencionado, aunque son numerosos los estudios que han investigado qué ocurre con la función exocrina después de una pancreatitis aguda, la gran heterogeneidad en el diseño de estos trabajos hace que sean difícilmente comparables. No obstante, se puede extraer una serie de conclusiones (tabla III). Algunos autores35,50 sugieren un tratamiento con enzimas pancreáticas al reiniciar una dieta oral en todo paciente con pancreatitis aguda grave, independientemente de su etiología y de la sintomatología del paciente. Sin embargo, basándonos en los hallazgos de los estudios previamente descritos, parece recomendable limitar dicho tratamiento de acuerdo con el siguiente esquema (fig. 1): tras una pancreatitis aguda biliar leve no es preciso evaluar la función exocrina puesto que ésta no suele estar alterada. Sin embargo, si la etiología es etílica el paciente podría tener una disfunción exocrina previa. Por ello, es recomendable una investigación similar a la que se realiza en la pancreatitis crónica (habitualmente una prueba de función indirecta como la elastasa 1 fecal de forma diferida para la confirmación de la disfunción pancreática y la indicación y el ajuste del tratamiento, si es posible, mediante una determinación de grasa fecal o pruebas alter-nativas) 51 . También puede indicarse un tratamiento enzimático empírico al reiniciar la dieta oral en los pacientes que presenten dolor o diarrea en ese momento. Por otra parte, pese a que la alteración de las pruebas funcionales es prácticamente segura tras una pancreatitis aguda alcohólica grave y casi la mitad de los pacientes con pancreatitis grave de origen biliar (sobre todo si el paciente precisa ser sometido a necrosectomía), solamente entre el 10 y el 34% de ellos presenta una insuficiencia 31,32,34,41,42,45-47 . Por ello, si la etiología es biliar y, muy especialmente, en pacientes sometidos a necrosectomía quirúrgica, el tratamiento enzimático está justificado si al iniciar una dieta oral presentan dispepsia, diarrea, esteatorrea o ausencia de ganancia de peso. En este caso debe confirmarse la disfunción exocrina mediante la determinación de elastasa 1 fecal. Por el contrario, si la pancreatitis grave es alcohólica puede omitirse la determinación de la elastasa 1 fecal e iniciar el tratamiento con enzimas si el paciente presenta esta sintomatología. No están definidas la dosis ni la duración del tratamiento enzimático. Si es posible, la dosis debe ser ajustada según la respuesta clínica o, mejor aún, según la corrección objetiva de la esteatorrea. En cuanto a la duración, los estudios son discordantes. Algunos sugieren una mejoría, e incluso una desaparición, de la disfunción exocrina con el 30,34,36,48 , mientras que para otros autores la insuficiencia leve o grave es permanente 31,32,38 . Por ello, lo más lógico será evaluar la presencia de una disfunción mediante la determinación de la elastasa 1 fecal, cuyos valores no se modifican con el tratamiento enzimático y suspenderlo si la elastasa 1 fecal retorna a la normalidad. La investigación de la función pancreática tras un episodio de pancreatitis aguda no está cerrada. Aún quedan muchos puntos por definir. Son necesarios más estudios que evalúen la función pancreática tras una pancreatitis aguda en subgrupos muy seleccionados (p. ej., pancreatitis leves alcohólicas; pancreatitis graves alcohólicas tras una necrosectomía quirúrgica), que incluyan un mayor número de pacientes, que investiguen qué ocurre con la función exocrina tras pancreatitis de etiologías distintas de la biliar y la alcohólica, y que establezcan la dosis y la duración del tratamiento sustitutivo.
Fig. 1. Abordaje de la insuficiencia pancreática exocrina tras una pancreatitis aguda.
Correspondencia: Dr. J. Martínez Sempere. Sección de Digestivo. Hospital General Universitario de Alicante Pintor Baeza, s/n. 03010 Alicante. España. Correo electrónico: martinez_juasem@gva.es