La finalidad de la Guía de Práctica Clínica (GPC) sobre el Manejo del Paciente con Dispepsia es generar unas recomendaciones acerca del manejo óptimo de la dispepsia en el ámbito de la atención primaria y especializada ambulatoria. Su objetivo principal es ayudar a optimizar el proceso diagnóstico, identificando a los pacientes con bajo riesgo de tener una patología orgánica grave (fundamentalmente tumoral), los cuales podrían ser manejados de forma segura sin necesidad de realizar pruebas diagnósticas invasivas y/o derivaciones al especialista. La importancia de este objetivo radica en la necesidad de no dejar de diagnosticar a los pacientes con un cáncer esófago-gástrico, tratar correctamente la úlcera péptica y, a la vez, reducir las endoscopias negativas para, en definitiva, utilizar de manera adecuada los recursos sanitarios disponibles.
En esta GPC se revisan las posibles estrategias iniciales en el paciente con dispepsia no investigada, valorando la posible decisión de iniciar o no un tratamiento empírico o de investigar la existencia de una lesión que justifique los síntomas. Asimismo, en esta GPC se aborda la dispepsia funcional, la cual engloba a todos los pacientes con dispepsia sin una causa orgánica objetivable a través de la endoscopia. En esta GPC también se presentan las recomendaciones para el diagnóstico y tratamiento de la úlcera péptica y de la infección por Helicobacter pylori.
Para clasificar la evidencia científica y la fuerza de las recomendaciones se ha utilizado el sistema GRADE (Grading of Recommendations Assessment, Development and Evaluation Working Group) (http://www.gradeworkinggroup.org/).
The aim of the Clinical Practice Guideline (CPG) on the Management of Patients with Dyspepsia is to generate recommendations on the optimal approach to dyspepsia in the primary care and specialized outpatient setting. The main objective of this CPG is to help to optimize the diagnostic process, identifying patients with a low risk of a serious organic disease (mainly tumoral), who could be safely managed without the need for invasive diagnostic tests and/or referral to a specialist. The importance of this aim lies in the need to accurately diagnose patients with esophagogastric cancer and correctly treat peptic ulcer while, at the same time, reduce negative endoscopies in order to appropriately use the available healthcare resources.This CPG reviews the initial strategies that can be used in patients with uninvestigated dyspepsia and evaluates the possible decision to begin empirical therapy or to investigate the existence of a lesion that could explain the symptoms. This CPG also discusses functional dyspepsia, which encompasses all patients with dyspepsia with no demonstrable cause on endoscopy. Recommendations for the diagnosis and treatment of peptic ulcer and Helicobacter pylori infection are also made.
To classify the scientific evidence and strengthen the recommendations, the GRADE (Grading of Recommendations Assessment, Development and Evaluation Working Group) system has been used (http://www.gradeworkinggroup.org/).
La dispepsia es un término que se utiliza ampliamente para describir cualquier tipo de molestia gastrointestinal. Distintos expertos han tratado de uniformizar el concepto de dispepsia, destacando la naturaleza crónica y la presencia de malestar o dolor abdominal centrado en el hemiabdomen superior.
La dispepsia es un motivo de consulta común, tanto en la consulta de medicina de familia como en la atención especializada. Su elevada frecuencia conlleva un consumo considerable de recursos sanitarios y tiene un impacto importante sobre la calidad de vida y la productividad laboral.
Los síntomas dispépticos ocasionales se presentan a menudo en individuos sanos y la mayoría de las veces carecen de significado patológico. Definir qué síntomas dispépticos son banales y cuáles merecen evaluación y tratamiento no siempre es fácil. Generalmente, es el propio paciente el que decide qué síntomas dispépticos son lo suficientemente molestos como para consultar al médico.
1.2La necesidad de una guía de práctica clínicaLa pertinencia de una guía de práctica clínica (GPC) sobre el manejo del paciente con dispepsia se sustenta por varios motivos: su alta prevalencia, su repercusión en la calidad de vida de los pacientes y el elevado consumo de recursos que genera en forma de consultas, pruebas diagnósticas, fármacos o días de trabajo perdidos.
1.3ObjetivosEl objetivo principal de la guía es contribuir a la optimización del proceso diagnóstico, el tratamiento y el seguimiento de los pacientes con dispepsia.
Esta GPC se centra en el enfoque adecuado de aquellos pacientes adultos que acuden a la consulta con síntomas de dispepsia. Se revisan las estrategias iniciales en el manejo del paciente con dispepsia no investigada. Asimismo, se aborda la mejor manera de orientar la dispepsia funcional, la cual engloba a todos los pacientes con dispepsia sin una causa orgánica aparente objetivable tras la realización de una endoscopia. En esta GPC también se contempla el manejo de la úlcera péptica, no causada por antiinflamatorios no esteroideos (AINE).
La actualización de la guía evalúa e incorpora la nueva evidencia científica disponible y propone recomendaciones específicas aplicables en nuestro medio. Con el fin de cumplir el objetivo principal, la guía pretende orientar a los profesionales sanitarios en el manejo óptimo de la dispepsia, ayudar a conseguir los mejores resultados clínicos, optimizar los recursos sanitarios, y promover la cooperación entre los diferentes profesionales implicados en el diagnóstico y tratamiento de la dispepsia. Finalmente, también pretende que los pacientes, con independencia del centro o el médico al que hayan acudido, se beneficien de una atención de calidad contrastada y homogénea.
1.4Proceso de actualizaciónLa actualización de la guía sobre el manejo de la dispepsia contempla múltiples preguntas (véase apartado 1.5), siguiendo el modelo PICO [Paciente, Intervención, Comparación y Resultado (outcome)]. La clasificación y estructura de las preguntas PICO han determinado los criterios de inclusión y exclusión de los estudios objeto de la búsqueda y el tipo de estudio más apropiado. Para la elaboración de la guía se han tenido en cuenta las revisiones, artículos originales y resúmenes relevantes publicados hasta el mes de mayo de 2011, siguiendo la estrategia de búsqueda incluida en el anexo 3.
Para clasificar la calidad de la evidencia y la fuerza de las recomendaciones se ha utilizado el sistema de clasificación GRADE (http://www.gradeworkinggroup.org/) (véase apartado 1.6), en lugar del sistema propuesto por el Centro de Medicina Basada en la Evidencia (Centre for Evidence Based Medicine de Oxford), que se utilizó en la primera versión de la guía.
Para la elaboración de la guía cada autor ha preparado la documentación relacionada con la evaluación de la calidad de la evidencia científica y ha propuesto un texto de redacción. Las recomendaciones han sido redactadas y consensuadas por todos los autores.
1.5Preguntas clínicas- •
¿Qué entendemos por dispepsia?
- •
¿Qué entendemos por dispepsia no investigada?
- •
¿Qué pacientes con dispepsia se deberían investigar mediante endoscopia?
- •
¿Cuál sería la estrategia inicial en la dispepsia no investigada?
- •
¿Cuándo se debería investigar la presencia de infección por H. pylori?
- •
¿Cuál es la utilidad de las diferentes pruebas diagnósticas de la infección por H. pylori?
- •
¿Cuáles son las opciones terapéuticas para la infección por H. pylori?
- •
¿Cuándo y cómo se debería confirmar la erradicación de la infección por H. pylori?
- •
¿Qué entendemos por dispepsia funcional?
- •
¿Cuál sería la estrategia terapéutica frente a la dispepsia funcional?
Para que las guías de práctica clínica sean un instrumento que contribuya realmente a la mejora de la toma de decisiones clínicas, es necesario asegurar que el procedimiento por el que se evalúa la calidad de la evidencia y se formulan las recomendaciones sea riguroso y transparente1–3.
Para establecer la calidad de la evidencia científica y la fuerza de las recomendaciones se han seguido las etapas propuestas por el sistema GRADE4–8:
- 1.
Definición de las variables de resultado (de beneficio y de riesgo), para cada una de las preguntas de intervención formuladas.
- 2.
Puntuación de las variables de resultado. Se asigna una puntuación de 7 a 9 a las variables claves para tomar una decisión, de 4 a 6 a las variables importantes pero no claves) y de 1 a 3 a aquellas variables poco importantes,
- 3.
Evaluación de la calidad de la evidencia para cada una de las variables de resultado claves. Inicialmente en la búsqueda de los estudios para cada variable de resultado se ha priorizado la identificación de revisiones sistemáticas y otros documentos de síntesis crítica de literatura científica. En esta primera etapa se han consultado las siguientes bases de datos electrónicas: TRIP Database, NHS National Library of Guidelines, AHRQ National Guideline Clearinghouse, Cochrane Database of Systematic Reviews (The Cochrane Library), Database of Abstracts of Reviews of Effects (DARE) y MEDLINE. En una segunda fase, se ha llevado a cabo una búsqueda de estudios individuales, ensayos clínicos aleatorizados (ECA) y estudios observacionales.
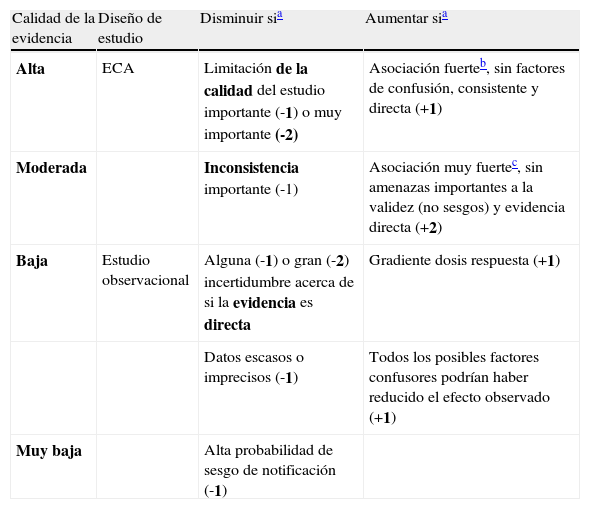
La calidad de la evidencia para cada una de las variables en el sistema GRADE se valora como alta, moderada, baja y muy baja. Los ECA y las revisiones sistemáticas de ECA tienen como punto de partida una calidad de la evidencia alta. Los estudios observacionales y las revisiones sistemáticas de estudios observacionales parten de una calidad de evidencia baja. Los diversos aspectos descritos en la tabla 1 pueden hacer disminuir o aumentar la calidad de la evidencia.
Tabla 1.Evaluación de la calidad de la evidencia para cada variable. Sistema GRADE
Calidad de la evidencia Diseño de estudio Disminuir sia Aumentar sia Alta ECA Limitación de la calidad del estudio importante (-1) o muy importante (-2) Asociación fuerteb, sin factores de confusión, consistente y directa (+1) Moderada Inconsistencia importante (-1) Asociación muy fuertec, sin amenazas importantes a la validez (no sesgos) y evidencia directa (+2) Baja Estudio observacional Alguna (-1) o gran (-2) incertidumbre acerca de si la evidencia es directa Gradiente dosis respuesta (+1) Datos escasos o imprecisos (-1) Todos los posibles factores confusores podrían haber reducido el efecto observado (+1) Muy baja Alta probabilidad de sesgo de notificación (-1) ECA: ensayo clínico aleatorizado.
- 4.
Evaluación de la calidad global de la evidencia. La calidad global de la evidencia se considera según el nivel de calidad más bajo conseguido por las variables de resultado claves. Si la evidencia para todas las variables claves favorece la misma alternativa y hay evidencia de alta calidad para algunas, aunque no para todas las variables, la calidad global se puede considerar alta. Las evidencias de baja calidad sobre beneficios y riesgos poco importantes no deberían disminuir el grado de evidencia global.
- 5.
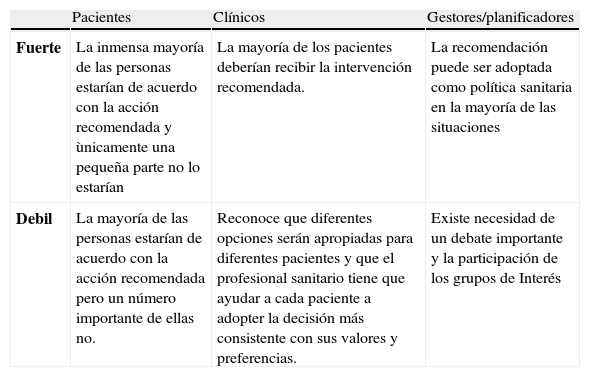
Asignación de la fuerza de la recomendación. El sistema GRADE distingue entre recomendaciones fuertes y débiles y hace juicios explícitos sobre los factores que pueden afectar a la fuerza de la recomendación: balance entre beneficios y riesgos, calidad global de la evidencia, valores y preferencias de la población y costes. Ambas categorías, fuerte y débil, pueden ser a favor o en contra de una determinada intervención. En la tabla 2 se describe el significado de las categorías fuerte y débil.
Tabla 2.Fuerza de las recomendaciones. Sistema GRADE
Pacientes Clínicos Gestores/planificadores Fuerte La inmensa mayoría de las personas estarían de acuerdo con la acción recomendada y ùnicamente una pequeña parte no lo estarían La mayoría de los pacientes deberían recibir la intervención recomendada. La recomendación puede ser adoptada como política sanitaria en la mayoría de las situaciones Debil La mayoría de las personas estarían de acuerdo con la acción recomendada pero un número importante de ellas no. Reconoce que diferentes opciones serán apropiadas para diferentes pacientes y que el profesional sanitario tiene que ayudar a cada paciente a adopter la decisión más consistente con sus valores y preferencias. Existe necesidad de un debate importante y la participación de los grupos de Interés
Una vez elaborado un borrador completo de la guía, los revisores externos, representantes de las diversas especialidades relacionadas (Medicina Familiar y Comunitaria, Gastroenterología, Gestión Sanitaria, Farmacología, Epidemiología, etc.) han aportado sus comentarios y sugerencias. En la elección de estos revisores se ha intentado obtener una representatividad geográfica, con el objetivo de poder integrar aquellos elementos que pudiesen facilitar su aplicabilidad según las diferentes Comunidades Autónomas.
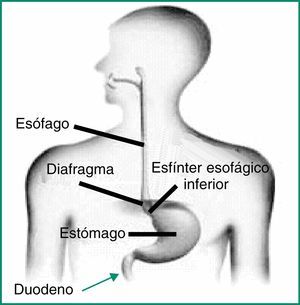
2Definición y clasificación de la dispepsia2.1Definición de dispepsiaLas definiciones de esta entidad clínica son heterogéneas y no existe una definición totalmente aceptada para el término dispepsia. La localización del dolor o malestar en la parte central del abdomen superior y/o que los síntomas sean atribuidos al tracto gastrointestinal superior forma parte de todas las definiciones de dispepsia9. El dolor localizado en hipocondrios no se considera característico de la dispepsia.
Algunas GPC utilizan una definición de dispepsia similar a la de Roma III (tabla 3) y hacen una distinción clara entre dispepsia y la enfermedad por reflujo gastroesofágico (ERGE)10,11. Sin embargo, otras guías relevantes consideran que esta distinción no es posible en la práctica clínica12,13 y prefieren utilizar la definición clásica propuesta en 1988 por Colin-Jones et al, donde la dispepsia se define como cualquier síntoma que sea atribuible al tracto gastrointestinal superior, incluyendo dolor abdominal o retrosternal, discomfort, pirosis, náuseas y vómitos14 (tabla 3).
Definiciones y criterios de dispepsia, dispepsia no investigada, dispepsia orgánica y dispepsia funcional utilizadas en la guía
| Dispepsia: Se define como la presencia en hemiabdomen superior o retrosternal de dolor, molestia, ardor, náuseas, vómito o cualquier otro síntoma que se considere originado en el tracto gastrointestinal superior |
| Dispepsia no investigada: Dispepsia (de acuerdo con la definición anterior) en ausencia de estudio diagnóstico |
| Dispepsia orgánica o de causa conocida: Dispepsia (de acuerdo con la definición anterior) en la que se ha detectado alguna causa que razonablemente justifique los síntomas (tabla 4) |
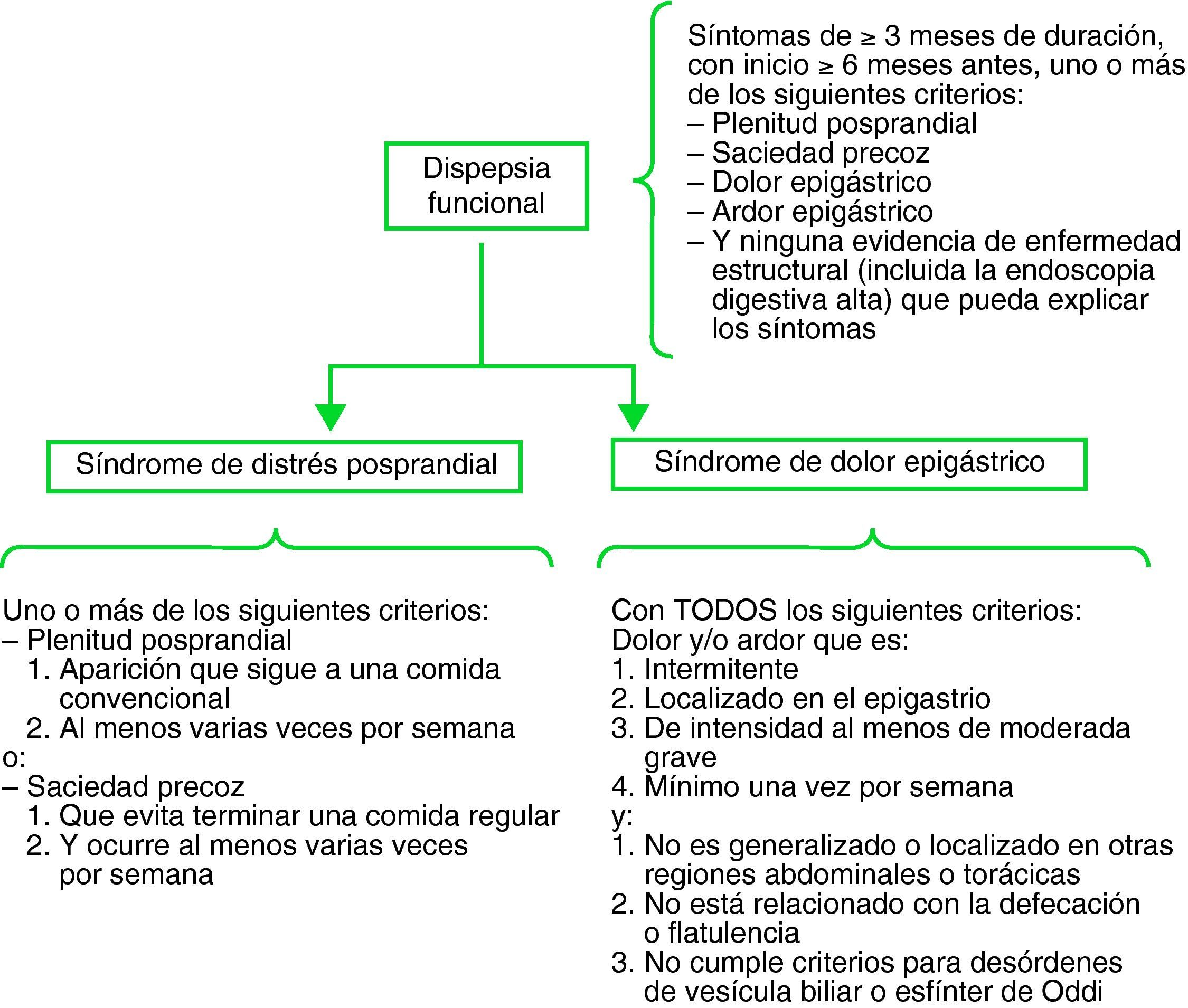
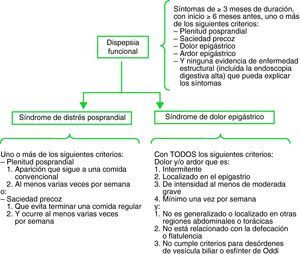
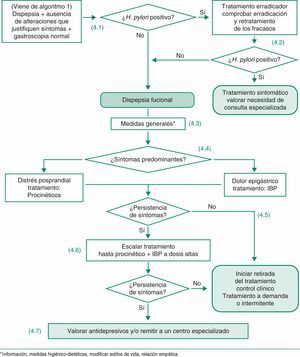
| Criterios para dispepsia funcional (de acuerdo con la clasificación de Roma III): «Síntoma o conjunto de síntomas que la mayoría de médicos considera que tienen su origen en la región gastroduodenal, siendo estos síntomas la pesadez posprandial, saciedad precoz, dolor y ardor epigástrico». Los síntomas pueden ser continuos o intermitentes y estar o no relacionados con la ingesta de alimentos. Los síntomas deben haber aparecido al menos 6 meses antes del diagnóstico y estar activos durante al menos 3 meses. Requiere un estudio diagnóstico adecuado que incluya, al menos, una endoscopia normal y la ausencia de infección por H. pylori y que excluya cualquier enfermedad orgánica, sistémica o metabólica que justifique los síntomas |
La presente guía se posiciona en esta última línea, con una definición de dispepsia más amplia al considerar que: a) la úlcera péptica, la ERGE y la dispepsia funcional a menudo presentan síntomas atípicos que las hacen indistinguibles, y b) siendo patologías muy prevalentes, a menudo un mismo paciente presenta más de una de ellas. Por ello, es aconsejable su manejo conjunto, sobre todo en el ámbito de la atención primaria (véase capítulo 4).
Para la definición de dispepsia funcional (tabla 3), la presente guía asume los criterios de Roma III porque son los más utilizados en la actualidad. En este caso, el comité de expertos que ha elaborado los criterios de Roma III propone como definición de dispepsia: «Síntoma o conjunto de síntomas que la mayoría de médicos considera que tienen su origen en la región gastroduodenal, siendo estos síntomas la pesadez posprandial, saciedad precoz, dolor y ardor epigástrico»15.
Los síntomas pueden ser continuos o intermitentes y estar o no relacionados con la ingesta de alimentos. Los criterios de Roma III consideran suficiente que los síntomas hayan aparecido al menos 6 meses antes y estén activos durante al menos 3 meses15.
Los criterios de Roma III hacen especial énfasis en la diferenciación entre ardor epigástrico (síntoma dispéptico) y pirosis retrosternal, síntoma sugerente de ERGE. A diferencia de la definición general de dispepsia, el diagnóstico de dispepsia funcional requiere un cierto grado de cronicidad y excluye los síntomas típicos de reflujo gastroesofágico, que se clasificarán como ERGE no erosiva si la endoscopia es normal y una vez descartadas otras etiologías de los síntomas.
2.2Clasificación de la dispepsiaLa dispepsia se ha clasificado tradicionalmente en orgánica y funcional (tabla 4). Cuando se identifica una causa orgánica que pueda justificar los síntomas hablamos de dispepsia orgánica. Entre las causas de dispepsia orgánica las más frecuentes son la úlcera péptica y la esofagitis. Cuando tras realizar un estudio adecuado no logra identificarse una causa que justifique los síntomas del paciente se establece el diagnóstico de dispepsia funcional.
Causas de dispepsia
| Dispepsia funcional (> 60%) |
| Dispepsia orgánica |
| Causas frecuentes: |
| - Úlcera péptica |
| - Enfermedad por reflujo gastroesofágico |
| - Medicamentos: AINE, hierro, digoxina, teofilina, eritromicina, potasio, etc. |
| Causas poco frecuentes |
| - Cáncer de estómago o de esófago |
| - Diabetes mellitus con gastroparesia y/o dismotilidad gástrica |
| - Isquemia mesentérica crónica |
| - Pancreatitis crónica |
| - Cáncer de páncreas |
| - Cirugía gástrica |
| - Enfermedad infiltrativa de estómago o intestino grueso (enfermedad de Crohn, gastritis eosinofílica, sarcoidosis) |
| - Enteropatía sensible al gluten, incluyendo enfermedad celiaca |
| - Cáncer de hígado |
| - Trastornos metabólicos (uremia, hipocalcemia, hipotiroidismo) |
| - Síndromes de la pared abdominal |
| - Parasitosis intestinales |
| - Enfermedades sistémicas (diabetes mellitus, enfermedades del tiroides y paratiroides, enfermedades del tejido conectivo) |
La litiasis biliar puede ser causa de dolor de tipo biliar, pero no se considera causa de dispepsia. La colecistectomía en un paciente con dispepsia y litiasis biliar asintomática raramente mejora y puede incluso empeorar los síntomas dispépticos.
Como se ha comentado, la presente GPC asume los criterios propuestos por el consenso de Roma III para definir y clasificar la dispepsia funcional (fig. 1). El comité Roma III considera la dispepsia funcional como un conjunto complejo de síntomas y la subclasifica en: a) síndrome de distrés posprandial, y b) síndrome de dolor epigástrico.
Roma III: criterios diagnósticos para la dispepsia funcional.
Fuente: Tack J, et al (2006)15.
Estos criterios no están totalmente aceptados. Los resultados de un reciente estudio sugieren que la aplicabilidad de esta clasificación basada en síntomas tiene poca utilidad clínica19. Sin embargo, a la espera de nuevas modificaciones, la clasificación de Roma III es probablemente la más aceptada en la actualidad.
3Epidemiología de la dispepsia3.1Prevalencia en la poblaciónLa prevalencia de la dispepsia varía considerablemente en las distintas poblaciones y depende de la definición utilizada en los diferentes estudios20–22. En estudios que utilizan como definición ‘dolor en el abdomen superior’ la prevalencia de dispepsia varía entre el 7% y el 34%22. Cuando la definición es más amplia –síntomas gastrointestinales en abdomen superior–, se observa una prevalencia de entre el 23% y el 45%22. En un estudio realizado en España con esta última definición, se estimó que el 39% de la población ha presentado síntomas dispépticos alguna vez en su vida y el 24%, en los últimos 6 meses23. La prevalencia de dispepsia depende no solamente de cómo se realizan las preguntas, sino de cómo son interpretadas por el propio enfermo y por el médico20–22.
La prevalencia de dispepsia funcional es difícil de determinar. Una revisión sistemática, con solo dos estudios que proporcionan información suficiente, estima la prevalencia de dispepsia funcional entre un 11% y un 14%21. Diversas revisiones no sistemáticas sobre la dispepsia, sitúan a la dispepsia funcional como la causa más común (60%)24,25.
Respecto a las causas orgánicas de dispepsia, una revisión sistemática reciente que evalúa específicamente la prevalencia de los hallazgos de la endoscopia (9 estudios; 5.389 pacientes) estima que la esofagitis es la lesión más prevalente (13,4%), seguido de la úlcera péptica (8%)26. Un estudio realizado en nuestro medio estima una frecuencia de lesiones macroscópicas en la endoscopia en el 45% de los pacientes remitidos desde atención primaria por dispepsia (úlcera péptica 24%, esofagitis 24% y cáncer 2%; algunas endoscopias presentan más de una lesión)27.
3.2La dispepsia en la consultaA pesar que la mayoría de población adulta con síntomas de dispepsia no consulta al médico y opta por la automedicación28, la dispepsia representa un motivo de consulta frecuente en atención primaria. Una revisión sistemática (15 estudios) sitúa el porcentaje de consultas por síntomas dispépticos entre el 26% y el 70%29. Esta revisión señala el nivel socio-económico bajo y la infección por H. pylori como factores asociados de manera consistente a la consulta por dispepsia29. Estudios realizados en nuestro medio estiman una prevalencia del 8% de las consultas en atención primaria30. Este amplio abanico de resultados se explica por la gran variabilidad, tanto en la descripción de los síntomas por parte de los pacientes como en su interpretación por parte de los profesionales sanitarios15.
3.3Impacto económico y calidad de vidaLa dispepsia es un trastorno de buen pronóstico. Sin embargo, la persistencia y recidiva de sus síntomas pueden interferir en las actividades de la vida diaria, causando un importante deterioro de la calidad de vida. Debido a su elevada prevalencia, conlleva además un elevado coste, debido tanto al consumo de recursos sanitarios, como a la reducción de la productividad laboral, tanto en términos de absentismo, como de baja productividad en el puesto de trabajo31.
3.4Factores de riesgoA pesar de que en algunos estudios poblacionales la dispepsia aparece más frecuentemente en mujeres, en la mayoría de los estudios se describe una frecuencia similar entre ambos sexos22. Los estudios disponibles consideran que la edad, el tabaco y la ingesta regular de alcohol no son factores de riesgo asociados a la dispepsia. Los fármacos, especialmente los AINE son una causa frecuente de dispepsia. También se han relacionado los síntomas dispépticos con las situaciones de estrés y con la ansiedad, especialmente en el caso de la dispepsia funcional22.
3.4.1Factores patogénicos de la dispepsia funcionalLos factores desencadenantes y predisponentes por los que se origina la dispepsia funcional no están claramente establecidos9,18,32. Entre los mecanismos propuestos se incluyen alteraciones de la función motora (fracaso de los fenómenos de relajación adaptativa del fundus tras la ingesta de alimento, enlentecimiento del vaciado gástrico, defectos de contracción e hipomotilidad del antro, alteración de la motilidad intestinal), las alteraciones de la sensibilidad visceral (hipersensibilidad del estómago a la distensión y sensibilidad anormal al ácido), los mecanismos relacionados con la respuesta a las infecciones o a alteraciones de la inmunidad o como manifestaciones de desajustes psicológicos. Algunos estudios también sugieren una cierta predisposición genética.
3.4.2Factores de riesgo para la úlcera pépticaLos AINE y la aspirina (AAS) incrementan el riesgo de úlcera péptica. Una revisión sistemática identifica como factores de riesgo de úlcera péptica entre las personas que utilizan AINE, la historia de úlcera péptica, la edad > 60 años, el uso de anti-coagulantes o de corticosteroides, y la utilización concomitante de múltiples AINE y/o AAS33. En esta revisión se identifican también como factores de riesgo controvertidos: el uso concomitante de clopidogrel y de los inhibidores selectivos de la recaptación de la serotonina33.
La infección por H. pylori se asocia estrechamente con la úlcera duodenal y gástrica34,35. Entre un 10% y un 20% de los individuos infectados por H. pylori desarrollarán una úlcera péptica en algún momento de su vida35. La respuesta individual a la infección por H. pylori guarda relación con las diferencias genéticas de los individuos, la virulencia del propio microorganismo y los factores ambientales34.
4Aproximación inicial al paciente con síntomas dispépticos4.1Diagnóstico clínico de dispepsiaLos individuos sanos pueden presentar síntomas dispépticos ocasionales que en la mayoría de los casos carecen de significado patológico. Definir qué síntomas dispépticos no merecen atención y cuáles merecen evaluación y tratamiento es difícil. En la práctica es el propio paciente el que decide qué síntomas dispépticos son lo suficientemente relevantes como para consultar al médico.
En el momento en que el paciente consulta, una historia clínica detallada nos puede permitir establecer el diagnóstico de dispepsia. La historia clínica ha de recoger información sobre estilos de vida (tabaquismo, ingesta de alcohol, ejercicio físico), toma de fármacos [sobre todo AINE y/o inhibidores de la bomba de protones (IBP)] y antecedentes personales significativos en relación con exploraciones complementarias, tratamiento de la úlcera péptica o de cirugía gástrica o la existencia de un diagnóstico previo de infección por H. pylori.
Las características del dolor pueden dirigir el diagnóstico diferencial hacia otras entidades que cursan con epigastralgia, como el cólico biliar o el dolor de origen pancreático. El interrogatorio sobre los síntomas y su posible relación con el hábito intestinal ayudará a descartar un síndrome de intestino irritable, ya que estos se relacionan con la deposición. Asimismo, es necesario valorar la presencia de síntomas de alarma (véase apartado 4.2), que pueden condicionar una actitud diagnóstica más intervencionista.
El interrogatorio debe incluir también las manifestaciones extraintestinales que puedan hacer sospechar una enteropatía sensible al gluten, incluyendo el antecedente de enfermedad autoinmune, el retraso de crecimiento, osteoporosis a una edad temprana, ferropenia, infertilidad y de antecedentes familiares de enfermedad celíaca.
La exploración física raramente aporta datos adicionales. La presencia de palidez cutáneo-mucosa, masa abdominal, visceromegalias o ascitis son signos de alarma que orientan claramente a enfermedad orgánica y obligan a profundizar en el proceso diagnóstico. Por el contrario, el dolor durante la palpación del epigastrio no permite diferenciar entre los pacientes que presentan una enfermedad orgánica o funcional36,37.
En algunos casos, el patrón de síntomas puede orientarnos en la etiología de la dispepsia; por ejemplo, la pirosis retrosternal y regurgitación predominante sugiere la presencia de ERGE y la epigastralgia posprandial tardía que cede con alimentos o antiácidos y/o que despierta al paciente de madrugada sugiere úlcera péptica. No obstante, el valor predictivo de los síntomas para diferenciar entre las tres causas más frecuentes de dispepsia –la ERGE, la úlcera péptica y la dispepsia funcional– o para detectar enfermedades graves como el adenocarcinoma gástrico no supera el 50-60%37–45. Además, se ha demostrado una gran variabilidad entre profesionales a la hora de calificar los síntomas de dispepsia en un paciente determinado46–48. El bajo valor predictivo de los síntomas se debe en primer lugar a que a menudo la enfermedad ulcerosa péptica y la ERGE presentan síntomas atípicos; y en segundo lugar, a que la dispepsia funcional, la ERGE y la úlcera péptica son enfermedades frecuentes que pueden coexistir en un mismo paciente49,50. Así, un estudio realizado en nuestro medio que analizaba 93.699 endoscopias digestivas mostró que el 9% de los pacientes con esofagitis por reflujo presentaba una úlcera péptica asociada50.
- •
En pacientes con síntomas de dispepsia se recomienda realizar una historia clínica detallada para orientar el diagnóstico inicial (evidencia moderada, recomendación fuerte a favor).
- •
En los pacientes con dispepsia, la superposición de síntomas y enfermedades justifica recomendar una estrategia de abordaje común, sin excluir a los pacientes con síntomas sugestivos de ERGE (evidencia moderada, recomendación débil a favor).
La gran preocupación cuando se emplean aproximaciones no invasivas como la estrategia «test and treat» (diagnosticar y tratar la infección por H. pylori) o el tratamiento empírico con IBP (véase apartado 4.3.2 y 3) es que, al no realizar una endoscopia inicial, se pueda retrasar el diagnóstico de una posible neoplasia y pueda empeorar su pronóstico. Por esta razón la mayoría de las GPC y documentos de consenso recomiendan la utilización de los síntomas y signos de alarma como un elemento clave para discernir qué pacientes son tributarios de una endoscopia precoz10,51–56.
A pesar de ello, los estudios disponibles son escasos y sus resultados inconsistentes57,58. Algunos estudios han demostrado una asociación entre síntomas de alarma y patología orgánica (cáncer, úlcera y estenosis)59 mientras que otros no60. En este último estudio, la edad y la anemia fueron predictores, aunque débiles, de patología orgánica, mientras que la disfagia y la pérdida de peso no lo fueron60. Por otro lado, también se dispone de varios estudios que han demostrado que, en el momento del diagnóstico, en la práctica totalidad de los pacientes con dispepsia no investigada y cáncer gástrico subyacente se presenta al menos un síntoma de alarma61–65.
En la tabla 5 de describen los síntomas y signos de alarma en un paciente con dispepsia no investigada65,67. Asimismo, también se ha de tener en cuenta la historia personal o familiar de cáncer gástrico y la mala respuesta al tratamiento inicial66,67.
Dado que el riesgo de neoplasia aumenta con la edad de comienzo de los síntomas, la mayoría de las GPC y documentos de consenso recomiendan realizar una gastroscopia a todos los pacientes dispépticos por encima de una determinada edad, estableciéndose el punto de corte de acuerdo con los datos epidemiológicos de incidencia del cáncer esófago-gástrico en la población diana52. Los primeros estudios situaron el punto de corte en los 40 años68,69 o los 45 años61,70. Sin embargo, los estudios más recientes62,63,65 aunque no todos71, lo sitúan generalmente en los 55 años.
La edad de corte para indicar una gastroscopia ha sido y sigue siendo motivo de intenso debate y los datos disponibles no son concluyentes72–77. En nuestro medio parece razonable aceptar como indicativo un punto de corte en los 55 años (similar al elegido en las recomendaciones de las GPC más recientes)10,12,66–77. Los argumentos se centran en que: a) en la práctica, el riesgo de cáncer gastroesofágico en los pacientes con dispepsia no investigada sin signos o síntomas de alarma es muy bajo78; b) los excepcionales casos de cáncer diagnosticados en pacientes jóvenes sin síntomas de alarma presentan en su mayoría un estadio muy avanzado61,62,65,71, y c) la incidencia de cáncer gástrico en la población de nuestro entorno es relativamente baja79.
- •
En los pacientes con dispepsia no investigada con uno o más síntomas y/o signos de alarma se recomienda una gastroscopia como exploración inicial para descartar patología orgánica, en especial una neoplasia gastroesofágica (evidencia baja, recomendación fuerte a favor).
- •
En los pacientes con dispepsia no investigada cuyos síntomas se han iniciado a una edad > 55 años se recomienda una gastroscopia como exploración inicial, aun en ausencia de signos o síntomas de alarma, para descartar una neoplasia gastroesofágica (evidencia baja, recomendación fuerte a favor).
En este apartado se evalúan las medidas higiénico-dietéticas y las tres estrategias siguientes: 1) la estrategia «test and treat», que incluye el diagnóstico no invasivo de la infección por H. pylori y tratamiento erradicador en los individuos infectados o sintomático en los no infectados; 2) el tratamiento empírico con un antisecretor, y 3) la realización de una endoscopia digestiva alta.
4.3.1Modificaciones en el estilo de vida y medidas higiénico-dietéticasLa evidencia sobre la eficacia de las medidas higiénico-dietéticas en la dispepsia no investigada es muy baja13. Algunos estudios realizados en pacientes con dispepsia no investigada y predominio de síntomas de ERGE sugieren que los consejos sobre estilos de vida contribuyen a mejorar la calidad de vida de estos pacientes80.
Dejar de fumar, reducir el consumo de alcohol y perder peso se pueden utilizar como medidas coadyuvantes en el tratamiento no solamente por su posible efecto sobre los síntomas sino también por su potencial beneficio sobre el estado de salud general del individuo.
4.3.2Investigación de la presencia de H. pylori y tratamiento de los pacientes infectados (estrategia «test and treat»)Múltiples ensayos clínicos demuestran que tanto en pacientes con dispepsia no investigada81–83, como en individuos asintomáticos infectados84–86, la erradicación de H. pylori reduce tanto la incidencia de síntomas dispépticos a largo plazo como el número de consultas y los costes de tratamiento secundarios a dichos síntomas87,88.
La efectividad de la estrategia «test and treat» dependerá de la prueba utilizada. En nuestro medio la prueba del aliento con urea marcada con 13C está generalmente disponible y ofrece, si se realiza de acuerdo con el protocolo europeo89,90, una fiabilidad alta y superior a la de otras pruebas no invasivas. Específicamente es superior a la serología, que presenta una reducida sensibilidad y especificidad. (véase capítulo 5)91–93. Sin embargo, existe una gran variabilidad en el acceso desde atención primaria a las pruebas diagnósticas. Una encuesta realizada en 2005 observó que hasta en un 30% de los casos los médicos de atención primaria referían que no disponían de acceso al test del aliento94. Únicamente en este caso sería aceptable el uso de la serología o la detección de antígeno en heces.
No existen estudios que evalúen la seguridad ni la eficacia del tratamiento empírico de la infección por H. pylori en pacientes con dispepsia no investigada en caso de que no se tenga acceso a ninguna prueba diagnóstica, por lo que no puede recomendarse esta aproximación terapéutica.
4.3.3Tratamiento empírico antisecretorDiversos ECA han demostrado que el tratamiento empírico antisecretor mejora la sintomatología en más del 80% de los pacientes con dispepsia no investigada de manera rápida y efectiva. Sin embargo, tras suspender el tratamiento la tasa de recidiva sintomática al año de seguimiento se aproxima al 100%, por lo que la efectividad de esta estrategia a largo plazo es escasa95,96. La respuesta a los IBP en la dispepsia no investigada parece francamente mejor que la respuesta sintomática de alrededor del 35% observada en pacientes con dispepsia funcional97.
La selección del tratamiento antisecretor más adecuado es motivo de debate. Un metaanálisis de la Colaboración Cochrane (6 estudios) demostró que los IBP son más eficaces que los antiácidos (RR=0,72; IC 95%: 0,64-0,80)] o que los antagonistas de los receptores H2 de la histamina (anti-H2) (RR=0,63; IC 95%: 0,47-0,85), en pacientes con dispepsia no investigada98. De manera similar, los IBP son superiores a los anti-H2 y a los procinéticos en pacientes H. pylori negativos con síntomas dispépticos99.
Un ECA reciente de alta calidad, el estudio DIAMOND100 sugiere, que en pacientes con dispepsia no investigada podría resultar igualmente eficaz y más coste-efectiva una aproximación terapéutica ascendente, iniciando el tratamiento con un fármaco menos eficaz y pasando a uno de mayor eficacia (primero un antiácido, posteriormente un antagonista H2 y finalmente un IBP) en caso de falta de respuesta, en comparación con la estrategia terapéutica descendente. Sin embargo, no queda clara la aplicabilidad del estudio, realizado en Holanda, a un entorno como el nuestro donde los fármacos (sobre todo los IBP) son más baratos, las consultas están más sobrecargadas y la prevalencia de infección por H. pylori y de enfermedad ulcerosa es notablemente mayor. Por todo ello, la seguridad y eficacia de dicha estrategia ascendente en nuestro sistema sanitario requerirá ser reevaluada. Por tanto, en caso de optar por el tratamiento empírico antisecretor, la presente guía no recomienda el tratamiento empírico ascendente.
Respecto a la dosis de IBP, se recomienda utilizar al menos la dosis estándar de cada uno de ellos (20mg para omeprazol, rabeprazol o esomeprazol, 30 para lansoprazol y 40 para pantoprazol). No existen datos para recomendar el uso de dosis inferiores a las estándar.
4.3.4Endoscopia inicial en la dispepsia no investigadaLa gastroscopia es la técnica de elección para la evaluación de la dispepsia no investigada. El estudio radiológico baritado esofagogastroduodenal tiene un menor rendimiento diagnóstico, con una precisión diagnóstica global de tan sólo el 70%101–103 e incluso menor en el diagnóstico de las lesiones de pequeño tamaño101–103. Además, el paciente recibe una dosis de radiación no despreciable104. Este estudio radiológico baritado únicamente estaría indicado en los pacientes que no aceptan someterse a una endoscopia, aun ofreciendo la posibilidad de que ésta se realice bajo sedación.
En condiciones óptimas, la endoscopia inicial asociada a tratamiento en función de los hallazgos endoscópicos, es altamente efectiva en el manejo de los pacientes con dispepsia no investigada.
Las condiciones óptimas incluyen la práctica de una endoscopia precoz, con el paciente sintomático, sin tratamiento previo con antisecretores que pueda enmascarar el diagnóstico endoscópico y asociada a la toma de biopsia para evaluar la infección por H. pylori. Sin embargo, los estudios que comparan la endoscopia con otras estrategias diagnóstico-terapéuticas no siempre aportan resultados coincidentes. Un metaanálisis (5 ECA, 1.924 pacientes) observó que el porcentaje de pacientes sintomáticos al año de la gastroscopia fue discreta pero significativamente inferior en el grupo asignado a endoscopia que en el asignado a la estrategia «test and treat» (RR = 0,95; IC 95%: 0,92-0,99)105. En los cinco estudios se realizó sistemáticamente biopsia para H. pylori durante la endoscopia y en dos de ellos, los dos favorables a la endoscopia inicial, los pacientes infectados recibieron tratamiento erradicador. Un estudio posterior que incluía 432 pacientes en Malasia no encontró diferencias entre la endoscopia precoz y la estrategia «test and treat» en cuanto a la mejoría sintomática106.
Por otro lado, cabe señalar que la aplicación inicial de la endoscopia no siempre está justificada. Como ya se ha argumentado anteriormente, la endoscopia inicial puede tranquilizar al paciente descartando una patología grave (en especial una neoplasia) pero no se dispone de estudios que hayan demostrado un beneficio claro (véase apartado 4.2). Asimismo, un ECA muestra que cuando se informa al paciente de que no es portador de la infección por H. pylori disminuye la posterior utilización de recursos sanitarios para el estudio y tratamiento de la dispepsia107.
Por último, hay que tener en cuenta otros posibles inconvenientes debido a problemas de accesibilidad como consecuencia de las listas de espera, su elevado coste y la naturaleza invasiva, que reducen su aplicabilidad y la aceptación por parte del paciente. En nuestro medio el acceso a las pruebas diagnósticas desde atención primaria es limitado y presenta una variabilidad geográfica importante. Así, menos del 65% de los médicos de atención primaria tenían acceso a la endoscopia. Además, el retraso de esta prueba diagnóstica es muy elevado y únicamente en el 34% de los casos se realiza antes de un mes94. Este marcado retraso en la realización del la prueba no sólo dificulta su aplicabilidad sino que también reduce su eficacia diagnóstica ya que, cuando se realiza la endoscopia, la mayoría de los pacientes ha recibido tratamiento108. Deben suspenderse los IBP al menos dos semanas antes para evitar falsos negativos de las pruebas para H. pylori. Sin embargo, suspender el tratamiento no mejora el rendimiento de la endoscopia, ya que una vez curadas, únicamente una mínima proporción de las lesiones de esofagitis o de las úlceras gastroduodenales recidivarán a corto plazo tras suspender el tratamiento.
Recientemente se ha sugerido que la endoscopia debería incluir también la toma de biopsias del duodeno para descartar una enteropatía sensible al gluten. Estas biopsias estarían especialmente indicadas cuando la dispepsia se acompaña de un escenario clínico sugestivo de una enteropatía sensible al gluten (anemia, antecedentes familiares, etc.).
- •
En pacientes con dispepsia no investigada que requieren una endoscopia se recomienda el estudio de la infección por H. pylori mediante la toma de biopsias (evidencia moderada, recomendación fuerte a favor).
- •
Si se opta por un abordaje inicial de la dispepsia no investigada mediante endoscopia, ésta debería realizarse de forma precoz, con el paciente sintomático y sin tratamiento antisecretor previo (evidencia moderada, recomendación fuerte a favor).
Tal como se ha descrito previamente, los estudios muestran que la endoscopia inicial es igual o ligeramente más efectiva que la estrategia «test and treat» (véase apartado 4.3.2). Sin embargo, los mismos estudios confirman que el coste de la endoscopia inicial es mucho más alto que el de la estrategia «test and treat». Por ello, «test and treat» resulta una aproximación altamente coste-efectiva frente a la endoscopia inicial105,106.
Los estudios de coste-efectividad ponen también de manifiesto que el tratamiento empírico antisecretor resulta más coste-efectivo que la endoscopia inicial, pero en este caso existen resultados contradictorios109–118.
Respecto a la comparación entre la estrategia «test and treat» y el tratamiento empírico antisecretor, un metaanálisis reciente que incluye 3 de los 4 estudios publicados concluye que la eficacia de ambas aproximaciones es similar (riesgo relativo [RR]= 0,99; IC 95%: 0,95-1,03)119. El estudio de coste-efectividad muestra de forma no estadísticamente significativa que la opción de menor coste es la estrategia «test and treat»119. Cabe destacar que los tres estudios incluidos en este metaanálisis fueron realizados en áreas de muy baja prevalencia de infección por H. pylori (2 en Inglaterra y 1 en Holanda). En este sentido, la prevalencia de infección en pacientes dispépticos osciló entre el 23% y el 29%. También debe subrayarse que uno de los estudios incluidos utilizó la serología rápida para la detección de H. pylori (en la estrategia «test and treat»), cuyo uso actualmente se desaconseja debido a que su sensibilidad y especificidad son muy bajas.
Un ECA pragmático realizado en el Reino Unido, donde la prevalencia de infección por H. pylori es inferior al 30%, muestra que la estrategia «test and treat» y el tratamiento empírico antisecretor son igualmente coste-efectivas en el manejo inicial de la dispepsia y que los médicos de familia deben valorar con los pacientes en qué momento se debe considerar el diagnóstico de la infección por H. pylori120.
Se dispone de pocos ECA realizados en áreas de alta prevalencia de infección por H. pylori. Un ECA realizado en Italia en este contexto de una alta prevalencia de infección (61%) incluye 219 pacientes con dispepsia no investigada que fueron aleatorizados a recibir omeprazol o a realizar el test del aliento para diagnosticar la infección por H. pylori (seguido de tratamiento erradicador en los pacientes infectados y omeprazol en los no infectados)95. La tasa de recidiva sintomática al año fue del 88% en el grupo aleatorizado a omeprazol y del 55% en el grupo asignado a «test and treat», diferencias que fueron estadísticamente significativas95.
Aunque no se disponga de estudios fármaco-económicos locales comparando «test and treat» y tratamiento empírico antisecretor, los estudios disponibles sugieren que la estrategia «test and treat» resulta altamente coste-efectiva en poblaciones con alta prevalencia de infección por H. pylori mientras que, por el contrario, en poblaciones con una baja prevalencia resulta más coste-efectivo el tratamiento empírico antisecretor109,110,121–124. El punto de corte en que la prevalencia de la infección por H. pylori en la estrategia «test and treat» deja de resultar coste-efectiva varía entre el 10% y el 25% en función de los estudios, porcentaje muy por debajo de la prevalencia poblacional observada en nuestro medio, en que algunos estudios se sitúa alrededor del 60-70%125,126. De hecho, la única población en nuestro medio en la que la prevalencia de infección es inferior al 30% son los niños por debajo de 10 años127.
Otro punto a tener en cuenta en la priorización de la estrategia «test and treat» es que el uso prolongado de IBP podría acelerar la progresión de la gastritis causada por H. pylori a atrofia gástrica o metaplasia intestinal128. Asimismo existen algunos estudios que relacionan el tratamiento prolongado con IBP con un discreto aumento del riesgo de cáncer gástrico, aunque se necesitan más estudios para confirmar esta posibilidad129. Un estudio reciente no aleatorizado sugiere que la erradicación previa al tratamiento prolongado con IBP previene la progresión de las lesiones histológicas de gastritis atrófica130. Estos datos constituirían un argumento adicional para realizar tratamiento erradicador en pacientes con ERGE o dispepsia no investigada que van a requerir tratamiento prolongado con IBP.
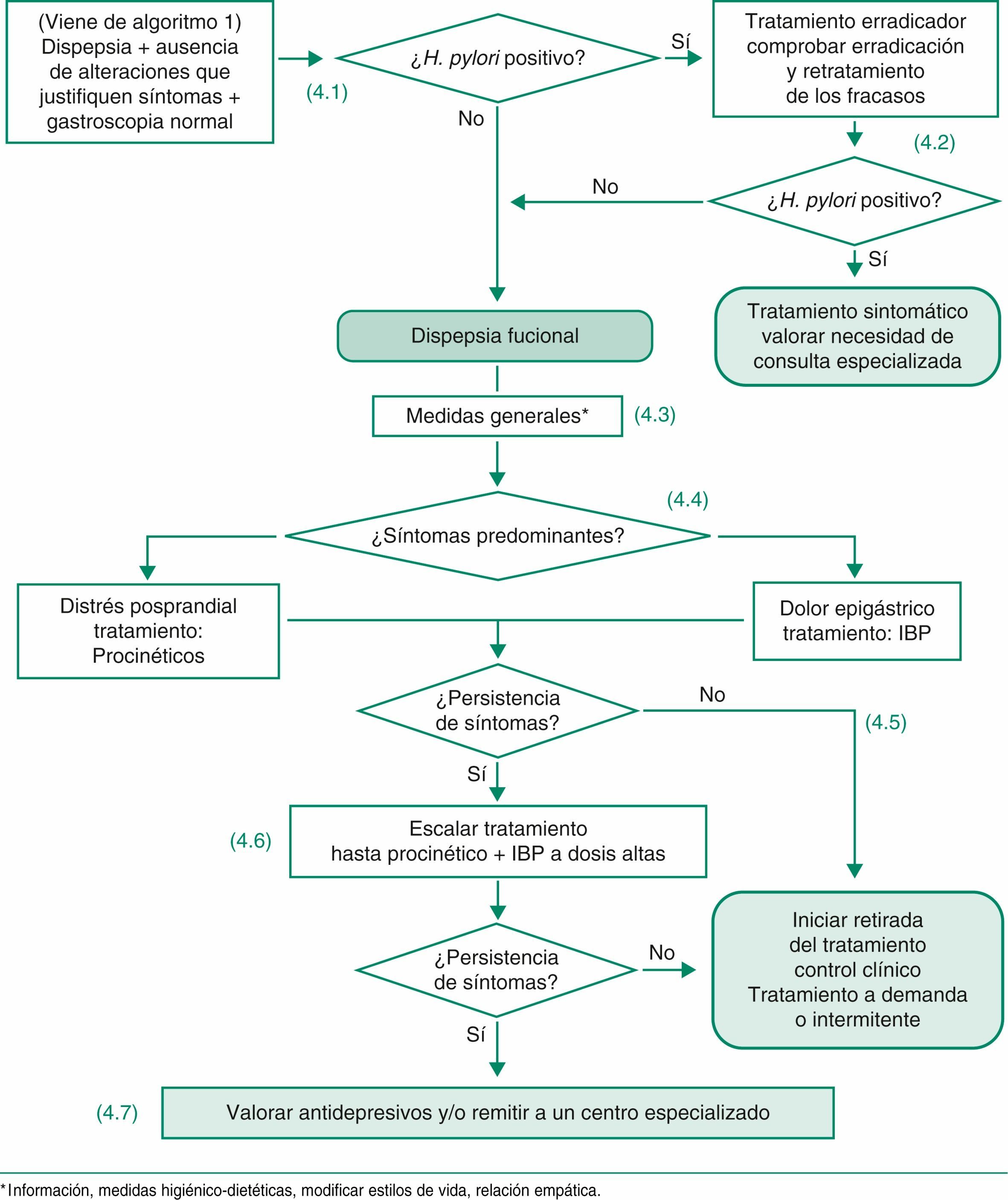
4.4Recomendaciones prácticas para el manejo de la dispepsia no investigada en nuestro medioEl algoritmo de actuación propuesto para el manejo de la dispepsia no investigada en nuestro medio es fruto de la revisión de la evidencia científica y de la aplicación de las recomendaciones consensuadas por los diferentes autores y revisores de la guía, teniendo en cuenta las características de nuestra población con una alta prevalencia de infección por H. pylori y de nuestro sistema sanitario, incluidos los recursos diagnósticos disponibles. Pretende ser un algoritmo práctico y realista para su aplicación.
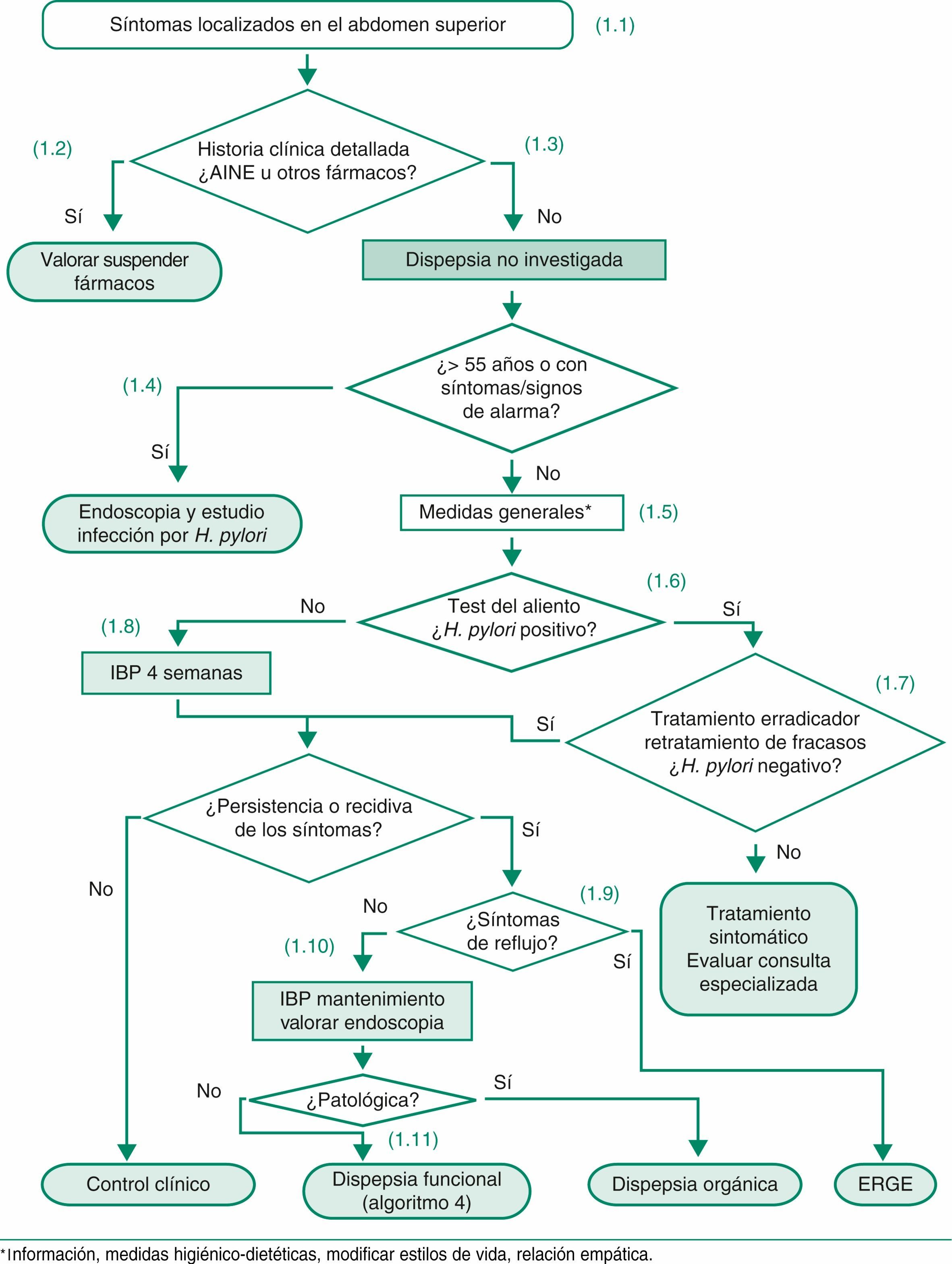
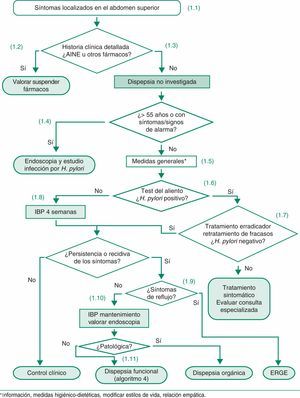
4.4.1Algoritmo 1. Dispepsia no investigada- (1.1)
Cualquier síntoma localizado en el abdomen superior incluyendo dolor o malestar, ardor, náuseas o vómitos debe orientar a un diagnóstico inicial de dispepsia no investigada. En los pacientes con dispepsia no investigada, la superposición de síntomas y enfermedades justifica recomendar la aplicación de una estrategia de abordaje común, sin excluir a los pacientes con síntomas sugestivos de ERGE.
- (1.2)
La presente guía no trata la dispepsia asociada a fármacos. En el caso de la dispepsia asociada con AINE y/o AAS, se recomienda si es posible la supresión del fármaco y/o asociar un antisecretor. Si tras suspender los fármacos y después de un período razonable persisten los síntomas, se puede orientar el cuadro como una dispepsia no investigada y aplicar el algoritmo correspondiente.
- (1.3)
La historia clínica detallada debe incluir preguntas sobre estilos de vida, toma de fármacos, sobre todo AINE y/o AAS y antecedentes personales (úlcera péptica previa, cirugía gástrica, cáncer gástrico, infección por H. pylori, entre otros) y/o familiares significativos.
- (1.4)
En los pacientes con uno o más síntomas y signos de alarma y en los pacientes cuyos síntomas se han iniciado a una edad > 55 años, aun en ausencia de síntomas de alarma, se recomienda una endoscopia digestiva alta para descartar una neoplasia gastroesofágica.
- (1.5)
En los pacientes con dispepsia no investigada se recomienda, dejar de fumar, reducir la ingesta de alcohol y tratar el sobrepeso como medidas higiénico-dietéticas coadyuvantes al tratamiento específico.
- (1.6)
En los pacientes con dispepsia no investigada menores de 55 años y sin signos ni síntomas de alarma se recomienda la estrategia «test and treat», consistente en realizar una prueba del aliento con urea marcada con 13C. En caso de que exista un tiempo de espera prolongado para realizar el test de aliento se puede optar por administrar antiácidos hasta la realización del test del aliento o, si el control sintomático es inadecuado con antiácidos, realizar un tratamiento con IBP durante 4 semanas y realizar la prueba del aliento tras haber suspendido este tratamiento al menos durante 14 días. Para el tratamiento de los fracasos del tratamiento erradicador, veáse apartado 3 y algoritmo 2.
- (1.7)
En los pacientes infectados por H. pylori se debe administrar tratamiento erradicador. Se recomienda control mediante test del aliento y retratamiento de todos los pacientes con infección persistente después del tratamiento erradicador inicial. Tras dos fracasos del tratamiento debe valorarse cuidadosamente la indicación del tratamiento erradicador conjuntamente con el paciente y la posibilidad de remitir a éste a una unidad especializada.
- (1.8)
En los pacientes no infectados por H. pylori se debe administrar un tratamiento antisecretor con IBP durante 4 semanas.
- (1.9)
La persistencia de síntomas de reflujo (pirosis y regurgitación) en ausencia o tras la curación de la infección por H. pylori nos debe de orientar a ERGE.
- (1.10)
La posibilidad de endoscopia debe valorarse en función de la sintomatología y del riesgo subyacente de patología grave, especialmente neoplásica. Se sugiere mantener un alto índice de sospecha clínica y no retrasar excesivamente la endoscopia en pacientes con síntomas recurrentes.
- (1.11)
La endoscopia normal en pacientes con síntomas dispépticos recurrentes nos permitirá establecer el diagnóstico de dispepsia funcional. Podría ser razonable incluir la práctica de una biopsia de duodeno para descartar una enteropatía sensible al gluten, aunque actualmente no queda claro que sea una práctica coste-efectiva.
Dispepsia no investigada.
5Diagnóstico y tratamiento de la infección por H. pylori5.1IntroducciónEntre un 10% y un 20% de los individuos infectados por H. pylori desarrollarán una úlcera péptica en algún momento de su vida. Además, alrededor de un 1% presentará complicaciones de la úlcera como hemorragia o perforación. La infección por H. pylori es también el principal factor de riesgo para el adenocarcinoma y el linfoma MALT gástricos35.
En los últimos años se ha producido un cambio notable en las indicaciones del tratamiento erradicador. Actualmente la indicación principal de tratamiento es la dispepsia no investigada, seguida de la úlcera péptica, probablemente debido a que, en los últimos años, el uso generalizado de los IBP ha tenido como consecuencia una disminución del diagnóstico endoscópico de úlcera péptica.
Con respecto al tratamiento erradicador se ha producido un aumento de la resistencia a determinados antibióticos que ha conducido a cambios en las recomendaciones terapéuticas y a la búsqueda de nuevas alternativas131–135. Algunas de estas novedades están todavía en fase de evaluación.
5.2Diagnóstico de la infección por H. pyloriLos métodos diagnósticos para la infección por H. pylori se han dividido clásicamente en invasivos y no invasivos. Los métodos invasivos requieren la práctica de una endoscopia digestiva alta. Por el contrario, los no invasivos no requieren endoscopia y son menos agresivos para el paciente136.
5.2.1Preparación para las pruebas diagnósticas para H. pyloriLos métodos diagnósticos para H. pylori deben realizarse en condiciones adecuadas, ya que en caso contrario disminuye mucho su exactitud y fiabilidad. Se ha observado que el consumo de IBP disminuye la sensibilidad de las pruebas diagnósticas para H. pylori, causando hasta un 30% de resultados falsamente negativos. Por ello, dichos fármacos deben suspenderse al menos dos semanas antes de cualquier prueba diagnóstica137.
Aunque el efecto de los anti-H2 es mucho menor, éstos también pueden ser, según algunos autores, causa de alrededor de un 10% de resultados falsamente negativos138–140. Otros estudios, sin embargo, no muestran este efecto de los anti-H2 sobre la exactitud en alguno de los métodos diagnósticos, como por ejemplo la prueba del aliento91.
Los antiácidos no afectan a los resultados de las pruebas diagnósticas141; por ello, pueden utilizarse para el control sintomático del paciente cuando se suspenden los fármacos antisecretores antes de realizar una prueba diagnóstica para H. pylori.
Finalmente, los tratamientos antibióticos negativizan las pruebas diagnósticas para H. pylori, por lo que deben evitarse dichos fármacos durante las 4 semanas previas a cualquier test diagnóstico.
- •
Se recomienda suspender los antibióticos 4 semanas antes de realizar una prueba diagnóstica para valorar la infección por H. pylori (evidencia moderada, recomendación fuerte a favor).
- •
Se recomienda suspender los IBP 2 semanas antes de realizar una prueba diagnóstica para valorar la infección por H. pylori(evidencia moderada, recomendación fuerte a favor).
Dentro de los métodos diagnósticos invasivos se encuentran el estudio histológico, el test rápido de la ureasa y el cultivo.
5.2.2.1Estudio histológico de la biopsiaSe recomienda utilizar una tinción de Giemsa para evaluar la presencia de H. pylori en las biopsias gástricas, ya que la sensibilidad de la tinción con hematoxilina-eosina es menor142. La combinación de biopsias de antro y cuerpo podría ser útil en condiciones especiales en las que la densidad bacteriana es muy baja, como el cáncer gástrico, el linfoma MALT, o la gastritis atrófica143. Sin embargo, en condiciones de práctica clínica habitual el beneficio diagnóstico que se obtiene al combinar biopsias de antro y cuerpo es mínimo, por lo que en estos casos dos o más biopsias antrales serían suficientes144.
5.2.2.2Test rápido de la ureasaConsiste en un medio líquido o sólido rico en urea y que contiene un marcador de pH en el que se introduce una o más biopsias endoscópicas gástricas. En caso de que H. pylori esté presente en la biopsia, la potente actividad ureasa de la bacteria hidroliza la urea liberando ion amonio. Esto produce un aumento del pH, que se puede detectar en minutos mediante el correspondiente cambio del color de un marcador de pH. Existen múltiples métodos comerciales, cuya fiabilidad parece similar, aunque los cambios de pH pueden producirse más o menos rápidamente en función del test. Los tests habituales requieren hasta 24 horas; sin embargo, recientemente se han comercializado tests ultrarápidos que dan resultados definitivos en 60 minutos145. La exactitud diagnóstica global del test rápido de la ureasa es ligeramente inferior a la de la histología. Algunos estudios sugieren que la combinación de muestras de antro y cuerpo en el mismo test puede aumentar su fiabilidad146.
5.2.2.3CultivoEl cultivo tiene una baja sensibilidad para detectar la infección por H. pylori. Su principal ventaja es que permite determinar la susceptibilidad antibiótica de la bacteria. Sin embargo, en nuestro medio se realiza rutinariamente en sólo unos pocos centros especializados. Por ello no puede recomendarse su uso como prueba diagnóstica de aplicabilidad generalizada en nuestro ámbito.
5.2.2.4Comparación de los métodos diagnósticos invasivosEl estudio histológico de la biopsia tiene una sensibilidad y especificidad ligeramente superior al test rápido de la ureasa y aporta además información adicional sobre la presencia de lesiones histológicas como la metaplasia intestinal. También es más caro y tiene un tiempo de espera más largo para la obtención del resultado. Por ello, ambas alternativas se consideran adecuadas para el diagnóstico inicial de la infección en la práctica clínica cuando se requiere realizar una endoscopia. Puede utilizarse una u otra en función de las preferencias del médico que realiza la prueba. Por el contrario, la menor exactitud del test rápido de la ureasa lo hace inadecuado para la confirmación de la curación tras el tratamiento erradicador de la infección por H. pylori, circunstancia en la que se recomienda la histología o una prueba del aliento (véase apartado 5.2.3.1)147,148.
5.2.3Métodos no invasivosLas pruebas no invasivas para la detección de la infección por H. pylori son la serología, el test del aliento y la detección de antígeno de H. pylori en heces.
5.2.3.1SerologíaLa serología es rápida y barata. Sin embargo, su sensibilidad y, sobre todo, su especificidad son a menudo bajas. Existe, además, una gran variabilidad en la fiabilidad de los distintos kits comerciales en función de la población en la que se aplican. Por tanto, no se recomienda la utilización de la serología para el diagnóstico de la infección por H. pylori, excepto cuando una validación previa en la población diana haya demostrado una elevada sensibilidad y especificidad. Debe considerarse como alternativa al test del aliento únicamente cuando éste no puede realizarse por razones de disponibilidad o debido a las características del paciente. La serología tampoco es útil para el control tras el tratamiento, ya que los anticuerpos circulantes pueden mantenerse positivos durante años tras la curación de la infección; por ello es necesario determinar niveles de anticuerpos seriados antes y después del tratamiento. Esta determinación es compleja y no se realiza de forma sistemática en la práctica clínica149–152.
5.2.3.2Test del aliento con urea marcada con 13CEl test del aliento se realiza del siguiente modo: con el paciente en ayunas, se administra ácido cítrico, lo que mejora la fiabilidad de la prueba al estimular la actividad ureasa de H. pylori, inhibiendo la de otras bacterias. Posteriormente se administra urea marcada con 13C, un isótopo no radioactivo. Si el estómago está infectado, H. pylori degrada la urea en amonio y CO2, que pasa a la sangre y posteriormente se elimina a través de la respiración. El incremento de la cantidad de 13C en el aire espirado tras la ingesta de la urea marcada permite el diagnóstico de la infección. El método resulta altamente fiable si se realiza de acuerdo al protocolo europeo estándar, que incluye el empleo de ácido cítrico153. No se recomiendan los kits diagnósticos que no administran ácido cítrico antes de la prueba, ya que su fiabilidad diagnóstica parece notablemente inferior89.
Múltiples revisiones sistemáticas han confirmado que la prueba del aliento es el test diagnóstico no invasivo más fiable, con una sensibilidad y especificidad similares o superiores a las del estudio histológico de la biopsia (> 95%)91–93. Es la técnica de elección tanto para el diagnóstico no invasivo de la infección, especialmente en el contexto de una estrategia «test and treat», como para el control tras el tratamiento erradicador cuando no se precisa realizar endoscopia154. A pesar de su alta fiabilidad y coste razonable, el test del aliento solamente está a disposición de aproximadamente el 70% de los médicos de atención primaria94. Por ello, en caso de que no se disponga de la prueba del aliento deberán utilizarse otras alternativas más costosas (endoscopia y/o remisión al especialista) o menos fiables (serología, test de antígeno en heces).
5.2.3.3Detección del antígeno de H. pylori en hecesLa detección de antígeno de H. pylori en heces por métodos inmunológicos permite un diagnóstico rápido y fiable de la infección por H. pylori. Dado que cada test comercial utiliza anticuerpos contra distintos antígenos de H. pylori y la bacteria presenta una gran variabilidad genética, los distintos kits pueden tener una distinta sensibilidad y especificidad155. También la fiabilidad puede variar en función de las distintas poblaciones.
Una revisión sistemática demuestra que los métodos de detección de antígeno fecal que utilizan anticuerpos monoclonales son claramente más fiables que aquellos que emplean anticuerpos policlonales156. En relación a la técnica de laboratorio empleada, estudios comparativos recientes demuestran que el método ELISA es más fiable que la inmunocromatografía157. Si se utilizan pruebas monoclonales y de laboratorio (ELISA) su fiabilidad es similar o ligeramente inferior al test del aliento. Puede ser útil en poblaciones como la pediátrica o en geriatría, donde puede resultar difícil la realización de la prueba del aliento. Una limitación adicional de estos tests es el rechazo de pacientes y personal de laboratorio a manejar muestras fecales.
5.2.3.4Comparación de los métodos diagnósticos no invasivosExisten muy pocos estudios comparativos entre la prueba del aliento y los métodos de determinación de antígeno fecal de H. pylori. Si se comparan los resultados de sensibilidad y especificidad disponibles cuando ambos métodos se realizan en condiciones óptimas, los datos disponibles sugieren que la fiabilidad de la detección de antígeno en heces puede ser ligeramente inferior a la del test del aliento. Sin embargo, no se dispone de datos suficientes de estudios comparativos metodológicamente bien realizados para hacer una afirmación categórica en este sentido89.
- •
Para el diagnóstico inicial no invasivo y para la confirmación de la erradicación de la infección por H. pylori después del tratamiento se recomienda el test del aliento con urea marcada con 13C realizado de acuerdo con el protocolo europeo, que incluye el empleo de ácido cítrico (evidencia moderada, recomendación fuerte a favor).
- •
Para el diagnóstico inicial no invasivo de la infección por H. pylori la utilización de la serología solo se sugiere como alternativa al test del aliento si los kits comerciales han sido validados en la población en la que se van a aplicar o si por cualquier motivo no puede realizarse el test del aliento (evidencia moderada, recomendación débil a favor).
- •
Para la confirmación de la erradicación de la infección por H. pylori después del tratamiento se recomienda no utilizar la serología (evidencia alta, recomendación fuerte en contra).
- •
Para el diagnóstico inicial no invasivo de la infección por H. pylori el test monoclonal de detección de antígeno en heces empleando el método ELISA se sugiere como alternativo al test del aliento (evidencia baja, recomendación débil a favor).
Las principales indicaciones del tratamiento erradicador son la dispepsia no investigada y la úlcera duodenal y gástrica. El cumplimiento terapéutico y la aparición de resistencias antibióticas son los dos determinantes principales de la eficacia del tratamiento de la infección por H. pylori. En este sentido, las pautas de tratamiento pueden verse modificadas en un futuro próximo por el aumento de las resistencias a macrólidos y quinolonas secundarias al amplio uso de estos fármacos en la población general. No se han detectado por el momento resistencias significativas a otros antibióticos como amoxicilina o tetraciclinas. Por otro lado, aunque H. pylori es a menudo resistente in vitro al metronidazol, el tratamiento prolongado y a dosis altas con este fármaco consigue la curación de la infección in vivo incluso en pacientes infectados por cepas resistentes.
Además, tras el fracaso de un tratamiento erradicador que incluye un macrólido, habitualmente claritromicina, prácticamente el 100% de las cepas supervivientes son resistentes a dicho antibiótico. Por ello, repetir un segundo tratamiento utilizando el mismo antibiótico resulta habitualmente ineficaz. Lo mismo sucede en el caso de las quinolonas (levofloxacino). Por el contrario, es razonable utilizar repetidamente la amoxicilina, las tetraciclinas o incluso el metronidazol, dado que continúan siendo eficaces.
En el ámbito asistencial habitualmente no es ni posible ni práctico determinar las resistencias antibióticas. Por tanto, las estrategias de tratamiento empírico propuestas se han diseñado teniendo en cuenta estos principios y de acuerdo a las recomendaciones de los consensos más recientes158. Se ha demostrado que el uso de dichas estrategias de tratamiento empírico consiguen la curación de la infección en un elevado porcentaje de pacientes159,160.
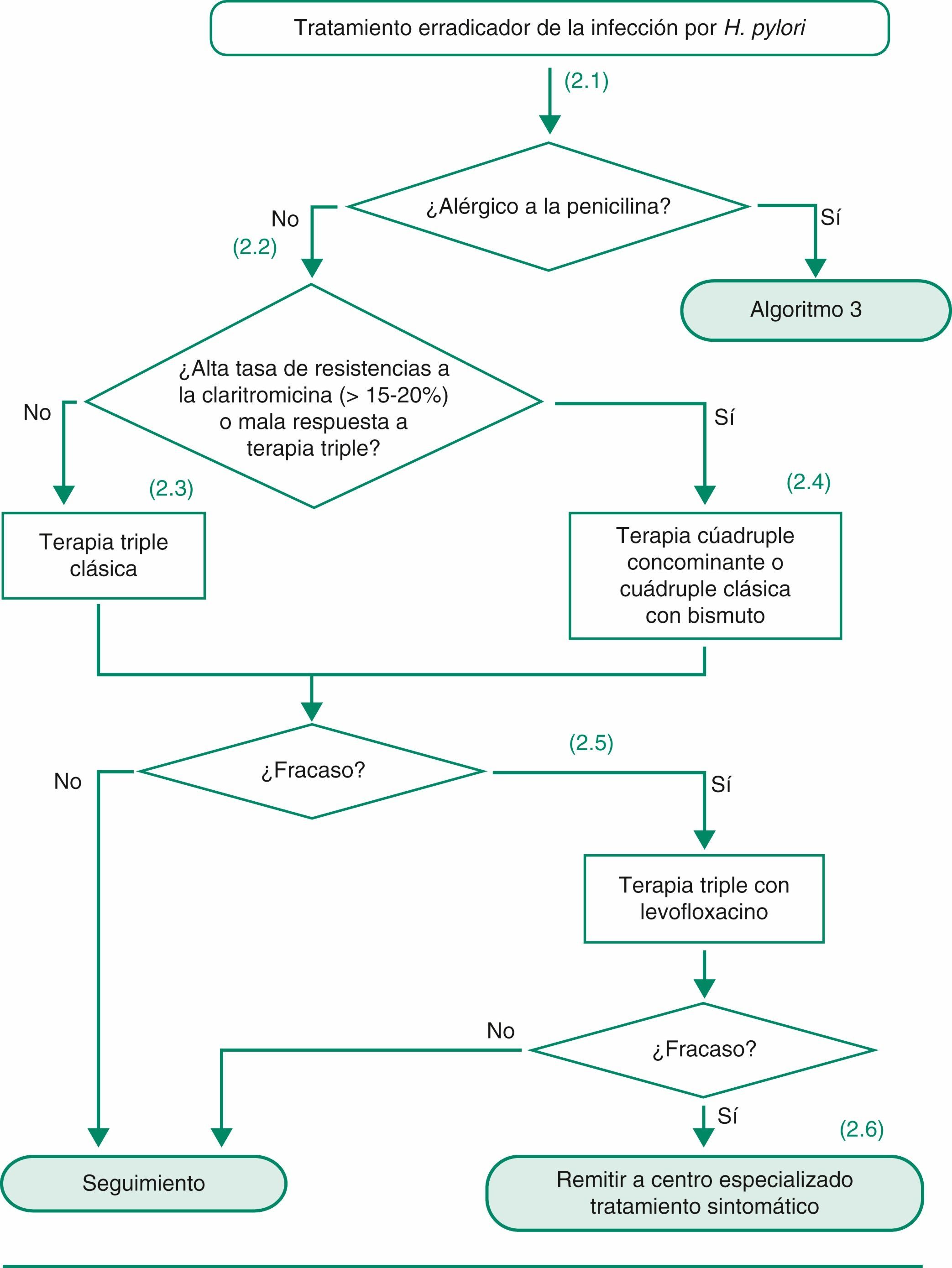
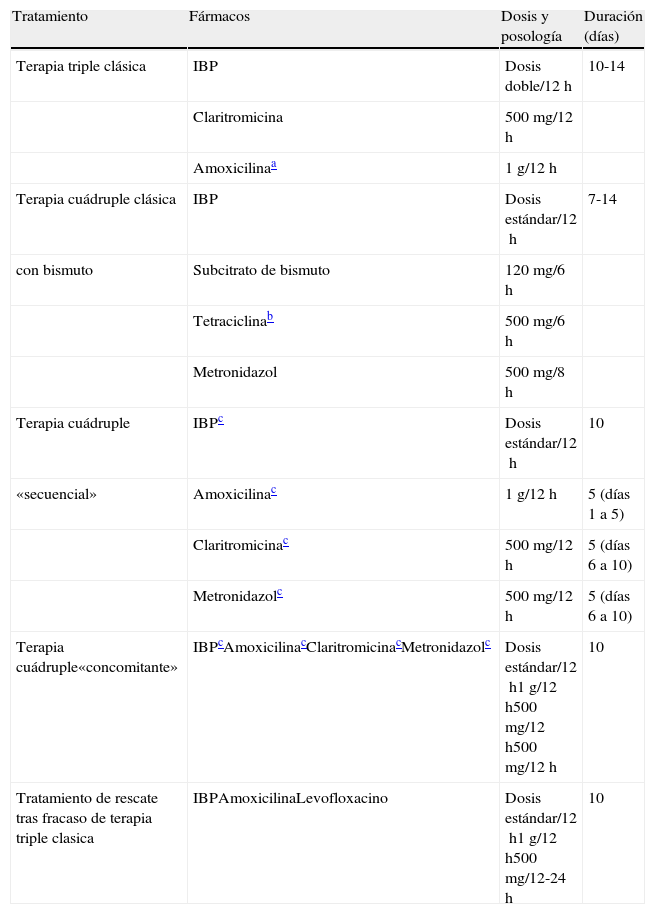
5.3.2Tratamiento erradicador de primera elecciónLa combinación de un IBP junto con claritromicina y amoxicilina (tabla 6) ha sido la terapia más ampliamente utilizada en España. No obstante, su eficacia parece ir en descenso. Recientemente, se han publicado diversos estudios en los que la tasa de erradicación se encuentra por debajo del 80%161–163. Este descenso en la eficacia de las terapias basadas en claritromicina se relaciona con el incremento en la tasa de resistencias de H. pylori a dicho antibiótico163,164. Si las tasas locales de resistencia de H. pylori a claritromicina son bajas (< 15-20%) se recomienda todavía la terapia triple165. En nuestro país, las tasas globales de resistencia a la claritromicina son del 12%166, por lo que globalmente se recomienda el uso del tratamiento triple. Sin embargo, el tratamiento triple, incluso empleando pautas de 10 a 14 días e IBP a dosis altas, puede ser poco efectivo. Por ello, si las tasas locales de resistencia de H. pylori a claritromicina son altas (> 15-20%) o bien la triple terapia obtiene tasas de curación de la infección inaceptablemente bajas (< 80%) deben evaluarse otras opciones de primera línea. Las alternativas al tratamiento triple con claritromicina son las siguientes: a) terapia cuádruple clásica incluyendo bismuto; b) terapia cuádruple «secuencial», y c) terapia cuádruple «concomitante».
Tratamientos erradicadores de H. pylori
| Tratamiento | Fármacos | Dosis y posología | Duración (días) |
| Terapia triple clásica | IBP | Dosis doble/12h | 10-14 |
| Claritromicina | 500mg/12h | ||
| Amoxicilinaa | 1g/12h | ||
| Terapia cuádruple clásica | IBP | Dosis estándar/12h | 7-14 |
| con bismuto | Subcitrato de bismuto | 120mg/6h | |
| Tetraciclinab | 500mg/6h | ||
| Metronidazol | 500mg/8h | ||
| Terapia cuádruple | IBPc | Dosis estándar/12h | 10 |
| «secuencial» | Amoxicilinac | 1g/12h | 5 (días 1 a 5) |
| Claritromicinac | 500mg/12h | 5 (días 6 a 10) | |
| Metronidazolc | 500mg/12h | 5 (días 6 a 10) | |
| Terapia cuádruple«concomitante» | IBPcAmoxicilinacClaritromicinacMetronidazolc | Dosis estándar/12h1g/12h500mg/12h500mg/12h | 10 |
| Tratamiento de rescate tras fracaso de terapia triple clasica | IBPAmoxicilinaLevofloxacino | Dosis estándar/12h1g/12h500mg/12-24h | 10 |
IBP: inhibidor de la bomba de protones.
En caso de alergia a la penicilina, la amoxicilina deberá ser sustituida por metronidazol 500mg/12h. Otra opción es emplear una terapia cuádruple con bismuto.
La terapia cuádruple clásica (bismuto junto con un IBP, tetraciclina y metronidazol) (tabla 6) ha obtenido como tratamiento de primera línea resultados similares a los de la triple terapia tanto en eficacia como en seguridad167–169. La eficacia del tratamiento cuádruple con bismuto solamente disminuye ligeramente en presencia de resistencia al metronidazol167. Un reciente ECA realizado en 39 centros europeos ha comparado la eficacia y la seguridad del tratamiento durante 10 días con omeprazol más una cápsula con tres componentes (subcitrato de bismuto, metronidazol y tetraciclina) conformando la terapia cuádruple, frente a 7 días de omeprazol, amoxicilina y claritromicina (tratamiento estándar). Las tasas de curación fueron del 55% para la terapia triple y del 80% para la cuádruple clásica. Los resultados indican, por tanto, que la terapia cuádruple puede ser considerada como una opción de primera línea, especialmente en vista de la creciente resistencia a la claritromicina170. El empleo de una única cápsula que combina el bismuto y los antibióticos permitiría superar parcialmente las desventajas de la complejidad de la administración del tratamiento con bismuto, pero dicha formulación todavía no está comercializada en España. Por ello, actualmente, una desventaja adicional de la terapia cuádruple clásica es la dificultad para obtener algunos de sus componentes, específicamente las tetraciclinas y las sales de bismuto. Recientemente ha dejado de estar comercializada la tetraciclina clorhidrato, por lo que se puede emplear en su lugar oxitetraciclina (a las mismas dosis).
La terapia cuádruple «secuencial» consiste en una fase de «inducción» de 5 días con un tratamiento dual (un IBP y amoxicilina), seguido inmediatamente por una terapia triple durante 5 días (con un IBP, claritromicina y metronidazol)132. Los resultados iniciales fueron satisfactorios, con tasas de erradicación significativamente superiores a las de la terapia triple171–173. No obstante, cuando existe resistencia doble frente a la claritromicina y frente al metronidazol la eficacia de la terapia cuádruple «secuencial» disminuye considerablemente.
Una revisión sistemática de 25 estudios (2.482 pacientes)133 evidenció una tasa media de erradicación «por intención de tratar» del 91% con la terapia cuádruple secuencial. También confirmó que este tratamiento era más efectivo que el triple clásico: 92% vs. 77%. La odds ratio (OR) para esta comparación fue de 3,1 (IC 95%: 2,2-4,3) a favor del tratamiento secuencial.
Una reciente revisión sistemática y metaanálisis de la Colaboración Cochrane174 en la que se incluyeron los estudios que comparaban la terapia cuádruple «secuencial» frente a la triple terapia clásica identificó 23 ECA, con un total de 4.584 pacientes tratados. El análisis global demostró que la terapia cuádruple «secuencial» es significativamente más eficaz que la triple terapia clásica (89% vs. 75%; OR = 2,96; IC 95%: 2,5-3,5). No obstante, los resultados fueron heterogéneos y 8 estudios no demostraron diferencias significativas entre ambas terapias. Se observó también una menor eficacia en los estudios más recientes. Por otra parte, un estudio inicial realizado en nuestro medio mostró una eficacia inferior (84%)175. Más recientemente, un segundo estudio español ha confirmado estos datos: aunque la terapia cuádruple «secuencial» fue más eficaz que la triple clásica, los resultados fueron subóptimos, con cifras de erradicación de tan sólo el 77%176. Por tanto, la ventaja del tratamiento cuádruple «secuencial» sobre el triple estándar debería confirmarse en nuestro medio antes de recomendar un cambio generalizado en la elección del tratamiento erradicador de primera línea.
Por otra parte, una revisión sistemática de la literatura incluyendo los estudios que habían administrado IBP, amoxicilina, claritromicina y metronidazol de forma concomitante en lugar de secuencialmente ha demostrado que con tan sólo 5 días de tratamiento (la mitad de los que precisa la terapia cuádruple «secuencial») se puede lograr una tasa de erradicación del 90%177. Además, un reciente ECA ha demostrado que las terapias «secuencial» y «concomitante» poseen una eficacia equivalente178. Por último, un estudio prospectivo español ha evaluado la eficacia del tratamiento cuádruple «concomitante» en un área geográfica donde previamente la terapia cuádruple «secuencial» obtuvo resultados subóptimos (tasa de erradicación del 77%) y ha logrado una tasa de curación aproximadamente del 90% con la administración concomitante del IBP, amoxicilina, claritromicina y metronidazol durante 10 días179. Disponemos de muy pocos datos, sin embargo, sobre la eficacia del tratamiento «concomitante» frente a cepas de H. pylori resistentes a la claritromicina180. Una ventaja adicional del tratamiento concomitante, especialmente importante para atención primaria, es que es mucho más sencilla de explicar al paciente que la terapia «secuencial», dado que únicamente se debe añadir metronidazol 500mg cada 12 horas a la terapia triple clásica.
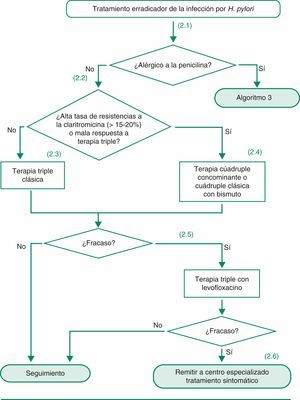
- •
Como tratamiento erradicador de H. pylori de primera elección se recomienda la terapia triple clásica (IBP, claritromicina y amoxicilina) durante 10 a 14 días (evidencia moderada, recomendación fuerte a favor).
- •
En áreas con alta tasa de resistencia a claritromicina (> 15-20%) o donde la eficacia de la triple terapia es baja (< 80%), se sugiere como tratamiento erradicador de H. pylori de primera elección la terapia cuádruple preferiblemente «concomitante» (IBP, amoxicilina, claritromicina y metronidazol) (evidencia moderada, recomendación débil a favor), o la terapia cuádruple «clásica» (IBP, bismuto, tetraciclina y metronidazol) (evidencia moderada, recomendación débil a favor).
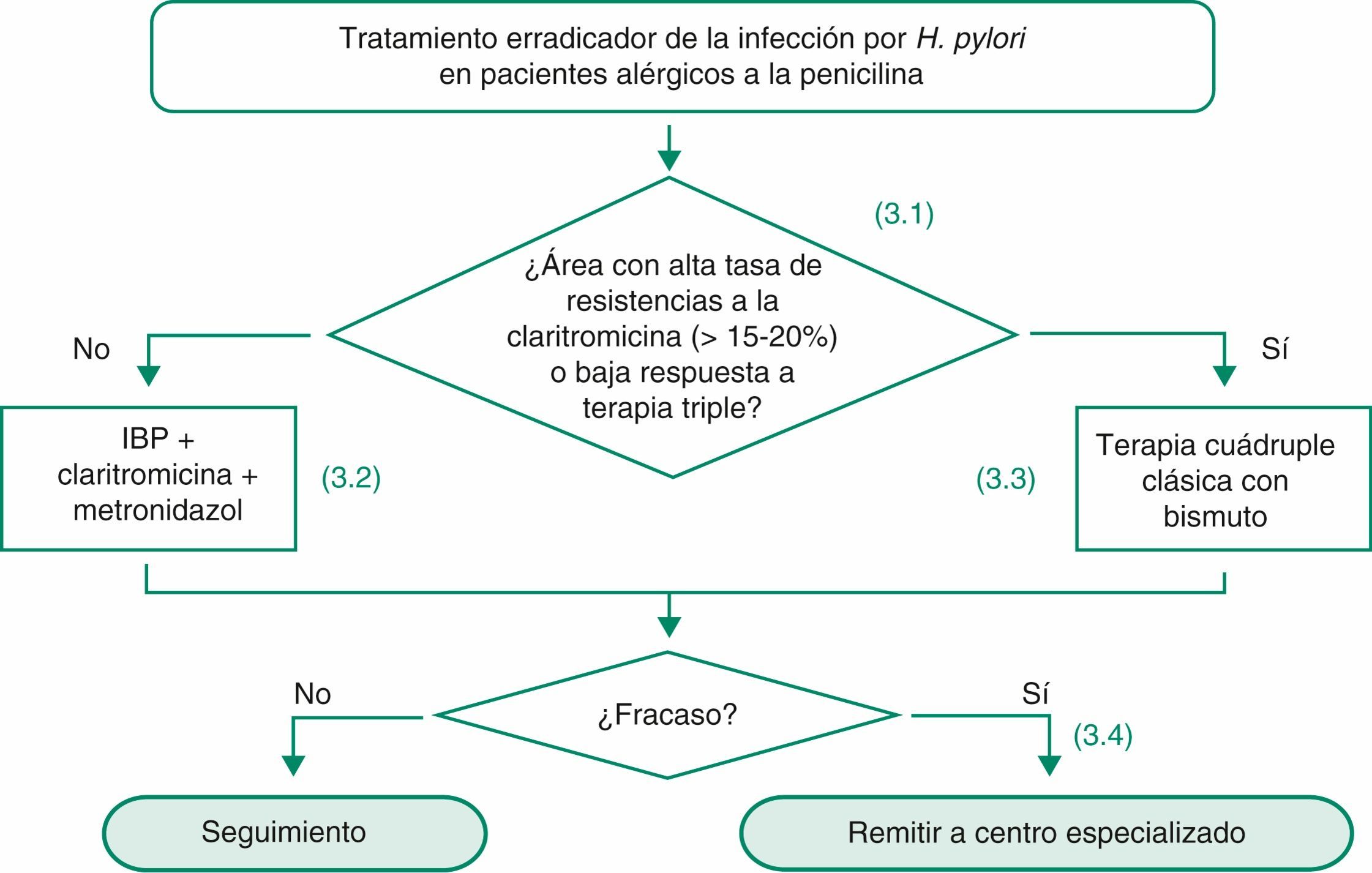
En los pacientes con alergia a la penicilina se recomienda generalmente el empleo de un tratamiento triple con un IBP, claritromicina y metronidazol165,181. En un estudio prospectivo español se administró este régimen durante 7 días a 12 pacientes alérgicos a la penicilina y se obtuvo una tasa de erradicación («por intención de tratar») del 58%182. En otro estudio español más reciente, en este caso multicéntrico, se alcanzaron cifras de erradicación del 55% al emplear este mismo tratamiento183. Aunque la combinación de un IBP junto con claritromicina y metronidazol se ha considerado clásicamente como un tratamiento relativamente efectivo184, con una eficacia erradicadora ≥ 80%, las tasas curación en los estudios españoles son inferiores al 60%. Esto probablemente se debe, al menos en parte, a una relativamente elevada frecuencia de resistencia a la claritromicina en nuestro medio166,185.
Otro estudio donde se administró a 17 pacientes alérgicos a la penicilina un tratamiento durante 10 días con un IBP, tetraciclina y metronidazol, confirma la erradicación de H. pylori en el 85% de los casos («por intención de tratar»)186. Estos resultados sugieren que esta combinación triple (o incluso mejor, añadiendo bismuto y convirtiéndola en una cuádruple) puede representar una alternativa más adecuada para el tratamiento de los pacientes alérgicos a penicilina. De hecho, como se ha mencionado previamente, la terapia cuádruple con bismuto ha logrado resultados satisfactorios a pesar de existir resistencia tanto a la claritromicina como al metronidazol168.
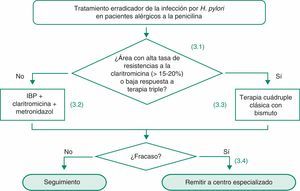
- •
En pacientes alérgicos a la penicilina se sugiere como tratamiento erradicador de H. pylori la combinación de un IBP, claritromicina y metronidazol (evidencia baja, recomendación débil a favor).
- •
En pacientes alérgicos a la penicilina de áreas con alta tasa de resistencia a claritromicina (> 15-20%), o baja eficacia del tratamiento triple, se sugiere como tratamiento erradicador de H. pylori la terapia cuádruple «clásica» (IBP, bismuto, tetraciclina y metronidazol) (evidencia baja, recomendación débil a favor).
Un metaanálisis187 demostró inicialmente que, al prescribir una terapia triple clásica, se obtenían mejores resultados cuando el IBP se administraba dos veces al día que cuando éste se daba en una única dosis diaria. Por otra parte, se ha observado que la terapia triple es menos efectiva en pacientes metabolizadores rápidos de los IBP188. Por último, un reciente metaanálisis ha puesto de manifiesto que dosis dobles de IBP −el equivalente a 60mg de lansoprazol, 40mg de omeprazol o esomeprazol, 80 de pantoprazol o 40mg de rabeprazol administrados cada 12 horas− aumentan la tasa de curación de la terapia triple en aproximadamente un 6-10%, comparado con la dosis estándar, sin que exista evidencia de una mayor toxicidad189. Aunque no existe una evidencia fuerte al respecto, los inhibidores de nueva generación (rabeprazol, esomeprazol), son más potentes y parecen ligeramente superiores al resto de IBP190.
5.3.5Duración de la triple terapia clásicaSe han publicado 4 metaanálisis que evalúan este aspecto de la duración del tratamiento, y todos ellos demuestran que la prolongación del tratamiento de 7 a 14 días incrementa la eficacia erradicadora191–194. En dichos metaanálisis, la duración de 10 días es superior a la de 7, y la de 14 días más eficaz que la de 10. Por otra parte, no se han demostrado diferencias en la incidencia de efectos adversos entre las distintas duraciones de tratamiento.
Un primer metaanálisis191 que incluía 13 estudios demostró que la prolongación del tratamiento de 7 a 14 días incrementaba la tasa de erradicación de H. pylori en un 9%, mientras que la diferencia entre 7 y 10 días era sólo del 3%. De este modo, el incremento en las cifras de curación era estadísticamente significativo al aumentar la duración a 14 días (OR = 0,62; IC 95%: 0,45-0,84) pero no a 10 días. En un segundo metaanálisis192 se observaron diferencias superiores al comparar 7 frente a 14 días (RR = 0,88; IC 95%: 0,83-0,93). Más recientemente, otro metaanálisis193 donde se incluyeron 21 estudios para la erradicación de H. pylori estimó un RR de 1,05 (IC 95% = 1,01-1,10) al comparar 7 frente a 10 días, y un RR de 1,07 (IC 95%:1,02-1,12) al comparar 7 frente a 14 días. En términos de porcentajes, el incremento en la tasa de curación fue del 4% para los tratamientos de 10 días, y del 5% para los de 14 días. Aunque los mismos autores de la revisión sistemática193 ponen en duda la relevancia clínica de este incremento, las diferencias alcanzaron significación estadística195. Finalmente, un último metaanálisis ha incluido 26 estudios y ha obtenido resultados muy similares, demostrando un beneficio de 14 frente a 10 días, y de 10 frente a 7 días194. En términos de porcentajes, el incremento de pasar de 7 a 10 días fue del 4%, y de pasar de 7 a 14 días del 6% aproximadamente.
Salvo excepciones (por ejemplo países como Suecia), la eficacia de los tratamientos de 7 días de duración es claramente insatisfactoria163. Por otra parte, es de destacar que ninguno de los 4 metaanálisis ha demostrado diferencias en cuanto a la incidencia de efectos adversos entre las diferentes duraciones. Además, el incremento en el coste al aumentar la duración del tratamiento es pequeño comparado con el coste que supone un fracaso erradicador. Por todo ello, parece razonable recomendar el incremento de la duración del tratamiento a 10 o 14 días, aunque el beneficio terapéutico esperable sea discreto.
5.3.6Tratamiento de rescate tras el fracaso de la terapia tripleCuando ha fracasado el tratamiento triple de primera línea con un IBP, claritromicina y amoxicilina se ha recomendado tradicionalmente como rescate la terapia cuádruple clásica con bismuto, con la que se ha logrado una eficacia erradicadora media del 80% aproximadamente196,197.
Más recientemente se han llevado a cabo diversos estudios empleando levofloxacino como tratamiento de rescate tras el fracaso de un primer intento erradicador, con resultados alentadores132,134,135,196,198. Dos metaanálisis han comparado una pauta triple incluyendo levofloxacino con la terapia cuádruple clásica. Ambos demuestran una mayor eficacia y una menor incidencia de efectos adversos con la terapia triple empleando levofloxacino199,200. Dichos metaanálisis acaban de ser actualizados por un grupo de la Colaboración Cochrane (12 estudios; 2.374 pacientes)201. Se demostró una mayor eficacia del tratamiento triple con levofloxacino frente al cuádruple con bismuto (79% vs. 70%; OR = 1,54; IC 95%: 1,20-1,97) y una menor tasa de efectos adversos (14% vs. 32%; OR = 0,32; IC 95%: 0,23-0,45) y de efectos adversos graves (0,7% vs. 7,8%; OR = 0,1; IC 95%: 0,03-0,39). Por lo tanto, se puede concluir que la terapia triple con levofloxacino es más efectiva y mejor tolerada que la cuádruple con bismuto como tratamiento de rescate de segunda línea de la infección por H. pylori.
Además, recientemente se han presentando los resultados actualizados de un estudio multicéntrico de la Asociación Española de Gastroenterología (AEG) en el que se evaluó la eficacia y seguridad de una terapia de rescate de segunda línea durante 10 días con levofloxacino, amoxicilina y un IBP en 830 pacientes202. La erradicación «por intención de tratar» fue del 74%. Se describieron efectos adversos en el 19% de los casos; los más frecuentes fueron: náuseas (8%), sabor metálico (5%), mialgias y/o artralgias (3,5%) y dolor abdominal (3%); ninguno de ellos fue grave. Por todo ello, se concluyó que la terapia de rescate con levofloxacino durante 10 días tiene una eficacia aceptable en la erradicación de H. pylori y representa una alternativa a la cuádruple terapia tras el fracaso de un primer intento erradicador, con la ventaja de ser un régimen sencillo y bien tolerado.
Hay muy pocos datos directos sobre la eficacia de la terapia triple con levofloxacino tras el tratamiento con pautas cuádruples sin bismuto (concomitante o secuencial)203,204. Sin embargo, los datos de que disponemos respecto a resistencias permiten predecir razonablemente que la tasa de curación será similar a la obtenida tras el fracaso de la terapia triple clásica.
5.3.7Actitud cuando fracasan dos o más tratamientos erradicadoresEn nuestro medio habitualmente no se dispone de cultivo y antibiograma y la utilidad de este último para dirigir la terapia de rescate no está claramente demostrada. En caso de administrar un tercer tratamiento empírico, la elección de éste dependerá de las alternativas que hayan sido utilizadas en los tratamientos de primera y segunda línea.
En España, se ha publicado recientemente un estudio multicéntrico nacional en el que el tratamiento triple con levofloxacino (combinación de levofloxacino, amoxicilina y un IBP) erradicó la infección en algo más del 60% de los pacientes que no habían respondido a dos tratamientos previos205. Esta cifra puede considerarse aceptable si tenemos en cuenta que se trata de pacientes especialmente refractarios al tratamiento.
Las combinaciones basadas en rifabutina son una alternativa, ya que H. pylori es altamente susceptible in vitro a este antibiótico164,206 y hasta el momento prácticamente no se han aislado cepas de H. pylori resistentes a rifabutina164,206. Sin embargo, se han descrito episodios aislados de mielotoxicidad, por lo que debe administrarse con precaución207–209 y debería reservarse para pacientes seleccionados tras 3 fracasos erradicadores.
Puesto que la experiencia con los fármacos utilizados cuando fracasan dos o más tratamientos es aún muy limitada y en algunos casos se han descrito efectos adversos de cierta importancia, parece recomendable que el tratamiento de rescate en pacientes multitratados se lleve a cabo por grupos especializados. En función de la indicación del tratamiento erradicador, tras dos fracasos terapéuticos podría también plantearse tratamiento con IBP a demanda o de mantenimiento. Esto es especialmente cierto en pacientes con dispepsia no investigada sin síntomas de alarma, en los que el riesgo que implica la persistencia de la infección es muy reducido.
5.4Recomendaciones prácticas para el tratamiento de la infección por H. pyloriLos algoritmos de actuación propuestos para el tratamiento de la infección por H. pylori en nuestro medio son fruto de la revisión de la evidencia científica y de la aplicación de las recomendaciones consensuadas por los diferentes autores y revisores de la guía.
5.4.1Algoritmo 2. Tratamiento erradicador de la infección por H. pylori- (2.1)
Antes de iniciar el tratamiento erradicador de H. pylori se ha de preguntar al paciente si es alérgico a la penicilina. En pacientes alérgicos a la penicilina aplicar el algoritmo 3.
- (2.2)
Dependiendo de las tasas locales de resistencia de H. pylori a la claritromicina y de la eficacia local del tratamiento triple, se recomendarán diferentes estrategias.
- (2.3)
Se recomienda como tratamiento erradicador de H. pylori de primera elección la terapia triple clásica [(IBP, claritromicina (500mg/ 12h) + amoxicilina (1g/12h)] durante un período de 10 a 14 días. Se recomienda que los IBP se administren a dosis dobles y con una pauta de dos veces al día.
- (2.4)
En pacientes que viven en áreas con alta tasa de resistencia a la claritromicina (> 15-20%) o donde la eficacia de la triple terapia es baja (< 80%), se sugiere de primera elección la terapia cuádruple, preferentemente la cuádruple sin bismuto «concomitante» [IBP (dosis estándar/12h) + claritromicina (500mg/12h) + amoxicilina (1g/12h) + metronidazol (500/12h); durante 10 días] o la cuádruple clásica con bismuto [IBP (dosis estándar/12h) + bismuto (120mg/6h) + tetraciclina (500mg/6h) + metronidazol (500/8h); durante 7-14 días].
- (2.5)
Si fracasa el tratamiento inicial se recomienda como terapia de rescate (segunda línea) el tratamiento triple con levofloxacino [IBP (dosis estándar/12h) + amoxicilina (1g/12h) + levofloxacino (500/12-24h); durante 10 días].
- (2.6)
Tras dos fracasos del tratamiento erradicador de H. pylori se sugier o remitir al paciente a un centro especializado para valorar la necesidad de recibir un tratamiento de tercera línea y/o efectuar tratamiento sintomático.
Tratamiento erradicador de la infección porH. pylori
5.4.2Algoritmo 3. Tratamiento erradicador de la infección por H. pylori en pacientes alérgicos a la penicilina- (3.1)
Dependiendo de las tasas locales de resistencia de H. pylori a claritromicina, se recomendarán diferentes estrategias.
- (3.2)
En pacientes alérgicos a la penicilina se sugiere como tratamiento erradicador de H. pylori el empleo de un IBP, claritromicina y metronidazol [IBP (dosis doble/12h) + claritromicina (500mg/12h) + metronidazol (500mg/12h); durante 10-14 días].
- (3.3)
En pacientes alérgicos a la penicilina de áreas con alta tasa de resistencia a la claritromicina (> 15-20%) o donde la eficacia de la triple terapia es baja (< 80%) se sugiere como tratamiento erradicador de H. pylori de primera elección la terapia cuádruple «clásica» [IBP (dosis estándar/12h) + bismuto (120mg/6h) + tetraciclina (500mg/6h + metronidazol (500/8h); duración de 7-14 días].
- (3.4)
Tras un fracaso del tratamiento erradicador de H. pylori se sugiere remitir al paciente alérgico a la penicilina a un centro especializado para valorar la necesidad de recibir un tratamiento de segunda línea.
Tratamiento erradicador de la infección porH. pylorien pacientes alérgicos a la penicilina
5.5Seguimiento posterior al tratamiento erradicadorEl seguimiento posterior al tratamiento de erradicación de H. pylori dependerá del tipo de enfermedad subyacente y de las terapias erradicadoras previamente utilizadas.
Algunos autores aconsejan no comprobar la erradicación de H. pylori tanto en la úlcera duodenal como en la dispepsia no investigada porque consideran que la ausencia de clínica es un dato suficientemente fiable para suponerla. De hecho, la reaparición de la sintomatología es un buen indicador de fracaso erradicador, con una sensibilidad del 97,5% y una especificidad del 91%210. Sin embargo, actualmente la eficacia de los tratamientos erradicadores muestra una importante variabilidad geográfica y, en cualquier caso, no es tan elevada como para aconsejar esta actitud. Por ello –siempre que sea posible y si se tiene acceso a la prueba del aliento– se recomienda comprobar sistemáticamente la curación de la infección (véase apartado 5.3).La confirmación de la erradicación de H. pylori permite, en primer lugar, indicar precozmente el tratamiento de segunda línea en los pacientes en los que fracasa el tratamiento inicial y, en segundo lugar, monitorizar la eficacia del tratamiento para modificar las pautas de tratamiento si la respuesta a dicha terapia desciende a niveles inaceptables.
La confirmación de la erradicación de H. pylori se deberá realizar como mínimo 4 semanas después de haber finalizado el tratamiento erradicador, mediante una prueba del aliento con urea 13C (véase apartado 5.2.2). Si el resultado es positivo, los pacientes han de recibir tratamiento erradicador de segunda línea (véase apartado 5.3.6). Si el resultado del test del aliento es negativo, y persisten los síntomas, se puede considerar que existe una alta probabilidad de que el paciente sea portador de una dispepsia funcional o de una ERGE y realizar tratamiento sintomático. También será necesario reevaluar cuidadosamente los síntomas y valorar la necesidad de realizar una endoscopia y una biopsia duodenal (véase capítulo 6).
Resultados de un metaanálisis muestran que en la úlcera duodenal el empleo de IBP durante el período de administración del tratamiento erradicador es suficiente para obtener una elevada tasa de cicatrización211. Esta conclusión no se aplica a los pacientes que requieren AINE y/o AAS, que deberán recibir tratamiento gastroprotector adecuado.
5.5.2Úlcera gástricaEn los pacientes con diagnóstico de úlcera gástrica, una vez finalizado el tratamiento erradicador (véase capítulo 5), es necesario realizar una endoscopia de control, como mínimo 4 semanas después de interrumpir el tratamiento antibiótico y antisecretor, con el doble objetivo de obtener biopsias de la úlcera o la cicatriz (para descartar un cáncer gástrico) y comprobar la erradicación de la infección por H. pylori (véase apartado 5.2.1).
En cuanto a la duración del tratamiento antisecretor, en el caso de la úlcera gástrica no disponemos de estudios que comparen directamente la terapia erradicadora frente a terapia erradicadora seguida de un IBP. Un estudio que aporta información relevante sobre este tema evaluó la cicatrización de la úlcera gástrica en función del tamaño de la misma, y constató que en las úlceras gástricas pequeñas (< 1cm) el tratamiento con un IBP y dos antibióticos durante una semana era suficiente para cicatrizar el 90% de las lesiones. Sin embargo, según se incrementaba el tamaño de la úlcera disminuía la tasa de cicatrización, de modo que ésta era del 54% para las úlceras de entre 1 y 1,4cm, y de tan sólo el 5% para aquéllas iguales o mayores de 1,5cm212. Otro estudio constató que la presencia de úlceras pequeñas (< 1,5cm) predice una mejor cicatrización (del 100%) de las úlceras gástricas, si bien en este estudio el tratamiento erradicador se administró durante dos semanas en lugar de una213. En cualquier caso, la tasa de cicatrización disminuyó también considerablemente cuando las úlceras fueron mayores de 1,5cm213.
- •
En los pacientes con úlcera gástrica de gran tamaño (≥ 1cm) se recomienda que, tras haber finalizado el tratamiento erradicador, se prolongue el tratamiento con IBP entre 4 y 8 semanas (evidencia baja, recomendación fuerte a favor).
- •
En los pacientes con úlcera gástrica de pequeño tamaño (≤ 1cm) se sugiere que, tras haber finalizado el tratamiento erradicador, no se prolongue el tratamiento con IBP (evidencia baja, recomendación débil a favor).
En los pacientes que han sufrido una hemorragia digestiva previa por úlcera péptica se suele aconsejar, aunque no existen estudios que hayan demostrado su eficacia, seguir con tratamiento antisecretor hasta comprobar la erradicación de la infección por H. pylori. En caso de utilizar un IBP, éste debe interrumpirse 14 días antes de la comprobación de la erradicación, ya que como se ha mencionado previamente puede originar resultados falsos negativos.
Respecto a la conveniencia de continuar con los antisecretores tras haber confirmado la erradicación de H. pylori, un reciente estudio multicéntrico de la Asociación Española de Gastroenterología concluye que la desaparición de H. pylori elimina la práctica totalidad de las recidivas hemorrágicas por úlcera péptica, por lo que tras su erradicación no es preciso administrar tratamiento de mantenimiento con antisecretores214. No obstante, la ingesta de AINE o la reinfección por H. pylori pueden originar una recidiva hemorrágica en los pacientes en los que previamente se ha erradicado la infección214.
6Dispepsia funcional6.1IntroducciónEl diagnóstico de dispepsia funcional es un diagnóstico por exclusión y se define por la presencia de síntomas atribuibles al tracto gastroduodenal donde no se han identificado causas de carácter orgánico, sistémico o metabólico subyacente que pudieran explicar la clínica del paciente15. El Consenso de Roma III no aclara qué exploraciones son necesarias, pero generalmente se considera que la analítica y la endoscopia deben ser normales. Roma III también establece que debe excluirse o eliminarse la infección por H. pylori ya que es una causa conocida de dispepsia. Actualmente algunos autores recomiendan también realizar biopsia duodenal para descartar enteropatía sensible al gluten y giardiasis, pero no existe un consenso definitivo a este respecto.
Los síntomas pueden clasificarse en dos categorías de acuerdo con los criterios de Roma III15 (fig. 1): 1) síntomas inducidos por la comida (síndrome de distrés posprandial), y 2) predominio del dolor epigástrico (síndrome del dolor epigástrico).
Los mecanismos fisiopatológicos de la dispepsia funcional son desconocidos y probablemente múltiples215. En diferentes estudios clínicos se han observado alteraciones de la motilidad y acomodación gástrica, enlentecimiento y/o aceleración del vaciamiento gástrico, e hipersensibilidad visceral gastroduodenal. También se ha implicado en su patogenia la disregulación autonómica, ciertos polimorfismos genéticos, infecciones digestivas previas y factores psicológicos como la respuesta general al estrés15,215–225.
La dispepsia funcional es un motivo de consulta frecuente. En la mayoría de las ocasiones es una afección de carácter crónico y fluctuante y que no reviste gravedad, pero puede afectar de manera importante la calidad de vida del paciente. No existe un acuerdo unánime sobre cómo y cuándo se debe de tratar la dispepsia funcional. La aproximación terapéutica al paciente con dispepsia funcional debe tener en cuenta la gravedad y la naturaleza de los síntomas, así como el grado de deterioro de la calidad de vida del paciente. La relación médico-paciente es fundamental para una adecuada comunicación y seguimiento.
6.2Opciones de tratamientoEl tratamiento de la dispepsia funcional es sintomático. La mayoría de las intervenciones son de carácter empírico y están basadas en la mejoría clínica de los síntomas. Las diferentes terapias disponibles presentan resultados muy variables. La respuesta a placebo es muy elevada (hasta un 60%) y los estudios sobre la mayoría de fármacos o intervenciones son de calidad limitada, por lo que los datos sobre la eficacia de las distintas aproximaciones terapéuticas son en su mayoría no concluyentes. Asimismo, no se dispone de estudios específicos sobre la eficacia de los distintos tratamientos sobre las dos subcategorías de dispepsia funcional propuestas por Roma III. Por tanto, la respuesta a los diversos fármacos es a menudo incompleta. En este contexto, una buena relación médico-paciente resulta absolutamente fundamental.
6.2.1Medidas higiénico-dietéticasMuchos pacientes con dispepsia funcional presentan síntomas asociados con la ingesta de alimentos. Actualmente se dispone de pocos estudios que hayan evaluado las diferentes intervenciones específicas sobre la dieta (evitar ciertos alimentos, comer despacio, masticación adecuada, comidas frecuentes y no copiosas…). No obstante, en algunos pacientes los consejos sobre estilos de vida saludables (dejar de fumar, disminuir la ingesta de alcohol, y tratar el sobrepeso) pueden ayudar al paciente a mejorar los síntomas. Además, dichos hábitos tienen beneficios adicionales sobre el estado de salud general del paciente.
6.2.2Erradicación de la infección por H. pylori en la dispepsia funcionalLa relación entre la infección por H. pylori y la dispepsia funcional ha sido motivo de controversia y hasta hace pocos años no se consideraba necesario eliminar la infección para realizar el diagnóstico de dispepsia funcional. Sin embargo, de acuerdo a los criterios de Roma III, el diagnóstico de dispepsia funcional requiere la exclusión de causas orgánicas de dispepsia, entre las que se especifica la infección por H. pylori16. Acorde con ello la erradicación de la infección por H. pylori en el manejo de la dispepsia funcional no debiera considerarse un tratamiento, sino parte de la estrategia previa necesaria para establecer el diagnóstico de dispepsia funcional en el caso de que persistan los síntomas.
Los diversos metaanálisis226–233 que han evaluado el tratamiento erradicador en pacientes con dispepsia y endoscopia sin lesiones macroscópicas muestran conclusiones contradictorias, en gran medida condicionadas por la calidad y diseño de los estudios incluidos en cada una de ellas. La revisión sistemática más reciente de la Colaboración Cochrane (19 ECA; 4.038 pacientes) muestra una pequeña pero significativa mejoría de los síntomas del tratamiento erradicador frente al placebo (RR: 0,89; IC 95%: 0,85-0,93)234. En esta revisión sistemática el número de pacientes que es necesario tratar (NNT) para que uno tenga mejoría de sus síntomas se estima en 12 (IC 95% = 9-19)234.
6.2.3Antiácidos y citoprotectoresLos resultados de una revisión sistemática235 muestran que los antiácidos (1 ECA; 109 pacientes), el sucralfato (2 ECA; 246 pacientes) y las sales de bismuto (6 ECA; 311 pacientes), son eficaces comparado con el placebo, aunque la mejoría es muy escasa y no alcanza significación estadística. Además, los estudios disponibles presentan importantes limitaciones metodológicas235.
6.2.4Antisecretores6.2.4.1Antagonistas de los receptores H2 de histamina (anti-H2)Diversos estudios han evaluado la eficacia de los anti-H2 para el tratamiento de la dispepsia funcional. Los estudios disponibles difieren en cuanto al fármaco evaluado, la dosis, los criterios de inclusión, el tiempo de seguimiento y las variables de resultado. Las diferentes revisiones sistemáticas232,235,236 muestran que los fármacos anti-H2 son superiores al placebo en la mejoría de los síntomas de la dispepsia funcional. Una revisión sistemática Cochrane235 (12 ECA; 2.183 pacientes) muestra que los anti-H2 comparados con el placebo reducen la sintomatología de forma significativa (RR= 0,77; IC 95%: 0,65-0,92). Sin embargo, este efecto puede estar sobreestimado pues en una revisión sistemática previa se concluye que aquellos estudios de peor calidad muestran un mayor beneficio de los anti-H2 (RR= 0,78; IC 95%: 0,61-0,76), mientras que en los de mejor calidad el margen de beneficio es inferior (RR= 0,87; IC 95%: 0,79-0,97)232.
6.2.4.2Inhibidores de la bomba de protonsLos IBP se han mostrado superiores al placebo y las diversas revisiones sistemáticas disponibles llegan a conclusiones similares235,237,97. Una revisión sistemática Cochrane (8 ECA; 3.347 pacientes) muestra que los IBP comparados con el placebo reducen la sintomatología de forma significativa (RR=0,87; IC 95%=0,80-0,96)235. Debe subrayarse que el beneficio se limita a los subgrupos de pacientes con síntomas de dolor epigástrico, regurgitación y pirosis, pero no se constata en los pacientes con síntomas de tipo dismotilidad o inespecíficos.
Un ECA ha demostrado que el omeprazol a dosis de 10mg es tan eficaz como a dosis de 20mg238. Sin embargo, en la práctica clínica la dosis no está clara y siempre es adecuado realizar un ensayo terapéutico con dosis elevadas si los pacientes se muestran refractarios a dosis estándar antes de concluir que los IBP no son efectivos.
6.2.4.3Anti-H2 comparados con inhibidores de la bomba de protonsNo se dispone de ECA que comparen directamente los anti-H2 y los IBP. Las comparaciones indirectas de cada uno de los fármacos frente a placebo, muestran que el porcentaje de respuesta es mayor con los anti-H2. Sin embargo, los ECA realizados con IBP presentan menos sesgos y son de mayor calidad metodológica235.
6.2.5ProcinéticosLos procinéticos son un grupo heterogéneo de fármacos que estimulan la contracción del musculo liso y mejoran el vaciamiento gástrico y el tránsito intestinal. Los más utilizados son los fármacos con acción predominantemente antidopaminérgica (domperidona, metoclopramida, cleboprida, levosulpirida) o los agonistas serotoninérgicos 5HT4 (cinitrapida).
Diversos metaanálisis muestran una discreta mejoría de los síntomas dispépticos comparados con el placebo235,239. La revisión sistemática Cochrane (19 estudios, 3.178 pacientes), confirma que los procinéticos comparados con el placebo reducen la sintomatología de forma significativa (RR=0,67; IC 95%: 0,55-0,72)235.
No obstante, la efectividad de los procinéticos puede estar sobreestimada ya que los resultados son difíciles de interpretar debido a la heterogeneidad de los pacientes incluidos, el tamaño reducido de la mayoría de los estudios, los distintos mecanismos de acción de los diferentes procinéticos y las variables de resultado elegidas. Además los metaanálisis sugieren que probablemente existe un sesgo de publicación235,239–241. El fármaco más estudiado ha sido la cisaprida, actualmente retirado del mercado por su potencial arritmogénico. Es importante señalar que el uso crónico de procinéticos con mayor acción dopaminérgica puede ocasionar trastornos neurológicos, además de otros efectos adversos por lo que deben de darse sólo durante un tiempo limitado, no más de 4 semanas235.
6.2.5.1Procinéticos frente a antisecretoresNo se dispone de estudios que comparen los procinéticos y los antisecretores directamente. A partir de las comparaciones indirectas de cada uno de los fármacos frente a placebo, los ECA realizados con procinéticos muestran un mayor beneficio pero, igual que ocurría con los anti-H2, adolecen mayores sesgos que los ECA realizados con IBP235.
Las recomendaciones de expertos sugieren utilizar en primer lugar los IBP en pacientes con predominio de dolor epigástrico y procinéticos en pacientes con síndrome de distrés pospandrial15. Dada la falta de evidencia, resulta también aceptable iniciar IBP independientemente del patrón sintomático, doblar la dosis en caso de falta de respuesta y administrar procinéticos solo en caso de refractariedad de los síntomas. También es aceptable iniciar tratamiento combinado con un IBP y procinéticos. Así, a pesar de que tampoco existen estudios, en pacientes con síntomas refractarios al tratamiento inicial con una de estas medicaciones, es una práctica clínica habitual combinar o cambiar entre un IBP y un procinético. Esta combinación es a menudo efectiva, aunque se desconoce qué parte de la respuesta se debe a efecto placebo. En todo caso, el grupo de trabajo estuvo de acuerdo –basándose en opinión de expertos– en que debe haberse intentado tratamiento con dosis altas de IBP asociado a procinéticos antes de emplear fármacos antidepresivos. El paciente debe ser consciente de que el tratamiento es únicamente sintomático, por lo que puede utilizarlo a demanda y reducirlo cuando los síntomas mejoren235.
- •
En los pacientes con dispepsia funcional con predominio de dolor epigástrico se recomiendan como opción terapéutica inicial los antisecretores, especialmente los IBP (evidencia moderada, recomendación fuerte a favor).
- •
En los pacientes con dispepsia funcional con predominio de saciedad y plenitud posprandial se sugieren los procinéticos como opción terapéutica inicial (evidencia baja, recomendación débil a favor).
- •
En los pacientes con dispepsia funcional que no responden al tratamiento de primera línea se sugiere combinar ambos fármacos (IBP, si es necesario a dosis dobles, más procinético) (evidencia muy baja recomendación débil a favor).
La posible relación entre las alteraciones psicológicas y psiquiátricas y los trastornos funcionales ha conducido al estudio de diferentes intervenciones psicológicas y farmacológicas en los pacientes con dispepsia funcional.
Los antidepresivos tricíclicos a dosis más bajas que las requeridas para el tratamiento de la depresión, han sido utilizados en el tratamiento de la dispepsia funcional. Su uso se basa en la reducción de la intensidad de los síntomas de ansiedad y/o depresión (que pudieran exacerbar la clínica dispéptica), una potencial acción analgésica central con incremento del umbral del dolor y una acción farmacológica local sobre el tracto gastrointestinal superior. De este modo, podrían mejorar la relación entre la hipersensibilidad visceral y el umbral de dolor percibido y la acomodación gástrica a la ingesta243,244.
Una revisión sistemática que incluye 11 ECA con antidepresivos tricíclicos para trastornos funcionales gastrointestinales en general (dispepsia funcional, síndrome del intestino irritable, pirosis) mostró cierta mejoría, si bien los estudios eran de baja calidad metodológica242. Esta revisión no dispone de datos específicos sólo para dispepsia funcional242. Otra revisión sistemática que incluye 13 ECA con ansiolíticos y/o antidepresivos para el tratamiento de la dispepsia muestra una mejoría clínica en 11 de ellos, si bien sólo 4 estudios pudieron ser incluidos en el análisis estadístico245. La limitación en el número de ECA de calidad disponibles y la presencia de sesgo de publicación, no permite confirmar el beneficio de los antidepresivos tricíclicos.
Se dispone de pocos estudios que hayan evaluado los inhibidores de la recaptación de la serotonina en el tratamiento de la dispepsia funcional. Sin embargo, estos fármacos se han mostrado efectivos en el tratamiento de otros trastornos funcionales. Un ECA que compara venlafaxina durante 2 meses frente a placebo en la dispepsia funcional, mostró que el porcentaje de pacientes libres de síntomas no fue significativamente distinto entre ambos grupos de estudio (37% vs. 39%)246.
Una revisión sistemática Cochrane (4 ECA) ha evaluado las intervenciones psicológicas (técnicas de relajación, terapia cognitiva, terapia interpersonal psicodinámica e hipnoterapia)247. Los estudios realizados sugieren que las intervenciones psicológicas benefician los síntomas de dispepsia y que dicho efecto persiste al año. Sin embargo, los resultados no fueron estadísticamente significativos247. En esta revisión sistemática cada estudio evalúa una técnica diferente, por lo que sólo es posible una descripción cualitativa de los resultados. Además, los estudios presentan limitaciones metodológicas (muestras pequeñas, bajo reclutamiento y alta tasa de abandono especialmente en pacientes que reciben tratamiento grupal). La conclusión de esta revisión es que no hay datos suficientes para confirmar la eficacia de la intervención psicológica en la dispepsia funcional247. Otros estudios concluyen que aunque las terapias psicológicas pueden mejorar los síntomas de la dispepsia éstas no son coste-efectivas248–250.
Un ECA realizado en pacientes con dispepsia funcional refractaria, que compara la terapia psicológica combinada con terapia médica intensiva frente a terapia médica intensiva o estándar exclusivamente, muestra un pequeño beneficio sintomático al año, tanto sobre la intensidad de los síntomas como sobre la ansiedad y depresión251. Así, algunos pacientes especialmente complicados se podrían beneficiar de intervenciones psicológicas en centros especializados.
- •
En los pacientes con dispepsia funcional y fracaso del tratamiento antisecretor y procinético se sugiere considerar el uso de antidepresivos (evidencia baja, recomendación débil a favor).
- •
En los pacientes con dispepsia funcional no se recomienda el uso sistemático de intervenciones psicológicas (evidencia baja, recomendación fuerte en contra).
Una revisión sistemática valora la utilidad de los preparados con hierbas medicinales (incluye varios ECA que evalúan el peppermint) y muestra una mejoría de los síntomas de la dispepsia funcional en el 60–95% de los pacientes252. Aunque no se conocen bien los mecanismos específicos, este beneficio se atribuyó a efectos sobre la musculatura lisa del intestino.
Con el uso de estos preparados también se han descrito diversos efectos adversos252,253. Además, en nuestro medio estos preparados no han sido estudiados y sería necesario investigarlos más para confirmar su valor terapéutico.
Una revisión sistemática muestra que el Iberogast (preparado herbal STW-5) es más eficaz que el placebo en la mejoría de síntomas gastrointestinales y que es aparentemente seguro254. Otro ECA que comparaba STW-5 frente a placebo, también indica una mejoría de la respuesta en el grupo de intervención con Iberogast, aunque la calidad metodológica es limitada255. Se desconocen los componentes exactos de este producto. Es un preparado no estudiado en nuestro medio y sería necesaria más investigación para confirmar su valor terapéutico.
Actualmente, según indica un protocolo Cochrane se está realizando una revisión para evaluar la eficacia y seguridad de diversas intervenciones como la acupuntura y otras intervenciones de la medicina china en el tratamiento de la dispepsia funcional256.
6.3Algoritmo 4. Recomendaciones prácticas para el tratamiento de la dispepsia funcionalEl algoritmo presentado en este apartado es fruto de la revisión de la evidencia científica y del consenso entre los autores y revisores de esta GPC.
(4.1) El diagnóstico de dispepsia funcional incluye la exclusión razonable de cualquier causa de dispepsia orgánica, entre ellas la infección por H. pylori.
(4.2) En pacientes infectados con endoscopia normal se recomienda descartar o curar la infección por H. pylori antes de establecer el diagnóstico de dispepsia funcional. Esta estrategia induce un número limitado pero significativo de remisiones a largo plazo.
(4.3) Es importante proporcionar una adecuada información al paciente sobre la naturaleza benigna y crónica de su problema de salud, y de cómo pueden influir los tratamientos propuestos en la mejora de sus síntomas. También deben recomendarse las medidas higiénicodietéticas adecuadas y si es necesario las modificaciones de los estilos de vida. Finalmente, es muy importante establecer una relación médico-paciente empática.
(4.4) El tratamiento farmacológico está orientadas a la resolución de los episodios sintomáticos. Como opción terapéutica de primera línea se recomienda los antisecretores, especialmente los IBP a dosis estándar durante 4 semanas. En pacientes con síndrome de distrés posprandial, con predominio de la distensión y la saciedad precoz, se recomienda administrar un procinético.
(4.5) Si la respuesta al tratamiento inicial es satisfactoria, iniciar la retirada del fármaco. Ante una nueva recidiva de los síntomas valorar la utilización del mismo fármaco en forma de tratamiento a demanda o intermitente.
(4.6) Si la respuesta a los IBP no es satisfactoria se ha de tranquilizar al paciente, insistir en las medidas higiénico-dietéticas, y aumentar la dosis del fármaco. También son opciones aceptables realizar tratamiento inicial con IBP en todos los pacientes o empezar con la combinación de un IBP y un procinético. Se recomienda ensayar siempre la combinación de IBP a dosis altas asociado a un procinético antes de iniciar fármacos psicótropos.
(4.7) En pacientes con dispepsia funcional y síntomas refractarios al tratamiento de primera línea y a la combinación de IBP y procinéticos se sugiere considerar el uso de antidepresivos. Si los síntomas no ceden o no mejoran, es necesario reevaluar al paciente, valorar la necesidad de estudios adicionales y/o la derivación a atención especializada. En caso de sintomatología psiquiátrica evidente se debería considerar la evaluación por el psiquiatra.Algoritmo 4 Tratamiento de la dispepsia funcional
Esta guía de práctica clínica ha contado con la financiación externa de Laboratorios Almirall-Prodesfarma. Los patrocinadores no han influido en ninguna etapa de su elaboración.
Conflictos de interés- -
Pablo Alonso Coello: no tiene conflictos de interés
- -
Javier P. Gisbert: Asesoramiento científico, soporte para investigación y actividades formativas: Almirall, Janssen-Cilag, Nycomed, AstraZeneca, Pfizer, MSD, Abbott, Ferring, Faes, Shire, Chiesi, Casen, Otsuka, Uriach, Dr. Falk.
- -
Xaviet Calvet Calvo: Asesoramiento científico: Astra Zeneca, Pfizer, Almirall S.A., MSD, Abbott. Soporte para investigación: Janssen-Cilag. Actividades formativas: Astra-Zeneca, Vifor-Uriach, Schering-Plough, Shire.
- -
Juan Ferrandiz Santos: No tiene conflictos de interés
- -
Juan José Mascort Roca: No tiene conflictos de interés
- -
Mercè Marzo Castillejo: No tiene conflictos de interés
Anna Accarino Garaventa
Gastroenterólogo, Hospital universitari Vall d’Hebrón, Barcelona.
Francisco Abad Santos
Farmacólogo clínico, Hospital universitario de la princesa, Madrid.
Mercè Barenys de Lacha
Gastroenterólogo, Hospital de Viladecans, Viladecans, Barcelona.
Felipe Bory Ros
Director Médico, parc de Salut Mar. Barcelona.
Rafael Bravo Toledo
Médico de Familia, centro de Salud Sector iii, getafe, Madrid.
Ricard Carrillo Muñoz
Médico de Familia, cap Florida Sud. institut català de la Salut, l’Hospitalet de llobregat, Barcelona.
Manuel Castro Fernández
Gastroenterólogo, Hospital universitario de Valme, Sevilla.
Guillermo García Velasco
Médico de Familia, centro de Salud la calzada ii, gijón, asturias.
Emili Gené Tous
Médico de Familia, Servicio de urgencias, corporació universitària, parc taulí. Sabadell, Barcelona.
Ana Isabel González GonzálezMédico de familia, Centro de Salud Vicente Muzas, Servicio Madrileño de la Salud, Madrid.
Sam Khorrami Minaei
Gastroenterólogo, Hospital universitario Son espases, palma de Mallorca.
María Luisa Manzano Alonso
Gastroenterólogo, Hospital universitario 12 de Octubre, Madrid.
Fermín Mearin Manrique
Gastroenterólogo, instituto de trastornos Funcionales y Motores digestivos, centro Médico teknon, Barcelona.
David Medina Bombardó
Médico de Familia, centro de Salud de Manacor, Manacor, illes Balears.
Javier Molina Infante
Gastroenterólogo, Hospital San pedro de alcántara, Cáceres.
Joan Monés Xiol
Gastroenterólogo, profesor emérito, universidad autónoma, Barcelona
Miguel Montoro Huguet
Gastroenterólogo, Hospital de San Jorge, Huesca.
Mikel Moreno Bakedano
Médico de Familia, Centro de Salud de irurtzun. Navarra.
Concepción Moreno Iribas
Epidemióloga, Instituto de Salud pública, Navarra.
Ángeles Pérez Aisa
Gastroenteróloga, Agencia Sanitaria Costa del Sol, Marbella, Málaga.
Julio Ponce García
Gastroenterólogo, Hospital Quirón, Valencia.
Xavier Puigdangolas Armengol
Médico de Familia, CAP Sant Fruitós, Institut català de la Salut, Sant Fruitós del Bages, Barcelona.
Ricardo Sainz Samitier
Gastroenterólogo, Hospital clínico universitario, Zaragoza.
Javier Valdepérez Torrubia
Médico de Familia, Centro de Salud Actur Sur, Zaragoza.
Carmen Vela Vallespín
Médico de Familia, CAP del Riu Nord i Sud. Institut Català de la Salut, Santa Coloma, Barcelona.
Dispepsia: Se define como la presencia en hemiabdomen superior o retrosternal de dolor, molestia, ardor, náuseas, vómito o cualquier otro síntoma que se considere originado en el tracto gastrointestinal superior.
Dispepsia no investigada: Dispepsia (de acuerdo con la definición anterior) en ausencia de estudio diagnóstico.
Dispepsia orgánica o de causa conocida: Dispepsia (de acuerdo con la definición anterior) en la que se ha detectado alguna causa que razonablemente justifique los síntomas.
Criterios para dispepsia funcional (de acuerdo con la clasificación de Roma III): «Síntoma o conjunto de síntomas que la mayoría de médicos considera que tienen su origen en la región gastroduodenal, siendo estos síntomas la pesadez posprandial, saciedad precoz, dolor y ardor epigástrico». Los síntomas pueden ser continuos o intermitentes y estar o no relacionados con la ingesta de alimentos. Los síntomas deben haber aparecido al menos 6 meses antes del diagnóstico y estar activos durante al menos 3 meses. Requiere un estudio diagnóstico adecuado que incluya, al menos, una endoscopia normal y la ausencia de infección por H. pylori y que excluya cualquier enfermedad orgánica, sistémica o metabólica que justifique los síntomas.
- •
En pacientes con síntomas de dispepsia se recomienda realizar una historia clínica detallada para orientar el diagnóstico inicial (evidencia moderada, recomendación fuerte a favor).
- •
En los pacientes con dispepsia, la superposición de síntomas y enfermedades justifica recomendar una estrategia de abordaje común, sin excluir a los pacientes con síntomas sugestivos de ERGE (evidencia moderada, recomendación débil a favor).
Aproximación diagnóstico-terapéutica a la dispepsia no investigada en función de la edad y de la presencia de síntomas y signos de alarma
Síntomas y signos de alarma en un paciente con dispepsia no investigada: Pérdida de peso significativa no intencionada, vómitos intensos y recurrentes, disfagia, odinofagia, signos de sangrado digestivo (anemia, hematemesis o melena), masa abdominal palpable, ictericia, linfadenopatías.
- •
En los pacientes con dispepsia no investigada con uno o más síntomas y/o signos de alarma se recomienda una gastroscopia como exploración inicial para descartar patología orgánica, en especial una neoplasia gastroesofágica (evidencia baja, recomendación fuerte a favor).
- •
En los pacientes con dispepsia no investigada cuyos síntomas se han iniciado a una edad > 55 años se recomienda una gastroscopia como exploración inicial, aun en ausencia de signos o síntomas de alarma, para descartar una neoplasia gastroesofágica (evidencia baja, recomendación fuerte a favor).
Modificaciones en el estilo de vida y medidas higiénico-dietéticas
- •
En los pacientes con dispepsia no investigada se recomienda dejar de fumar, reducir la ingesta de alcohol y tratar el sobrepeso como medidas coadyuvantes al tratamiento específico (evidencia baja, recomendación fuerte a favor).
- •
En los pacientes con dispepsia no investigada en quienes se utiliza la estrategia «test and treat» se recomienda para el diagnóstico de la infección por H. pylori la prueba del aliento con urea marcada con 13C (evidencia moderada, recomendación fuerte a favor).
- •
En los pacientes con dispepsia no investigada, en caso de optar por el tratamiento empírico antisecretor, se recomienda utilizar IBP (evidencia moderada, recomendación fuerte a favor).
- •
En pacientes con dispepsia no investigada que requieren una endoscopia se recomienda el estudio de la infección por H. pylori mediante la toma de biopsias (evidencia moderada, recomendación fuerte a favor).
- •
Si se opta por un abordaje inicial de la dispepsia no investigada mediante endoscopia, ésta debería realizarse de forma precoz, con el paciente sintomático y sin tratamiento antisecretor previo (evidencia moderada, recomendación fuerte a favor).
- •
En los pacientes con dispepsia no investigada menores de 55 años y sin síntomas ni signos de alarma se recomienda la estrategia «test and treat» como primera opción, por delante del tratamiento antisecretor empírico o la endoscopia (evidencia moderada, recomendación fuerte a favor).
- •
Se recomienda suspender los antibióticos 4 semanas antes de realizar una prueba diagnóstica para valorar la infección por H. pylori(evidencia moderada, recomendación fuerte a favor).
- •
Se recomienda suspender los IBP 2 semanas antes de realizar una prueba diagnóstica para valorar la infección por H. pylori (evidencia moderada, recomendación fuerte a favor).
- •
En pacientes que requieren endoscopia se recomienda indistintamente el estudio histológico de la biopsia o el test rápido de la ureasa para el diagnóstico inicial de la infección por H. pylori (evidencia moderada, recomendación débil a favor).
- •
Para el diagnóstico inicial no invasivo y para la confirmación de la erradicación de la infección por H. pylori después del tratamiento se recomienda el test del aliento con urea marcada con 13C realizado de acuerdo con el protocolo europeo, que incluye el empleo de ácido cítrico (evidencia moderada, recomendación fuerte a favor).
- •
Para el diagnóstico inicial no invasivo de la infección por H. pylori la utilización de la serología solo se sugiere como alternativa al test del aliento si los kits comerciales han sido validados en la población en la que se van a aplicar o si por cualquier motivo no puede realizarse el test del aliento (evidencia moderada, recomendación débil a favor).
- •
Para la confirmación de la erradicación de la infección por H. pylori después del tratamiento se recomienda no utilizar la serología (evidencia alta, recomendación fuerte en contra).
- •
Para el diagnóstico inicial no invasivo de la infección por H. pylori el test monoclonal de detección de antígeno en heces empleando el método ELISA se sugiere como alternativo al test del aliento (evidencia baja, recomendación débil a favor).
Tratamiento de primera elección
- •
Como tratamiento erradicador de H. pylori de primera elección se recomienda la terapia triple clásica (IBP, claritromicina y amoxicilina) durante 10 a 14 días (evidencia moderada, recomendación fuerte a favor).
- •
En áreas con alta tasa de resistencia a claritromicina (> 15-20%) o donde la eficacia de la triple terapia es baja (< 80%), se sugiere como tratamiento erradicador de H. pylori de primera elección la terapia cuádruple preferiblemente «concomitante» (IBP, amoxicilina, claritromicina y metronidazol) (evidencia moderada, recomendación débil a favor), o la terapia cuádruple «clásica» (IBP, bismuto, tetraciclina y metronidazol) (evidencia moderada, recomendación débil a favor).
Tratamiento en pacientes alérgicos a la penicilina
- •
En pacientes alérgicos a la penicilina se sugiere como tratamiento erradicador de H. pylori la combinación de un IBP, claritromicina y metronidazol (evidencia baja, recomendación débil a favor).
- •
En pacientes alérgicos a la penicilina de áreas con alta tasa de resistencia a claritromicina (> 15-20%), o baja eficacia del tratamiento triple, se sugiere como tratamiento erradicador de H. pylori la terapia cuádruple «clásica» (IBP, bismuto, tetraciclina y metronidazol) (evidencia baja, recomendación débil a favor).
Dosis de inhibidor de la bomba de protones en la terapia triple
- •
En el tratamiento erradicador de H. pylori con la terapia triple clásica se recomienda que los IBP se administren a dosis dobles y con una pauta de dos veces al día (evidencia moderada, recomendación fuerte a favor).
Duración de la triple terapia clásica
- •
En el tratamiento erradicador de H. pylori con la terapia triple clásica se recomienda una pauta durante un período de 10 a 14 días (evidencia moderada, recomendación fuerte a favor).
Tratamiento de rescate tras el fracaso de la terapia triple
- •
Tras el fracaso de un primer tratamiento erradicador de H. pylori se recomienda como terapia de rescate (segunda línea) una combinación triple con levofloxacino (evidencia moderada, recomendación fuerte a favor).
Actitud cuando fracasan dos o más tratamientos erradicadores
- •
Tras dos fracasos erradicadores se sugiere remitir al paciente a un centro especializado para evaluar tratamientos adicionales de la infección por H. pylori o plantear tratamiento sintomático (evidencia baja, recomendación débil a favor).
- •
Tras el tratamiento erradicador se recomienda evaluar la curación de la infección mediante una prueba del aliento, siempre que sea posible (evidencia débil, recomendación fuerte a favor).
Úlcera duodenal
- •
En los pacientes con úlcera duodenal que reciben tratamiento erradicador de H. pylori se recomienda prescribir el IBP únicamente durante el período de administración de los antibióticos (evidencia moderada, recomendación fuerte a favor).
Úlcera gástrica
- •
En los pacientes con úlcera gástrica de gran tamaño (> 1cm) se recomienda que, tras haber finalizado el tratamiento erradicador, se prolongue el tratamiento con IBP entre 4 y 8 semanas (evidencia baja, recomendación fuerte a favor).
- •
En los pacientes con úlcera gástrica de pequeño tamaño (≤ 1cm) se sugiere que, tras haber finalizado el tratamiento erradicador, no se prolongue el tratamiento con IBP (evidencia baja, recomendación débil a favor).
Úlcera péptica complicada con hemorragia digestiva
- •
En los pacientes con hemorragia digestiva por úlcera péptica, una vez confirmada la curación de la infección por H. pylori no se recomienda administrar tratamiento de mantenimiento con IBP (evidencia moderada, recomendación fuerte a favor).
Medidas higiénico-dietéticas
- •
En los pacientes con dispepsia funcional se recomienda promover hábitos de vida saludable (dejar de fumar, reducir la ingesta de alcohol y tratar el sobrepeso) como medidas coadyuvantes al tratamiento específico (evidencia muy baja, recomendación fuerte a favor).
Erradicación de la infección porH. pylorien la dispepsia funcional
- •
En pacientes con dispepsia y endoscopia normal se recomienda descartar o tratar la infección por H. pylori antes de establecer el diagnóstico de dispepsia funcional (evidencia moderada, recomendación fuerte a favor).
Antiácidos y citoprotectores
- •
En pacientes con dispepsia funcional se sugiere no utilizar los antiácidos y citoprotectores como tratamiento de primera línea (evidencia baja, recomendación débil en contra).
Antisecretores y procinéticos
- •
En los pacientes con dispepsia funcional con predominio de dolor epigástrico se recomiendan como opción terapéutica inicial los antisecretores, especialmente los IBP (evidencia moderada, recomendación fuerte a favor).
- •
En los pacientes con dispepsia funcional con predominio de saciedad y plenitud posprandial se sugieren los procinéticos como opción terapéutica inicial (evidencia baja, recomendación débil a favor).
- •
En los pacientes con dispepsia funcional que no responden al tratamiento de primera línea se sugiere combinar ambos fármacos (IBP, si es necesario a dosis dobles, más un procinético) (evidencia muy baja recomendación débil a favor).
Fármacos antidepresivos y tratamiento psicológico
- •
En los pacientes con dispepsia funcional y fracaso del tratamiento antisecretor y procinético se sugiere considerar el uso de antidepresivos (evidencia baja, recomendación débil a favor).
- •
En los pacientes con dispepsia funcional no se recomienda el uso sistemático de intervenciones psicológicas (evidencia baja, recomendación fuerte en contra).
Otras terapias
- •
En los pacientes con dispepsia funcional se sugiere no utilizar productos medicinales herbales (evidencia baja, recomendación débil en contra).
Para la realización de la guía de dispepsia se llevó a cabo una búsqueda exhaustiva de la literatura mediante una estrategia diseñada previamente para este propósito, y se contó con una documentalista de apoyo independiente.
A continuación se describen las estrategias de búsqueda para cada condición.
Condición: dyspepsia
| MEDLINE (Pubmed) | EMBASE (SilverPlatter) |
| 1. dyspepsia[MESH] OR dyspep*[TW] OR peptic ulcer [MESH] OR peptic ulcer [TW] | 1. dyspepsia/all subheadings OR dyspep* in ti,ab OR peptic ulcer/all subheadings OR peptic ulcer in ti,ab |
| 2. epigastric pain[TW] AND (heartburn [TW] OR nausea *[TW] ORbloating [TW] OR anorexia [TW] OR vomiting[TW]) | 2. (epigastric pain/all subheadings OR epigastric pain in ti,ab) AND (heartburn* in ti,ab OR nausea* in ti, ab OR bloating in ti,ab OR anorexia in ti, ab OR vomiting in ti,ab) |
| 3. epigastric discomfort[TW] AND (heartburn [TW] OR nausea *[TW] OR bloating[TW] OR anorexia [TW] OR vomiting[TW]) | 3. epigastric discomfort in ti,ab AND (heartburn* in ti, ab OR nausea* in ti,ab OR bloating in ti,ab OR anorexia in ti,ab OR vomiting in ti,ab) |
| 4. #1 OR #2 OR #3 | 4. #1 OR #2 OR #3 |
Intervención: descripción de la frecuencia
| MEDLINE (Pubmed) | EMBASE (SilverPlatter) |
| 1. cross-sectional studies [MESH] OR prevalence [MESH] OR incidence [MESH] OR epidemiology[MESH] | 1. explode epidemiology/ |
| 2. prevalence [TW] OR incidence [TW] OR distribution [TW] OR epidemiolog* [TW] OR frequency [TW] | 2. (incidence OR prevalence or morbidity) in ti,ab |
| 3. #1 OR #2 | 3. #1 OR #2 |
Valor diagnóstico de la dispepsia. Identificación de estudios y de revisiones sistemáticas
| MEDLINE (Pubmed) | EMBASE (SilverPlatter) |
| 1. exp predictive value of test/ | 1. explode «prediction-and-forecasting»/ all subheadings |
| 2. odds ratio/ | 2. «differential diagnosis»/ all subheadings |
| 3. diagnosis differential/ or physical examination/ | 3. explode «physical-examination»/ all subheadings |
| 4. ((predictiv$ OR diagno$) ADJ5 (model$ OR value$ OR scor$ OR performance)) .tw.(physical examination OR symptom$).tw. | 4. #1 OR #2 OR #3 |
| 5. #1 OR #2 OR #3 OR #4 | 5. ((predict* OR diagnos*) near5 (model* OR value*OR scor* OR performance)) in ti,ab |
| 6. retrospective studies/ or exp cohort studies/ | 6. (physical examination OR symptoms) in ti, ab |
| 7. #5 AND #6 | 7. #4 OR #5 OR #6 |
| 8. meta-analysis.pt,ti,ab,sh. | 8. prospective study/ |
| 9. (meta anal$ OR metaanal$).ti,ab,sh. | 9. retrospective study |
| 10. ((methodol$ OR systematic$ OR quantitativ$) | 10. #8 OR #9 |
| adj2 (review$ OR overview$ OR survey$)).ti,ab,sh. | 11. #7 AND #10 |
| 11. (medline OR embase OR index medicus).ti,ab. | |
| 12. ((pool$ OR combined OR combining) adj | |
| (data OR trials OR studies OR results)).ti,ab. | |
| 13. #11 AND #12 | |
| 14. #5 AND #13 | |
| 15. #14 OR #7 |
Dispepsia: etiología
| MEDLINE (OVID). Filtro CASPfew http://www.phru.org.uk/∼casp/caspfew/few/filters/filters.htrn | EMBASE (OVID). Filtro CASPfew |
| 1. exp cohort studies/ | 1. cohort Analysis/ |
| 2. exp risk/ | 2. longitudinal Study/ |
| 3. (odds and ratio$).tw. | 3. prospective Study/ |
| 4. (relative and risk).tw. | 4. follow Up/ |
| 5. (case and control$).tw. | 5. risk/ |
| 6. OR/1-5 | 6. risk Assessment/ |
| 7. risk Benefit Analysis/ | |
| 8. risk Factor/ | |
| 9. (odds and ratio$).tw. | |
| 10. (relative and risk).tw. | |
| 11. (case and control$).tw. | |
| 12. OR/1-11 |
Dispepsia: pruebas diagnósticas
| MEDLINE (OVID). Filtro CASPfew http://www.phru.org.uk/∼casp/caspfew/few/filters/filters.htrn | EMBASE (OVID). Filtro CASPfew |
| 1. exp «sensitivity and specificity»/ | 1. «prediction and Forecasting»/ |
| 2. sensitivity.tw. | 2. receiver Operating Characteristic/ |
| 3. di.xs. | 3. sensitivity.tw. |
| 4. du.fs. | 4. di.fs. |
| 5. specificity.tw. | 5. specificity.tw. |
| 6. OR/1-5 | 6. OR/1-5 |
Dispepsia: tratamiento
| MEDLINE. Filtro de la Universidad de Rochester Medical Center http://www.urmc.rochester.edu/Miner/Educ/Expertsearch.html | EMBASE |
| 1. exp research design/ | 1. explode controlled study |
| 2. exp clinical trials/ | 2. meta-anal* OR metaanal* OR meta anal* |
| 3. comparative study/ or placebos/ | 3. random* in ti,ab |
| 4. multicenter study.pt. | 4. (blind* OR mask*) in ti,ab |
| 5. clinical trial.pt. | 5. placebo/ |
| 6. random$.ti,ab. | 6. placebo in ti,ab |
| 7. placebo$l.ti,ab. | 7. OR/1-6 |
| 8. (clinical adj trial$1).ti,ab. | |
| 9. (controlled clinical trial or randomized controlled trial) .pt. | |
| 10. practice guideline.pt. | |
| 11. feasibility studies/ | |
| 12. clinical protocols/ | |
| 13. (single blind$ or double blind$ or triple blind$3).ti,ab. | |
| 14. exp treatment outcomes/ | |
| 15. exp epidemiologic research design/ | |
| 16. double blind method/ | |
| 17. OR/1-16 |
El término dispepsia se refiere a las molestias y/o dolor localizados en la parte alta del abdomen (figura). Estas molestias pueden presentar mayor o menor frecuencia e intensidad de síntomas, y acompañarse de náuseas, hinchazón abdominal, acidez, digestión pesada, eructos, regurgitaciones (regreso de la comida desde el estómago a la boca) y vómitos. Algunas personas sólo se quejan de dolor y otras de hinchazón, acidez o de náuseas, mientras que otras presentan indigestión, pero en general todas presentan cierto malestar en esta zona del abdomen.
La dispepsia puede deberse a motivos muy diferentes. Algunas veces los síntomas se producen después de una comida excesiva o muy condimentada, otras por consumir café, alcohol y/o tabaco, y en otras por tomar ciertos medicamentos que lesionan la mucosa gástrica, como la aspirina o los antiinflamatorios. En ocasiones, la dispepsia se produce cuando existen algunos problemas psicológicos (estrés, ansiedad, depresión, etc.).
Algunas personas con dispepsia pueden tener una herida o erosión (úlcera) en el estómago o en el duodeno. Las úlceras mayoritariamente se producen debido a una bacteria que se llama Helicobacter pylori.
Algunas veces, aunque afortunadamente muy pocas, la causa de estas molestias es un cáncer. Cuando estas molestias van acompañadas de pérdida de peso no intencionada, dolor al tragar los alimentos, sangrado o anemia, se ha de pensar en esta posibilidad.
No obstante, en la gran mayoría de las personas con dispepsia no se encuentra una causa clara que explique el porqué de estas molestias, y entonces se le llama dispepsia funcional o sin causa aparente.
Si las molestias no se producen muy a menudo y son poco importantes, en principio no tiene por qué ser un motivo de preocupación.
La mayoría de las veces estas molestias desaparecerán solas, o con un cambio en los hábitos alimentarios y/o en el estilo de vida (comer con moderación, realizar dieta si existe sobrepeso, abstinencia de alcohol, dejar de fumar, etc.), o tomando algún medicamento para que disminuya la acidez del estómago (antiácidos). Cuando las molestias no desaparecen o éstas se producen de manera frecuente, es mejor consultar a su médico.
Si los síntomas son frecuentes es probable que su médico le recomiende una prueba del aliento para ver si es usted portador de una infección gástrica por una bacteria denominada Helicobacter pylori y le recomiende tratamiento si es usted portador de la infección. En función de sus síntomas, su médico puede recomendarle también una gastroscopia, especialmente si usted presenta alguno de los siguientes síntomas: pérdida de peso, vómitos persistentes, señales de hemorragia o anemia, dolor o dificultad al tragar los alimentos o dolor de estómago intenso y persistente. Si usted es una persona mayor de 55 años también se recomienda llevar a cabo una endoscopia ante cualquier nuevo síntoma persistente atribuible al estómago o en el duodeno.
La gastroscopia es una prueba que se realiza mediante un endoscopio. Este aparato es un tubo delgado que, conectado a una cámara, permite transmitir luz y visualizar imágenes a través de él. Antes de realizar la endoscopia, y en algunos casos si es necesario para que ésta sea menos molesta, el médico podrá administrarle alguna medicación sedante y luego le introducirá suavemente el tubo a través de la boca, bajando por la garganta hasta el estómago y el comienzo del intestino (duodeno). Esto permite ver con todo detalle si existe alguna úlcera u otros problemas que puedan justificar los síntomas, permitiendo tomar fotos o sacar muestras de tejido de forma no dolorosa para su examen bajo el microscopio.
Para saber si padece la infección por H. pylori, su médico puede emplear diferentes pruebas: análisis de sangre o de heces, prueba del aliento con 13C o examinar una pequeña muestra de tejido del interior del estómago en el caso de que sea necesaria una endoscopia.
La más habitual es la prueba del aliento con 13C. Ésta consiste en beber un líquido que contiene una sustancia (urea) marcada con un isótopo no radioactivo. Si hay infección por H. pylori se produce una reacción química que se puede detectar analizando el aire que expulsamos al respirar.
El tratamiento de la dispepsia depende de cuál sea su causa. Muchos de los pacientes con dispepsia pueden mejorar simplemente si modifican sus hábitos alimentarios (si se evitan aquellos alimentos que les causan molestias) y el estilo de vida (p. ej., si se deja de fumar), o si suprimen ciertos medicamentos nocivos para el estómago (aspirina, antiinflamatorios, etc.).
Si se le diagnostica una infección por H. pylori, deberá recibir un tratamiento con antibióticos, cuya duración suele ser de 10 a 14 días. La combinación más empleada es la denominada terapia triple, que incluye dos antibióticos y un inhibidor del ácido. Es muy importante tomar la medicación de la forma y durante los días que su médico le indique, evitando saltarse tomas, para no reducir la eficacia del tratamiento ni generar resistencias del germen a los antibióticos.
Tras realizar la endoscopia (en el caso de que sea necesaria), la mayor parte de los pacientes son catalogados de dispepsia funcional, esto es, sin causa aparente, por lo que se suele indicar el tratamiento más adecuado a sus síntomas. Este tratamiento podrá incluir fármacos que actúan disminuyendo la acidez del estómago (antisecretores) y fármacos que aceleran la digestión (procinéticos).
AAS: ácido acetilsalicílico
AINE: antiinflamatorios no esteroideos
AGREE: Appraisal of Guidelines, Research and Evaluation for Europe
AP: atención primaria
AE: atención especializada
Anti-H2: Antagonistas de los receptores H2 de la histamina
13C: carbono 13
GRADE: Grading of Recommendations Assessment, Development and Evaluation Working Group
GPC: guía de práctica clínica
H. pylori: Helicobacter pylori
ECA: ensayo clínico aleatorizado
EMBASE: base de datos bibliográfica de Excepta Médica que cubre la literatura internacional, sobre todo de ámbito europeo, en el campo de la medicina y la farmacología
ERGE: enfermedad por reflujo gastroesofágico
IBP: inhibidores de la bomba de protones
IC: intervalo de confianza
MEDLINE: base de datos bibliográfica de la National Library of Medicine que contiene la información del Index Medicus
OR:Odds Ratio
PICO: Paciente, Intervención, Comparación, Outcome
RR: Riesgo relativo
Documento publicado simultáneamente en Aten Primaria. 2012; 44: http://dx.doi.org/10.1016/j.aprim.2012.05.003