La cirrosis biliar primaria es una enfermedad colestásica crónica que aparece generalmente en mujeres de mediana edad y tiene un curso lento y progresivo, con el desarrollo final de cirrosis. La enfermedad tiene tres formas de presentación: silente, asintomática y sintomática. La forma silente se caracteriza por la presencia de anticuerpos antimitocondriales como única anomalía. Las formas silentes y asintomáticas son menos agresivas y tienen un curso más lento. En el transcurso de la enfermedad algunos pacientes permanecen asintomáticos y no se han identificado características diferenciales entre éstos y los que desarrollan síntomas. La supervivencia es mejor en los pacientes asintomáticos que en los sintomáticos, y excelente en los pacientes que permanecen asintomáticos. Desde la introducción del tratamiento con ácido ursodesoxicólico se ha modificado el curso natural de la enfermedad, que es mucho más prolongado y con una supervivencia comparable a la población general en los casos con buena respuesta terapéutica.
Las variables clínicas y analíticas asociadas a un mal pronóstico son la edad, la bilirrubinemia, la albuminemia, el tiempo de protrombina, la ascitis, la encefalopatía hepática y el estadio histológico avanzado. Asimismo, la aparición de varices y el desarrollo de carcinoma hepatocelular comportan un peor pronóstico. La bilirrubinemia es, sin embargo, la variable con mayor peso para establecer el pronóstico. Hay distintos modelos pronóstico matemáticos que predicen sensiblemente la probabilidad de supervivencia y tienen utilidad para determinar la gravedad de la enfermedad en un paciente concreto.
Primary biliary cirrhosis is a chronic cholestatic disease that generally appears in middle-aged women. The clinical course is slow and progressive, finally leading to cirrhosis. This disease has three forms of presentation: silent, asymptomatic and symptomatic. The silent form is characterized by the presence of antimitochondrial antibodies as the only abnormality. The silent and asymptomatic forms are less aggressive and have a slower clinical course. During the course of the disease, some patients remain asymptomatic. No distinguishing features between asymptomatic patients and those who develop symptoms have been identified. Survival is better in asymptomatic than in symptomatic patients and is excellent in patients who remain asymptomatic. The introduction of treatment with ursodeoxycholic acid has greatly prolonged the natural course of the disease. In patients with good therapeutic response, survival is similar to that in the general population. The clinical and laboratory variables associated with poor prognosis are age, bilirubinemia, albuminemia, prothrombin time, ascites, hepatic encephalopathy and advanced histological stage. Likewise, the development of varices and of hepatocellular carcinoma carries a poor prognosis. Bilirubinemia is, however, the most important variable to establish prognosis. There are distinct mathematical prognostic models that sensitively predict the probability of survival and are useful to determine disease severity in specific patients.
La cirrosis biliar primaria (CBP) es una enfermedad colestásica crónica de supuesta patogenia autoinmune, que afecta preferentemente a mujeres de mediana edad. La enfermedad sigue un curso progresivo y, finalmente, puede ocasionar una insuficiencia hepática que requiere trasplante1. La incidencia y la prevalencia de la enfermedad han aumentado en los últimos años2,3, probablemente porque la mayoría de los casos se diagnostican en etapas muy iniciales y asintomáticas, cuando sólo se detecta una leve alteración bioquímica o la presencia de anticuerpos antimitocondriales (AMA) durante un examen clínico sistemático, o bien en el proceso diagnóstico de otras enfermedades asociadas. De hecho, la prevalencia de las formas asintomáticas ha aumentado de forma muy notable en las últimas décadas, ya que menos del 20% de los casos eran asintomáticos en las series iniciales más amplias4, mientras que en la actualidad la prevalencia de formas asintomáticas supera el 60% de los casos5.
Histológicamente, la enfermedad se caracteriza por una inflamación y una destrucción de los conductos biliares de pequeño y mediano calibre, con fibrosis progresiva6–8. Originalmente la enfermedad se describió en pacientes con colestasis progresiva, caracterizada por ictericia, prurito, xantomas y xantelasmas, melanodermia y manifestaciones clínicas de hipertensión portal e insuficiencia hepática7,9. Sin embargo, el patrón de la enfermedad ha cambiado en las últimas décadas, y la forma de presentación típica es la de una mujer de mediana edad sin síntomas específicos de enfermedad hepática, que únicamente refiere astenia o prurito. Los exámenes de laboratorio suelen detectar un perfil colestásico, con aumento de los valores de fosfatasa alcalina y de gamma-glutamil transferasa, una leve hipertransaminasemia y ausencia de obstrucción de las vías biliares en la ecografía abdominal. La mayoría de los pacientes tiene valores normales de bilirrubina5.
La CBP también puede presentarse en pacientes con normalidad completa de la bioquímica hepática, y únicamente presencia de AMA10. Los pacientes con estas características tienen, en la mayoría de los casos, alteraciones histológicas compatibles con el diagnóstico de la enfermedad. Por otra parte, la mayoría de estos pacientes desarrolla durante el seguimiento anomalías y síntomas atribuibles a la CBP, entre los que destacan astenia, prurito y molestias imprecisas en el hipocondrio derecho11. Estas formas de presentación de la enfermedad, con únicamente AMA, pueden considerarse como formas silentes.
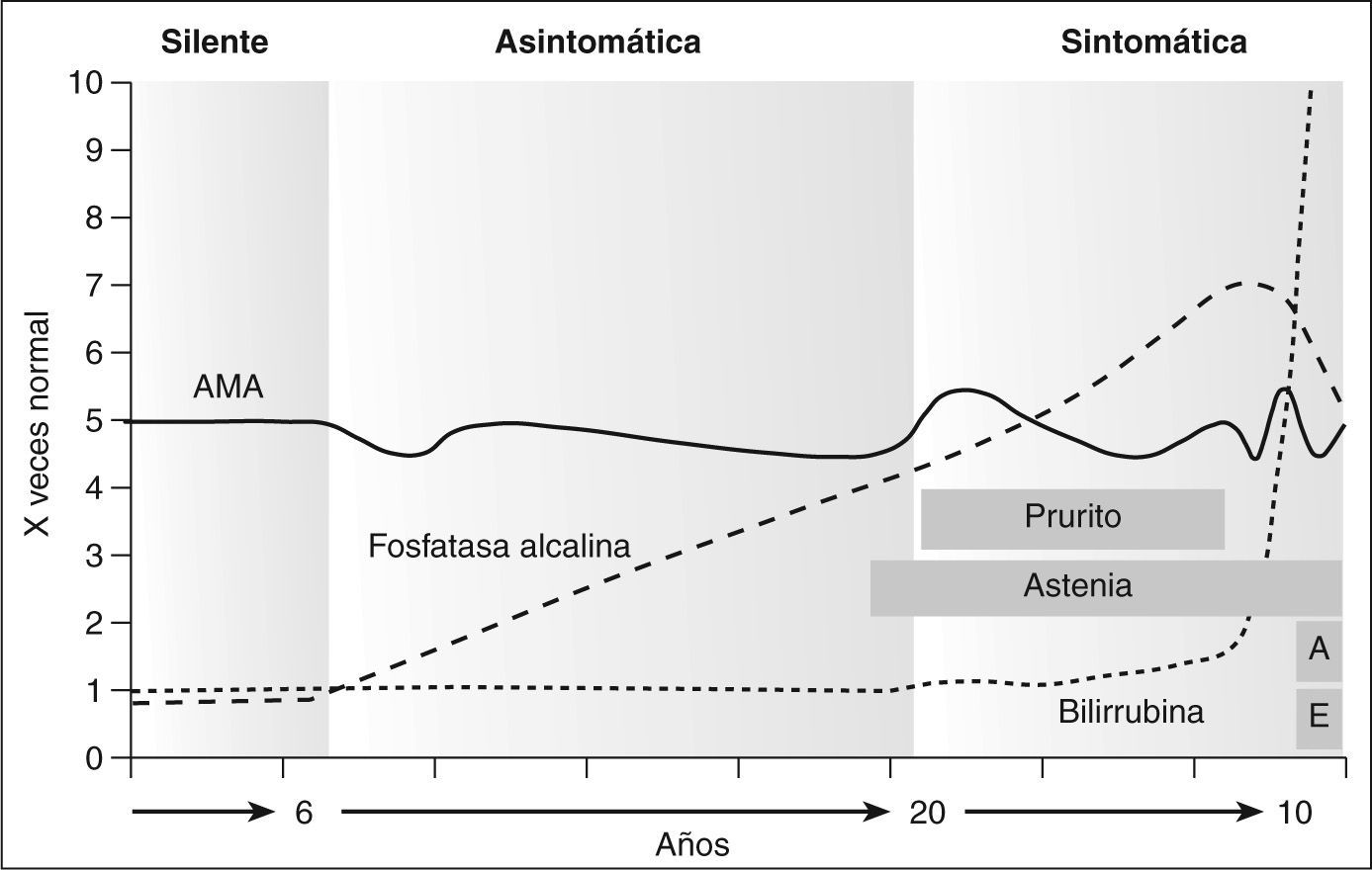
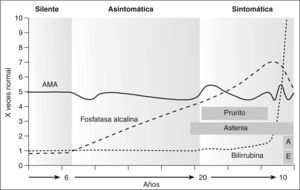
La enfermedad es progresiva desde la lesión inicial en los conductos biliares hasta llegar a la cirrosis como consecuencia de la inflamación crónica y el desarrollo de fibrosis (fig. 1). El curso puede dividirse en tres períodos: a) una fase asintomática, probablemente de una duración superior a 20 años; b) una fase sintomática, con una duración entre 5 y 10 años, en la cual el paciente permanece anictérico, o tiene una ligera elevación de la bilirrubina, y en la que destaca la existencia de prurito y astenia, y c) una fase preterminal, de corta duración, caracterizada por una intensa ictericia7,12,13. La fase asintomática también incluye las formas silentes.
Historia natural de la cirrosis biliar primaria. En la fase silente sólo se detecta positividad de los anticuerpos antimitocondriales (AMA). En la fase asintomática hay una alteración bioquímica con aumento de fosfatasa alcalina y leve hipertransaminasemia. La fase sintomática se caracteriza por prurito y astenia y, a medida que progresa, la ictericia. En la fase preterminal hay una ictericia notable y manifestaciones secundarias a la hipertensión portal, como ascitis (A) y encefalopatía hepática (E).
El aumento de los valores de fosfatasa alcalina, la positividad de los AMA y la existencia de una colangitis crónica destructiva no supurativa son las características esenciales para establecer el diagnóstico de CBP. El patrón histológico típico puede observarse en pacientes completamente asintomáticos, en quienes la única alteración analítica es la presencia de AMA, que constituirían las formas silentes de la enfermedad. En este sentido, se han obtenido datos de un grupo de pacientes con esta presentación, cuyo seguimiento indica que la enfermedad progresa y deviene sintomática. La serie incluyó a 29 pacientes, la mayoría de los cuales tenía una histología hepática compatible con la lesión típica, lo cual certifica que la enfermedad puede estar presente aun en ausencia de alteraciones bioquímicas10. Además, durante el seguimiento se constató que el 83% de los pacientes desarrolló anomalías bioquímicas, y el 76%, síntomas atribuibles a la enfermedad hepática. El promedio entre el momento de la primera detección de AMA y el hallazgo de anomalías bioquímicas fue de 5,6 años, con un intervalo de 0,9-1911. La biopsia hepática, que se realizó en 10 de estos pacientes, mostró una progresión histológica en 4 casos, aunque ninguno había desarrollado cirrosis. La progresión histológica fue muy lenta y considerablemente inferior a la referida en otros estudios con numerosos pacientes13–15. No se han publicado otros estudios que refieran pacientes con estas características, aunque se conocen casos individuales de este tipo, es decir, pacientes con AMA como única alteración analítica y con alteraciones histológicas características de CBP. Por tanto, la CBP ya está presente en pacientes asintomáticos y sin alteraciones bioquímicas de colestasis. Todavía se dispone de poca información para sostener si estos pacientes podrían representar un particular subgrupo de una forma menos agresiva de enfermedad.
CIRROSIS BILIAR PRIMARIA ASINTOMÁTICALa forma asintomática de la CBP se describió por primera vez en 1973 en 4 pacientes16. Más tarde, el mismo grupo de investigadores publicó una serie de 20 pacientes, y constataron que algunos permanecieron asintomáticos durante períodos muy largos, de más de 10 años desde el diagnóstico17. Posteriormente se refirieron diversas series que indicaban que estas formas asintomáticas no eran tan infrecuentes4,18–20. Además, en varios estudios se constató que estas formas asintomáticas se diagnosticaban en pacientes con edades superiores a las formas sintomáticas, lo cual cuestionaba que necesariamente se produjera una progresión de la enfermedad, y que las formas asintomáticas tendrían unas características propias. Sin embargo, esta hipótesis tiene poco sustento si se considera que cada vez es más frecuente que la enfermedad se detecte en personas de edad más avanzada, tanto las formas asintomáticas como las sintomáticas.
Un estudio que incluyó un número considerable de pacientes concluyó que la probabilidad de supervivencia de la CBP asintomática era similar a la de la población general, ajustada por edad y sexo, de lo cual se podría inferir que era necesario que estos pacientes recibieran un tratamiento específico21,22. Sin embargo, en series más recientes se ha demostrado que la probabilidad de supervivencia en los pacientes asintomáticos es inferior a la de la población general22–24. Así, un estudio que incluyó a 37 pacientes asintomáticos demostró que el 89% de los casos desarrolló síntomas de enfermedad hepática tras un promedio de 7,6 años. Además, 15 pacientes presentaron varices esofágicas, y el 67% de los casos en fase precirrótica evolucionó a una cirrosis24.
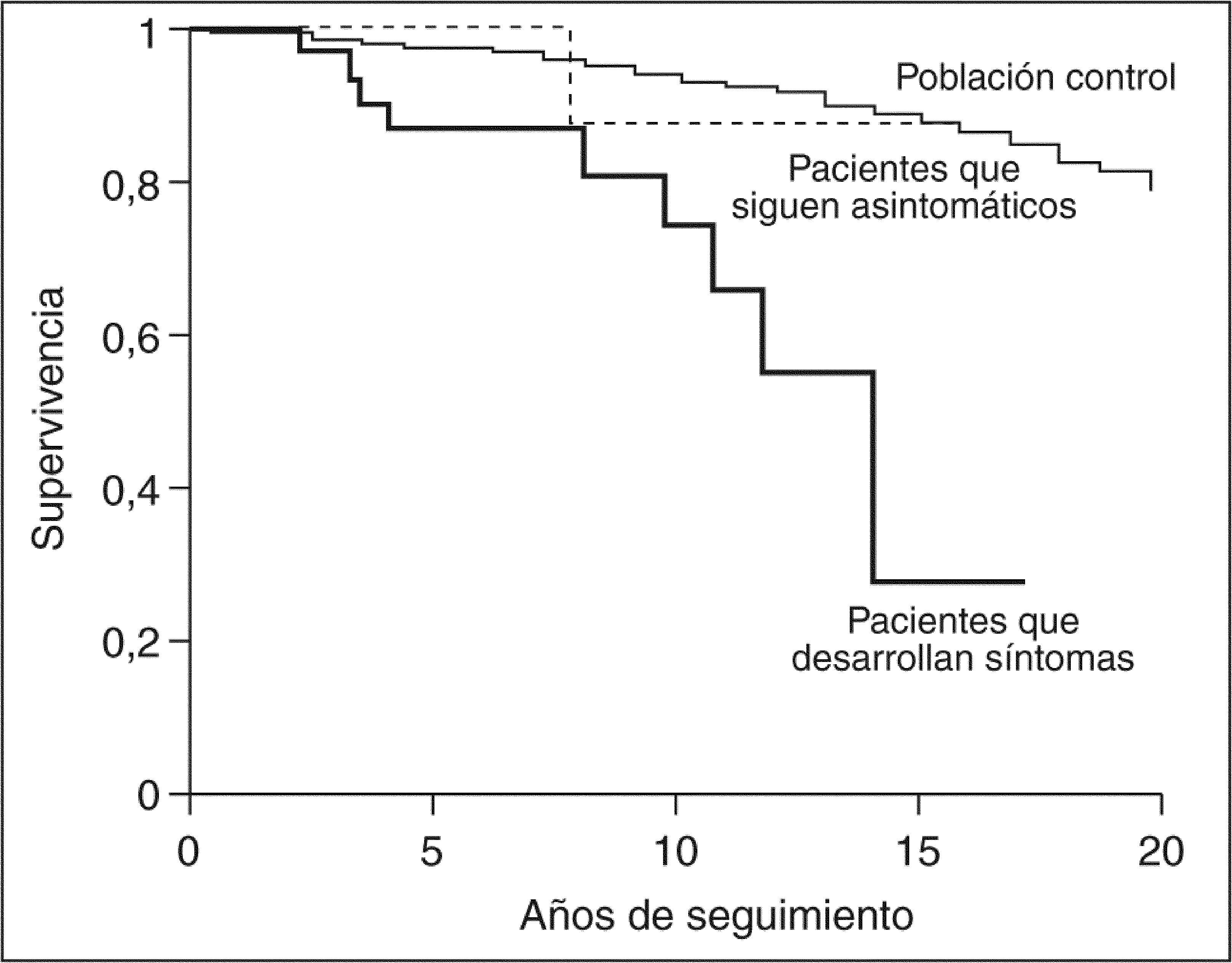
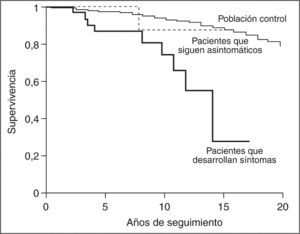
Otros estudios han confirmado esta menor supervivencia de los pacientes asintomáticos con respecto a la población general. En la cohorte de Mahl et al22, la mediana de supervivencia de los pacientes asintomáticos fue de 16 años, mucho más larga que la observada en los pacientes sintomáticos, que fue de 7,5 años. Más recientemente, se ha publicado el curso y los factores pronóstico de una serie canadiense de 99 pacientes con CBP asintomática, con una mediana de seguimiento superior a 5 años (intervalo, 7-206 meses)25. Durante el período de observación, el 36% de los casos presentó síntomas tras un promedio de 51 meses (intervalo, 3,5-157). Las manifestaciones más frecuentes fueron prurito e ictericia, aunque algunos pacientes presentaron ascitis, edemas, hemorragia digestiva varicial y carcinoma hepatocelular. No se constataron diferencias significativas, salvo la ausencia de síntomas, entre los pacientes que permanecieron asintomáticos y los que desarrollaron síntomas. La mediana de supervivencia de la serie global fue de 14 años, significativamente inferior a la esperada para la población general de iguales edad y sexo. Sin embargo, los pacientes que permanecieron asintomáticos mostraron una probabilidad de supervivencia superponible a la de la población general (fig. 2). Diez pacientes de esta cohorte fallecieron o fueron trasplantados durante el período de observación, lo cual representa una tasa superior a la esperada para esta población, que era de 3,48 fallecimientos. Nueve de estos 10 pacientes desarrollaron síntomas de enfermedad. La mediana de supervivencia de los pacientes que desarrollaron síntomas fue de 7,5 años tras la aparición del primer síntoma. Los análisis univariante y multivariante de un amplio número de alteraciones clínicas, analíticas e histológicas detectadas en el momento del diagnóstico de la CBP fueron incapaces de revelar diferencias entre los pacientes que permanecieron asintomáticos y los que desarrollaron síntomas25.
Probabilidad de supervivencia de la cirrosis biliar primaria asintomática según la aparición de síntomas durante el curso de la enfermedad. (Modificado de Springer et al25.)
Estos resultados no coinciden con otros estudios, en los cuales se ha referido que el estadio histológico, la bilirrubinemia, la presencia de otras enfermedades autoinmunes, la hepatomegalia y la presencia de granulomas en la biopsia hepática son variables de pronóstico en los pacientes con CBP asintomática2,18,26. Estas discrepancias podrían explicarse por el menor número de pacientes asintomáticos incluidos en algunas series, y también por los criterios de enfermedad asintomática. Con la información disponible en la actualidad, se debe considerar que la supervivencia de la CBP asintomática es más corta que la de la población general, y que los pacientes que desarrollan síntomas después del diagnóstico tienen una probabilidad de supervivencia, a partir de ese momento, parecida a la de los pacientes con una enfermedad sintomática22,26. Es posible que un subgrupo de pacientes nunca desarrolle síntomas, que son los que presentan una supervivencia similar a la de la población general. Sin embargo, el curso de la enfermedad no puede predecirse en un paciente concreto con enfermedad asintomática, ya que algunos casos pueden presentar súbitamente una progresión de la enfermedad con colestasis intensa e insuficiencia hepática, mientras que otros permanecen asintomáticos durante períodos muy prolongados18. La buena respuesta terapéutica al ácido ursodesoxicólico (AUDC), en pacientes sintomáticos y asintomáticos, todavía ha mejorado la probabilidad de supervivencia.
CIRROSIS BILIAR PRIMARIA SINTOMÁTICALos pacientes con una enfermedad sintomática tienen una progresión más rápida hacia una fase avanzada y un peor pronóstico que los pacientes asintomáticos. No obstante, los pacientes sintomáticos pueden progresar muy lentamente, y las manifestaciones clínicas y bioquímicas de colestasis permanecer inmodificadas durante años7,13,21. En la última etapa de la enfermedad hay, generalmente, un aumento súbito de la bilirrubina y la aparición de síntomas que reflejan la existencia de hipertensión portal, como la ascitis y la encefalopatía hepática12,13 (fig. 1). También puede detectarse hipoalbuminemia y descenso de la tasa de protrombina, así como una disminución de los valores circulantes de lípidos totales y colesterol. Las demás anomalías bioquímicas e inmunológicas tienden a permanecer estables o sufren cambios menores. Es frecuente que los xantomas desaparezcan o disminuyan, y lo mismo pasa con el prurito7,13. El estadio histológico tiende a progresar lentamente, aunque algunos pacientes pueden fallecer por una insuficiencia hepática, o trasplantarse aun sin presentar un estadio IV de cirrosis.
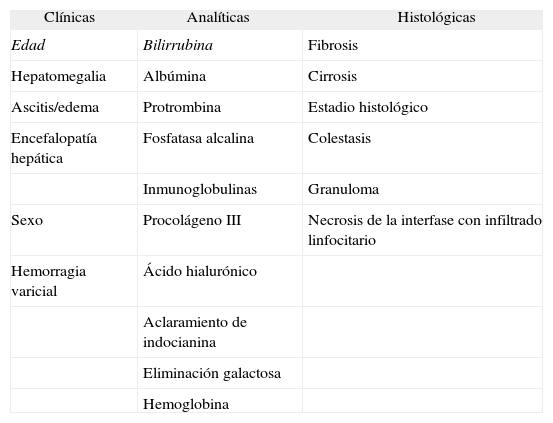
En la mayoría de series de la década de los ochenta, la supervivencia media tras el diagnóstico de los pacientes sintomáticos variaba entre 6 y 10 años5,7,13,21. La probabilidad de supervivencia es más favorable en las publicaciones más recientes, tal vez debido a que incorporan un mayor número de pacientes diagnosticados en estadios histológicos iniciales (estadios I y II). Se han descrito muchas variables clínicas, bioquímicas e histológicas relacionadas con el pronóstico de la CBP (tabla I). El mejor indicador pronóstico es la bilirrubinemia12, ya que esta variable permanece en todos los modelos matemáticos pronósticos de la CBP5,27–31. También se han asociado a una peor supervivencia la edad avanzada, la hipoalbuminemia, una reducida tasa de protrombina, una fosfatasa alcalina elevada, los valores de inmunoglobulinas13 y la existencia de hepatomegalia, edemas, ascitis y encefalopatía hepática, así como la observación de colestasis centrolobulillar y cirrosis en la biopsia. Por el contrario, la presencia de granulomas se asocia a un buen pronóstico, probablemente porque esta lesión histológica es más habitual en los estadios iniciales de la CBP32. Otros parámetros indicadores de fibrogénesis hepática, como los valores elevados del péptido aminoterminal de colágeno tipo III33 y el aumento del ácido hialurónico, también se asocian a una peor supervivencia. Algunas pruebas de función hepática global, como la tasa de eliminación de galactosa34 y el aclaramiento del verde de indocianina35, son asimismo indicadores pronósticos de la CBP. En las fases avanzadas de la enfermedad, el desarrollo de ascitis o de encefalopatía hepática, como indicadores de insuficiencia hepatocelular o hipertensión portal, también se han asociado a un mal pronóstico23. Cuando esto ocurre, el paciente suele fallecer en un período de tiempo muy breve, especialmente cuando se ha detectado una encefalopatía.
Variables de pronóstico en la cirrosis biliar primaria
| Clínicas | Analíticas | Histológicas |
| Edad | Bilirrubina | Fibrosis |
| Hepatomegalia | Albúmina | Cirrosis |
| Ascitis/edema | Protrombina | Estadio histológico |
| Encefalopatía hepática | Fosfatasa alcalina | Colestasis |
| Inmunoglobulinas | Granuloma | |
| Sexo | Procolágeno III | Necrosis de la interfase con infiltrado linfocitario |
| Hemorragia varicial | Ácido hialurónico | |
| Aclaramiento de indocianina | ||
| Eliminación galactosa | ||
| Hemoglobina |
Las variables en cursiva entran en todos los modelos matemáticos.
El sexo masculino se ha asociado, asimismo, con un peor pronóstico de la CBP, probablemente porque en las series más antiguas estos pacientes varones se diagnosticaban cuando la enfermedad era más grave23. No obstante, algunos estudios no han hallado una supervivencia distinta relacionada con el sexo5.
Probablemente debido al hecho de que los pacientes en estadios III y IV de CBP tienen mayor hipertensión portal, el estadio histológico avanzado se ha asociado a un peor pronóstico, tal como se ha observado en varios modelos pronósticos matemáticos, en los cuales el estadio histológico era un factor independiente de la supervivencia13,21,27. En un estudio reciente, en el cual se evaluaba la incidencia de cirrosis y los factores pronósticos de esta progresión en pacientes tratados con AUDC, Coperchot et al36 hallaron que los valores de bilirrubina superiores a 17 mmol, la albuminemia inferior a 38 g/l y el infiltrado linfocitario periportal eran los indicadores de progresión a cirrosis. Debido a que la inflamación linfocitaria periportal también se observa en la hepatitis autoinmune y la hepatitis viral crónica, estos autores proponen que los pacientes con CBP con esta lesión podrían tener en realidad una hepatitis autoinmune o un síndrome de superposición. Sin embargo, esta hipótesis no coincide con los resultados de otras cohortes, en las cuales se ha hallado una supervivencia similar en los pacientes con CBP simple y los que presentan un síndrome de superposición37.
Durante el curso de la enfermedad, aproximadamente la tercera parte de los pacientes con CBP desarrollan varices esofágicas38,39. Pueden hallarse en pacientes con un componente inflamatorio significativo en la biopsia, y en pacientes con estadios histológicos iniciales de la enfermedad, que pueden tener hipertensión portal40,41. La probabilidad de desarrollar varices en pacientes con CBP se ha evaluado en un estudio procedente de la Clínica Mayo. Durante una mediana de seguimiento de 5,6 años, 83 de los 256 pacientes analizados desarrollaron varices esofágicas39. Dos terceras partes de estos pacientes con varices presentaron un episodio de hemorragia digestiva alta, y en el 48% de los casos se comprobó que el origen era varicial. Las variables asociadas al desarrollo de varices fueron los valores de bilirrubina y el estadio histológico. La probabilidad de supervivencia fue menor en los pacientes con varices que en los que no las desarrollaron, y se calculó una supervivencia al año y a los 3 años desde la aparición de esta complicación del 83 y el 59%, respectivamente. A pesar de que la presencia de una hemorragia varicial se asocia a un mal pronóstico, el curso de los pacientes con CBP que tienen una hemorragia digestiva es mejor que en otras enfermedades hepáticas, concretamente la cirrosis alcohólica42.
El hepatocarcinoma es otro factor relacionado con un mal pronóstico en la CBP. Durante años se supuso que la incidencia de carcinoma hepatocelular era poco importante, o incluso inexistente43,44. Los datos más recientes indican, sin embargo, que en los pacientes con CBP también puede aparecer un hepatoma, tal como sucede en otras enfermedades hepáticas crónicas45–47. Globalmente, la incidencia de hepatocarcinoma en la CBP es menor que la de la cirrosis por el virus de la hepatitis C, pero esta incidencia se iguala cuando únicamente se contemplan los pacientes con una CBP avanzada, es decir, en estadios III y IV. Otros estudios también indican que el hepatocarcinoma aparece en estadios avanzados43,44,46,48, si bien se han observado casos en estadios iniciales.
PRONÓSTICO DE LA CIRROSIS BILIAR PRIMARIA BASADO EN MODELOS MATEMÁTICOSEn las últimas dos décadas se han realizado diferentes estudios que han identificado las variables de pronóstico en la CBP, y se han elaborado diversos modelos matemáticos de supervivencia, basados principalmente en variables clínicas y analíticas, pero también con algunas variables histológicas. La primera observación de que la CBP tenía un curso muy prolongado con una fase preterminal muy breve se publicó en 1979. Este estudio12 propuso que los pacientes con CBP que alcanzaban unos valores de bilirrubina superiores a 10 mg/dl tenían un promedio de supervivencia de 1,4 años. El primer estudio europeo7 y un estudio español con menor número de pacientes13 aportaron una información similar. En estos dos estudios, además de la bilirrubinemia, los factores relacionados con un mal pronóstico fueron la edad, la hepatomegalia, el estadio histológico avanzado y las variables relacionadas con el desarrollo de hipertensión portal, como la ascitis, la hemorragia digestiva y la encefalopatía hepática.
Tras estos estudios iniciales, se han propuesto otros modelos para definir la probabilidad de supervivencia de la CBP, que se han basado en la historia natural de la enfermedad, y los análisis de supervivencia en los pacientes seguidos durante un ensayo clínico terapéutico sin eficacia o con eficacia limitada en cuanto a la supervivencia. Basados en una serie de 280 pacientes, Roll et al21 establecieron como variables indicativas de mal pronóstico la edad, la hepatomegalia, la bilirrubinemia superior a 5 mg/dl y la presencia de fibrosis en la biopsia hepática. Sin embargo, en este estudio no se calculó una función de supervivencia. Un análisis equivalente se hizo utilizando los datos del estudio europeo que evaluaba el efecto de la azatioprina en la CBP11. Se creó un modelo matemático de supervivencia, y las variables que entraron en él fueron la edad, los valores de bilirrubina y de albúmina, y la existencia de cirrosis o de colestasis centrilobulillar en la biopsia (tabla II).
Modelos matemáticos pronósticos de cirrosis biliar primaria
| Modelo | Fórmula |
| Europeo | R = 1,09 × loge (bilirrubina en mg) |
| + 0,0069 × exp (edad en anos/10 − 2) | |
| − 0,05 × (albumina en g/dl) | |
| + 0,88 (si hay cirrosis) | |
| + 0,68 (si hay colestasis central) | |
| + 0,52 (no azatioprina) | |
| + 3,09 | |
| Clínica Mayo | R = 0,051 × (edad) |
| + 1,209 × loge (bilirrubina) | |
| + 3,304 × loge (albúmina) | |
| + 2,754 × loge (tiempo de protrombina) | |
| + 0,675 × (edema*) | |
| *0 = no hay edema sin diuréticos; | |
| 0,5 = edema con diuréticos o edema resuelto con diuréticos; | |
| 1 = edema a pesar de diuréticos | |
| Oslo | R = 2,027 × log (bilirrubina) |
| + 1,6812 log (hemorragia por varices 1 – 0,25) | |
| + 5,75 | |
| Barcelona | R = 0,051 × bilirrubina (mg/dl) |
| + 1,221 × hepatomegalia | |
| – 0,297 × hemoglobina (g/l) | |
| Newcastle | R = exp (0,0742 × edad) |
| + (0,195 × loge ratio bilirrubina) | |
| – (2,7878 × ratio albúmina) | |
| + (0,2610 × loge ratio fosfatasa alcalina) |
Los análisis y modelos anteriores incluían variables histológicas y, por tanto, se requería de un procedimiento invasivo, como la biopsia hepática, para establecer el pronóstico. Para obviar estos problemas, el grupo de la Clínica Mayo elaboró un modelo basado en variables clínicas y bioquímicas. En el estudio se analizaron 312 pacientes y 45 variables clínicas y bioquímicas. Los pacientes formaban parte de un estudio aleatorizado y doble ciego que comparaba el efecto de la penicilamina y placebo en esta enfermedad, y del cual no se hallaron resultados positivos respecto a la supervivencia. El modelo fue validado con un grupo independiente de 106 pacientes con CBP que rehusaron participar en el ensayo controlado. El modelo original29 y el adaptado49 contienen cinco variables: edad, bilirrubinemia, albuminemia, tiempo de protrombina y presencia o ausencia de edema periférico o ascitis (tabla II). Con estas cinco variables se calculó una escala pronóstica que permite estimar la supervivencia en un paciente concreto. Este modelo se ha validado con el modelo europeo y con otras series de pacientes, y a partir de aquí se ha generalizado su uso y aplicabilidad en pacientes con CBP50.
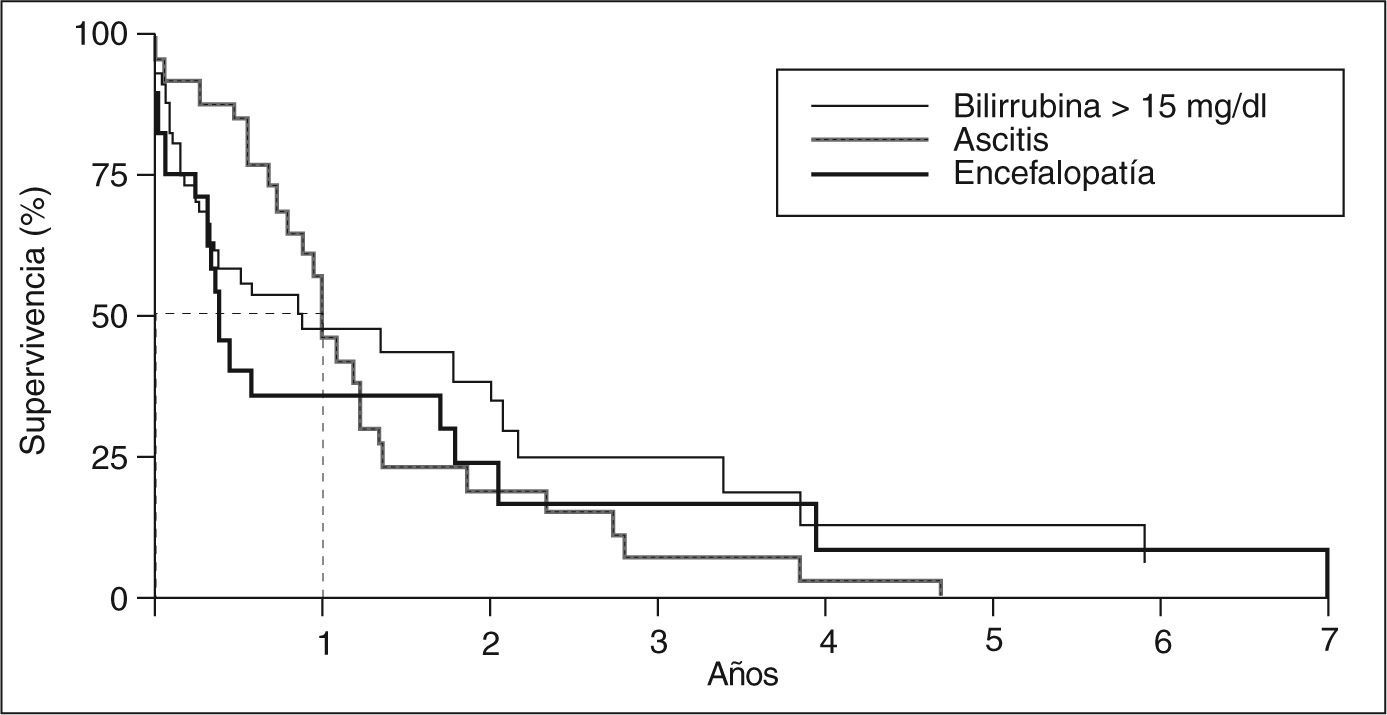
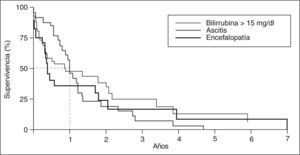
Se han elaborado otros modelos pronósticos que incluyen variables muy parecidas a las del modelo de la Clínica Mayo5,23,27,31 (tabla II). Las variables que consistentemente entran en los modelos matemáticos son la edad y la bilirrubinemia, aunque algunos modelos destacan el valor de los hallazgos histológicos, la hemorragia varicial y los bajos valores de hemoglobina23 como predictores de mal pronóstico (tabla II). Uno de los análisis pronósticos se realizó en el Hospital Clínic de Barcelona, basado en una cohorte de 122 pacientes (113 mujeres) en quienes se evaluaron 41 variables clínicas, bioquímicas, hematológicas e histológicas. El sexo masculino, la presencia de hepatomegalia y de esplenomegalia, el prurito, la ictericia, la ascitis, la encefalopatía, el estadio histológico avanzado, así como los valores elevados de bilirrubina y bajos de colesterol, se asociaron a un mal pronóstico. La anemia también se asoció con un mal pronóstico. Las variables independientes en el modelo final fueron la bilirrubina, la hemoglobina y la hepatomegalia. La supervivencia esperada, según el modelo, se ajustó a la observada, aunque el modelo no permitía establecer de una forma fiable la supervivencia individual a corto plazo. Por el contrario, alcanzar valores de bilirrubinemia > 15 mg/dl, y el desarrollo de ascitis o de encefalopatía hepática se asociaron estrechamente con una supervivencia menor del 50% en el plazo de un año (fig. 3)23. No obstante, desde un punto de vista práctico, el valor de bilirrubinemia es la variable con mayor peso en todos los modelos matemáticos y puede utilizarse como índice pronóstico simple.
Una de las limitaciones de estos modelos es que se basan en mediciones obtenidas en un momento concreto, mientras que la enfermedad tiene una larga duración. Se han construido otros modelos basados en mediciones seriadas de los factores predictivos independientes de mal pronóstico28,30,51. En uno de estos estudios se consideró que el incremento gradual del riesgo reflejaba la historia natural de la enfermedad, y que el aumento brusco en la pendiente indicaba un mal pronóstico y la necesidad inminente de trasplante hepático. Hay otros modelos que utilizan mediciones seriadas de variables de pronóstico, pero a pesar de que estos modelos permiten establecer pautas para tomar decisiones, en general son poco prácticos y no reemplazan el juicio clínico.
CONSECUENCIAS DEL TRATAMIENTO CON ÁCIDO URSODESOXICÓLICO EN LA SUPERVIVENCIA Y LOS MODELOS MATEMÁTICOSDesde hace años se utiliza el AUDC para el tratamiento de la CBP, con efectos favorables en las variables clínicas y analíticas, y el retraso de la progresión histológica de la enfermedad. Las consecuencias sobre la supervivencia son menos claras en los estudios controlados, generalmente debido a la corta duración del tratamiento, en una enfermedad que tiene de por sí un promedio estimado de supervivencia que, con creces, supera el tiempo de duración de los ensayos controlados. Sin embargo, en 3 estudios publicados recientemente, basados en el seguimiento de series muy extensas de pacientes con CBP, se concluye que la supervivencia observada de estos pacientes es claramente superior a la estimada según el índice pronóstico de la Clínica Mayo. Además, los pacientes con una buena respuesta bioquímica al AUDC, definida como normalización o disminución superior al 40% de los valores basales de fosfatasa alcalina al cabo de un año, tienen una probabilidad de supervivencia idéntica a la de la población general de iguales edad y sexo. También se observa un efecto beneficioso, aunque parcial, en los pacientes sin respuesta bioquímica52. Un estudio francés, que incluye el seguimiento de 262 pacientes, coincide en señalar el claro efecto beneficioso del AUDC en la supervivencia de la enfermedad, especialmente en los pacientes con estadios histológicos iniciales53. Asimismo, un estudio holandés confirma el efecto beneficioso del AUDC en los pacientes con normalidad de la bilirrubinemia y de la albuminemia y con enfermedad poco evolucionada54.
Debido a que el AUDC reduce los valores de bilirrubina, la principal variable de los modelos pronósticos, se han puesto en cuestión los modelos matemáticos de la CBP, en el sentido de si la disminución de la bilirrubinemia como consecuencia del tratamiento reflejaría de forma precisa la mejoría de la supervivencia observada en los pacientes tratados con AUDC. Dos estudios independientes han confirmado que el modelo pronóstico de la Clínica Mayo sigue siendo válido en los pacientes tratados con AUDC55,56. Los dos estudios, uno que evaluó la serie de la Clínica Mayo y el otro, la serie canadiense del ensayo AUDC frente a placebo, indican que la probabilidad de supervivencia, calculada a partir de las variables después de 6 meses de tratamiento con AUDC, se ajusta a la supervivencia observada. Por tanto, si los valores analíticos mejoran tras el tratamiento con AUDC (generalmente entre 3 y 6 meses después de iniciarlo), el modelo pronóstico de la Clínica Mayo sigue siendo útil y aplicable a los pacientes con CBP para estimar la probabilidad de supervivencia y un eventual trasplante hepático.