El alcohol es la sustancia de abuso cuyo consumo está más extendido en nuestro medio. Sobradamente conocida es su hepatotoxicidad, tanto por ingesta de forma aguda como crónica. Sin embargo, el consumo de alcohol con frecuencia se acompaña con el de otras sustancias ilícitas como el cannabis, la cocaína o los derivados anfetamínicos1, cuyos potenciales efectos tóxicos sobre el hígado no son tan habitualmente reconocidos. Presentamos aquí un caso de insuficiencia hepática aguda grave en un paciente consumidor de drogas recreativas.
Se trata de un hombre de 23 años que acudió a urgencias por ictericia, dolor abdominal difuso, vómitos y coluria.
El paciente presentaba una diabetes mellitus insulinodependiente desde hacía 4 años, con buen control metabólico. Refirió ser fumador de un paquete al día, realizar un consumo abusivo de alcohol y habitual de cannabis, cocaína y éxtasis durante los fines de semana. Negaba el consumo de otros fármacos o productos de herboristería. Había tenido un contacto sexual sin protección 2 meses antes del inicio del cuadro y se había realizado un tatuaje 3 semanas antes. En la exploración destacaba una marcada ictericia cutáneo-mucosa y una discreta hepatomegalia, no dolorosa a la palpación. En la analítica se encontró un aumento de transaminasas (AST 1.170 UI/l y ALT 1.573 UI/l) con bilirrubina total de 14,1mg/dl y LDH 510 UI/l (tabla 1). La detección de tóxicos en orina dio únicamente positivo para cannabis. Se decidió su ingreso para estudio etiológico de hepatitis aguda y seguimiento.
Parámetros bioquímicos hepáticos a lo largo del tiempo de seguimiento del paciente
| Ingreso | 1.a semana | 2.a semana | 3.a semanaa | 4.a semana | 2.° mes | 4.° mes | 6.° mes | |
| AST (UI/l) | 1.170 | 1.678 | 2.072 | 901 | 502 | 765 | 500 | 171 |
| ALT (UI/l) | 1.573 | 2.281 | 2.449 | 1.827 | 856 | 1.022 | 595 | 208 |
| Bilirrubina total (mg/dl) | 14,1 | 26,74 | 31,93 | 34,95 | 28,93 | 8,3 | 7,69 | 0,92 |
| GGT (UI/l) | 488 | 325 | 251 | 251 | 708 | 1.613 | 1.612 | 959 |
| Fosfatasa alcalina (UI/l)) | 253 | 270 | 273 | 275 | 403 | 616 | 762 | 432 |
| Índice de Quick (%) | 71 | 72 | 62 | 49 | 71 | 79 | 93 | 100 |
Las serologías de virus (VHB, VHA, VHC, virus de Epstein-Barr, citomegalovirus, y VIH), las pruebas de laboratorio de metabolismo férrico y cúprico, así como el escrutinio de autoanticuerpos (AMA, ANA, AAML, LKM), fueron todos normales. En la ecografía abdominal se apreciaba una hepatomegalia global sin otras alteraciones ni signos de hipertensión portal.
En los días sucesivos siguió el empeoramiento clínico, desarrollando a las 3 semanas del ingreso encefalopatía hepática grado I-II (fallo hepático fulminante agudo según la clasificación de O’Grady) así como analítico (albúmina 2,15g/día, tiempo de protrombina 49%).
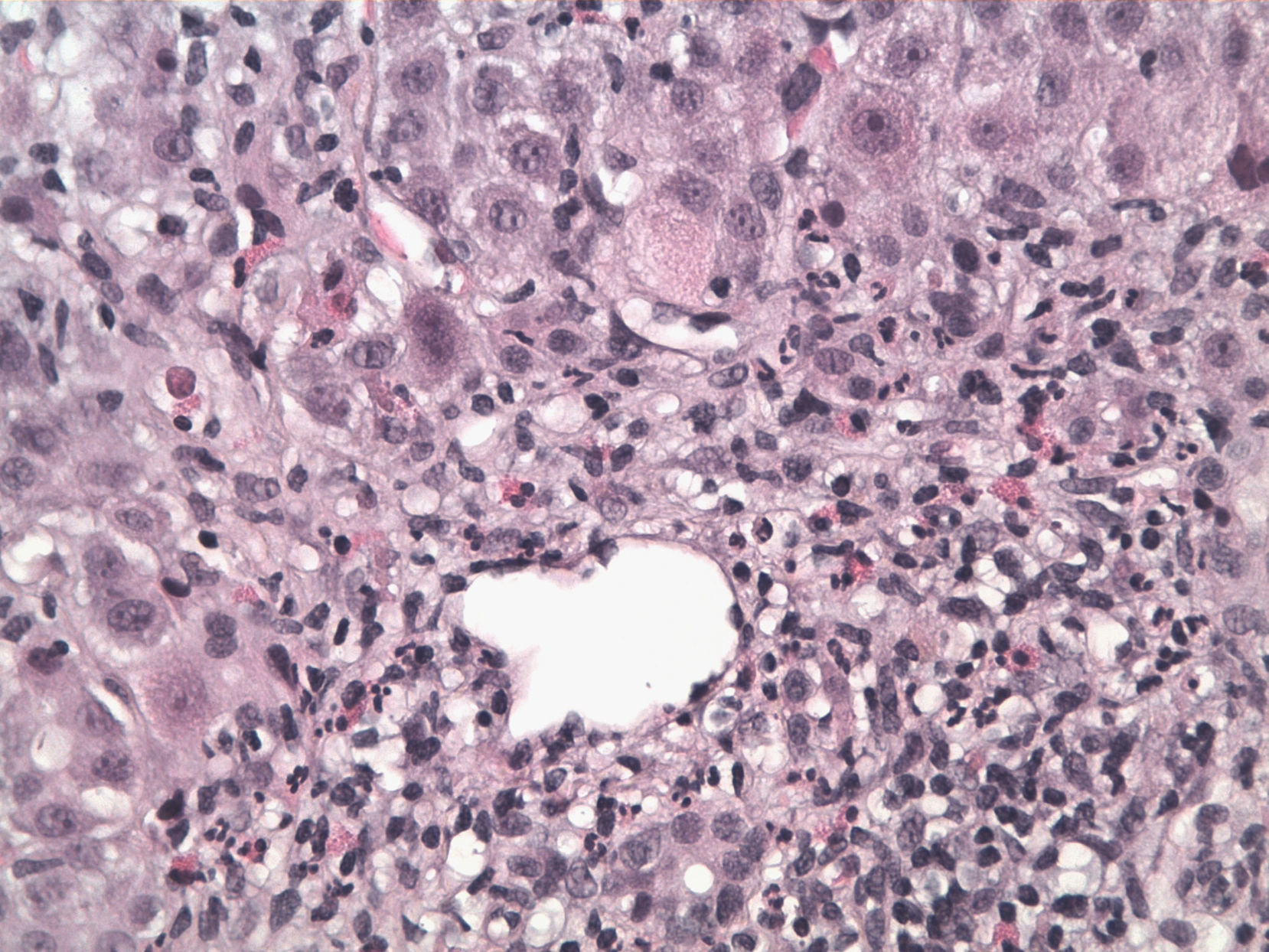
Con fin de aclarar la etiología del cuadro, se realizó una biopsia hepática percutánea (fig. 1). La pieza histológica presentaba un parénquima muy alterado formando puentes de necrosis portoportales así como un acusado infiltrado inflamatorio polimorfo de neutrófilos y eosinófilos en los espacios porta, sin signos de fibrosis. Todos estos hallazgos eran indicativos de hepatitis aguda tóxica.
Estudio histológico (hematoxilina-eosina, 40x): Tejido hepático constituido por un parénquima muy alterado cuyos hepatocitos muestran un acusado pleomorfismo con necrosis eosinofílica frecuente muy llamativa en las zonas del acini 1 y 3 preservándose mejor la zona 2. Acusada inflamación polimorfa portal y periportal con polinucleares, eosinófilos abundantes y con puentes de necrosis portoportales frecuentes sin verse fibrosis. Sin esteatosis. Todo ello indicativo de hepatitis tóxica.
Se inició tratamiento con corticoides a dosis de 1mg/kg/día, sin que se produjera una mejoría clínica ni analítica, por lo que fueron retirados una semana más tarde. La bilirrubina siguió elevándose llegando a su pico máximo de 34,95mg/dl a las 3 semanas del ingreso. Se decidió mantener al paciente únicamente con medidas generales y de soporte y seguir evolución para valorar posibilidad de trasplante hepático.
Sin embargo, en las semanas posteriores, el paciente mejoró de forma paulatina tanto analítica (ALT 414 UI/l, bilirrubina total 11,54mg/dl) como clínicamente. Tras 6 semanas de hospitalización, estando el paciente prácticamente asintomático, es dado de alta con diagnóstico de hepatitis aguda grave de origen tóxico, por los hallazgos de la biopsia, y tras haberse descartado enfermedad autoinmune, vírica y metabólica.
En controles posteriores, encontrándose el paciente asintomático, la analítica seguía presentando datos indicativos de lesión hepática. A los 3 meses del alta presentaba ALT 595 UI/l con bilirrubina total 7,69mg/dl, normalizándose 2 meses después. Un año después, el paciente sigue consumiendo tóxicos y la ecografía abdominal muestra un parénquima hepático aumentado de tamaño a expensas del LHI, con ecogenicidad alterada de forma difusa pero sin lesiones focales y esplenomegalia.
Nos encontramos ante un caso de un paciente joven, con una enfermedad metabólica de base, la diabetes mellitus, que presenta una hepatitis aguda, que evoluciona hacia una insuficiencia hepática grave. Aunque el paciente había referido conductas de riesgo para un posible contagio de hepatitis víricas, todos los marcadores víricos fueron negativos. Además, el paciente reconoció ser fumador habitual de tabaco y cannabis, y consumo ocasional de alcohol los fines de semana acompañado de cocaína y éxtasis.
Aunque inicialmente se contempló la posibilidad de que se tratara de una hepatitis alcohólica aguda, no existía una historia de aumento reciente de su consumo, ni analíticamente se mostraba como tal, por lo que se pensó en una posible participación del resto de sustancias ilegales que el paciente había tomado simultáneamente.
Se han descrito casos de daño hepático grave que llevaron incluso a la muerte o a la necesidad de trasplante hepático, atribuidos a algunas de las sustancias antes mencionadas.
El éxtasis, o 3,4-metilendioximetanfetamina (MDMA), es un compuesto derivado de la anfetamina. Actualmente, es la tercera droga ilícita más consumida, por detrás del cannabis y la cocaína1. La glándula hepática puede afectarse en el contexto de un fallo multiorgánico o bien de forma aislada2, con una expresión clínica variable, desde una hepatitis aguda leve paucisintomática hasta un fallo hepático agudo o subagudo3,4. De hecho, en una serie de 62 pacientes con hepatitis aguda grave, el MDMA fue el agente etiológico en el 8% de los casos5. También se ha descrito el desarrollo de fibrosis progresiva en pacientes que consumen la droga de forma habitual6, especialmente tras cuadros repetidos de hepatitis aguda.
Sus efectos comienzan a percibirse a los 20-40min del consumo y se extienden hasta 4-6h. Por ello, salvo en el caso de la intoxicación aguda, no es posible su detección en los líquidos biológicos en el momento en que aparece la sintomatología5. De hecho, en nuestro paciente, los tóxicos en orina fueron negativos para anfetaminas.
El mecanismo de la hepatotoxicidad no es totalmente conocido, postulándose que sea multifactorial: déficit del metabolismo por alelos no funcionantes del CYP2D6, reacciones de hipersensibilidad, lesión isquémica en el contexto de la intoxicación aguda, alguno de los adulterantes que con frecuencia lo acompaña7.
En cuanto al tratamiento, en algunos de los casos publicados se administró una pauta de corticoides asociada al manejo estándar7, con resultados favorables. Sin embargo, no existe ningún estudio prospectivo que avale esta práctica. De hecho, nuestro paciente fue tratado con corticoides, siendo retirados poco después al no detectar mejoría.
La mortalidad global del fallo hepático fulminante por MDMA es del 50%. El papel del trasplante hepático en esta situación es controvertido, por la edad de los pacientes y la ausencia de criterio temporal de abstinencia4. Por otra parte, se ha observado que la supervivencia a 1 y 5 años es inferior a la de otras causas que indican el trasplante hepático8.
La hepatotoxicidad de otras drogas recreativas es, cuanto menos, controvertida, ya que es muy frecuente el consumo simultáneo de varias sustancias tóxicas.
El hígado humano es especialmente resistente a la hepatotoxicidad de la cocaína. De hecho, sólo un 20% es de metabolismo hepático. Además, la mayoría de los casos recogidos en la literarura médica aparecen en el contexto de una rabdomiólisis y toxicidad sistémica por la droga9.
No hay datos en la literatura científica que demuestren claramente una posible participación del cannabis en el cuadro de hepatotoxicidad.
El alcohol puede haber desempeñado un papel importante en el desarrollo y evolución de la hepatitis aguda, siendo difícil su confirmación, ya que el consumo conjunto de alcohol y MDMA es prácticamente constante. Se ha observado en ratones que el consumo de etanol aumenta la hipertermia y los efectos hepatotóxicos asociados con el abuso de MDMA10. No obstante, ni el cuadro clínico ni los hallazgos histológicos nos señalan una hepatitis alcohólica.
En resumen, presentamos un caso de hepatitis aguda grave asociada probablemente al uso de MDMA, actuando como cofactores el alcohol y la cocaína. Otras posibles causas infecciosas, tóxicas, inmunológicas y metabólicas fueron previamente descartadas. A pesar de una evolución clínica y bioquímica favorable inicial, han aparecido lesiones crónicas hepáticas como consecuencia de una posible estimulación de la fibrogénesis hepática secundaria al consumo de MDMA y facilitada por el consumo de cannabis y alcohol.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.