El cortisol es una hormona pluripotente, vital en la adaptación del organismo frente al estrés. Es esencial en el mantenimiento del tono y de la permeabilidad vascular, y de la integridad endotelial. Por ello, una respuesta suprarrenal inadecuada en el contexto de una enfermedad crítica, trastorno conocido como insuficiencia suprarrenal relativa, se puede asociar a consecuencias clínicas relevantes. El diagnóstico de este trastorno funcional no es posible en función de criterios clínicos y se basa en la determinación de los valores plasmáticos de cortisol antes y tras la estimulación adrenal con corticotropina. Diversos estudios realizados en la población general demuestran que la insuficiencia suprarrenal relativa acentúa la hiporreactividad vascular en pacientes con shock séptico y aumenta su mortalidad. Sin embargo, hay datos contradictorios acerca de la utilidad de la administración de corticoides en estos pacientes. Algunos estudios recientes indican, asimismo, que la insuficiencia suprarrenal relativa es muy frecuente en pacientes con una cirrosis avanzada y shock séptico y en la hepatitis fulminante. El presente artículo aborda los principales aspectos de la fisiopatología, el diagnóstico y el tratamiento de esta entidad en pacientes con hepatopatía aguda y crónica.
Cortisol is a pluripotent hormone that is vital in the host adaptation to stress. It is essential to maintain the normal vascular tone, endothelial integrity and vascular permeability. Consequently, the failure of an appropriate adrenal response in the setting of critical illness, alteration known as relative adrenal insufficiency, may have important clinical consequences. The diagnosis of this entity is not possible on clinical grounds and relies on the measurement of plasma cortisol levels prior and after adrenal stimulation with synthetic corticotrophin. Several studies performed in the general population have shown that relative adrenal insufficiency contributes to vascular hyporesponsiveness in septic shock and increases mortality. However, contradictory data exist regarding the effects of hydrocortisone administration in these patients. Moreover, recent studies indicate that relative adrenal insufficiency is very frequent in patients with advanced cirrhosis and septic shock and in fulminant hepatic failure. This chapter summarizes the main aspects of the physiopathology, diagnosis and treatment of this entity in patients with acute or chronic liver disease.
El cortisol es fundamental en la adaptación del organismo ante situaciones de estrés. Entre sus muchas acciones, esta hormona es esencial en el mantenimiento del tono y de la permeabilidad vascular1–5. Datos recientes derivados de estudios realizados en la población general indican que una producción adrenal inadecuada de cortisol con respecto a las necesidades periféricas, alteración conocida como insuficiencia suprarrenal relativa, se asocia con una mala evolución clínica en pacientes críticos6–14. Concretamente, la disfunción adrenal se ha asociado con el desarrollo de shock refractario y con una mayor mortalidad hospitalaria. Sin embargo, su valor pronóstico en pacientes críticos con insuficiencia hepática aguda o crónica está menos establecido. El presente artículo revisa los conceptos fundamentales de la respuesta adrenal en la enfermedad crítica y resume los hallazgos más relevantes de los 6 únicos estudios realizados hasta la fecha sobre esta entidad en pacientes cirróticos críticos o con una hepatitis fulminante.
EJE HIPOTALÁMICO-HIPOFISARIO-SUPRARRENAL EN LA ENFERMEDAD CRÍTICAEn la fase aguda de la enfermedad crítica (sepsis grave, traumatismos, grandes quemados o cirugía mayor), la mayor parte de los enfermos presentan valores séricos elevados de cortisol, como consecuencia de la adaptación del eje hipotalámico-hipofisario-suprarrenal ante el estrés (fig. 1)1–5,8. La activación del sistema se inicia en el hipotálamo por la acción de diferentes citocinas y mediadores inflamatorios que promueven la secreción de hormona liberadora de corticotropina (CRH) y de vasopresina (ADH)1,2. Estas hormonas estimulan la secreción hipofisaria de corticotropina (ACTH) que, a su vez, estimula la secreción adrenal de cortisol (fig. 2). Paralelamente, se produce una disminución de los valores plasmáticos de transcortina1,2,8, la principal hormona transportadora del cortisol, lo que aumenta los valores plasmáticos de cortisol libre, el componente activo del sistema15. El feed-back negativo del cortisol sobre la hipófisis y el hipotálamo no se produce en la fase aguda de la enfermedad crítica y su inactivación enzimática también disminuye1. Finalmente, se produce un incremento en el número y la sensibilidad de los receptores periféricos del cortisol1,2. Todos estos cambios en diferentes niveles durante la enfermedad crítica tienen como objeto la potenciación de los efectos del cortisol en los tejidos periféricos.
Como hemos comentado, el cortisol es esencial en la adaptación del organismo ante el estrés. Se trata de una hormona pluripotente (fig. 2), indispensable para poder superar una enfermedad crítica1,17. Los glucocorticoides poseen importantes efectos inmunomoduladores, por lo que protegen al organismo de respuestas inflamatorias incontroladas8,18–20. Inhiben, asimismo, la producción de óxido nítrico y de otros mediadores inflamatorios20, por lo que son esenciales en el mantenimiento del tono y de la permeabilidad vascular durante la sepsis. Además, potencian la respuesta vascular y del miocardio al sistema renina-angiotensina-aldosterona y al sistema nervioso simpático13,20, los dos sistemas vasoconstrictores fundamentales del organismo. Finalmente, durante la fase aguda de la enfermedad crítica inducen el catabolismo de glucógeno, lípidos y proteínas, y retrasan los procesos anabólicos, proporcionando así energía a los órganos vitales1.
Diagnóstico clínico de la insuficiencia suprarrenal relativaComo hemos comentado, la insuficiencia suprarrenal relativa se define como una respuesta adrenal inadecuada ante situaciones de estrés. Se trata de un trastorno de carácter funcional, caracterizado por una producción inadecuada de cortisol, aunque elevada en términos absolutos, con respecto a las necesidades periféricas1,6–14,17. Su diagnóstico no es posible en función de parámetros clínicos1,2,17, y actualmente se basa en la determinación de los valores séricos de cortisol total. El test de estimulación con ACTH es la prueba dinámica más habitualmente empleada en su evaluación1,17. Consiste en la determinación de los valores séricos de cortisol antes y 60 min después de la administración intravenosa de 250 μg de ACTH. Aunque los criterios diagnósticos no han sido consensuados, una reducción en la respuesta a la ACTH (aumento en los valores de cortisol o delta cortisol < 9 μg/dl), se considera diagnóstico de insuficiencia suprarrenal relativa en pacientes con valores basales de cortisol < 35 μg/dl2. Esta entidad también es diagnosticada cuando los valores basales de cortisol son bajos. Dos diferentes valores se emplean como diagnósticos en la literatura médica: 9 y 15 μg/dl2,22.
Insuficiencia suprarrenal relativa en pacientes críticos de la población generalLa insuficiencia suprarrenal relativa se asocia con una mala evolución clínica en pacientes críticos. Durante los últimos años, diversos estudios han demostrado que esta entidad es frecuente en pacientes con shock séptico, con una incidencia que varía entre el 20 y el 60% según las series6–13. Su presencia se asocia con una mayor incidencia de shock refractario8,19 y una mayor mortalidad6,10,12,13. Aunque el empleo de esteroides en grandes dosis durante períodos cortos aumenta el riesgo de desarrollar infecciones oportunistas y la mortalidad de los pacientes con shock séptico23, algunos estudios recientes demuestran que la administración de dosis bajas de hidrocortisona (dosis de estrés) de forma más sostenida (5-7 días) mejora la reversión del shock y la supervivencia en estos pacientes7,23–26. Por ello, actualmente se recomienda la evaluación de la función adrenal en pacientes con sepsis grave o shock séptico en la población general y el tratamiento con dosis bajas de hidrocortisona en los pacientes con insuficiencia suprarrenal relativa8,27.
Insuficiencia suprarrenal relativa en la hepatitis fulminanteSólo 2 estudios han evaluado hasta el momento la función adrenal en pacientes con hepatitis fulminante (tabla I). El primero de ellos incluyó a 45 pacientes28 y mostró una elevada incidencia de insuficiencia suprarrenal relativa (62%). Los pacientes con disfunción adrenal presentaron una mayor incidencia de inestabilidad hemodinámica (requerimientos de fármacos vasopresores), una enfermedad hepática más grave (mayor necesidad de sedación y de ventilación mecánica para tratar la encefalopatía hepática) y una mayor mortalidad hospitalaria o necesidad de trasplante hepático. El segundo estudio, publicado en 2005, muestra una incidencia inferior (33%)29. Lamentablemente, en ninguno de estos estudios se evaluó el efecto de la administración de corticoides sobre la evolución de estos pacientes, por lo que la importancia clínica real de esta entidad en pacientes con hepatitis fulminante aún no ha sido establecida.
Incidencia de insuficiencia suprarrenal relativa en pacientes críticos con hepatopatía aguda o crónica
| Autores | Número de pacientes | Tipo de enfermedad | Incidencia |
| Harry et al, 2002 | 45 | Hepatitis fulminante | 62% |
| Harry et al, 2003 | 20 | Hepatitis fulminante o cirrosis y shock séptico | 69% |
| Marik et al, 2005 | 24 | Hepatitis fulminante | 33% |
| 146 | Cirrosis y enfermedad crítica | 66% | |
| Tsai et al, 2006 | 101 | Cirrosis y sepsis grave o shock séptico | 51% |
| Fernández et al, 2006 | 25 | Cirrosis y shock séptico | 68% |
| Thierry et al, 2007 | 14 | Cirrosis y shock séptico | 77% |
Varios estudios publicados recientemente han evaluado la función adrenal en pacientes cirróticos con sepsis grave o shock séptico, y sugieren que la insuficiencia suprarrenal relativa es extremadamente frecuente en este tipo de pacientes (51-77%)30–32. Tsai et al30 evaluaron a 101 pacientes cirróticos con sepsis grave o shock séptico (50 y 51, respectivamente). De acuerdo con los criterios empleados en el estudio (cortisol basal < 15 μg/dl o incremento de cortisol tras ACTH < 9 μg/dl en pacientes con un cortisol basal < 35 μg/dl), la insuficiencia suprarrenal relativa fue diagnosticada en el 51% de los pacientes (tabla I) y se asoció con la presencia de inestabilidad hemodinámica, insuficiencia hepática avanzada e insuficiencia renal. Un 80% de los pacientes con shock séptico y sólo un 19% de los pacientes sin necesidad de soporte vasoactivo (sepsis grave) presentaron insuficiencia suprarrenal relativa (p < 0,001). La disfunción adrenal fue observada más frecuentemente en pacientes con una cirrosis evolucionada (en el 62% de los pacientes con un índice de Child-Pugh > 10 puntos frente al 32% de los pacientes con un índice < 11 puntos; p < 0,001) o con insuficiencia renal (el 69 frente al 28%; p < 0,001). Además, la respuesta del cortisol (incremento de cortisol tras la administración de ACTH) se correlacionó de manera inversa con diversos índices pronósticos que evaluaron la gravedad de la enfermedad crítica, como el SOFA (Sequential Organ Failure Assessment), el APACHE III (Acute Physiology, Age, Chronic Health Evaluation III) y el OSF (Organ System Failure). Finalmente, y de manera muy destacada, tanto la mortalidad en la unidad de cuidados intensivos (UCI) (el 71 frente al 26%; p < 0,001) como la intrahospitalaria (el 81 frente al 37%; p < 0,001) fueron significativamente mayores en los pacientes con insuficiencia suprarrenal relativa. En este estudio, la respuesta del cortisol a la administración de ACTH y el índice pronóstico APACHE III fueron identificados como factores predictores independientes de mortalidad hospitalaria. En función de estos resultados, los autores del estudio afirman que la insuficiencia suprarrenal relativa puede ser clínicamente significativa en los pacientes cirróticos críticos, y sugieren que deberían evaluarse los riesgos y los beneficios de la administración de corticoides en estos pacientes.
Tres estudios de cohortes han analizado estos efectos en pacientes críticos con insuficiencia hepática avanzada. El primero de ellos, de carácter retrospectivo, incluyó 40 pacientes con cirrosis o hepatitis fulminante y necesidad de soporte vasoactivo33. Veinte pacientes fueron tratados con una infusión continua de hidrocortisona (300 mg/día) durante 4-5 días, y otros 20, ingresados en el mismo período y de similares características clínicas, sirvieron como controles. La insuficiencia suprarrenal relativa fue evaluada en los pacientes que recibieron hidrocortisona. El cortisol basal y la respuesta a la administración de ACTH fueron patológicas en el 30 y el 70% de los pacientes, respectivamente. La administración de hidrocortisona redujo los requerimientos de fármacos vasoactivos, pero se asoció con una mayor incidencia de infecciones causadas por bacterias multirresistentes, por lo que no se observaron diferencias significativas en la mortalidad hospitalaria entre ambas series de pacientes.
El segundo estudio, más reciente, pero también de carácter retrospectivo, evaluó la función adrenal en 170 pacientes críticos con hepatopatía aguda o crónica29. En los pacientes hemodinámicamente inestables que presentaban insuficiencia suprarrenal relativa, la administración de corticoides se asoció con una notable reducción en los requerimientos de fármacos vasoactivos.
Únicamente un estudio ha evaluado de manera prospectiva los efectos de la administración de dosis bajas de hidrocortisona sobre la resolución del shock y la supervivencia hospitalaria en una serie consecutiva de pacientes cirróticos con shock séptico31. La función adrenal se evaluó mediante la realización del test de estimulación con ACTH en las primeras 24 h de ingreso de los pacientes en la UCI. Los pacientes con insuficiencia suprarrenal relativa recibieron hidrocortisona en dosis de estrés (50 mg/6 h por vía intravenosa). Tras la resolución del shock, el tratamiento con esteroides fue reducido gradualmente (50 mg/día). La evolución clínica de estos pacientes fue comparada con la observada en una serie retrospectiva de 50 pacientes ingresados en la misma UCI, en los que no se evaluó la función adrenal y que no recibieron tratamiento con esteroides. El primer hallazgo de este estudio es la confirmación de que la insuficiencia suprarrenal relativa es extremadamente frecuente en pacientes cirróticos con shock séptico. La incidencia de insuficiencia suprarrenal relativa en los pacientes evaluados prospectivamente fue del 68% (tabla I). Dicha incidencia es ligeramente inferior a la publicada recientemente en pacientes cirróticos con shock séptico (77- 80%)30,32, pero está entre las mayores descritas en la población general11–18. Los datos de este estudio confirman, asimismo, que el diagnóstico de la insuficiencia suprarrenal relativa no es posible en función de los datos clínicos. Sólo la presencia de una insuficiencia hepática avanzada (incidencia de disfunción adrenal del 76% en pacientes Child-Pugh C frente al 25% en Child B; p = 0,08) y una frecuencia cardíaca más baja en el momento del ingreso del paciente en la UCI (90 ± 25 frente a 113 ± 24 lat/min; p = 0,09) fueron indicadores de insuficiencia suprarrenal relativa en esta serie.
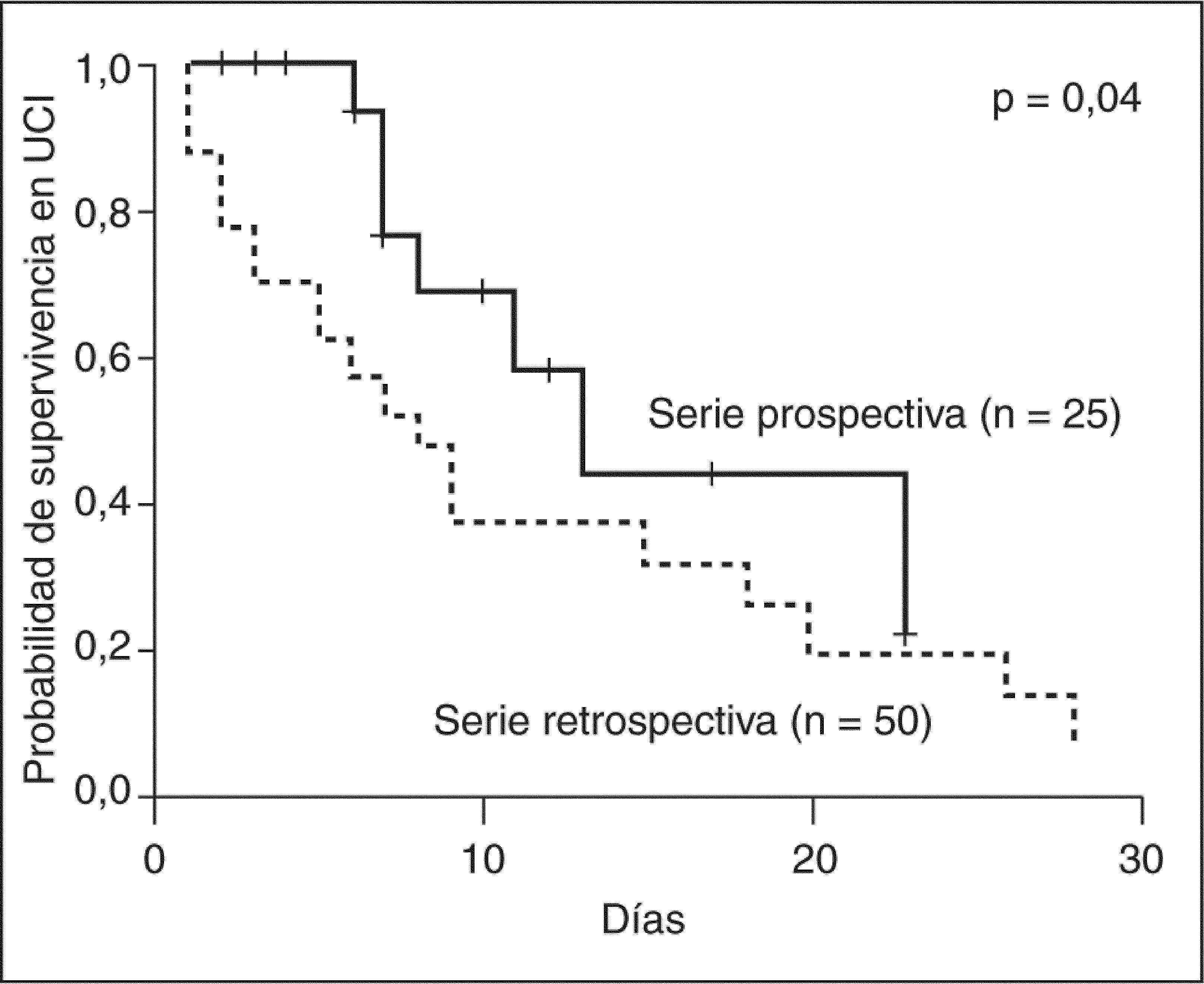
Sin embargo, el hallazgo más relevante de este estudio es que la administración de hidrocortisona en dosis bajas en pacientes cirróticos con shock séptico e insuficiencia suprarrenal relativa se asocia con una clara mejoría en la resolución del shock (fig. 3) y en la supervivencia hospitalaria de estos pacientes. La tasa de resolución del shock (el 96 frente al 56%; p = 0,001), la supervivencia en la UCI (el 68 frente al 38%; p = 0,03) (fig. 4) y la supervivencia hospitalaria (el 64 frente al 32%; p = 0,003) fueron significativamente mayores en la serie prospectiva.
Probabilidad de supervivencia en la unidad de cuidados intensivos (UCI) de 2 series diferentes de pacientes cirróticos con shock séptico. En la serie prospectiva (línea continua) se evaluó y trató la disfunción adrenal. En la serie retrospectiva (línea discontinua) no se evaluó la función adrenal y los pacientes no recibieron esteroides.
Estos resultados indican que la evaluación y el tratamiento de la disfunción adrenal en estos pacientes pueden ayudar a cambiar la historia natural del shock séptico en la cirrosis hepática. Mientras que la principal causa de muerte de los pacientes incluidos en la serie retrospectiva fue el shock refractario (20 de los 34 pacientes), los pacientes incluidos en la serie prospectiva murieron fundamentalmente a causa de una insuficiencia hepática o renal (7 de los 9 pacientes). Contrariamente a los datos publicados en estudios previos33, las infecciones causadas por bacterias multirresistentes no constituyeron un problema clínico relevante en los pacientes que recibieron hidrocortisona. Sin embargo, 2 de estos pacientes fallecieron como consecuencia de infecciones pulmonares fúngicas, una neumonía por Candida albicans y una aspergilosis pulmonar invasiva. Por ello, el tratamiento con esteroides no está exento de complicaciones en pacientes cirróticos críticos, por lo que debe emplearse sólo cuando esté clínicamente indicado. Los datos del estudio sugieren que todos los pacientes cirróticos con shock séptico e insuficiencia suprarrenal relativa deben recibir tratamiento con hidrocortisona en dosis de estrés. En pacientes con una cirrosis avanzada (Child-Pugh C), en los que la incidencia de disfunción adrenal es extremadamente alta, el tratamiento con esteroides debería iniciarse inmediatamente tras la realización del test de estimulación con ACTH. Dicho tratamiento debe suspenderse si el resultado del test no es diagnóstico de insuficiencia suprarrenal relativa. En los pacientes con una función hepática más preservada (Child-Pugh A o B), en los que la incidencia de disfunción adrenal es baja, el tratamiento debería iniciarse únicamente tras confirmar el diagnóstico de insuficiencia suprarrenal relativa mediante la realización del test.
Posibles mecanismos de insuficiencia suprarrenal relativaLa patogenia de la disfunción adrenal en la enfermedad crítica no ha sido definida en la población general ni en los pacientes con cirrosis hepática. Se han sugerido diferentes hipótesis, como una reducción en el flujo sanguíneo adrenal, la inhibición de la síntesis adrenal de cortisol como consecuencia de los valores elevados de citocinas en plasma o las condiciones previas del eje hipotalámicohipofisario- suprarrenal2,8. En pacientes cirróticos con ascitis y sepsis, la respuesta inflamatoria mediada por citocinas está muy incrementada34 y la perfusión sanguínea de órganos extraesplácnicos está generalmente reducida35. Además, los pacientes cirróticos pueden presentar insuficiencia suprarrenal relativa antes de la infección30. Finalmente, hemos de tener en cuenta que el colesterol es el principal precursor de la síntesis adrenal de esteroides. Aproximadamente el 80% del cortisol circulante deriva del colesterol plasmático, principalmente del ligado a lipoproteínas de alta densidad (cHDL). Es bien conocido que los pacientes cirróticos con insuficiencia hepática avanzada presentan una disminución en los valores de colesterol total y de cHDL, lo que podría contribuir al desarrollo de insuficiencia suprarrenal relativa29. Todos estos factores sugieren que la disfunción adrenal en pacientes cirróticos con infecciones bacterianas graves probablemente tiene un origen multifactorial.
Preguntas sin resolverDiferentes aspectos diagnósticos y terapéuticos de la insuficiencia suprarrenal relativa en pacientes críticos están aún por resolver. Como hemos comentado, el test de estimulación con ACTH constituye en la actualidad la herramienta diagnóstica básica para evaluar la función adrenal en estos pacientes. Sin embargo, dicho test conlleva varios problemas. El primero es la existencia de importantes variaciones interindividuales que dificultan la diferenciación entre una respuesta adrenal normal y anormal, en particular en el curso de una enfermedad crítica1,17. El segundo es que esta prueba evalúa los valores séricos de cortisol total (cortisol libre y la fracción asociada a proteínas). Sin embargo, es bien conocido que es el cortisol libre, y no el asociado a proteínas, el responsable de las acciones fisiológicas de la hormona. Teniendo en cuenta que más del 90% del cortisol circulante se une a proteínas (transcortina y albúmina), es razonable pensar que las alteraciones en los valores de estas dos proteínas transportadoras pueden afectar las concentraciones séricas de cortisol total y, por tanto, la interpretación del test15. Los pacientes críticos desarrollan frecuentemente un fallo multiorgánico y desnutrición, por lo que las concentraciones de transcortina y albúmina habitualmente están disminuidas. Por ello, la determinación de los valores séricos de cortisol total en estos pacientes puede inducir a un falso diagnóstico de disfunción adrenal. De hecho, estudios recientes que han evaluado los valores séricos de cortisol libre en pacientes críticos en la población general han demostrado que aproximadamente un 40% de ellos presenta hipoproteinemia y valores séricos de cortisol total bajos pese a tener una función adrenal normal15. Con el objeto de evitar estos errores en la evaluación de la función adrenal, algunos autores recomiendan el empleo de un factor de corrección, el índice de cortisol libre, definido como la concentración de cortisol total sérico dividido por la concentración de transcortina. Finalmente, diversos autores consideran que el test de estimulación con 1 μg de ACTH es más sensible que el de 250 μg en el diagnóstico de la disfunción adrenal, ya que este último induce concentraciones suprafisiológicas de ACTH1.
El tipo, la dosis y la duración del tratamiento sustitutivo con esteroides en pacientes críticos con insuficiencia suprarrenal relativa están también bajo discusión. Como hemos comentado previamente, el empleo de dosis bajas de glucocorticoides parece asociarse a efectos beneficiosos en pacientes con shock séptico. Sin embargo, la administración de hidrocortisona en «dosis sustitutivas o de estrés » puede incluso ser excesiva en opinión de diversos autores, ya que se induce valores séricos de cortisol total o libre muy elevados1,17. La duración del tratamiento es también discutida. Algunos grupos recomiendan 7 días7, mientras que otros sugieren el mantenimiento de la administración de esteroides hasta la resolución del shock31.
Finalmente, algunos autores recomiendan la administración conjunta de glucocorticoides (hidrocortisona) y de mineralocorticoides (9-α fludrocortisona) en pacientes con insuficiencia suprarrenal relativa.