Las neoplasias papilares mucinosas intraductales (NPMI) del páncreas se definen como tumores macroscópicos ≥1cm de estirpe epitelial (quísticas o formación de masa) con diferenciación ductal que característicamente crecen dentro del sistema ductal en el conducto principal pancreático y/o en sus ramas laterales1.
Constituye una entidad mucho menos común que otros tumores mucinosos. Afecta a hombres y mujeres por igual entre las edades de 50-70 años. Está comúnmente asociada con patrones de crecimiento papilares desde el punto de vista histológico y con la constante acumulación de mucina, fundamentalmente expresión de mucina epitelial de la mucosa gástrica superficial (MUC5AC)2. Muchos casos son detectados incidentalmente durante la evolución clínica de otras patologías. Otros pacientes tienen historia de pancreatitis crónica, sugiriendo que la NPMI pueda estar años antes de ser diagnosticada. También han sido aisladamente descritas, en pacientes con Síndrome de «Peutz-Jeghers»3.
Se reconocen 4 fenotipos epiteliales: «tipos pancreático-biliar (el más común), intestinal, oncocítico y gástrico (los 2 últimos tipos mucho menos frecuentes)»1,4.
A su vez, puede ser clasificada según el grado de atipia celular y nuclear en bajo, moderado o alto grado de displasia intraepitelial.
Los carcinomas invasivos pueden ocurrir en asociación con NPMI.
El tipo pancreático-biliar se asocia generalmente con un adenocarcinoma de morfología tubular, mientras que el tipo intestinal con adenocarcinoma de tipo de coloide4.
El diagnóstico diferencial es principalmente con los cistoadenomas mucinosos. La presencia de estroma similar al ovárico y la falta de comunicación con el sistema ductal principal son la clave para diferenciarlo5.
Describimos 2 casos de NPMI, en pacientes jóvenes con caracterización clínica y anatomo-patológica distintas.
Caso 1: Paciente masculino de 44 años, con antecedentes de poliposis intestinal y síndrome de «Peutz-Jeghers». Múltiples resecciones anteriores de pólipos hamartomatosos en Intestino delgado, colon y estómago. Ingresos previos por suboclusión intestinal y otra posterior por polipectomía en intestino delgado, colon y estómago.
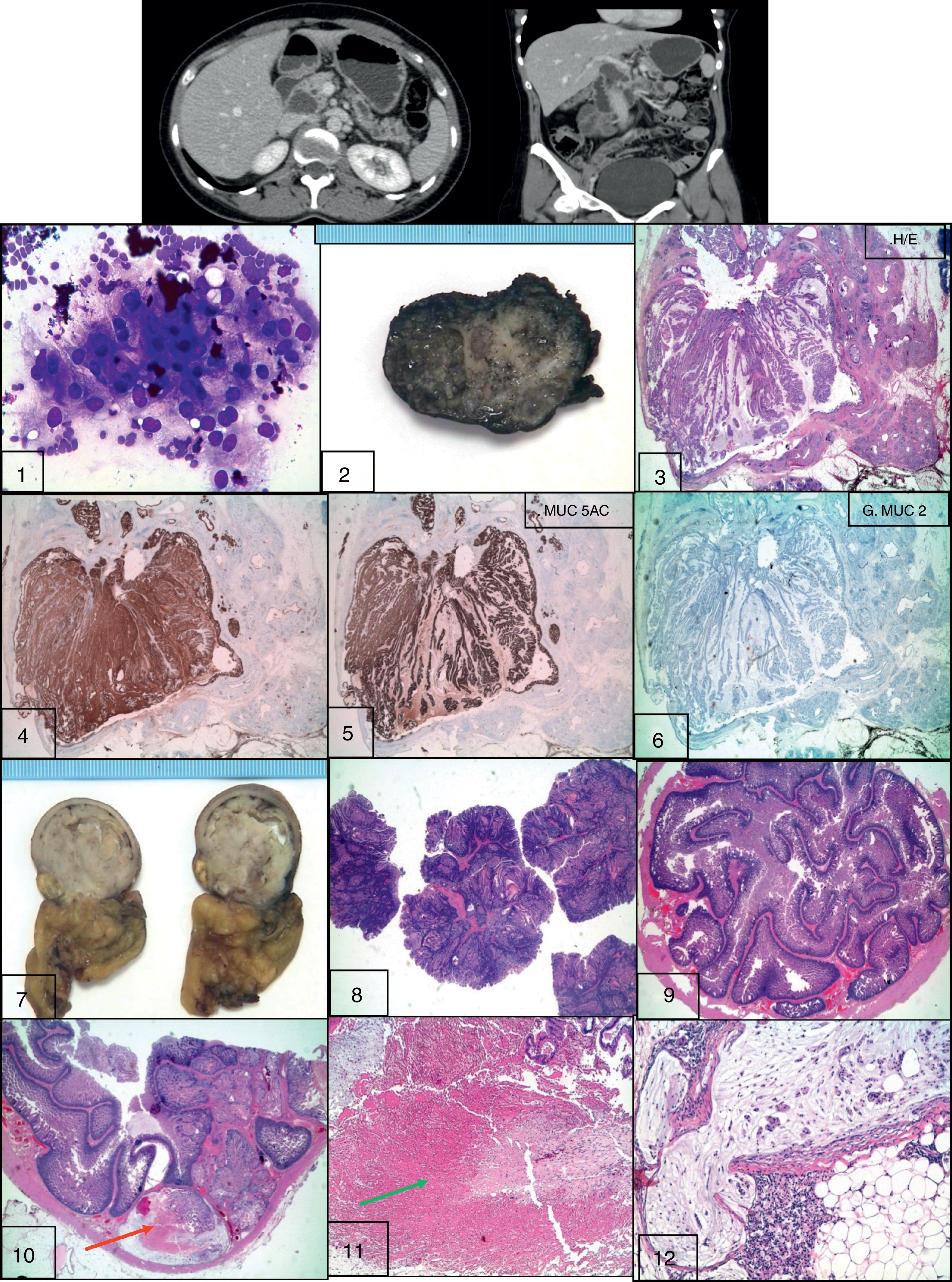
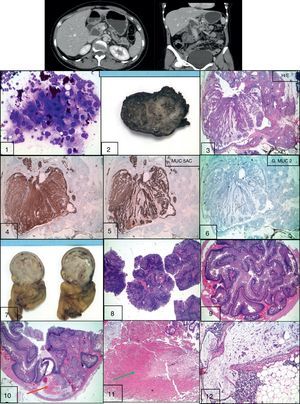
En la TAC de control se identifica en la zona de transición cuerpo-cabeza de páncreas, una lesión sólido-quística de 35mm que se visualiza en el interior del conducto pancreático principal.
Se le realiza PAAF transgástrica por ecoendoscopia y posteriormente pancreatectomía corporocaudal con esplenectomía, resecciones segmentarias intestinales y polipectomía por enterotomía.
Diagnóstico Anatomopatológico:
Citológico: Imágenes compatibles con adenocarcinoma.
Histológico: NPMI pancreática de carácter multicéntrico. Fenotipo pancreático-biliar con adenocarcinoma tubular invasivo asociado. Resecciones segmentarias intestinales: Pólipos hamartomatosos intestinales con áreas focales de crecimiento glandular velloso (fig. 1).
Caso 1. Estudio radio-imagen de la lesión pancreática 1. PAAF de lesión pancreática (tinción de Diff Quick). 2. Foto macroscópica de la lesión pancreática 3. Imagen de hematoxilina/eosina (H/E) de la lesión pancreática 4, 5, 6. Estudio inmunohistoquímico frente a las mucinas 7. Foto macroscópica de pieza de resección intestinal. Corte transversal 8. Imagen macro-micro H/E de lesión intestinal a 4X9. Imagen a 10X de H/E de la lesión polipoide 10. Imagen de H/E de área de seudoinvasión señalizada con flecha roja 11. Imagen de H/E necrosis isquémica señalizada con flecha verde 12. Imagen de H/E de mucina acelular con células macrofágicas.
Conducta: quimioterapia pospancreatectomía cefálica.
Evolución (9 meses): TAC: pancreatectomía distal. Cabeza del páncreas sin signos de recidiva tumoral.
Caso 2: paciente femenina de 36 años de edad con antecedentes clínicos de múltiples episodios de pancreatitis aguda recidivante. A los 21 años, colecistectomizada con nuevos episodios de pancreatitis aguda por microlitiasis.
Es remitida de otro centro hospitalario para estudio de lesión quística pancreática en cabeza de páncreas.
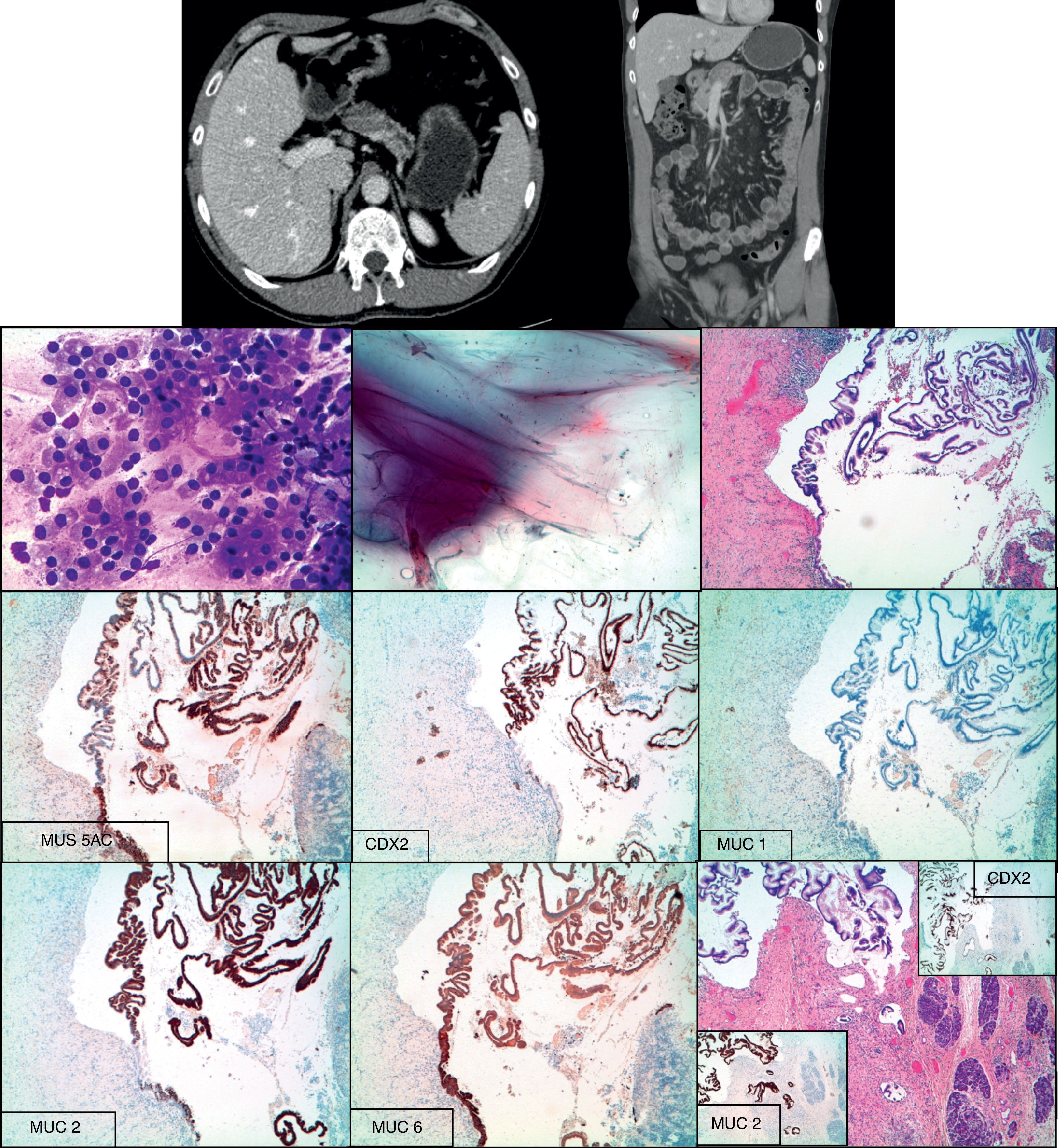
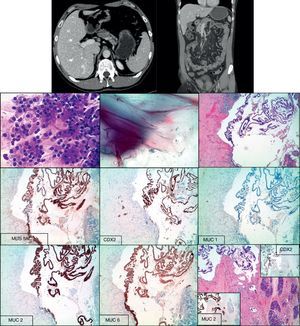
En la TAC de páncreas se identifica una imagen de aspecto quístico localizada en la porción superior de la cabeza del páncreas. Dilatación regular del conducto de Wirsung.
Se le realiza PAAF transduodenal por ultrasonografía endoscópica y posteriormente duodenopancreatectomía cefálica.
Diagnóstico anatomopatológico:
Citológico. Imágenes compatibles con lesión quística mucinosa.
Histológico: NPMI (1cm) de fenotipo intestinal con displasia de alto grado y foco de microinvasión (fig. 2).
Caso 2 (1-2) PAAF de lesión pancreática tinción de Diff Quick y Papanicolaou 3. Imagen a 4x de H/E de lesión papilar (4-8) Estudio inmunohistoquímico positivo frente a las mucinas (MUC5AC, MUC2 y MUC6), frente al factor de transcripción CDX2, con negatividad frente a MUC1. 9. Imagen de microinvasión estromal, señalizada con flecha roja. Reacción positiva frente a MUC2 y CDX2.
Límites quirúrgicos libres de infiltración. Ausencia de infiltración tumoral ganglionar.
Evolución 6 meses: excelente, sin nuevos episodios de pancreatitis aguda. Resonancia magnética de abdomen (6 meses). Cambios posquirúrgicos de duodenopancreatectomía cefálica, sin complicaciones aparentes no apreciando lesión focal residual pancreática con conducto pancreático residual a nivel de cuerpo y cola de calibre normal sin apreciar lesiones focales en el resto de la glándula pancreática.
El análisis de la pieza quirúrgica de ambos casos incluyó estudio del espécimen del área tumoral, con inclusión en parafina, tinción de hematoxilina /eosina y estudios inmunofenotípicos frente a la mucina MUC 1, 2, 5AC, 6 y CDX2.
El pronóstico de las NPMI es excelente si no está asociada a carcinoma invasivo.
La invasión perineural, linfática, invasión vascular macroscópica, la presencia de márgenes quirúrgicos positivos y la distribución bilobular, son factores morfológicos que están asociado con recurrencia y peor pronóstico6.
El fenotipo de estas neoplasias se caracteriza por la expresión de las mucinas. La inmunorreactividad frente a MUC5AC es común a los 4 fenotipos. Normalmente, la MUC5AC no se expresa en el ducto pancreático principal, pero sin embargo es altamente expresada en las NPMI.
El tipo pancreático-biliar se asocia con positividad frente a mucina membranosa epitelial (MUC1), siendo la mucina secretora tipo intestinal (MUC2) y CDX2 negativo. Este fenotipo se relaciona frecuentemente, con displasia intraepitelial de alto grado y carcinomas invasivos de tipo tubular comportándose con mayor agresividad y peor pronóstico4.
El tipo intestinal presenta positividad frente a CDX2 y MUC2, con negatividad para MUC1. Este fenotipo se asocia comúnmente, con variación en el grado de displasia intraepitelial y carcinomas invasivos de tipo coloide.
El tratamiento quirúrgico de las NPMI sin componente invasivo es a menudo curativo, con una sobrevida de 5 años después de la cirugía de un 90-95%7. La mortalidad está determinada por la presencia de tumor residual en los márgenes de resección quirúrgico.
Por otra parte, es ya conocida, la asociación del síndrome de «Peutz-Jeghers» con neoplasias gastrointestinales. La cuestión es, si los pólipos hamartomatosos intestinales de «Peutz-Jeghers», constituyen o no lesiones precancerosas8. El pronóstico en estos pacientes depende del fenotipo y el estadio en que se desarrolle la enfermedad.
En conclusión, las NPMI son lesiones con potencial de malignización y con presentación clínica muy variada cuyo diagnóstico histológico se basa en el estudio inmunohistoquímico.