El tratamiento del brote grave de colitis ulcerosa sigue siendo un reto para el gastroenterológo clínico. Un porcentaje no despreciable de pacientes presentará a lo largo de su vida un brote grave de colitis ulcerosa que precisará de un ingreso hospitalario. La mortalidad en los brotes graves de colitis ulcerosa sigue siendo elevada por lo que el tratamiento de este debe ser agresivo, evitando demoras en la realización de una terapia de rescate o incluso de la indicación de cirugía.
El objetivo de esta revisión es describir el tratamiento médico del brote grave de colitis ulcerosa destacando los últimos avances terapéuticos.
The treatment of severe ulcerative colitis remains a challenge for gastroenterologists. A not inconsiderable number of patients will experience severe flares throughout their lives and will require hospitalization. Mortality in severe ulcerative colitis is still high and consequently treatment must be aggressive, avoiding delays in rescue therapies or even surgery.
The aim of this review was to describe the medical treatment of severe ulcerative colitis, highlighting recent therapeutic advances.
La colitis ulcerosa (CU) es una enfermedad inflamatoria intestinal (EII) crónica que presenta un curso recurrente y una gran variabilidad clínica en cuanto a la forma de presentación (distal vs. extensa), a la gravedad del brote (de leve a grave) y a la respuesta a los diferentes tratamientos disponibles. Un 18% de los brotes iniciales son graves y de un 18 a un 25% de los pacientes con CU presentarán un brote grave que precise hospitalización a lo largo del curso de la enfermedad. Los factores que se han asociado a un curso grave de la CU son la extensión de la enfermedad, la edad en el momento del diagnóstico y una respuesta incompleta al tratamiento con 5-ASA y esteroides1,2. El brote grave de CU es una condición clínica que amenaza la vida del paciente. La mortalidad en los brotes graves sigue siendo elevada a pesar de los avances en el tratamiento y la mejora en las medidas de soporte3, relacionándose sobre todo con la colectomía4. En las primeras descripciones de la enfermedad hasta un 75% de los pacientes fallecía durante el primer año del diagnóstico. Gracias a los avances en el tratamiento médico y quirúrgico este porcentaje se ha reducido drásticamente y en la actualidad puede llegar a ser incluso del 1% en centros especializados5. Varias series han mostrado elevadas tasas de mortalidad cuando el manejo de estos pacientes se realiza en centros no especializados. La serie más reciente, que se presentó en el congreso americano de digestivo del año pasado, mostró una tasa de mortalidad del 6,8% en la CU refractaria a tratamiento esteroideo6.
Los principales dilemas que nos encontramos en la práctica clínica son cómo identificar en un estadio precoz qué pacientes precisarán cirugía y cuándo empezar una terapia de rescate. Se han publicado al menos 3 índices predictivos de colectomía basados en parámetros clínicos sencillos, que aplicados al tercer día de tratamiento con esteroides, muestran una precisión diagnóstica aceptable7–9. Un estudio reciente ha intentado identificar la variación genética que contribuye a la refractariedad al tratamiento médico de la CU que requiere cirugía. Los autores del estudio realizaron un estudio de asociación del genoma completo (genome-wide association study) en una cohorte de pacientes con CU médicamente refractaria y lo compararon con una cohorte de pacientes no refractarios. Consiguieron realizar un índice de riesgo basado en la combinación de 46 polimorfismos (SNP) que explicaban el 48% de la diferencia para colectomía en esta cohorte10. Los polimorfismos potencialmente podrían predecir la evolución de la enfermedad en un individuo concreto, pero aún no disponemos de la evidencia suficiente para que sea de utilidad en la toma de decisiones como la realización de una colectomía. De hecho sabemos que la corticorrefractariedad puede ser una situación transitoria y por tanto es difícil que determinados polimorfismos que permanecen estables en el tiempo, sean más útiles que la valoración clínica precoz para predecir una mala evolución.
El manejo del brote grave de CU ha estado ampliamente revisado en las guías de práctica clínica de GETECCU y en el Consenso europeo de ECCO1,11. En esta revisión repasaremos los aspectos más importantes del tratamiento del brote grave descrito en estas guías y las nuevas opciones terapéuticas de que dispondremos en un corto plazo de tiempo.
Definición del brote grave de colitis ulcerosaLos pacientes que presentan un brote grave de CU precisan ingreso hospitalario. El índice de actividad más utilizado para la definición de brote grave de CU sigue siendo el índice de Truelove and Witts (tabla 1)12. Para definir un brote grave de CU es necesaria la presencia de ≥6 deposiciones con sangre al día más un criterio adicional. También podemos definir el brote grave con base en la clasificación de Montreal de la actividad que de hecho se basa en el índice citado anteriormente (tabla 2)13.
Grado de actividad clínica según la clasificación de Montreal
| S0=Inactividad |
| S1=Brote leve definido por un máximo de 4 deposiciones/día, sin sangre ni signos de afectación sistémica |
| S2=Brote moderado, definido por la existencia de más de 4 deposiciones/d, con o sin sangre pero con signos de afectación sistémica |
| S3=Brote grave, definido por >6 deposiciones/d, con sangre y con algún signo de afectación sistémica (Hb <10,5g/dl, VSG >30mm/h, frecuencia cardíaca >90lpm, temperatura >37°C) |
El megacolon tóxico es una entidad especialmente grave con una prevalencia de hasta el 5% en el contexto de un brote grave de CU. Se define como la dilatación aguda del colon transverso con un diámetro superior a 5,5cm junto con pérdida de haustración y afectación sistémica. Los pacientes presentan generalmente fiebre, taquicardia, hipotensión, distensión abdominal y ruidos intestinales disminuidos. Los factores que lo pueden precipitar son las alteraciones electrolíticas (hipopotasemia e hipomagnesemia), la utilización de inhibidores de la motilidad intestinal y procedimientos como la colonoscopia y la preparación del colon. El manejo es igual al del brote grave de CU, aunque extremando más la vigilancia. En general si no se produce una mejoría en 48-72 horas precisará de cirugía2.
Tratamiento médico del brote grave de colitisTodo paciente con CU grave debería ingresar en un centro hospitalario de tercer nivel que disponga de un equipo multidisciplinar de gastroenterológos y cirujanos especializados en el tratamiento de esta patología. Al ingreso se confirmará la actividad de la enfermedad mediante la realización de una sigmoidoscopia de baja insuflación, que además de corroborar la actividad y evaluar la gravedad de las lesiones, nos permitirá la toma de muestras para descartar una infección por citomegalovirus concomitante que ha sido asociada a un curso corticorrefractario14. La colonoscopia está contraindicada porque puede desencadenar un megacolon tóxico y no aporta información relevante para el manejo de la enfermedad. Se realizará un estudio microbiológico de heces para descartar la presencia de enteropatógenos, parásitos e infección por Clostridium difficile (C. difficile). Esta última es cada vez más prevalente en pacientes ingresados por un brote grave de CU. Además estos pacientes tienen un curso clínico más agresivo, con una estancia hospitalaria prolongada, elevadas tasas de cirugía (20%) y una mayor mortalidad en comparación con pacientes sin infección por C. difficile. Si se detecta la infección se iniciará un tratamiento antibiótico adecuado (metronidazol o vancomicina)15. Estos pacientes tendrán que ser evaluados diariamente para descartar la aparición de complicaciones (megacolon tóxico, perforación, hemorragia masiva) que suelen ser indicación de cirugía urgente. La complejidad y gravedad de esta situación clínica ha hecho que incluso se proponga un algoritmo del manejo intrahospitalario del brote grave de CU con modificaciones día a día16.
Medidas generalesSe administrarán fluidos intravenosos y aporte de electrolitos cuando sea necesario para prevenir la deshidratación y el déficit de potasio y magnesio que podrían conllevar al desarrollo de un megacolon tóxico2. El soporte nutricional artificial es muy importante en estos pacientes y se realizará en todos los casos tanto si ya se detecta desnutrición, como para prevenirla. Siempre que sea posible la nutrición enteral se preferirá a la parenteral dado que se asocia a menos complicaciones17. La nutrición enteral debe ser hiperproteica y aportar la totalidad de los requerimientos calóricos. Para mejorar la tolerancia se aconseja su administración por sonda nasogástrica (6-8Frenchs) y perfusión contínua con bomba. Mantiene el trofismo de los colonocitos/cél. intestinales y es más eficaz nutricionalmente. La nutrición parenteral con o sin ayuno no aporta ninguna ventaja terapéutica en los pacientes con CU. Las únicas indicaciones de nutrición parenteral son la existencia de un megacolon tóxico, perforación hemorragia masiva o intolerancia manifiesta a la nutrición enteral.
La EII comporta un estado de hipercoagulabilidad en sí misma. El riesgo de tromboembolismo venoso (TEV) se ha visto incrementado de 1,5-3,5 veces en pacientes con EII respecto a controles, sobre todo durante los brotes de enfermedad y especialmente durante la hospitalización18. La mortalidad por tromboembolismo puede llegar a ser de un 22%19. Por ello la profilaxis del TEV con heparina de bajo peso molecular administrada por vía subcutánea está indicada en todos los pacientes que ingresan por un brote grave de CU. Sin embargo un estudio reciente ha demostrado que a pesar de la recomendación de realizar profilaxis tromboembólica a pacientes hospitalizados por un brote, muchos de estos pacientes no reciben una profilaxis adecuada en ocasiones por no estar prescrita y en otras por una administración subóptima por parte de enfermería20. Por este motivo se tiene que efectuar la difusión de las guías clínicas y potenciar la formación de enfermería. Existe información que demuestra que la heparina administrada a dosis profilácticas no empeora el sangrado en los brotes de CU y por tanto no está contraindicada la profilaxis con HBPM, salvo en el caso de una hemorragia masiva.
A pesar de que no disponemos de ensayos clínicos que evalúen la eficacia del tratamiento tópico en el brote grave de CU, el tratamiento tópico con enemas de 5-ASA se podría administrar si es bien tolerado por el paciente dado que mejora los síntomas rectales.
Únicamente se aconseja el tratamiento con antibióticos si se sospecha una infección activa, ya que no han demostrado beneficio adicional a la terapia convencional2. Sin embargo, si un paciente presenta fiebre elevada y/o toxicidad sistémica la administración concomitante de antibióticos es prudente.
Tratamiento médico específicoEl objetivo del tratamiento del brote grave de CU será conseguir la mejoría clínica significativa, evitando la aparición de complicaciones o incluso la muerte de la forma más rápida posible, para poder posteriormente seguir un tratamiento médico de mantenimiento de forma ambulatoria.
Para el brote grave de CU disponemos de un arsenal terapéutico muy escaso:
Terapia de inicio o de primera línea- -
Corticoides intravenosos administrados a una dosis de 60mg/d hasta 1mg/kg/d.
El tratamiento inicial del brote grave de CU sigue siendo la administración intravenosa de corticoides. En nuestro medio la pauta utilizada es metilprednisolona 60mg/ d o 1mg/kg/d, administrada en forma de bolo matutino, una vez al día. Dosis superiores no han demostrado mayor eficacia y sí mayor tasa de efectos adversos21,22. La tasa de respuesta a esteroides no ha variado en los últimos 30 años y hasta un 40% de los pacientes con un brote grave de CU no responden a esta pauta. Si no se observa una rápida respuesta al tratamiento corticoideo intravenoso (como máximo al tercer día de tratamiento [tabla 37–9]), se debe pensar en otras alternativas de forma precoz. El retraso en el inicio de la terapia de rescate y de la indicación de cirugía puede conllevar a una elevada morbilidad. Alargar el tratamiento corticoideo más de 7-10 días no aporta ningún beneficio adicional y podría generar un retraso considerable a la hora de tomar decisiones5. D¿Haens demostró en una pequeña muestra de pacientes que la ciclosporina en monoterapia administrada de forma intravenosa era tan eficaz como 40mg/d de metilprednisolona intravenosa para tratar el brote grave de CU23. Tres estudios realizados en un escaso número de pacientes (n=57) que comparaban infliximab con corticoides en el brote grave de CU no mostraron diferencias en cuanto a remisión clínica, curación mucosa ni necesidad de colectomía24. A la vista de estos datos cabe considerar como alternativa de primera elección al uso de corticoides en el brote grave de CU, el uso de ciclosporina en monoterapia o de infliximab en pacientes intolerantes o con contraindicación al tratamiento esteroideo.
Índices de predicción de colectomía en la CU grave
| Autor/año | Pacientes | Tipo estudio | Modelo predictivo | Predicción colectomía |
| Travis | 51 | Prospectivo | >8 deposiciones/día | VPP 85% |
| 1996 | >3-8 deposiciones/día + PCR >45mg/dL | |||
| Lindgren | 97 | Retrospectivo | Deposiciones/día+0,14xPCR | VPP 72% |
| 1998 | Score >8 | |||
| Ho | 167 | Retrospectivo | Frecuencia deposiciones | S 85%, E 75% |
| 2004 | <4=0,4-≤6=1,6-≤9=2, >9=4 | |||
| Dilatación colon=4 | ||||
| Albúmina <30g/L=1 | ||||
| Score ≥4 |
Ante un brote grave de CU corticorrefractario siempre debemos plantearnos una terapia de segunda línea o la cirugía, ya que la corticorrefractariedad es muy frecuente. Ya se ha mencionado anteriormente que los marcadores clínicos, bioquímicos y radiológicos pueden predecir la necesidad de cirugía en los pacientes con brote grave de CU tratados con corticoides. El índice de Travis (>8 deposiciones/día o >2 deposiciones/d con una proteína C reactiva >45mg/L) y el índice de Ho (basado en la presencia de dilatación colónica, los niveles de albúmina y la frecuencia deposicional) han mostrado un elevado valor predictivo positivo (85 y 80% respectivamente) para predecir colectomía a los 3 días de tratamiento corticoideo29.
Terapia de rescate o de segunda línea- -
Ciclosporina intravenosa administrada a una dosis de 2mg/kg/d.
- -
Infliximab intravenoso administrado a una dosis de 5mg/kg a las semanas 0,2 y 6.
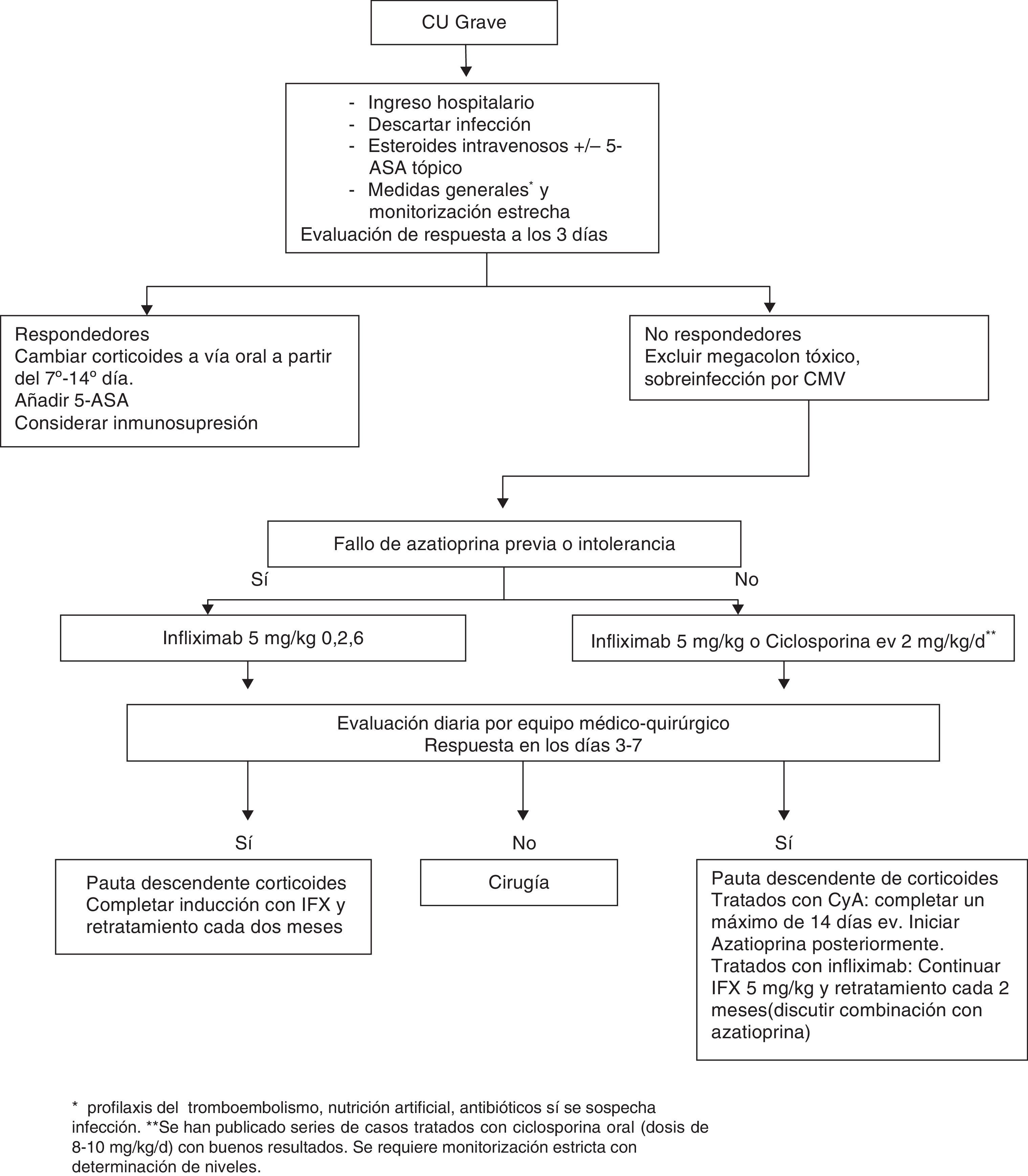
El tratamiento de rescate se basa en la administración de ciclosporina o infliximab, ya que ambos tratamientos han demostrado eficacia en el tratamiento del brote grave de CU refractaria a esteroides en ensayos clínicos randomizados. Dos ensayos clínicos controlados con placebo confirmaron la eficacia de la ciclosporina en el tratamiento del brote grave de CU. El primero de ellos fue el estudio de Lichtiger et al., un ensayo clínico randomizado controlado con placebo de 20 pacientes con CU grave que habían fracasado a tratamiento previo con corticoides administrados durante 7 días. El ensayo tuvo que ser suspendido al mejorar 9 de 11 pacientes en el grupo de tratamiento con ciclosporina 4mg/kg/d vs. 0 de 9 pacientes del grupo placebo (82 vs. 0% respectivamente)25. En un estudio controlado posterior se demostró que la ciclosporina a dosis de 2mg/kg/d era igual de eficaz que la dosis de 4mg/kg/d para el tratamiento del brote grave de CU (respuestas del 83 vs. 82% respectivamente), la mitad de los pacientes recibieron la ciclosporina en monoterapia. La monitorización de la dosis de ciclosporina se ajustó en función de los niveles valle de esta, recibiendo la mayor parte de pacientes una dosis de 3mg/kg/d al final del estudio26. Los resultados de numerosos ensayos clínicos controlados y no controlados han demostrado que de un 76 a un 85% de los pacientes responderá a ciclosporina evitando la colectomía en un corto período de tiempo (3 meses)25–28. A pesar de estos resultados el brote grave de CU aún se asocia a un elevado riesgo de colectomía a corto, medio y largo plazo28. Una de las limitaciones del uso de la ciclosporina es la presencia de efectos adversos y estará contraindicada en la insuficiencia renal significativa, en pacientes con antecedentes de epilepsia y en casos de hipocolesterolemia e hipomagnesemia por el riesgo aumentado de crisis comiciales. En 2005 Järnerot demostró en un ensayo clínico randomizado controlado con placebo que infliximab era seguro y eficaz como terapia de rescate en pacientes con brote grave de CU corticorefractaria30. Es importante resaltar que disponemos de un ensayo clínico reciente que compara de forma directa la ciclosporina con el infliximab en el tratamiento del brote grave de CU corticorrefractario en pacientes hospitalizados. En este estudio, 58 pacientes fueron randomizados a recibir ciclosporina (2mg/kg/d) y 57 a recibir infliximab (5mg/kg). No se observaron diferencias en cuanto a eficacia y seguridad entre ambos tratamientos, por lo que parece que ninguno de los 2 tratamientos es superior al otro en este escenario clínico31. Por este motivo la elección de una opción u otra vendrá determinada por otros aspectos como pueden ser las características del paciente, la intolerancia o el fracaso previo a azatioprina, la experiencia del centro y el coste. En un estudio prospectivo en el que se incluyeron 83 pacientes consecutivos, desde 1999-2009, a los que se realizó terapia de rescate con ciclosporina (n=45) o infliximab (n=38) se reportó una menor tasa de colectomía a corto y largo plazo en el grupo de tratamiento con infiliximab (p=0,04)32. Debemos considerar que los pacientes de este estudio no fueron randomizados y que el manejo de ambos grupos no fue necesariamente el mismo, ya que al inicio del estudio únicamente se utilizó ciclosporina y durante los últimos 18 meses únicamente infliximab, por lo que no puede inferirse de este estudio que infliximab sea superior a ciclosporina. Un metaanálisis ha demostrado igual eficacia de ciclosporina e infliximab en el tratamiento del brote grave de CU33. El tratamiento con infliximab sería de elección en los pacientes en los que haya fallado o sean intolerantes a azatioprina dado que a estos pacientes no se les podrá ofrecer azatioprina como terapia de mantenimiento una vez resuelto el brote grave. La decisión entre intensificar el tratamiento o la realización de cirugía vendrá determinada por la gravedad del paciente, evitando retrasos innecesarios que puedan resultar fatales. Un estudio de cohortes retrospectivo de 78 pacientes con CU que precisaron cirugía tras tratamiento intravenoso con corticoides, con ciclosporina más corticoides o con infliximab más corticoides no halló diferencias entre los grupos en cuanto a complicaciones posquirúrgicas34. Uno de los objetivos de los estudios realizados en la práctica clínica es obtener factores predictivos de respuesta que nos puedan guiar en la decisión de utilizar uno u otro fármaco. El índice de Ho ya mencionado con anterioridad, aplicado al inicio del tratamiento con ciclosporina, demostró ser un buen predictor de colectomía también en esta situación. Su utilidad fue validada en otra cohorte prospectiva de pacientes35. En la misma línea de búsqueda de parámetros objetivos predictivos de colectomía, este año se ha publicado un interesante trabajo realizado en pacientes con un brote grave de CU que recibían tratamiento de inducción con 3 dosis de infliximab. Los autores observaron que una proteína C reactiva elevada y unas lesiones endoscópicas graves se asociaron a un elevado riesgo de colectomía. Los pacientes que no pudieron completar la pauta de inducción de 3 dosis que fueron el 18%, precisaron cirugía en un 75% de los casos36. En general, los pacientes más graves son los que peor responden a las diferentes alternativas por lo que la decisión terapéutica debe basarse en una actuación precisa y protocolizada. Se propone un algoritmo terapéutico detallado en la figura 1.
Algoritmo terapéutico del brote grave de colitis ulcerosa (modificado de Portela54)
* Profilaxis del tromboembolismo, nutrición artificial, antibióticos si se sospecha infección. **Se han publicado series de casos tratados con ciclosporina oral (dosis de 8-10mg/kg/d) con buenos resultados. Se requiere monitorización estricta con determinación de niveles.
Al menos 2 estudios han reportado la utilización de un tratamiento de rescate adicional con ciclosporina o infliximab en pacientes en los que había fallado la primera alternativa, obteniendo buenos resultados y evitando la cirugía. Sin embargo el incremento de la potencia inmunosupresora puede comportar el coste añadido de efectos adversos graves, predominantemente infecciones, e incluso la muerte. Por ello debe valorarse el riesgo-beneficio de esta estrategia37–39. En este sentido hay que considerar seriamente la posibilidad de una cirugía precoz, puesto que el objetivo no es salvar el colon a toda costa, sino curar al paciente.
Otras alternativasTratamientos anti-TNF ya aprobados para el tratamiento de la colitis ulcerosa pero no evaluados en el tratamiento del brote grave de colitis ulcerosa que precisa ingreso hospitalario- -
Adalimumab: es un anticuerpo monoclonal anti-TNF humano que ha sido aprobado para el tratamiento de inducción y mantenimiento de la CU de moderada a grave en pacientes con inadecuada respuesta a corticoides, AZA/6-mercaptopurina. No hay un ensayo que evalúe la eficacia de este agente en pacientes con pérdida de respuesta o intolerantes a infliximab, pero muchos de los pacientes que se incluyeron en los estudios eran individuos que habían perdido la respuesta o no toleraron el infliximab. La dosis inicial de adalimumab es de 160mg administrados subcutáneamente, seguida de 80mg a las 2 semanas y posteriormente 40mg cada 2 semanas. Se recomienda continuar el tratamiento únicamente en aquellos pacientes que hayan demostrado remisión clínica a la semana 8 de la dosis inicial40,41. Los pacientes incluidos en estos estudios eran pacientes ambulatorios con un brote moderado-grave de CU que por lo tanto se deben diferenciar de los pacientes que presentan un brote grave de CU que precisa hospitalización.
- -
Golimumab en un anticuerpo monoclonal anti-TNF humano, al igual que adalimumab, que se ha aprobado recientemente para la inducción y mantenimiento de la remisión clínica en pacientes con CU moderada-grave que han presentado una respuesta inadecuada al tratamiento estándar, que no han tolerado el tratamiento previo o que han presentado corticodependencia. Se administra de forma subcutánea a una dosis terapéutica recomendada de 200mg a la semana 0 seguida de 100mg a la semana 2 y posteriormente 50 o 100mg/4 semanas en función del peso corporal (más o menos de 80kg). En el estudio de fase III (PURSUIT), las tasas de respuesta clínica a la semana 6 de tratamiento fueron del 51 y 54,9% en los pacientes que recibieron golimumab a dosis de 200mg/100mg y 400mg/200mg respectivamente vs. 30,3% en los pacientes tratados con placebo. Las tasas de remisión clínica y de curación mucosa también fueron significativamente mayores en los pacientes tratados con golimumab. En aquellos pacientes en los que se consiguió la respuesta clínica, esta se mantuvo a la semana 54 en el 47 y en el 49,7% de los pacientes que recibieron golimumab a dosis de 50 y 100mg cada 4 semanas respectivamente en comparación al 31,2% de los que recibieron placebo42,43.
Ninguno de estos estudios estaba diseñado para evaluar la eficacia de estos fármacos en pacientes hospitalizados por un brote grave de CU, por lo que tenemos que ser cautos a la hora de situarlos en el algoritmo terapéutico del brote grave de CU.
Inhibidores de la calcineurina- -
Tacrolimus: ha demostrado su eficacia en el manejo de pacientes hospitalizados por un brote grave de CU corticorrefractaria en un ensayo clínico randomizado controlado con placebo y en un estudio de práctica clínica que evaluó la eficacia a corto plazo en 130 pacientes44,45. La toxicidad del tacrolimus y sus contraindicaciones son superponibles a los de la ciclosporina. La dosis inicial es de 0,2mg/kg/d y se ajusta por niveles para obtener una concentración de 5-10ng/mL. Para poder recomendar esta opción nos faltaría conocer los resultados a largo plazo en este subgrupo de pacientes y su perfil de seguridad.
La CU activa se caracteriza por la activación e infiltración de leucocitos en la mucosa colónica. Dado que las citoquinas liberadas por los leucocitos juegan un papel importante en la perpetuación de la inflamación, la disminución de los leucocitos de sangre periférica se ha propuesto como una opción terapéutica para tratar la CU. Se han propuesto numerosos métodos de depleción de leucocitos de sangre periférica. El hipotético efecto terapéutico se basa en la selección y captación de leucocitos de la circulación a través de un circuito extracorpóreo. A pesar de la buena tolerancia y pocos efectos adversos relacionados, es una técnica que ha mostrado unos resultados poco esperanzadores en ensayos clínicos controlados46. Un estudio prospectivo observacional del resultado del tratamiento con leucocitoaféresis en 847 pacientes en la práctica clínica ha observado que este tratamiento es seguro y efectivo en el tratamiento de la CU activa. De estos 847 pacientes un 80,3% presentaban una actividad moderada-grave y un 67,6% eran corticorrefractarios. Prácticamente todos los pacientes recibían tratamiento concomitante con 5-ASA, corticoides y tiopurinas y un pequeño porcentaje de pacientes recibía tratamiento con infliximab o tacrolimus. Se realizó una leucocitoaféresis intensiva (≥4 sesiones de leucocitoaféresis en las primeras 2 semanas) en >70% de los pacientes. Se observaron efectos adversos en un 10,3% de pacientes, siendo estos graves en un 0,6% de pacientes. La leucocitoaféresis intensiva fue igual de segura que la convencional. La remisión clínica obtenida de forma global fue del 68,9% (429/623) y la tasa de curación mucosa fue del 62,5% (145/232). Se consiguió la remisión clínica de forma más rápida y en un n.° mayor de pacientes en el grupo de tratamiento intensivo47. A la luz de estos nuevos datos este podría ser un tratamiento a considerar en pacientes con efectos adversos o contraindicación para los fármacos utilizados habitualmente y/o que presenten contraindicación para la cirugía. Sin embargo hay que tener en cuenta que el nivel de evidencia para el uso de leucocitoaféresis en la CU grave es muy escaso. La opinión de las autoras de esta revisión es que la leucocitoaféresis puede ser útil en algunos casos de pacientes con CU multirrefractaria, con actividad crónica continua de leve a moderada.
Perspectivas de futuroEn estos últimos años se han publicado ensayos clínicos con nuevas moléculas que evalúan vías alternativas a la inhibición del TNF. Dos moléculas se comercializarán en los próximos años para el tratamiento de la CU activa: tofacitinib y vedolizumab.
Tofacitinib es un inhibidor oral de las janus kinasas (JAK1 y JAK3 y en menor medida de JAK2). Los resultados de un estudio fase II con tofacitinib administrado durante 8 semanas ha mostrado muy buenos resultados en el tratamiento de la CU moderada y grave. En este estudio se incluyeron 194 pacientes y se compararon 5 brazos de tratamiento: placebo, tofacitinib 0,5, 3, 10 y 15mg. Los mejores resultados de remisión clínica y endoscópica se obtuvieron con una dosis de 10mg (48%) y hasta esta dosis se observó una clara relación dosis-respuesta. Sin embargo se detectaron 2 infecciones graves en este grupo de tratamiento e infecciones más leves probablemente debidos a citopenia y a los efectos inmunosupresores de la inhibición de JAK. La dosis recomendada en la artritis reumatoide es de 5mg 2 veces al día. Actualmente se están desarrollando ensayos clínicos fase III que determinaran la dosis a administrar en la CU y ayudaran a establecer con mayor claridad su perfil de seguridad48,49.
Vedolizumab es un inhibidor de la molécula de adhesión α4β7 que al igual que tofacitinib ha demostrado mayor eficacia, tanto en el tratamiento de la CU activa moderada grave, como en el mantenimiento de la remisión con un buen perfil de seguridad. Recientemente se han publicado los resultados de 2 estudios fase III integrados, randomizados, doble-ciego, controlados con placebo con una fase de inducción y otra de mantenimiento. En la fase de inducción vedolizumab se administró EV a dosis 300mg en las semanas 0 y 2. En una fase abierta vedolizumab se administró hasta la semana 52 en aquellos pacientes con respuesta a la semana 6 que se aleatorizaron a recibir placebo o una dosis cada 4 o 8 semanas. Se observaron diferencias significativas respecto a placebo en la semana 6 (47,1 vs. 25,5% p <0,001). En la semana 52 se observaron diferencias significativas entre los 2 grupos de tratamiento (>40%) respecto a placebo (16%), sin diferencias en los efectos adversos50.
Queda por determinar en qué punto del algoritmo terapéutico tendrán cabida estos 2 nuevos fármacos. Es decir, si van a ser una alternativa a ciclosporina o infliximab o se considerarán fármacos de segunda o tercera línea de rescate. Sin embargo, teniendo en cuenta que estos fármacos no han sido evaluados en la situación de CU grave, es muy probable que al menos al principio se utilicen como fármacos de tercera línea de rescate o en pacientes con CU crónica contínua que no responden a otras opciones terapéuticas51.
Se están realizando ensayos clínicos con la misma estrategia de bloqueo de moléculas de adhesión, en este sentido se ha evaluado etrolizumab que es un anticuerpo monoclonal humanizado dirigido contra la subunidad β7 de las integrinas heterodiméricas y αEβ7, diseñado para antagonizar tanto la migración linfocítica como su retención en la mucosa intestinal. Se realizó un estudio de fase 1 en el que se incluyeron 38 pacientes que recibieron fármaco activo y 10 pacientes que recibieron placebo. En este estudio de fase I, los criterios de exclusión fueron la hospitalización, la presencia de anemia (Hb <10g/dL) y una actividad de la enfermedad que precisara de la administración de corticoides a dosis altas, por lo tanto estaban excluidos los pacientes con un brote grave de CU52. En el pasado congreso de la Sociedad Americana de Gastroenterología (AGA) se presentaron los resultados preliminares del estudio de fase II. En este estudio se demostró que etrolizumab era eficaz en pacientes naïve a anti-TNF, en los pacientes que habían sido tratados previamente con infliximab no se logró el objetivo primario de remisión clínica. Otros agentes estudiados son los anticuerpos dirigidos contra la IL-2 (basiliximab, daclizumab), contra el CD3 (visilizumab) que aunque en los ensayos iniciales mostraron resultados prometedores posteriormente no pudieron ser confirmados. El visilizumab fue valorado en un estudio de fase III en el brote grave de CU en pacientes hospitalizados y no consiguió demostrar mayor eficacia al placebo, mostrando además un peor perfil de seguridad (eventos cardiovasculares)53.
ConclusionesEn los últimos años estamos asistiendo a la aparición de nuevos agentes dirigidos a nuevas dianas terapéuticas. A pesar de los avances terapéuticos, el tratamiento del brote grave de CU sigue siendo un desafío para el gastroenterólogo. Con el paso de los años la terapia inicial del brote grave de CU basada en el tratamiento con corticoides no se ha modificado. El infliximab y la ciclosporina, también eficaces en el tratamiento del brote grave de CU, se utilizan como terapias de rescate, consiguiendo la remisión clínica y evitando la colectomía en un elevado porcentaje de pacientes y con un perfil de seguridad asumible en este caso. Contrariamente, un elevado porcentaje de pacientes seguirá precisando cirugía, con una mortalidad que no se ha reducido en los últimos años, y que se sitúa en el 1% en centros con experiencia en el manejo de estos brotes. La elevada actividad investigadora por parte de la industria para hallar nuevas terapias eficaces para el tratamiento de la CU es una motivación para intentar mejorar el cuidado de nuestros pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.