Las posibles indicaciones de erradicación de la infección Helicobacter pylori en la enfermedad no ulcerosa se centran, básicamente, en 4 temas altamente controvertidos: la prevención del cáncer gástrico, la enfermedad por reflujo gastroesofágico (ERGE), la dispepsia —tanto la funcional como la no investigada— y, finalmente, el papel del tratamiento de erradicación en los pacientes que reciben un antiinflamatorio no esteroideo (AINE) crónico. Al tratarse de temas en plena evolución es muy difícil ofrecer recomendaciones definitivas. El presente documento intenta revisar la evidencia más reciente con el objetivo de aportar nuevos elementos de juicio y contribuir a actualizar las recomendaciones actuales.
HELICOBACTER PYLORIY PREVENCIÓN DEL CÁNCER GÁSTRICO
Helicobacter pylories un potente carcinógenoLa evidencia epidemiológica que relaciona la infección por H. pylori con el cáncer gástrico es incuestionable. Ya en 1994, la Organización Mundial de la Salud y la Agencia Internacional de Investigación en Cáncer (IARC) establecieron que existía una evidencia epidemiológica e histológica suficiente como para clasificar H. pylori como carcinógeno con el máximo grado de certeza1-3 . Esta evidencia se ha confirmado en un estudio de cohortes realizado en Japón y publicado en el New England Journal of Medicine . En este estudio, Uemura et al4 siguieron, mediante endoscopias seriadas, a 1.246 individuos infectados por H. pylori y 280 individuos control no infectados. Durante un seguimiento medio de 7,8 años, el 2,9% del grupo infectado desarrolló un cáncer gástrico. Por contra, ninguno de los individuos no infectados presentó cáncer. En el editorial que acompaña el artículo, Fox y Wang5 sugerían que el incremento de riesgo de cáncer gástrico que implica la infección por H. pylori es equiparable al que produce el consumo de tabaco para la neoplasia de pulmón. Recomendaban, por tanto, eliminar la infección siempre que se detecte, de la misma manera que se recomienda dejar de fumar.
Utilidad de la erradicación para prevenir el cáncer gástrico
Que la erradicación de H. pylori pueda ser útil para la prevención del cáncer gástrico sigue siendo un tema controvertido. Muy recientemente se han publicado los resultados de un estudio que evalúa el efecto de la erradicación para prevenir el cáncer6 . En este estudio, realizado en China, se aleatorizó a 1.630 pacientes a erradicación o placebo. Tras 7 años de seguimiento la incidencia de cáncer gástrico fue similar en el grupo erradicado y el no erradicado (7 frente a 11; p = 0,33). Sin embargo, es interesante constatar que, cuando se clasifica a los pacientes en función de los hallazgos histológicos en la endoscopia inicial, en 988 pacientes que no presentaban cambios histológicos considerados preneoplásicos (atrofia, metaplasia intestinal o displasia) la erradicación previno totalmente el cáncer gástrico (0 frente a 6; p = 0,02). Por el contrario, no se observó ningún efecto en los pacientes que ya presentaban esos cambios en la endoscopia inicial. Este hecho podría sugerir que, para ser efectiva en la prevención del cáncer gástrico, la erradicación de H. pylori tendría que ser relativamente temprana. El cribado sistemático de la población para H. pylori tiene una eficacia limitada y produce únicamente —aparte de la hipotética reducción del riesgo de cáncer gástrico— una discreta reducción de la prevalencia de síntomas dis-pépticos7-9 . Aunque existen ya análisis económicos que sugieren que esta aproximación podría ser coste-efecti-va10 , serán necesarios estudios adicionales antes de poder recomendar la búsqueda y el tratamiento sistemáticos de la infección por H. pylori en la población general. Sin embargo, estos datos sí podrían contemplarse como una razón adicional para investigar y tratar la infección por H. pylori en los pacientes que acuden al médico por síntomas dispépticos y constituyen un acicate para evaluar la recomendación de esta práctica en áreas de elevada prevalencia de cáncer gástrico o en subgrupos de individuos con riesgo incrementado para esta neoplasia.
ENFERMEDAD POR REFLUJO GASTROESOFÁGICO Y HELICOBACTER PYLORILos datos de estudios epidemiológicos han demostrado una relación inversa entre la prevalencia de la infección
H.pylori y la de ERGE11,12 . Esta relación, sin embargo, no implica necesariamente un vínculo de causa-efecto, sino que es posible que ambos fenómenos tengan una etiología común. Así, el aumento del nivel socioeconómico origina cambios en la dieta y el aumento del índice de masa corporal, fenómenos claramente relacionados con la aparición de ERGE y de sus complicaciones13 . Por otro lado, la mejora del nivel socioeconómico se relaciona también con mejores condiciones sanitarias y con una menor prevalencia de infección por H. pylori 14,15 . Por tanto, cabe la posibilidad de que el aumento de prevalencia de ERGE y la desaparición de la infección por H. pylori sean fenómenos concomitantes, sin una relación causa-efecto. De hecho, los datos obtenidos de ensayos clínicos demuestran que la erradicación de H. pylori no empeora los síntomas de ERGE. Así, Schwizer et al16 aleatorizaron a 70 pacientes a erradicación de H. pylori o placebo y observaron que los síntomas de reflujo tardaban más en recidivar en los pacientes que recibieron tratamiento erradicador que en el grupo no erradicado. En un estudio de diseño similar, pero con una muestra bastante más grande, Moayyedi et al17 no observaron ninguna diferencia en la tasa de recidiva de los síntomas de ERGE entre un grupo asignado a erradicación, un grupo no erradicado y un grupo control negativo frente a H. pylori . Otro estudio muy reciente, en un número reducido de pacientes observa, sin embargo, un empeoramiento de la esofagitis tras la erradicación18 . La combinación de los 3 estudios en un metaanálisis mostró una odds ratio (OR) de 0,68 (intervalo de confianza [IC] del 95%, 0,30-1,57), que confirma que la erradicación no parece tener ningún efecto —ni beneficioso ni deletéreo— en los pacientes con ERGE (Vergara et al, datos no publicados). En el mismo sentido, varios análisis post hoc de estudios que comparan tratamientos de erradicación y que incluyen centenares de pacientes coincidieron en que los síntomas de ERGE no empeoran después de la erradicados 19-21 .
Por otro lado, se ha sugerido que los pacientes con infección por H. pylori desarrollan con más frecuencia atrofia mucosa y metaplasia intestinal, cambios que se consideran precursores del cáncer gástrico22 . Que el tratamiento crónico con inhibidores de la bomba de protones (IBP) pueda acelerar la aparición de estos cambios como consecuencia de la inhibición sostenida de la secreción gástrica es un tema todavía controvertido23,24 . Lo que sí se ha demostrado es que, en pacientes infectados por H. pylori, la administración de un IBP produce una inhibición más intensa de la secreción gástrica que en individuos no infectados25 . Un pH alto favorece un aumento de la colonización de la luz gástrica por bacterias diferentes de H. pylori y una mayor producción de nitritos potencialmente carcinógenos. También se observa una disminución de los valores de vitamina C, una molécula protectora contra la aparición de neoplasia gástrica26 . Las recomendaciones de los diferentes grupos de consenso o guías clínicas respecto a la ERGE también varían. Mientras que el consenso de Maastricht recomienda la erradicación en los pacientes que deben recibir tratamiento antisecretor a largo plazo27 , la mayoría de las guías no recomienda tratamiento28,29 o no menciona el tema de la relación entre H. pylori y ERGE30,31 .
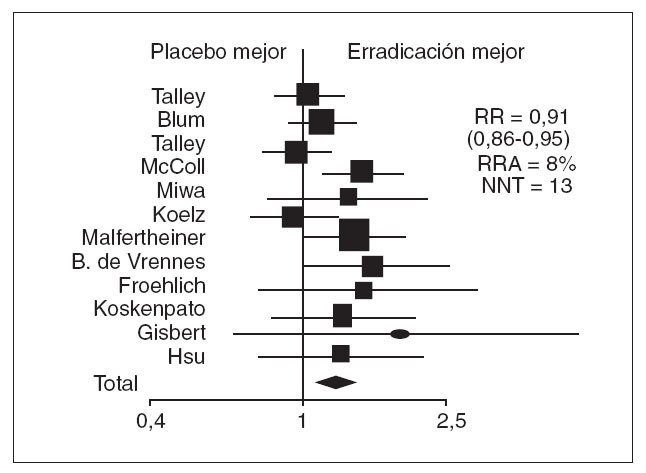
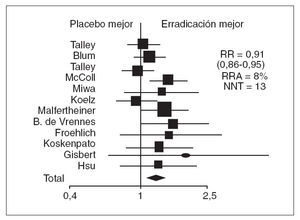
DISPEPSIA FUNCIONAL, DISPEPSIA NO ESTUDIADA Y HELICOBACTER PYLORIEl consenso de Roma II define la dispepsia funcional como un dolor o molestia referido a hemiabdomen superior, de una duración mínima de 12 semanas en los últimos 12 meses. Debe excluirse la ERGE, el síndrome del intestino irritable y cualquier enfermedad orgánica. Es necesario que el paciente tenga una endoscopia normal32 . Es evidente que, además de ser difícil de definir, la dispepsia funcional es difícil de tratar. Las opciones terapéuticas de que disponemos llegan a tener, con mucho, resultados moderadamente satisfactorios33 . El papel del tratamiento de la infección por H. pylori en la dispepsia funcional es especialmente controvertido. Dos metaanálisis que revisan los estudios controlados que comparan erradicación frente a no erradicación presentan resultados aparentemente contradictorios. Así, Laine et al34 no observaron un efecto significativo en los síntomas de dispepsia funcional, mientras que Moayyedi et al35 concluyeron que la erradicación tiene un efecto beneficioso y disminuye los síntomas. De hecho, si se revisan los estudios en detalle, las diferencias no son tan marcadas. En los 2 estudios la erradicación tiene un efecto beneficioso (un 5% en el estudio de Laine et al y un 9% en el de Moayyedi et al), aunque la diferencia sólo resulta estadísticamente significativa en el caso del segundo estudio. Un último metaanálisis, realizado teniendo en cuenta las diferencias entre los metaanálisis previos, parece confirmar que la erradicación de H. pylori tiene una eficacia similar a otras intervenciones farmacológicas, alrededor de un 8% mejor que el resultado obtenido con el placebo (fig. 1)35 . Ante estos datos, parece razonable investigar y tratar la infección por H. pylori en pacientes dispépticos cuando se muestran refractarios al tratamiento antisecretor. Teniendo en cuenta, además, que se trata de un tratamiento puntual de una semana de duración, la erradicación sería también una opción razonable antes de establecer un tratamiento prolongado con antisecretores, procinéticos o antidepresivos en los pacientes con síntomas recidivantes. Las guías clínicas difieren en sus recomendaciones: Maastricht 2000 recomienda la opción de erradicar
Fig. 1. Metaanálisis que evalúa el efecto de la erradicación de Helicobacter pylori en los síntomas de dispepsia funcional.
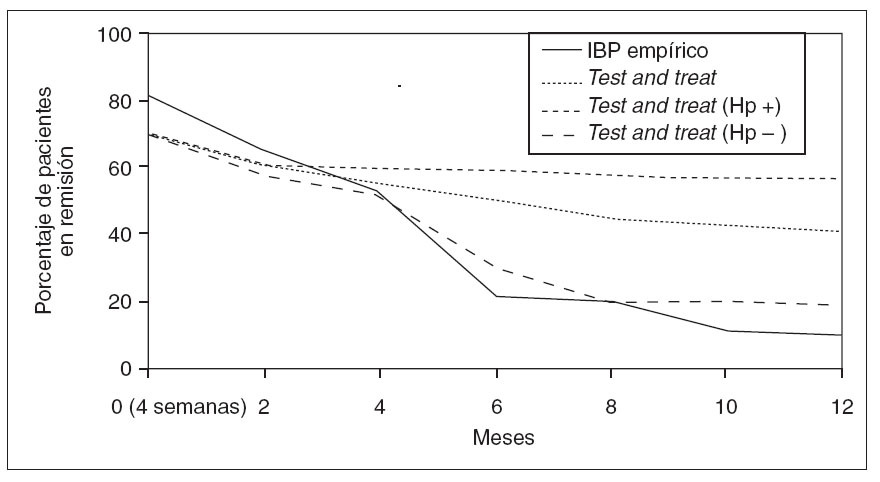
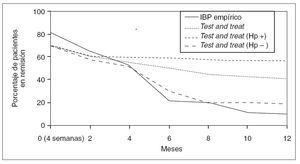
H.pylori en pacientes con dispepsia funcional27 , una guía escocesa reciente deja la puerta abierta tanto al tratamiento erradicador como al tratamiento antisecretor36 y finalmente, la guía realizada conjuntamente por la Sociedad Española de Medicina de Familia y Comunitaria y la Asociación Española de Gastroenterología recomienda explícitamente no realizar erradicación37 . El paciente que acude a consulta por dispepsia que no ha sido previamente estudiada, la que se denomina dispepsia no investigada, es un caso diferente. Las opciones terapéuticas más eficaces en estas situaciones son la búsqueda de H. pylori con una prueba de aliento y erradicar la infección en caso de que se detecte — test and treat— , la endoscopia inicial y el tratamiento empírico con antisecretores. En una revisión Cochrane reciente, tanto la endoscopia inicial como la estrategia de test and treat se mostraron ligeramente más efectivas que el tratamiento empírico antisecretor38 . El tratamiento antisecretor, además, debe administrarse de manera crónica para que sea efectivo. Rabeneck et al39 compararon 6 semanas de tratamiento con un IBP frente a placebo en pacientes con dispepsia no investigada. A pesar de que los pacientes inicialmente mejoraron algo más con el antisecretor (el 45 frente al 30% con placebo), la tasa de recidiva sintomática y el número de pacientes que precisaron endoscopia al cabo de un año fueron exactamente los mismos. Un estudio publicado con posterioridad y realizado en un área mediterránea —con una prevalencia de infección por H. pylori y úlcera similar a la de nuestro medio— demuestra que test and treat es claramente superior al tratamiento empírico40 . En este estudio 219 pacientes con dispepsia no investigada fueron aleatorizados a recibir omeprazol 4 semanas o a realizar una prueba del aliento y tratamiento de erradicación durante una semana si ésta era positiva. La tasa de respuesta sintomáticamente mantenida al año fue del 10% en el grupo que recibió omeprazol frente al 40% de los que fueron asignados a test and treat, y del 60% en aquellos asignados a test and treat que estaban infectados por H. pylori y recibieron tratamiento de erradicación (fig. 2). Adicionalmente, el número de endoscopias realizadas fue significativamente menor en el grupo asignado a test and treat . En relación con la comparación de endoscopia inicial y test and treat, la eficacia de ambas es similar. Test and treat ahorra endoscopias y parece la estrategia más coste-efectiva38 . Un aspecto importante del tratamiento de la dispepsia no investigada es que la eficacia de las diferentes estrategias depende de la prevalencia de la infección por H. pylori en la población, que puede variar desde el 50% en nuestro medio hasta el 15% reportado recientemente en la población del sur de Inglaterra o del norte de Europa. Sabemos que los principales factores de riesgo por úlcera péptica son la infección por H. pylori y los AINE. Donde la infección por H. pylori es prevalente, la prevalencia de la úlcera es alta. Así, Vaira et al41 observaron que el 20% de donantes de sangre infectados por H. pylori presentaba una úlcera en la endoscopia. En nuestro país escasean los datos. Sabemos que, en un estudio realizado por Marquez et al42 hace ya algunos años, casi el 20% de la población general de Aragón tenía antecedentes de úlcera. También se ha descrito que el 20% de los pacientes a los que se les practica una endoscopia temprana por dispepsia presenta una úlcera. Esta proporción aumenta hasta el 30% si se consideran sólo los infectados por H. pylori 43 . En áreas como el norte de Europa o determinadas zonas de Estados Unidos, donde la prevalencia de
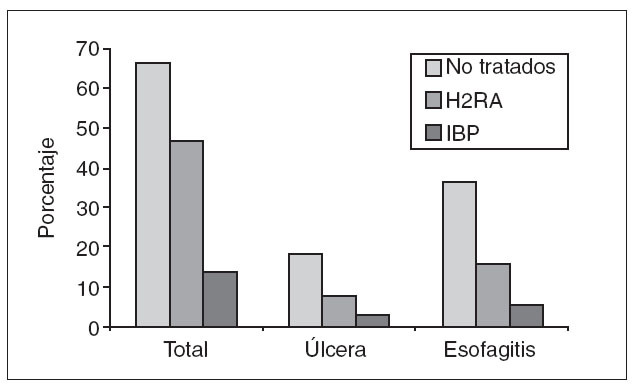
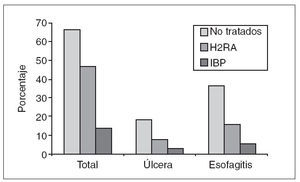
H.pylori (y, por tanto, de úlcera péptica) es menor, la estrategia test and treat será previsiblemente menos coste-efecti-va que en nuestro país. De hecho, se ha sugerido que el tratamiento empírico con antisecretores sería preferible a la estrategia test and treat cuando la prevalencia de H. pylori en la población cae por debajo del 20%44 . Es decir, en una área de baja prevalencia de infección habrá menos pacientes infectados por H. pylori y, por tanto, menos ulcerosos. Deberán realizarse más pruebas para H. pylori para detectar a un paciente infectado y tratarlo, lo que redunda en un aumento de costes y una menor efectividad. Teniendo en cuenta estos datos, y a pesar de que muchas de las guías de práctica clínica vienen de países con prevalencia media o baja de infección por H. pylori, la mayoría de ellas considera que la estrategia de test and treat es más efectiva y la recomiendan a partir de la revisión sistemática de la bibliografía36,45-48 . Las guías clínicas en nuestra área, sin embargo, no recomiendan el test and treat como aproximación inicial a la dispepsia no investigada. Una de ellas recomienda tratamiento empírico antisecretor37 y la otra, la aplicación de una puntuación clínica y endoscopia a los que se sitúen por encima de un determinado nivel49 . Existe una última razón de carácter práctico para recomendar la erradicación que se aplicaría tanto a la dispepsia como a la ERGE. A pesar de que todos conocemos que el tipo de síntomas dispépticos tiene una utilidad limitada para establecer el diagnóstico del paciente, no hemos integrado este conocimiento en la práctica diaria. Así, la interpretación correcta de los síntomas dispépticos permite orientar el diagnóstico como máximo en un 70 80% de los pacientes43 . También es bien sabido que la pirosis y los síntomas de reflujo gastroesofágico son muy frecuentes en los pacientes por úlcera péptica19 . Estudios recientes en Hong-Kong —una zona de alta prevalencia de infección por H. pylori y, por tanto, parecida a nuestra área en este aspecto— muestran que el 20% de los pacientes con criterios clínicos de ERGE presentaban una úlcera péptica en la endoscopia50 . También podemos constatar que en nuestro medio aproximadamente el 20% de los pacientes con clínica indicativa de trastorno funcional presenta hallazgos patológicos en la endoscopia43 . Por tanto, nuestra población de pacientes diagnosticados por clínica de ERGE o dispepsia de características funcionales está altamente «contaminada» por pacientes ulcerosos. Si hacemos un tratamiento empírico en función de los síntomas, estaremos tratando incorrectamente a estos pacientes –que, evidentemente, presentarán una excelente respuesta al tratamiento antisecretor. La estrategia –muy habitual en nuestro medio– de iniciar un tratamiento antisecretor empírico y solicitar una endoscopia tampoco soluciona el problema. La endoscopia temprana, para ser útil, debe ser realmente precoz. Sabemos, desde hace muchos años, que la mayoría de las úlceras pépticas sana sin secuelas en un par de semanas de tratamiento antisecretor51 . La demora para hacer una endoscopia en nuestro medio es claramente superior a estas 2 semanas, especialmente en atención primaria52 . En este sentido, un artículo reciente demuestra que el hecho de haber consumido antisecretores previamente reduce el porcentaje de hallazgos patológicos en la endoscopia del 70% al 35%. Esta reducción se hace a partir de la reducción del porcentaje de úlceras diagnosticadas (del 15 al 2%) y de las lesiones por esofagitis (fig. 3)53 . Otros estudios van más allá y sugieren que el tratamiento antisecretor puede dificultar incluso el diagnóstico temprano de las neoplasias gástricas54-56 . De hecho, entre el 5 y el 10% de los pacientes diagnosticados de dispepsia funcional (por tanto, con endoscopia negativa) y portadores de infección por H. pylori presentan una úlcera durante el seguimiento57 . El problema de la pérdida de sensibilidad de la endoscopia tras el tratamiento antisecretor tiene difícil solución. No parece factible dejar al paciente sintomático y con riesgo de complicaciones durante semanas hasta que se le practique la endoscopia. Suspender el tratamiento días o semanas antes de la endoscopia tampoco es una solución ya que, evidentemente, no garantiza que la esofagitis o úlcera recidiven a tiempo para ser detectadas en la endoscopia. Con la estrategia de testar y erradicar H. pylori, los síntomas del paciente mejorarán en el caso de que sean secundarios a una úlcera no detectada. Por el contrario, si persisten tras un tratamiento de erradicación efectivo, podremos estar seguros de que se trata de una dispepsia funcional o de una ERGE y que, con casi total seguridad, no se deben a una enfermedad ulcerosa no detectada. Adicionalmente, dado que se trata de un tratamiento de únicamente una semana de duración, el riesgo de ocultar o retrasar el diagnóstico de una neoplasia gástrica sería probablemente menor que con un tratamiento antisecretor más prolongado.
Fig. 2. Comparación del tratamiento empírico con un inhibidor de la bomba de protones frente a una estrategia test and treat . Hp: Helicobacter pylori .
Fig. 3. Efecto del uso previo de antisecretores en la eficacia diagnóstica de la endoscopia. IBP: inhibidor de la bomba de protones. H2RA: inhi bidores de los receptores H2 de la histamina.
¿ERRADICAR O NO EN PACIENTES EN TRATAMIENTO CRÓNICO CON ANTIINFLAMATORIOS NO ESTEROIDEOS?
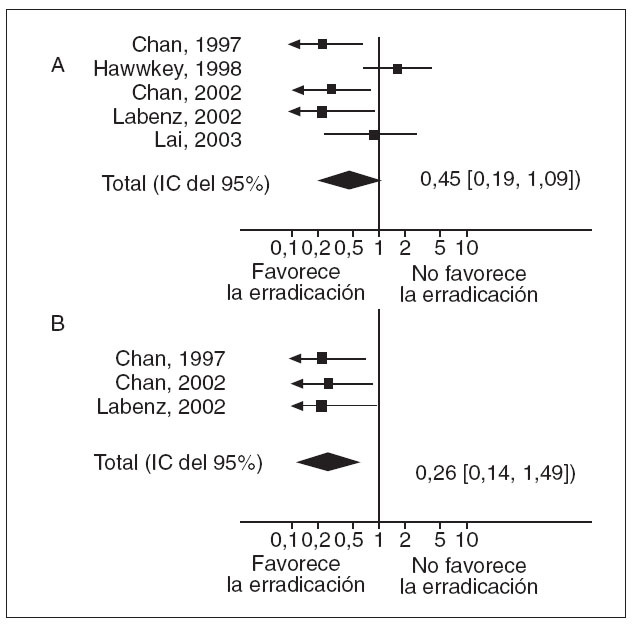
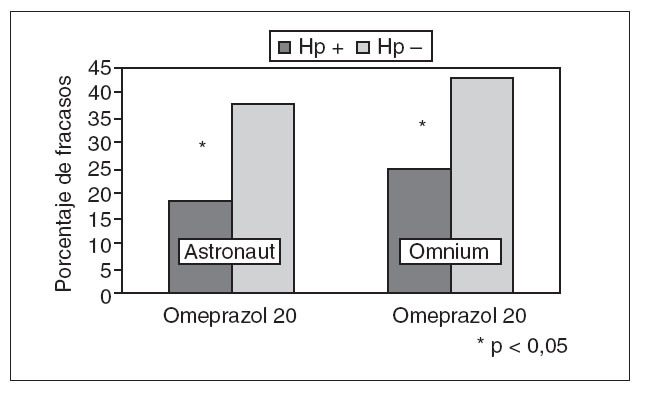
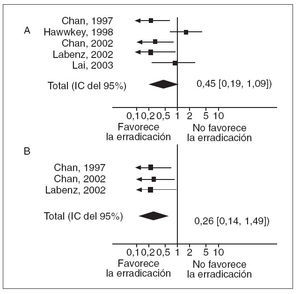
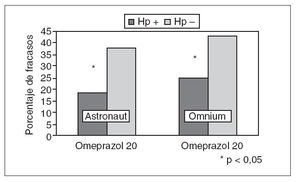
El tema de la erradicación en pacientes que requieren tratamiento con AINE es otro punto de controversia. En estos momentos tenemos una clara evidencia, tanto epidemiológica58 como clínica, de que la infección por H. pylori y el consumo de AINE (o ácido acetilsalicílico) tienen un efecto sinérgico que favorece la aparición de úlcera. En un metaanálisis reciente se observa que la erradicación de H. pylori parece disminuir el riesgo de úlcera en pacientes que toman AINE, en especial en los que han de recibir uno de estos fármacos por primera vez (fig. 4)58 . Así, la recomendación lógica sería erradicar. Pero el tema es bastante más complejo. Las recomendaciones actuales aconsejan gastroprotección con IBP en todos los pacientes de más de 60 años que han de recibir AINE, independientemente de la duración del tratamiento59 . De este modo entra en escena un cuarto elemento. Además de las características del paciente, el AINE y H. pylori, hay que tener en cuenta el efecto del tratamiento antisecretor. Existen datos suficientes para sospechar que el tratamiento antisecretor es menos efectivo después de la erradicación. En primer lugar, hay múltiples estudios que demuestran que los IBP son más eficaces inhibiendo la secreción de ácido en los pacientes positivos frente al H. pylori que en los que no tienen la infección. Así, Verdú et 25,60 demostraron que en pacientes con úlcera el pH medio gástrico disminuía de 5,4 a 3,5 después de erradicar. Estos hallazgos han sido confirmados por otros grupos en voluntarios sanos26 . La causa de que la infección por H. pylori potencie el efecto antisecretor de los IBP no queda clara. Algunos estudios sugieren que se debe a la producción intragástrica de amonio por parte de H. pylori61 . La siguiente pregunta lógica es: ¿este efecto farmacológico tiene alguna relevancia clínica? ¿Tenemos alguna evidencia al respecto? La evidencia disponible es limitada, pero la respuesta parece positiva. Muy recientemente se han publicado 2 análisis muy similares por parte de Hawkey y Langman62 y Graham63 . En ambos estudios, basados en un análisis post hoc de estudios previos64,65 se demuestra que el omeprazol es más efectivo para prevenir las complicaciones del tratamiento con AINE en los pacientes infectados por H. pylori que en aquellos no infectados (fig. 5). Por tanto, en el caso de los pacientes en tratamiento crónico con AINE tenemos, por el momento, poderosas razones para la inacción. Es posible que el efecto protector de la erradicación de H. pylori se vea superado por la disminución de la eficacia del tratamiento gastroprotector con IBP, con lo cual corremos el riesgo de obtener el efecto contrario al que pretendíamos. Se ha observado que aumentando la dosis de IBP, el efecto de la erradicación de H. pylori en la inhibición del pH gástrico se vuelve mucho menos importante66 . Es probable, por tanto, que en el futuro se recomiende la erradicación y utilizar dosis más altas de IBP para gastroprotección. Sin embargo, todo esto requiere múltiples estudios antes de que se puedan hacer recomendaciones en firme. De momento, lo más razonable es seguir las recomendaciones actuales59 : No erradicar de manera profiláctica y erradicar en pacientes con antecedentes de úlcera. Si estos últimos pacientes, que son de muy alto riesgo, deben seguir recibiendo un AINE sería razonable administrar dosis altas de IBP o combinar un Coxib y un IBP.
Fig. 4. Efecto de la erradicación en la aparición de úlceras por antiin flamatorios no esteroideos (AINE). A: metaanálisis de todos los estudios. B: metaanálisis de los estudios que incluían únicamente pacientes que no habían recibido previamente tratamiento con AINE. IC: intervalo de confianza.
Fig. 5. Efecto de la presencia de la infección por Helicobacter pylori (Hp) en la eficacia de la gastroprotección.
Correspondencia: Dr. X. Calvet. Unitat de Malalties Digestives. Hospital de Sabadell. Institut Universitari Parc Taulí. UAB. Parc Taulí, s/n. 08208 Sabadell. Barcelona. España. Correo electrónico: xcalvet@cspt.es
Recibido el 5-5-2004; aceptado para su publicación el 5-5-2004.