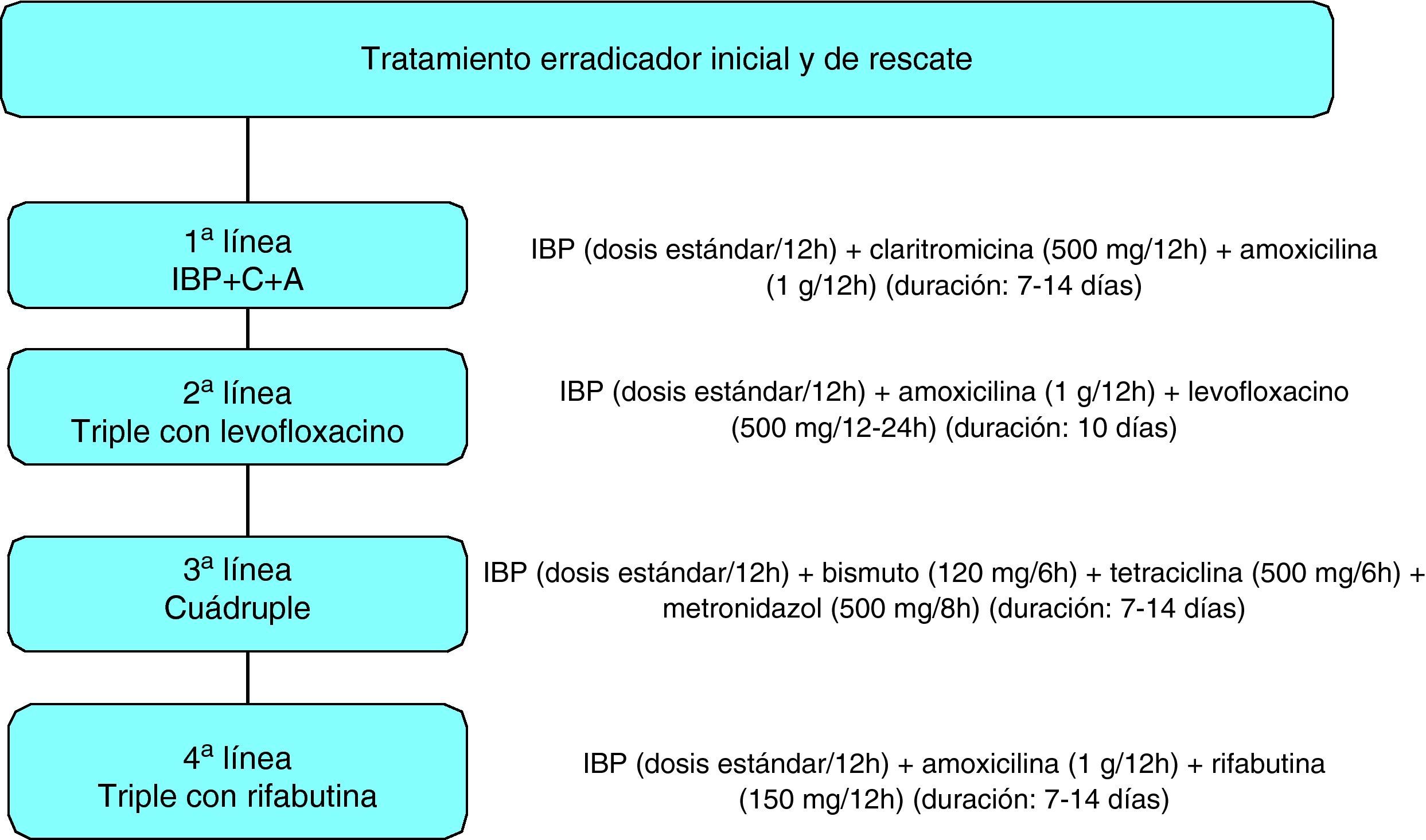
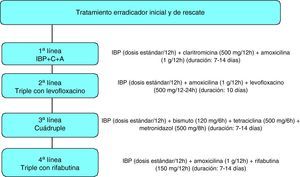
A pesar del empleo de las terapias recomendadas actualmente, al menos un 20% de los pacientes permanecerán infectados tras un primer tratamiento erradicador de Helicobacter pylori. Por tanto, al diseñar una estrategia terapéutica no deberíamos centrarnos únicamente en el resultado del primer tratamiento erradicador, sino que sería aconsejable planear, ya desde el comienzo, aquella secuencia de combinaciones que, administradas consecutivamente, alcancen una tasa de éxitos lo más cercana posible al 100%. La elección del tratamiento de rescate dependerá de los fármacos que se hayan empleado en el primer intento erradicador, ya que la repetición del mismo antibiótico no es recomendable. De este modo, no parece que la realización sistemática del cultivo bacteriano tras el fracaso del primer tratamiento erradicador sea necesaria en la práctica clínica, y esta técnica podría reservarse, en todo caso, para los pacientes en que fracase el segundo intento erradicador. Existen diversas posibilidades de tratamiento de rescate empírico (esto es, sin conocer la sensibilidad bacteriana). Tras el fracaso de la combinación de un inhibidor de la bomba de protones (IBP), amoxicilina y claritromicina —la combinación más empleada en nuestro medio—, la denominada cuádruple terapia (IBP-bismuto-tetraciclina-metronidazol) ha sido la más empleada. Más recientemente se ha demostrado que un tratamiento con levofloxacino (junto con amoxicilina y un IBP) es tanto o más eficaz que la cuádruple terapia, con la ventaja de ser más sencillo y mejor tolerado. Por otra parte, el tratamiento de rescate con levofloxacino constituye una prometedora alternativa de tercera línea tras el fracaso de 2 terapias erradicadoras conteniendo antibióticos clave como amoxicilina, claritromicina, metronidazol y tetraciclina. Finalmente, las terapias basadas en rifabutina han alcanzado resultados prometedores, al ser eficaces incluso en los casos con múltiples fracasos o resistencias antibióticas.
Despite the use of currently-recommended therapies, at least 20% of patients remain infected after a first attempt at Helicobacter pylori eradication. Therefore, when designing a therapeutic strategy, rather than focus exclusively on the result of the first eradication therapy, from the outset physicians should plan the sequence of consecutively administered combinations with the highest possibility of achieving a 100% success rate. The choice of rescue therapy depends on the drugs used in the first eradication attempt, since repeating the same antibiotic is not recommended. Systematic bacterial culture after a first H. pylori eradication failure does not seem to be required in clinical practice and this technique can be reserved for patients with a second failed attempt. There are several possibilities for empirical rescue therapy (without knowing the bacterial sensitivity). After failure of the combination of a proton pump inhibitor (PPI), amoxicillin and clarithromycin –the most widely used combination in Spain–, quadruple therapy (PPI-bismuth-tetracycline-metronidazole) has been the most widely used treatment. More recently, levofloxacin (together with amoxicillin and a PPI) is as effective as quadruple therapy, or more so, and has the advantage of being simpler and better tolerated. In addition, rescue therapy with levofloxacin is a promising third-line alternative after failure of two eradication therapies containing key antibiotics such as amoxicillin, clarithromycin, metronidazole and tetracycline. Finally, rifabutin-based therapies have achieved promising results and are even effective in patients with multiple failures or multiple antibiotic resistance.
La infección por Helicobacter pylori (H. pylori) constituye la causa fundamental de gastritis crónica, úlcera gastroduodenal y cáncer gástrico. Más de 25 años después de haber aislado por primera vez esta bacteria, todavía no disponemos de un tratamiento ideal. Se ha recomendado que los tratamientos erradicadores de H. pylori deberían alcanzar como mínimo una cifras de curación del 80% (en el análisis «por intención de tratar»)1. Sin embargo, diversos ensayos clínicos y metanálisis han puesto de manifiesto que los tratamientos más comúnmente recomendados −aquellos que incluyen un inhibidor de la bomba de protones (IBP) junto con 2 antibióticos− fracasan en al menos un 20% de los casos2–4, y en la práctica clínica estas cifras son incluso mayores. Por otra parte, las tasas erradicadoras alcanzadas con dichos tratamientos triples parecen ir en descenso con el paso del tiempo en diversas áreas geográficas5, probablemente como consecuencia del incremento en las tasas de resistencias antibióticas (fundamentalmente a claritromicina y metronidazol)6.
Puesto que el tratamiento de rescate es siempre difícil, la mejor estrategia consiste, obviamente, en la elección del tratamiento de primera línea que sea más efectivo. No obstante, al diseñar una estrategia terapéutica no deberíamos centrarnos únicamente en el resultado del primer tratamiento erradicador, sino que sería aconsejable planear, ya desde el comienzo, aquella secuencia de combinaciones que, administradas consecutivamente, alcance una tasa de éxitos lo más cercana posible al 100%3,7.
El objetivo del presente artículo es revisar la experiencia publicada sobre los tratamientos de rescate administrados en los pacientes en los que inicialmente fracasa la erradicación de H. pylori. Puesto que actualmente la mayoría de los tratamientos erradicadores de primera línea incluyen combinaciones de un IBP junto con 2 antibióticos, esta revisión se centrará únicamente en el retratamiento de aquellos casos en los que fracasan dichas combinaciones triples.
¿Es necesario realizar cultivo tras el fracaso de un primer tratamiento erradicador?La resistencia antibiótica pretratamiento constituye el factor más importante para predecir el fracaso erradicador6. Por tanto, la elección del tratamiento de rescate dependerá de los fármacos que se hayan empleado en el primer intento erradicador, ya que la repetición del mismo antibiótico no parece una actitud adecuada5. Así, si inicialmente se utilizó un régimen basado en claritromicina, otro basado por ejemplo en metronidazol deberá ser elegido en segundo lugar, y viceversa. Esta recomendación descansa en la observación de que con una elevada frecuencia se desarrolla resistencia a estos antibióticos —en caso de que no la hubiera ya— al fracasar el tratamiento basado en ellos6.
La utilidad y el momento en el que se debe realizar un cultivo (con el consiguiente antibiograma) tras un fracaso erradicador representa un tema controvertido3,7,8. Algunos autores han evaluado la eficacia del retratamiento basado en la susceptibilidad antibiótica frente al tratamiento empírico, tras un fracaso erradicador. Así, en el estudio de Yahav et al9, a los pacientes en los que había fracasado al menos un tratamiento erradicador se les realizaba gastroscopia y cultivo de H. pylori, para recibir posteriormente un tratamiento basado en la susceptibilidad microbiana. Los resultados se compararon con los obtenidos en el grupo control, en los que no se disponía de cultivo. El retratamiento basado en el cultivo obtuvo una mayor tasa de curación (86%) que el empírico (63%). No obstante, este estudio presenta importantes limitaciones metodológicas. En primer lugar, más de la mitad de los pacientes habían recibido un primer tratamiento erradicador con claritromicina y metronidazol (en lugar de claritromicina y amoxicilina, que es la pauta habitualmente empleada en nuestro medio); consecuentemente, no existía en estos casos ningún tratamiento de rescate empírico «lógico» (recordemos que los tratamiento basados en levofloxacino no estaban disponibles en ese momento). En este sentido, cuando únicamente se tuvieron en consideración los pacientes del grupo control (sin cultivo) que habían recibido un tratamiento con IBP-amoxicilina-claritromicina seguido de un tratamiento empírico con una cuádruple terapia (es decir, las terapias de primera y segunda línea habitualmente recomendadas), las tasas de erradicación fueron similares a las alcanzadas en los pacientes que recibieron tratamiento basado en el cultivo. En segundo lugar, debido a que el estudio no es aleatorizado, es posible que exista heterogeneidad entre los 2 grupos con respecto a los tratamientos pautados por sus médicos. Por último, una limitación adicional es que no se disponía de datos de susceptibilidad antibiótica en los controles, lo que impide analizar los motivos por los que el tratamiento empírico fue menos efectivo que el basado en el cultivo.
Otros investigadores han evaluado la necesidad o no de practicar cultivo en pacientes que no han respondido a un tratamiento triple10. A la mitad de los pacientes se les asignó aleatoriamente un régimen triple distinto del recibido previamente, independientemente del resultado del cultivo; la otra mitad recibió este tipo de terapia (IBP y 2 antibióticos), pero guiada por la susceptibilidad bacteriana. Los autores observaron que la información aportada por el cultivo no tenía una influencia relevante sobre los resultados obtenidos con los 2 protocolos empleados10. De igual modo, en el estudio de Miwa et al11, los pacientes en los que había fracasado un primer intento erradicador con un IBP, amoxicilina y claritromicina fueron aleatorizados en 2 grupos, en función de que se realizara o no cultivo bacteriano previamente al retratamiento. En el grupo de tratamiento empírico se prescribió una combinación de IBP, amoxicilina y metronidazol. Las tasas de erradicación en ambos grupos (con y sin cultivo) fueron similares.
De este modo, se ha sugerido que no sería preciso realizar antibiograma ante un primer fracaso erradicador1, afirmación que se basa en diversos argumentos que serán revisados con detalle en el apartado dedicado a responder a esta misma pregunta pero referente a la prescripción de un tercer tratamiento erradicador. Mencionaremos aquí únicamente que se ha obtenido una elevada eficacia al administrar un tratamiento cuádruple empírico en los casos en los que ha fracasado un primer intento erradicador. Así, con una tasa de erradicación estimada del 80% con el empleo de IBP, claritromicina y amoxicilina como primer tratamiento, se obtendría, basándonos en los resultados de los diversos estudios que emplean empíricamente una terapia de rescate, una tasa de erradicación acumulada media superior al 90%. En resumen, no parece que la realización sistemática del cultivo bacteriano tras el fracaso del primer tratamiento erradicador sea necesaria en la práctica clínica (fig. 1). No obstante, sería recomendable que en algunos centros con especial dedicación a este tema se realizara cultivo de forma sistemática, para así poder estudiar la incidencia de resistencias tras el fracaso erradicador y valorar la influencia de éstas en los tratamientos de rescate.
Tratamiento de rescate de segunda línea tras el fracaso del primer intento erradicadorTratamiento de rescate de segunda línea tras el fracaso de IBP-claritromicina-amoxicilinaIBP, amoxicilina y metronidazolUna alternativa teóricamente correcta sería el empleo, como segunda opción, de otra de las terapias triples: IBP, amoxicilina (ya que ésta no induce resistencias) y un nitroimidazol (antibiótico no utilizado en el primer intento erradicador). Aunque algunos autores han descrito buenos resultados con esta estrategia11–19, otras experiencias han sido desalentadoras20.
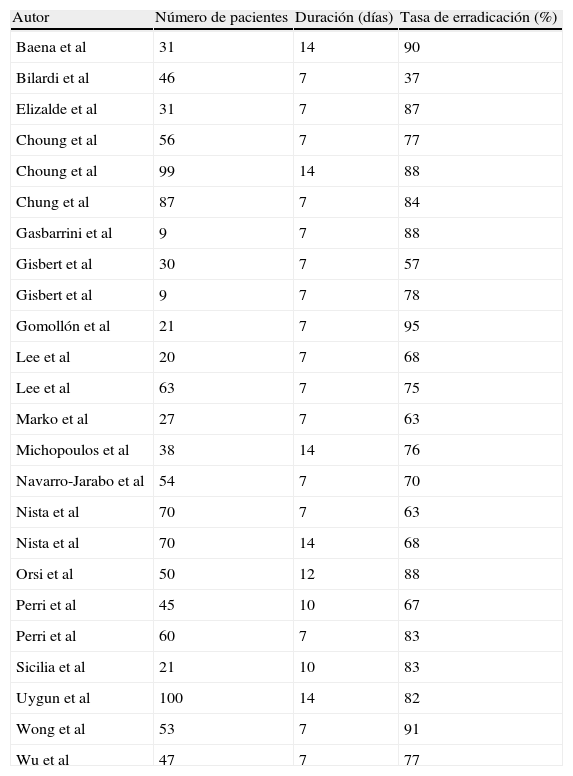
Terapia cuádrupleOtra alternativa tras el fracaso de IBP-claritromicina-amoxicilina, sin duda la más extendida, consiste en administrar la denominada cuádruple terapia (IBP, bismuto, tetraciclina y metronidazol), pauta que ha sido recomendada en diversas reuniones de consenso1,21; nótese que en este caso no repetiríamos ninguno de los antibióticos utilizados inicialmente. Diversos estudios han descrito resultados relativamente buenos con esta cuádruple terapia, como se resume en la tabla 1. De este modo, la erradicación media (valor medio ponderado a partir de los estudios incluidos en la tabla 1) ha sido del 77%. Dentro de esta cuádruple terapia las dosis recomendadas de los fármacos serían las siguientes: IBP, a las dosis habituales y cada 12h; subcitrato de bismuto coloidal, 120mg cuatro veces al día; tetraciclina, 500mg cuatro veces al día; y metronidazol, probablemente a dosis elevadas (esto es, 500mg tres veces al día). Precisamente, el estudio publicado con la menor eficacia22 administró metronidazol a dosis bajas (250mg cuatro veces al día).
Tasas de erradicación con la cuádruple terapia (inhibidor de la bomba de protones, bismuto, tetraciclina y un nitroimidazol) como tratamiento de rescate tras el fracaso de un inhibidor de la bomba de protones, claritromicina y amoxicilina
| Autor | Número de pacientes | Duración (días) | Tasa de erradicación (%) |
| Baena et al | 31 | 14 | 90 |
| Bilardi et al | 46 | 7 | 37 |
| Elizalde et al | 31 | 7 | 87 |
| Choung et al | 56 | 7 | 77 |
| Choung et al | 99 | 14 | 88 |
| Chung et al | 87 | 7 | 84 |
| Gasbarrini et al | 9 | 7 | 88 |
| Gisbert et al | 30 | 7 | 57 |
| Gisbert et al | 9 | 7 | 78 |
| Gomollón et al | 21 | 7 | 95 |
| Lee et al | 20 | 7 | 68 |
| Lee et al | 63 | 7 | 75 |
| Marko et al | 27 | 7 | 63 |
| Michopoulos et al | 38 | 14 | 76 |
| Navarro-Jarabo et al | 54 | 7 | 70 |
| Nista et al | 70 | 7 | 63 |
| Nista et al | 70 | 14 | 68 |
| Orsi et al | 50 | 12 | 88 |
| Perri et al | 45 | 10 | 67 |
| Perri et al | 60 | 7 | 83 |
| Sicilia et al | 21 | 10 | 83 |
| Uygun et al | 100 | 14 | 82 |
| Wong et al | 53 | 7 | 91 |
| Wu et al | 47 | 7 | 77 |
Inicialmente se ha sugerido que una duración de 7 días podría ser suficiente cuando se administra esta cuádruple terapia de rescate, puesto que se han evidenciado tasas de erradicación bastante parecidas tras 7, 10 y 14 días de tratamiento (eficacia media, calculada a partir de los estudios incluidos en la tabla 1, del 74, 72 y 81%, respectivamente). Además, en un reciente estudio retrospectivo, los pacientes en los que fracasaba un tratamiento estándar con IBP-claritromicina-amoxicilina recibían una o 2 semanas de terapia cuádruple, y las tasas de erradicación fueron similares con ambos regímenes23. Estos resultados concuerdan con la experiencia obtenida previamente con la cuádruple terapia como tratamiento de primera elección, donde una semana de tratamiento parecía ser suficiente y la prolongación de éste no incrementaba la eficacia24. No obstante, más recientemente se ha publicado un estudio en el que se ha comparado, por primera vez empleando un diseño aleatorizado, la terapia cuádruple de 7 y 14 días de duración en pacientes con un fracaso erradicador previo, demostrándose una mayor eficacia con la pauta más larga (83 frente a 64%)25. Estos resultados sugieren que en las circunstancias especialmente complejas de los pacientes con fracasos erradicadores previos, la prolongación del tratamiento habitual puede ser beneficiosa.
Cabría platearse la pregunta de si es preferible comenzar el tratamiento con IBP-claritromicina-amoxicilina y reservar la terapia cuádruple como tratamiento de rescate o, por el contrario, emplear la estrategia inversa. Para analizar este interesante aspecto, Gomollón et al26 compararon ambas estrategias con un diseño aleatorizado, no sólo calculando la eficacia terapéutica, sino también estimando los costes directos e indirectos y planteando un modelo de análisis de decisión para evaluar la relación coste-efectividad basada en resultados reales. La tasa de erradicación de H. pylori alcanzada con la primera estrategia (terapia cuádruple como tratamiento de rescate) fue mayor que con la segunda (92 frente a 73%, en el análisis «por intención de tratar»); además, el coste calculado por paciente con éxito erradicador fue superior cuando la cuádruple terapia se empleaba como tratamiento de primera línea en lugar de reservarse para los fracasos erradicadores. Sin embargo, en un estudio similar pero más reciente, Marko et al27 evaluaron la utilidad y la relación coste-efectividad de estas 2 estrategias mediante un análisis de decisión, demostrando una similar efectividad de la estrategia «triple primero» y la «cuádruple primero», aunque la última fue ligeramente más coste-efectiva.
IBP, amoxicilina y levofloxacinoComo se ha mencionado previamente, la terapia cuádruple representa la opción habitualmente recomendada tras el fracaso del tratamiento triple estándar. Aunque relativamente eficaz, esta terapia cuádruple tiene una posología compleja (requiere la administración de 4 fármacos y en diferentes momentos del día) y se asocia con efectos adversos relativamente frecuentes3.
El levofloxacino es una fluoroquinolona de reciente desarrollo que posee un amplio espectro de actividad frente a bacterias grampositivas y gramnegativas. Algunos estudios han demostrado que el levofloxacino posee in vitro una elevada actividad frente a H. pylori y que las resistencias primarias a este antibiótico son —todavía— relativamente infrecuentes (si las comparamos con el metronidazol o la claritromicina)5. Además, se ha demostrado en estudios in vitro que el levofloxacino mantiene su actividad frente a las cepas de H. pylori incluso cuando éstas son resistentes a la claritromicina y al metronidazol5. Estos resultados favorables han sido confirmados in vivo, demostrándose que la mayoría de los pacientes con resistencia tanto al metronidazol como a la claritromicina responden a un tratamiento basado en levofloxacino5.
La combinación de un IBP, amoxicilina y levofloxacino en pacientes en los que previamente ha fracasado una terapia clásica con IBP-claritromicina-amoxicilina ha obtenido resultados esperanzadores5. Así, una reciente revisión sistemática evidenció una eficacia erradicadora media del tratamiento de rescate con levofloxacino (junto con un IBP y amoxicilina en la mayoría de los casos) del 80%28. Dicha revisión sistemática demostró cifras de curación más elevadas con 10 que con 7 días (81 vs. 73%).
Se han publicado 2 metanálisis en los que se ha comparado este tratamiento basado en levofloxacino frente a la terapia cuádruple clásica, demostrando una mayor eficacia y, además, una menor incidencia de efectos adversos con el primero28,29. Como se ha mencionado previamente, la terapia cuádruple es compleja, mientras que el tratamiento triple con levofloxacino (en el que tanto el IBP como la amoxicilina se administran cada 12h, y el levofloxacino cada 12 o 24h) representa una alternativa más sencilla. Además, la terapia cuádruple induce con relativa frecuencia efectos adversos3, mientras que el levofloxacino es, en general, mejor tolerado (la mayoría de los efectos secundarios son leves y transitorios). Así, en la revisión sistemática previamente mencionada28, se describieron efectos adversos en el 18% de los pacientes que recibieron una terapia basada en levofloxacino, y éstos fueron graves (definidos así por los autores o cuando se precisaba suspender el tratamiento) en tan sólo el 3% de los casos.
Desafortunadamente, se ha demostrado que H. pylori adquiere con facilidad resistencia a las quinolonas, y que en países con un elevado consumo de estos fármacos las tasas de resistencia están incrementándose rápidamente y son ya relativamente elevadas5. Esta observación es relevante, pues se ha demostrado que la presencia de resistencia al levofloxacino reduce, como cabía esperar, la eficacia erradicadora del tratamiento con este antibiótico5.
Tratamiento de rescate de segunda línea tras el fracaso de IBP-amoxicilina-nitroimidazolTras el fracaso de IBP-amoxicilina-nitroimidazol parece lógico, en primer lugar, sustituir el nitroimidazol por claritromicina, manteniendo la amoxicilina (que como hemos señalado no induce resistencias). A favor de esta actitud se encuentra la ausencia de resistencias cruzadas entre metronidazol y claritromicina. Con este tratamiento, algunos autores20 han alcanzado tasas de erradicación del 85%, mientras que otros han confirmado el éxito terapéutico en el 86%30 o incluso en el 100%31. A favor de la mencionada estrategia se encuentra el estudio de Magaret et al32, que evaluó un grupo de 48 pacientes tras el fracaso de un tratamiento erradicador previo con un régimen que contenía metronidazol; los pacientes fueron aleatorizados a recibir IBP, amoxicilina y claritromicina cada 12h durante 14 días (esto es, la estrategia lógica que incluye una triple terapia en la que no se readministra metronidazol) o IBP, bismuto, metronidazol y tetraciclina durante 14 días (es decir, una cuádruple terapia en la que de nuevo se prescribe metronidazol). La eficacia erradicadora fue mayor (aunque sin alcanzar significación estadística) con la triple terapia que con la cuádruple.
Tratamiento de rescate de segunda línea tras el fracaso de IBP-claritromicina-nitroimidazolComo se ha mencionado previamente, la adquisición de resistencias frente al metronidazol y la claritromicina depende fundamentalmente del fracaso previo con ellos6, y por lo tanto el tratamiento erradicador de primera elección probablemente no debería incluir la combinación de claritromicina y metronidazol en el mismo régimen5. Aunque este tratamiento posee una elevada eficacia erradicadora2, los pacientes refractarios a él desarrollarán resistencia antibiótica, en muchos casos doble6, y nos veremos abocados a una situación en la que no podremos administrar ningún tratamiento erradicador empírico lógico (al menos hasta que empezó a estar disponible el levofloxacino). En este sentido, algunos autores han demostrado que la elección de un régimen conteniendo tanto claritromicina como un nitroimidazol como primera opción se asocia con malos resultados, considerando la tasa de erradicación global, al administrar una segunda terapia elegida empíricamente y una tercera basada en el resultado del antibiograma; estos pobres resultados son debidos a la emergencia de cepas multirresistentes, lo que ha podido ser evidenciado en los cultivos realizados tras el segundo fracaso erradicador33.
No obstante, en caso de que no se realice cultivo se podrían sugerir diversas alternativas. En primer lugar, la combinación de un IBP y amoxicilina, empleando altas dosis tanto del antisecretor como del antibiótico34,35. Sin embargo, es preciso recordar que esta combinación dual se ha asociado con resultados decepcionantes en muchos países, incluido el nuestro36. Por tanto, parecería recomendable asociar un segundo antimicrobiano, aunque aquí se nos plantea una difícil decisión, pues los 2 utilizados en el primer intento (claritromicina y metronidazol) son capaces de inducir resistencias secundarias frente a H. pylori y éstas podrían influir negativamente en la eficacia futura6. De este modo, como se revisa a continuación, disponemos fundamentalmente de 3 opciones.
- –
Readministrar metronidazol. Puesto que la resistencia al metronidazol parece ser frecuente y clínicamente relevante6, en caso de repetir dicho antibiótico deberíamos hacerlo incluyéndolo dentro de una cuádruple terapia con un IBP, con la intención de que este último fármaco redujera el efecto negativo de la resistencia a los nitroimidazoles6. Con este régimen se han obtenido eficacias erradicadoras de hasta el 80%20.
- –
Readministrar claritromicina. Diversos estudios han recalcado la relevancia de la resistencia a la claritromicina6, observación que aconseja no reutilizar este antibiótico. En todo caso, otra posibilidad consiste en asociar (por ejemplo al IBP, amoxicilina y claritromicina) un cuarto fármaco (como el bismuto) con efecto bactericida sobre H. pylori, todos ellos administrados durante 2 semanas, estrategia que ha sido valorada únicamente en unos pocos pacientes y ha alcanzado una tasa de erradicación del 70%20.
- –
Una última posibilidad consiste, obviamente, en no reutilizar ninguno de los mencionados antibióticos (metronidazol o claritromicina). Aunque únicamente publicado en forma de resumen, un estudio ha utilizado ranitidina-citrato de bismuto, tetraciclina y amoxicilina durante 2 semanas y ha logrado la erradicación de H. pylori en el 89% de los pacientes en los que previamente había fracasado una combinación de IBP, claritromicina y tinidazol37. No obstante, la ranitidina-citrato de bismuto actualmente ya no se comercializa en España. Por último, aunque no evaluados específicamente tras el fracaso de IBP-claritromicina-metronidazol, los regímenes basados en levofloxacino o en rifabutina (por ejemplo, junto con amoxicilina) podrían desempeñar un papel relevante en esta difícil situación.
Evidentemente, una primera posibilidad ante el fracaso de 2 tratamientos erradicadores es realizar cultivo y antibiograma para, en función de la susceptibilidad bacteriana, seleccionar la combinación antibiótica más adecuada6. Así, si se demuestra que la cepa de H. pylori es sensible a los nitroimidazoles, éstos podrían readministrarse de nuevo, mientras que esta recomendación sería igualmente aplicable para la claritromicina. En caso de existir doble resistencia —frente a ambos antibióticos— se optaría por otras alternativas que se discutirán más adelante. Aunque esta opción de tratamiento «dirigido» es la habitualmente recomendada1, su utilidad no ha sido suficientemente confirmada en la práctica clínica7,8. Por otra parte, pueden esgrimirse una serie de argumentos para no realizar cultivo antes de indicar un tercer tratamiento erradicador y, por el contrario, recomendar la administración de un tratamiento empírico tras el fracaso de un segundo intento, como se resume a continuación5:
- 1.
En primer lugar, realizar cultivo implica someter al paciente a una endoscopia, con las consiguientes molestias y riesgos que ello comporta.
- 2.
El cultivo de H. pylori es caro, no tanto por el coste de la propia técnica microbiológica como, sobre todo, por el coste de la endoscopia que precisa para obtener biopsias de la mucosa gástrica.
- 3.
El cultivo no está disponible en todos los hospitales.
- 4.
La sensibilidad del cultivo bacteriano no es del 100% y, por tanto, la susceptibilidad antibiótica no podrá conocerse en todos los casos.
- 5.
El diagnóstico de sensibilidad antibiótica en la práctica clínica aporta información útil sobre unos pocos antibióticos: claritromicina, metronidazol, amoxicilina y tetraciclina; además, la resistencia frente a los 2 últimos antibióticos es excepcional (cercana al 1%), por lo que su evaluación no parece necesaria6,8. Por lo tanto, únicamente la información referente a la claritromicina y a los nitroimidazoles (y quizá a las quinolonas) sería de interés en la práctica clínica.
- 6.
Ni aun conociendo la sensibilidad bacteriana se alcanza una eficacia erradicadora del 100%, pues la correlación entre sensibilidad antibiótica in vitro e in vivo no es perfecta. De hecho, el tratamiento erradicador puede ser efectivo a pesar de que exista resistencia frente a los antibióticos administrados; y, al contrario, la susceptibilidad antibiótica no garantiza el éxito erradicador5.
- 7.
Por último, el tratamiento empírico se basa en no repetir ningún antibiótico, pues se sabe que cuando fracasa una combinación que contiene claritromicina o metronidazol aparece resistencia a éstos en la mayoría de los casos6. De este modo, la actitud en estos casos parecería clara: no reutilizar ninguno de los antibióticos frente a los que probablemente se haya desarrollado resistencia5. Incluso en aquellos pacientes que no hubieran desarrollado resistencia a los mencionados antibióticos cabría la duda de si su readministración sería adecuada, ya que no fueron efectivos (por motivos desconocidos) en una primera ocasión.
- 8.
Finalmente, es de destacar que en diversos estudios se han descrito tasas de erradicación relativamente elevadas al administrar un tratamiento empírico de tercera línea tras 2 fracasos consecutivos5.
En resumen, aunque habitualmente se ha recomendado que ante el fracaso de 2 tratamientos erradicadores es preciso llevar a cabo cultivo y antibiograma para, en función de la susceptibilidad bacteriana, seleccionar la combinación antibiótica más adecuada, otra opción igualmente válida podría ser el empleo de un tratamiento empírico sin necesidad de realizar cultivo bacteriano (fig. 1). No obstante, puesto que la experiencia con los fármacos utilizados en las combinaciones de tercera línea es aún muy limitada y en algunos casos se han descrito efectos adversos de cierta importancia, parece recomendable que la evaluación de estos regímenes se lleve a cabo por grupos con experiencia y dedicación a este tema. Especialmente, no se recomienda administrar pautas con rifabutina fuera de centros especializados, dado que se trata de un antibiótico de uso restringido y existe un cierto riesgo de mielotoxicidad. En cualquier caso, se considera muy recomendable que en algunos centros con especial interés se realice cultivo sistemáticamente tras el fracaso erradicador y se diseñen estudios donde se administre tratamiento de rescate en función del antibiograma, comparando esta estrategia con la prescripción empírica de una terapia de tercera línea.
Tratamiento de rescate de tercera línea tras el fracaso de 2 intentos erradicadoresSi finalmente hemos decidido no realizar cultivo tras el fracaso de 2 intentos erradicadores (que habitualmente habrán incluido tanto claritromicina como metronidazol), disponemos de diversas alternativas de rescate, como se revisa a continuación.
Tratamientos de rescate de tercera línea basados en amoxicilina y tetraciclinaEn un estudio reciente, los pacientes con al menos un tratamiento erradicador fallido y resistencia tanto al metronidazol como a la claritromicina recibieron una terapia dual con dosis altas de omeprazol (4 x 40mg) y amoxicilina (4 x 750mg) durante 14 días, con lo que se logró curar la infección en el 76% de los casos38. Este estudio sugiere que aunque la combinación dual de un IBP y amoxicilina generalmente se considera como inefectiva, podría obtener resultados relativamente buenos, incluso en pacientes con resistencia al metronidazol y a la claritromicina, si se prescribe a altas dosis. Otra alternativa que permite evitar el empleo de los mencionados antibióticos es administrar una combinación cuádruple con un IBP, bismuto, tetraciclina y amoxicilina (en lugar de metronidazol), la cual ha sido empleada por algunos autores con buenos resultados39. No obstante, es preciso señalar que este tratamiento únicamente se he utilizado como segunda línea (pero no tras el fracaso de 2 tratamientos erradicadores) y sólo después de haber empleado IBP-claritromicina-amoxicilina (pero no tras una terapia con metronidazol). Esta observación recalca la necesidad de confirmar estos buenos resultados en pacientes con 2 fracasos erradicadores previos conteniendo tanto claritromicina como metronidazol.
Tratamientos de rescate de tercera línea basados en levofloxacinoDiversos autores han evaluado pautas basadas en levofloxacino en pacientes en los que previamente han fracasado 2 (o más) tratamientos, con resultados esperanzadores5. A modo de ejemplo, un reciente estudio llevado a cabo por Zullo et al40 evaluó la eficacia de una combinación de levofloxacino, amoxicilina y un IBP durante 10 días en pacientes en los que habían fracasado al menos 2 tratamientos previos, alcanzando una tasa de erradicación del 83%. En un estudio multicéntrico español reciente, el empleo de una combinación de levofloxacino, amoxicilina y un IBP erradicó la infección en aproximadamente el 70% («por intención de tratar») de los pacientes que habían sido resistentes a 2 tratamientos previos (con IBP-claritromicina-amoxicilina primero y con una cuádruple terapia después)41. Esta cifra, sin ser excelente, puede considerarse aceptablemente buena, si tenemos en cuenta que se trata de pacientes especialmente resistentes al tratamiento. Finalmente, un estudio reciente ha sugerido que una triple terapia con levofloxacino podría ser más efectiva que la misma combinación con rifabutina, como tratamiento de tercera línea41. En resumen, el tratamiento de rescate con levofloxacino constituye una prometedora alternativa de tercera línea tras el fracaso de múltiples terapias erradicadoras conteniendo antibióticos clave como amoxicilina, claritromicina, metronidazol y tetraciclina (fig. 1).
Tratamientos de rescate de tercera línea basados en rifabutinaParece evidente que se precisan nuevos fármacos sin problemas de resistencias, especialmente relacionadas con los nitroimidazoles y la claritromicina, como integrantes de las terapias de rescate. En este sentido, las combinaciones basadas en rifabutina representan una esperanzadora alternativa, ya que H. pylori ha demostrado ser muy susceptible in vitro a este antibiótico, un derivado del tuberculostático rifamicina5,42–44. Por otro lado, y más importante aún, hasta el momento actual no se han aislado cepas de H. pylori resistentes a rifabutina, tanto en ausencia de tratamiento como cuando se ha administrado previamente una terapia erradicadora5,43. Además, la combinación que incluye rifabutina se ha comparado frente a la cuádruple terapia; así, Perri et al45 diseñaron un estudio aleatorizado en el que 3 grupos de pacientes fueron tratados durante 10 días con un IBP, amoxicilina y rifabutina 150 o 300mg/día, o con la cuádruple terapia45. En el análisis «por intención de tratar» las tasas de erradicación fueron del 67% en el grupo de rifabutina 150mg/día y cuádruple terapia, alcanzando cifras superiores (87%) en el grupo que recibió rifabutina 300mg/día. Por último, en este interesante estudio comparativo se constató una tasa de efectos adversos similar en los pacientes que recibieron rifabutina o terapia cuádruple45.
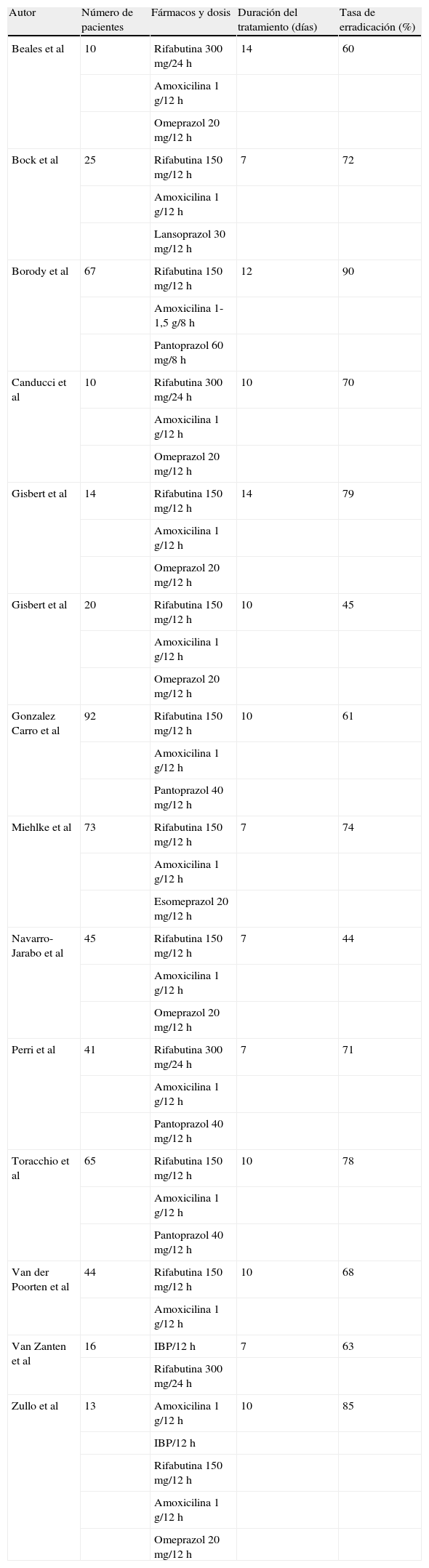
Como se resume en la tabla 2, los tratamientos basados en rifabutina constituyen una prometedora alternativa tras múltiples fracasos erradicadores5. A modo de ejemplo, en el estudio más extenso llevado a cabo hasta el momento con rifabutina46, 92 pacientes consecutivos en los que habían fracasado 2 tratamientos previos recibieron un IBP, rifabutina y amoxicilina durante 10 días, y se logró erradicar la infección en el 61% de los casos «por intención de tratar». En resumen, la tasa de erradicación media con las terapias basadas en rifabutina, calculada a partir de los estudios incluidos en la tabla 2, es del 69%.
Tratamientos de rescate basados en rifabutina cuando ha fracasado una terapia previa o cuando existe resistencia al metronidazol o a la claritromicina
| Autor | Número de pacientes | Fármacos y dosis | Duración del tratamiento (días) | Tasa de erradicación (%) |
| Beales et al | 10 | Rifabutina 300mg/24h | 14 | 60 |
| Amoxicilina 1g/12h | ||||
| Omeprazol 20mg/12h | ||||
| Bock et al | 25 | Rifabutina 150mg/12h | 7 | 72 |
| Amoxicilina 1g/12h | ||||
| Lansoprazol 30mg/12h | ||||
| Borody et al | 67 | Rifabutina 150mg/12h | 12 | 90 |
| Amoxicilina 1-1,5g/8h | ||||
| Pantoprazol 60mg/8h | ||||
| Canducci et al | 10 | Rifabutina 300mg/24h | 10 | 70 |
| Amoxicilina 1g/12h | ||||
| Omeprazol 20mg/12h | ||||
| Gisbert et al | 14 | Rifabutina 150mg/12h | 14 | 79 |
| Amoxicilina 1g/12h | ||||
| Omeprazol 20mg/12h | ||||
| Gisbert et al | 20 | Rifabutina 150mg/12h | 10 | 45 |
| Amoxicilina 1g/12h | ||||
| Omeprazol 20mg/12h | ||||
| Gonzalez Carro et al | 92 | Rifabutina 150mg/12h | 10 | 61 |
| Amoxicilina 1g/12h | ||||
| Pantoprazol 40mg/12h | ||||
| Miehlke et al | 73 | Rifabutina 150mg/12h | 7 | 74 |
| Amoxicilina 1g/12h | ||||
| Esomeprazol 20mg/12h | ||||
| Navarro-Jarabo et al | 45 | Rifabutina 150mg/12h | 7 | 44 |
| Amoxicilina 1g/12h | ||||
| Omeprazol 20mg/12h | ||||
| Perri et al | 41 | Rifabutina 300 mg/24h | 7 | 71 |
| Amoxicilina 1g/12h | ||||
| Pantoprazol 40mg/12h | ||||
| Toracchio et al | 65 | Rifabutina 150mg/12h | 10 | 78 |
| Amoxicilina 1g/12h | ||||
| Pantoprazol 40mg/12h | ||||
| Van der Poorten et al | 44 | Rifabutina 150mg/12h | 10 | 68 |
| Amoxicilina 1g/12h | ||||
| Van Zanten et al | 16 | IBP/12h | 7 | 63 |
| Rifabutina 300mg/24h | ||||
| Zullo et al | 13 | Amoxicilina 1g/12h | 10 | 85 |
| IBP/12h | ||||
| Rifabutina 150mg/12h | ||||
| Amoxicilina 1g/12h | ||||
| Omeprazol 20mg/12h |
IBP: inhibidor de la bomba de protones (omeprazol, pantoprazol, rabeprazol o esomeprazol).
A pesar de los esperanzadores resultados obtenidos con rifabutina, quedan aún algunos aspectos por clarificar. En primer lugar, el precio de este fármaco es, hoy en día, considerablemente elevado. En segundo lugar, se ha descrito algún episodio aislado de mielotoxicidad5; aunque el recuento celular hemático siempre se ha normalizado al cabo de unos días tras la retirada del tratamiento, dicho efecto adverso recalca la necesidad de permanecer alerta cuando se administre este fármaco41,47. Por último, el empleo más o menos generalizado de rifabutina en los pacientes con infección por H. pylori puede tener consecuencias perniciosas, ya que este compuesto se incluye dentro de los fármacos con efecto frente a las micobacterias; puesto que la frecuencia de cepas multirresistentes de Mycobacterium tuberculosis parece ir en aumento, las indicaciones de rifabutina deberían seleccionarse estrictamente, para evitar en lo posible el incremento en la tasa de desarrollo de resistencias5. Por tanto, actualmente el uso de rifabutina debería reservarse para aquellos pacientes que no han respondido a varios tratamientos erradicadores previos (incluido, entre ellos, el levofloxacino).
Tratamientos de rescate de tercera línea basados en furazolidonaFurazolidona es un antibiótico activo frente a un amplio espectro de bacterias grampositivas y negativas, así como frente a diversos protozoos. Este antibiótico ha demostrado tener, en monoterapia, una elevada actividad antimicrobiana frente a H. pylori y la mayoría de los tratamientos de primera línea que han incluido furazolidona han obtenido cifras de erradicación superiores al 80%5. La resistencia primaria frente a este antibiótico es prácticamente inexistente y el riesgo de desarrollar resistencias secundarias es tan bajo como en el caso del bismuto o la amoxicilina5. Además, este fármaco no tiene resistencias cruzadas con el metronidazol, lo que explica que las combinaciones con furazolidona hayan obtenido buenos resultados incluso en poblaciones con una elevada prevalencia de resistencia a los nitroimidazoles o en pacientes con resistencia demostrada frente a estos últimos fármacos5. Inicialmente, algunos autores demostraron que una combinación cuádruple con furazolidona, bismuto, tetraciclina y un IBP era considerablemente efectiva como tratamiento de segunda línea tras el fracaso de un primer intento erradicador5. Más recientemente, Treiber et al48 han evaluado esta cuádruple terapia conteniendo furazolidona como tratamiento de tercera línea tras el fracaso de un primer (claritromicina-metronidazol±amoxicilina) y un segundo (IBP-bismuto-tetraciclina-metronidazol) intento terapéutico, con lo que lograron erradicar la infección en el 90% de los casos. Un reciente metanálisis sobre el papel de la furazolidona ha demostrado una eficacia de los tratamientos de tercera línea del 65%49. En resumen, un tratamiento cuádruple con furazolidona, bismuto, tetraciclina y un IBP constituye una alternativa en los pacientes en los que han fracasado previamente 2 intentos erradicadores consecutivos con metronidazol y claritromicina. No obstante, es conveniente recalcar que la experiencia con esta terapia es muy limitada, y nula en España, al no estar disponible en nuestro país.
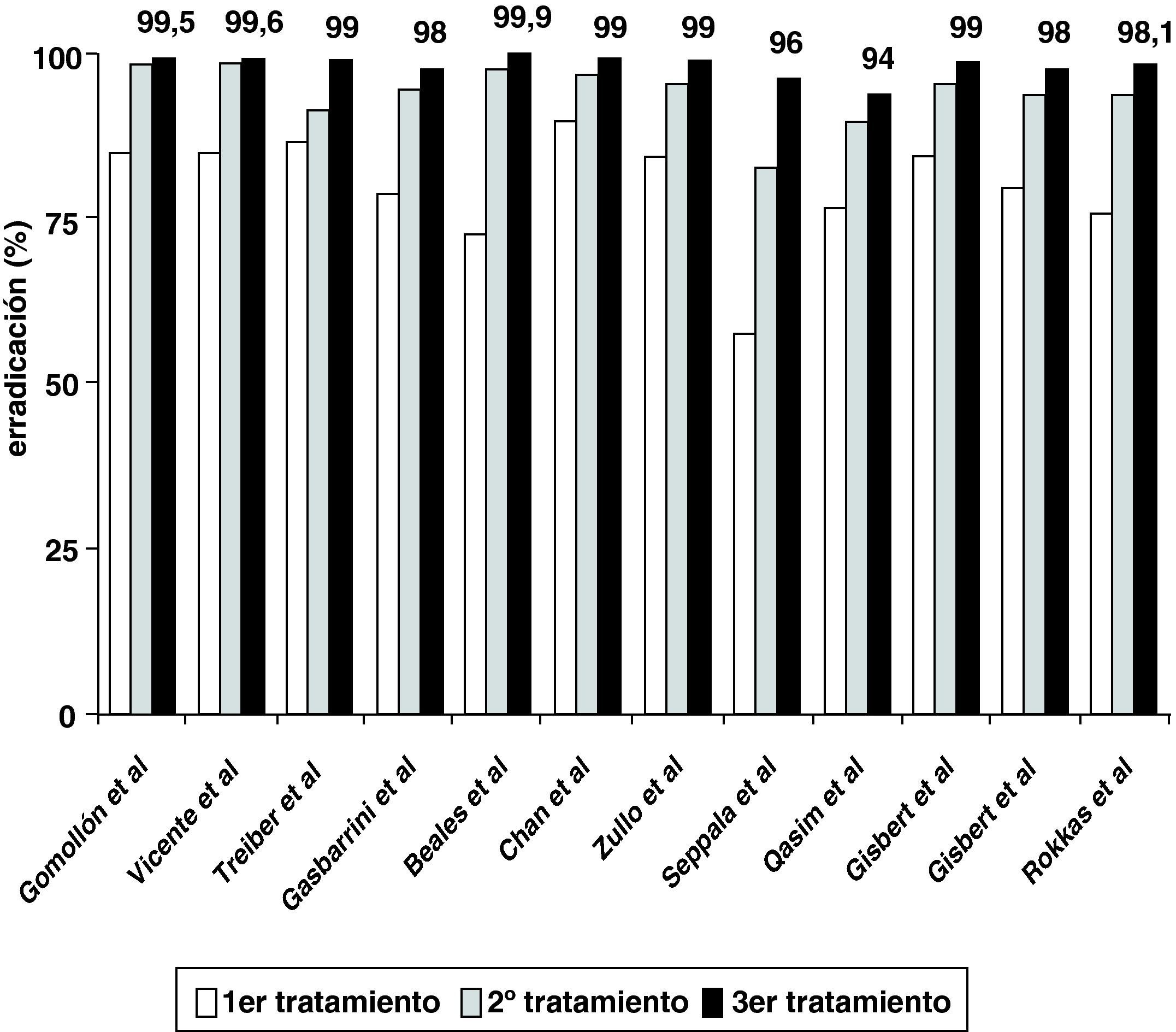
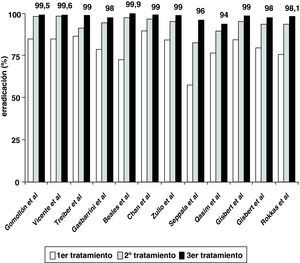
Tasas de erradicación acumuladas con 3 (o más) tratamientos consecutivosPara disfrutar de una mayor perspectiva de la eficacia alcanzada con los sucesivos retratamientos conviene tener en cuenta no sólo las tasas de erradicación absolutas, sino también las acumuladas. De este modo, en la figura 2 se representa la eficacia acumulada obtenida en diversos estudios en los que se han administrado 3 intentos erradicadores consecutivos, pudiéndose observar cómo la erradicación de H. pylori se obtiene finalmente en la inmensa mayoría de los pacientes5.
Más aún, estos alentadores resultados (en cuanto a tasas acumuladas de erradicación) se han confirmado cuando se han prescrito más de 3 tratamientos erradicadores consecutivos7. A modo de ejemplo, Seppälä et al50 han evidenciado una erradicación acumulada del 93% («por intención de tratar») e incluso del 100% («por protocolo») tras 4 tratamientos erradicadores empíricos. En este sentido, se ha confirmado recientemente que los regímenes basados en levofloxacino pueden administrarse también con buenos resultados tras 3 fracasos erradicadores previos con antibióticos como amoxicilina, claritromicina, metronidazol, tetraciclina e, incluso, rifabutina51.
Recientemente decidimos evaluar la experiencia con la administración de diferentes terapias de rescate administradas durante 10 años a 500 pacientes evaluados en nuestro hospital por fracaso erradicador de H. pylori52. Los tratamientos de rescate incluyeron: a) cuádruple terapia (IBP-bismuto-tetraciclina-metronidazol); b) ranitidina citrato de bismuto-tetraciclina-metronidazol; c) IBP-amoxicilina-levofloxacino, y d) IBP-amoxicilina-rifabutina. La susceptibilidad antibiótica se desconocía y, por lo tanto, los tratamientos de rescate fueron prescritos empíricamente. En ningún caso se repitió el mismo régimen. Se empleó un análisis «por intención de tratar» modificado, en el cual se consideraban los pacientes con cumplimiento defectuoso del tratamiento pero no aquellos que se perdían durante el seguimiento. Se incluyeron 500 pacientes (24% con úlcera péptica y 76% con dispepsia funcional). El cumplimiento del tratamiento de segunda, tercera y cuarta línea fue adecuado en el 92, 92 y 95% de los casos, respectivamente. Se describieron efectos adversos en el 30, 37 y 55% de los pacientes que recibieron el tratamiento de segunda, tercera y cuarta línea. Las tasas de erradicación de H. pylori con el segundo, tercer y cuarto tratamientos de rescate fueron del 70, 74 y 76%. Finalmente, la tasa de erradicación acumulada obtenida con la administración consecutiva de los 4 tratamientos fue del 99,5%.
ConclusionesA pesar del empleo de las terapias recomendadas actualmente, al menos un 20% de los pacientes permanecerán infectados tras un primer tratamiento erradicador. Por tanto, en la actualidad no sólo debemos conocer con precisión las diferentes alternativas que se nos plantean ante un primer tratamiento de la infección por H. pylori, sino que debemos también estar preparados para afrontar los fracasos terapéuticos, que con la vertiginosa difusión del tratamiento erradicador serán cada vez más frecuentes en la práctica clínica. Atrás quedó la época en la que podíamos contentarnos con el dominio de la terapia antibiótica inicial; hoy en día deberíamos exigirnos conocer, dentro de las limitaciones que nos impone nuestra aún reducida experiencia, la actitud ante el fracaso erradicador. La consecuencia —o mejor, la recompensa— derivada de esta estrategia será la obtención de la erradicación de H. pylori en la práctica totalidad de nuestros pacientes, con los indudables beneficios que ello comporta. Por tanto, la actitud frente a un fracaso, incluso tras 2 o más fracasos erradicadores, no debe ser la «rendición», sino el «combate»53.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.