La demora diagnóstica en los pacientes con cáncer colorrectal (CCR) es un indicador de calidad, y su reducción puede suponer un beneficio en el pronóstico de la enfermedad.
ObjetivosAnalizar el valor diagnóstico para CCR de las indicaciones de colonoscopia y seleccionar aquellas cuya priorización en un circuito rápido de diagnóstico es más eficiente.
Material y métodosAnálisis retrospectivo de 2.219 colonoscopias ambulatorias de 2000 a 2007. Para cada indicación se calcularon la sensibilidad (S), el valor predictivo positivo (VPP), el cociente de probabilidad positivo (LR+) y el número de colonoscopias para diagnosticar un caso de CCR (NND).
ResultadosFueron diagnosticados de CCR 179 pacientes. Las indicaciones con mayor VPP fueron las metastasis hepáticas (35,3%), la imagen radiológica sospechosa (20,8%) y la rectorragia no distal (22%). La anemia ferropénica (11%), el síndrome constitucional (10%), cualquier rectorragia (9,4%) y el síndrome rectal (9%) tuvieron un VPP intermedio. El estreñimiento (6,3%), la alternancia estreñimiento-diarrea (3,3%), la alteración del hábito intestinal (3%), la rectorragia distal (2,1%), la diarrea (1,8%) y el dolor abdominal (1,1%) presentaron un VPP bajo. El NND fue de 4 en las metástasis, de 7 en la rectorragia no distal y de 8 en la imagen radiológica sospechosa, mientras que la rectorragia distal (−13), la diarrea (−14), el dolor abdominal (−14), la alteración del hábito intestinal (−15) y la alternancia (−21) tuvieron NND negativos. Los pacientes con una edad 50 años mostraron menor NND en la rectorragia no distal (5), la imagen radiológica sospechosa (5) y cualquier rectorragia (16).
ConclusionesEn una estrategia de diagnóstico rápido de CCR, los casos de rectorragia no distal deberían priorizarse sobre el resto de indicaciones de colonoscopia. La edad 50 años debe tenerse en cuenta, ya que disminuye el NND. La rectorragia distal, el dolor abdominal y la alteración del hábito intestinal tuvieron bajos VPP, por lo que su priorización resulta ineficiente.
Diagnostic delay in patients with colorectal cancer (CRC) is a quality indicator and its reduction could improve prognosis of the disease.
ObjectiveTo analyze the diagnostic value of different colonoscopy indications in CRC and to select the signs or symptoms that, if prioritized in a rapid diagnostic circuit, would be most efficient.
Material and methodsA retrospective analysis of 2219 outpatients who underwent colonoscopy from 2000 to 2007 was performed. For each indication we calculated the sensitivity (S), positive predictive value (PPV), positive likelihood ratio (LR+), and number of colonoscopies needed to diagnose a case of CRC (NND).
ResultsA total of 179 patients were diagnosed with CRC. The indications with greatest PPV were liver metastases (35.3%), suspicious radiological image (20.8%), and nondistal rectal bleeding (22%). Iron deficiency anemia (11%), constitutional syndrome (10%), any rectal bleeding (9.4%) and rectal syndrome (9%) had intermediate PPV. Constipation (6.3%), alternating constipation-diarrhea(3.3%), changes in bowel habits (3%), distal rectal bleeding (2.1%), diarrhea (1.8%) and abdominal pain (1.1%) had low PPV. The NND was 4 in liver metastases, 7 in non-distal bleeding and 8 in suspicious radiological image. Distal bleeding (−13), diarrhea (−14), abdominal pain (−14), changes in bowel habits (−15) and alternating constipation-diarrhoea (−21) had negative NND. The subgroup of patients aged 50 years showed lower NND in non-distal rectal bleeding (5), suspicious radiological image (5) and any rectal bleeding (16).
ConclusionsPatients with non-distal rectal bleeding should be prioritized over other indications in a strategy of rapid diagnosis of CRC. Age equal to or more than 50 years should also be considered because this factor seems to reduce NND. Distal bleeding, abdominal pain and changes in bowel habits had low PPV and were associated with other diagnoses than CRC. Consequently, prioritization of these factors would be inefficient.
El cáncer colorrectal (CCR) es el segundo cáncer más frecuente en nuestro medio, en términos de incidencia y mortalidad. Cada año, se diagnostican unos 20.000 nuevos casos en España1. La gran mayoría de los casos se diagnostican en pacientes sin factores de riesgo conocidos (salvo la edad) a quienes se les realiza una colonoscopia en respuesta a unos signos o síntomas. En este contexto, la demora diagnóstica es un problema habitual con que se enfrentan el médico y los sistemas sanitarios2–6. Dicha demora es el resultado de una secuencia de actividades encaminadas a obtener el diagnóstico, desde la primera visita del paciente al médico de atención primaria hasta la realización de la colonoscopia y la toma de biopsia. Toda esta secuencia representa una suma de tiempos de espera cuyo resultado suele ser elevado; se han comunicado demoras superiores a 2 meses en el 50% de los casos de CCR y de hasta 3 meses en el 30%6.
Aunque en el caso particular del CCR no hay datos suficientes que demuestren que un diagnóstico rápido suponga una mejora en el pronóstico de la enfermedad7–9, e l estadio en el momento del diagnóstico es el mayor determinante en la supervivencia10,11 y es razonable pensar que evitar demoras en el diagnóstico y, por tanto, en el tratamiento, puede evitar progresión de la enfermedad12–15. Por otra parte, con independencia de su potencial efecto en el pronóstico, la espera hasta el diagnóstico genera incertidumbre y ansiedad tanto en el paciente como en el médico, y además constituye un indicador de calidad asistencial16–18. Por ello, diversos organismos proveedores de asistencia sanitaria han subrayado que todo paciente con sospecha clínica debe tener acceso en un tiempo razonable a una prueba que confirme o descarte la enfermedad, y este proceso se debe efectuar mediante circuitos prioritarios de acceso a las pruebas diagnósti-cas19–22.
En este sentido, diversas guías de práctica clínica han definido síntomas de riesgo de CCR, que permiten el diagnóstico en el 85-90% de los casos23–26. Pero a la vez estos síntomas (que incluyen rectorragia, cambios en el hábito intestinal y dolor abdominal) son muy prevalentes en la población general27,28. Esta circunstancia hace poco viable el acceso rápido a la asistencia de todo paciente con alguno de estos síntomas, especialmente si no se aumentan los recursos disponibles. Hoy en día, aún se constatan deficiencias tanto en la adecuada derivación desde atención primaria como en el acceso rápido de estos pacientes a la colonoscopia29–31.
El presente trabajo surge de la necesidad de elaborar un circuito rápido de diagnóstico de CCR en el área de influencia de nuestro hospital, lo que motivó la necesidad de identificar a los pacientes, entre todos los sometidos a colonoscopia, que debían incluirse en ese circuito. Por ello, los objetivos del estudio fueron analizar el valor diagnóstico para el CCR de los signos/síntomas que motivaron la indicación de colonoscopia en nuestro medio, e identificar a los grupos de pacientes cuya priorización puede resultar más eficiente.
MATERIAL Y MÉTODOSSe realizó un análisis retrospectivo de la base de datos de la unidad de endoscopias del Hospital Alto Guadalquivir de Andújar en el período comprendido entre abril de 2000 y junio de 2007.
PacientesSe incluyeron 2.219 colonoscopias ambulatorias realizadas de forma consecutiva en ese período, todas ellas con intención diagnóstica, en pacientes sintomáticos. Previamente se habían excluido 856 colonoscopias de control (pólipos, CCR, cribado en CCR familiar y enfermedad inflamatoria intestinal). No se exploró la totalidad del colon en 667 pacientes (29,7%), ya que en 491 la exploración realizada fue una colonoscopia izquierda y en 176 no se logró alcanzar el ciego. Entre los pacientes había 1.078 varones y 1.141 mujeres, con una media de edad de 57 años (rango, 15-92); de ellos, 1.464 (66%) tenían una edad ≥ 50 años. La demora para la realización de las colonoscopias fue, como promedio, de 21 días (rango, 1-79), de la que 577 (26%) fueron citadas con una demora superior a 30 días naturales.
VariablesSe analizó la presencia de CCR, como variable dependiente, y la edad y la indicación principal que motivó la colonoscopia como variables independientes. La indicación principal de la colonoscopia era una variable categórica que se recogía de un listado de síntomas o signos y que el endoscopista cumplimentaba en el momento previo a la realización de la endoscopia, tras la lectura del volante de petición de la colonoscopia y la historia clínica del paciente. Las indicaciones posibles eran: rectorragia (distal o no distal), alteración del hábito intestinal persistente (diarrea, estreñimiento o alternancia), dolor abdominal sin otros signos o síntomas, anemia ferropénica sin otros signos o síntomas y sin causa evidente, síndrome rectal (tenesmo rectal y/o urgencia defecatoria), estudio del cuadro constitucional, búsqueda de tumor primario en los pacientes con metástasis hepáticas e imagen radiológica sospechosa de enfermedad colónica. Particularmente, se definió rectorragia distal la que se presentaba en forma de sangre roja en el papel higiénico o sangrado en forma de goteo después de la defecación. La que no se ajustaba a estas características se consideraba no distal.
Análisis estadísticoPara cada una de las indicaciones de colonoscopia se calcularon la sensibilidad (S) (proporción de pacientes con CCR que tienen una indicación de colonoscopia dada), el valor predictivo positivo (VPP) (proporción de pacientes con una indicación de colonoscopia dada que tienen CCR), el cociente de probabilidad (lik elihood ratio) positivo (LR+) (probabilidad de que el resultado de la colonoscopia sea CCR en un paciente con una indicación dada frente a un paciente sin esa indicación) y el número necesario para diagnosticar (NND) (número de colonoscopias que hay que realizar para diagnosticar un caso más de CCR respecto del resto de indicaciones). El cálculo se realizó mediante la aplicación de las siguientes fórmulas: S = a/(a+c), VPP = a/(a+b), LR+ = [a/(a+c)]/ [b/(b+d)], NND = 1/[c/(c+d)] — 1/[a/(a+c)]. En ellas, a representa los casos de CCR con la indicación, c los casos de CCR sin la indicación, b los pacientes libres de CCR con la indicación y d los pacientes libres de CCR sin la indicación. En el caso del NND, el resultado se redondeó al número entero inmediatamente superior. Se obtuvieron para todos los resultados intervalos de confianza (IC) del 95%. Los IC de sensibilidad, el VPP y el NND se calcularon mediante el método de Wilson y el de LR+ por el método de Taylor. Se consideró la significación estadística cuando el valor de p fue inferior a 0,05 en el test bilateral.
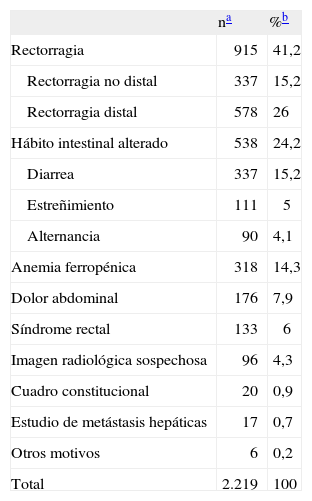
RESULTADOSLa indicación más frecuente de colonoscopia en nuestra serie (n = 2.219) fue la rectorragia (41,2%) —distal (26%) y no distal (15,2%)—, seguida de cualquier alteración del hábito intestinal (24,2%) —diarrea (15,2%), estreñimiento (5%) y alternancia (4,1%)— y anemia ferropénica (14,3%). Otras indicaciones menos frecuentes fueron las siguientes: dolor abdominal (7,9%), síndrome rectal (6%), imagen radiológica sospechosa de enfermedad colónica (4,3%), cuadro constitucional (0,9%) y búsqueda de tumor primario en paciente con metástasis hepáticas (0,7%) (tabla I).
Indicaciones de la colonoscopia en la serie global del Hospital Alto Guadalquivir
| na | %b | |
| Rectorragia | 915 | 41,2 |
| Rectorragia no distal | 337 | 15,2 |
| Rectorragia distal | 578 | 26 |
| Hábito intestinal alterado | 538 | 24,2 |
| Diarrea | 337 | 15,2 |
| Estreñimiento | 111 | 5 |
| Alternancia | 90 | 4,1 |
| Anemia ferropénica | 318 | 14,3 |
| Dolor abdominal | 176 | 7,9 |
| Síndrome rectal | 133 | 6 |
| Imagen radiológica sospechosa | 96 | 4,3 |
| Cuadro constitucional | 20 | 0,9 |
| Estudio de metástasis hepáticas | 17 | 0,7 |
| Otros motivos | 6 | 0,2 |
| Total | 2.219 | 100 |
De las 2.219 colonoscopias analizadas, se diagnosticaron 179 casos de CCR (8,1%), todos ellos confirmados histológicamente, en 108 varones y 71 mujeres, con una media de edad de 69 años (rango, 38-92). Tenían una edad inferior a 50 años 13 de 179 (7,3%) pacientes. La localización del tumor fue el colon derecho en 42 casos (23%), el colon izquierdo en 68 (38%) y el recto en 78 (44%). El tacto rectal realizado inmediatamente antes de la colonoscopia fue positivo en 52 pacientes, aunque, de ellos, sólo 19 habían sido sometidos a esta exploración antes de la colonoscopia.
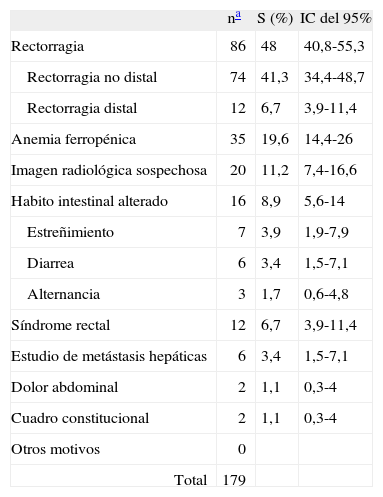
En el caso de los pacientes diagnosticados de CCR la indicación más frecuente fue la rectorragia no distal (S = 41,3%; IC del 95%, 34,4-48,7), seguida de anemia ferropénica (S = 19,6%; IC del 95%, 14,4-26), imagen radiológica sospechosa (S = 11,2%; IC del 95%, 7,4- 16,6%), alteración del hábito intestinal (S = 8,9%; IC del 95%, 5,6-14) —diarrea (S = 3,3%; IC del 95%, 1,5-7,1), estreñimiento (S = 3,9%; IC del 95%, 1,9-7,9), alternancia (S = 1,7%; IC del 95%, 0,6-4,8)—, rectorragia distal (S = 6,7%; IC del 95%, 3,9-11,4), síndrome rectal (S = 6,7%; IC del 95%, 3,9-11,4), estudio de metástasis (S = 3,4%, IC del 95%, 1,5-7,1), cuadro constitucional (S = 1,1%; IC del 95%, 0,3-4) y dolor abdominal (S = 1,1%; IC del 95%, 0,3-4) (tabla II).
Indicación de la colonoscopia en los pacientes diagnosticados de cáncer colorrectal y sensibilidad de cada indicación para diagnosticar un cáncer colorrectal
| na | S (%) | IC del 95% | |
| Rectorragia | 86 | 48 | 40,8-55,3 |
| Rectorragia no distal | 74 | 41,3 | 34,4-48,7 |
| Rectorragia distal | 12 | 6,7 | 3,9-11,4 |
| Anemia ferropénica | 35 | 19,6 | 14,4-26 |
| Imagen radiológica sospechosa | 20 | 11,2 | 7,4-16,6 |
| Habito intestinal alterado | 16 | 8,9 | 5,6-14 |
| Estreñimiento | 7 | 3,9 | 1,9-7,9 |
| Diarrea | 6 | 3,4 | 1,5-7,1 |
| Alternancia | 3 | 1,7 | 0,6-4,8 |
| Síndrome rectal | 12 | 6,7 | 3,9-11,4 |
| Estudio de metástasis hepáticas | 6 | 3,4 | 1,5-7,1 |
| Dolor abdominal | 2 | 1,1 | 0,3-4 |
| Cuadro constitucional | 2 | 1,1 | 0,3-4 |
| Otros motivos | 0 | ||
| Total | 179 |
IC: intervalo de confianza; S: sensibilidad.
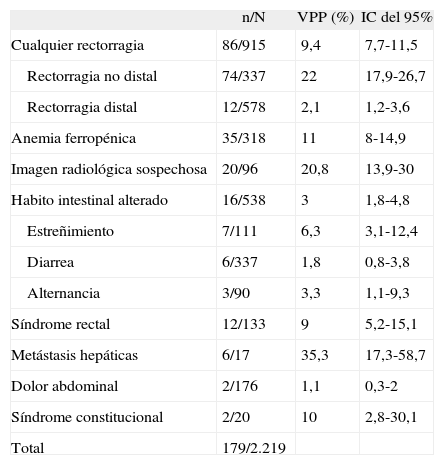
Se calculó el VPP para diagnosticar CCR de cada una de las indicaciones de colonoscopia, y se comprobó que las que presentaban un mayor VPP fueron el estudio de metástasis (35,3%; IC del 95%, 17,3-58,7), la rectorragia no distal (22%; IC del 95%, 17,9-26,7) y la imagen radiológica sospechosa (20,8%; IC del 95%, 13,9-30). Otras indicaciones tuvieron un VPP intermedio para el diagnóstico de CCR: anemia ferropénica (11%; IC del 95%, 8,0-14,9), síndrome constitucional (10%; IC del 95%, 2,8-30,1), cualquier rectorragia (9,4%; IC del 95%, 7,7-11,5) y síndrome rectal (9%; IC del 95%, 5,2-15,1). Finalmente, las indicaciones de estreñimiento (6,3%; IC del 95%, 3,1-12,4), alternancia del hábito intestinal (3,3%; IC del 95%, 1,1-9,3), cualquier alteración del hábito intestinal (3%; IC del 95%, 1,8-4,8), rectorragia distal (2,1%; IC del 95%, 1,2-3,6), diarrea (1,8%; IC del 95%, 0,8-3,8) y dolor abdominal (1,1%; IC del 95%, 0,3- 2) tuvieron bajos VPP (tabla III).
Valor predictivo positivo de cada indicación de colonoscopia para diagnosticar un cáncer colorrectal
| n/N | VPP (%) | IC del 95% | |
| Cualquier rectorragia | 86/915 | 9,4 | 7,7-11,5 |
| Rectorragia no distal | 74/337 | 22 | 17,9-26,7 |
| Rectorragia distal | 12/578 | 2,1 | 1,2-3,6 |
| Anemia ferropénica | 35/318 | 11 | 8-14,9 |
| Imagen radiológica sospechosa | 20/96 | 20,8 | 13,9-30 |
| Habito intestinal alterado | 16/538 | 3 | 1,8-4,8 |
| Estreñimiento | 7/111 | 6,3 | 3,1-12,4 |
| Diarrea | 6/337 | 1,8 | 0,8-3,8 |
| Alternancia | 3/90 | 3,3 | 1,1-9,3 |
| Síndrome rectal | 12/133 | 9 | 5,2-15,1 |
| Metástasis hepáticas | 6/17 | 35,3 | 17,3-58,7 |
| Dolor abdominal | 2/176 | 1,1 | 0,3-2 |
| Síndrome constitucional | 2/20 | 10 | 2,8-30,1 |
| Total | 179/2.219 |
IC: intervalo de confianza; n: casos de cancer colorrectal detectados; N: numero de colonoscopias realizadas por cada indicacion; VPP: valor predictivo positivo para diagnosticar un cancer colorrectal.
Los resultados se complementaron con la obtención del LR+ para cada una de las indicaciones, y se comprobó una asociación positiva con el diagnóstico de CCR en el caso de estudio de metástasis (LR+ = 6,22; IC IC del 95%, 2,33-16,61), rectorragia no distal (LR+ = 3,21; IC del 95%, 2,61-3,95), imagen radiológica sospechosa (LR+ = 3,0; IC del 95%, 1,88-4,79) y anemia (LR+ = 1,41; IC del 95%, 1,03-1,93), en tanto la asociación con el diagnóstico de CCR fue negativa en el caso de dolor abdominal (LR+ = 0,13; IC del 95%, 0,03-0,52), diarrea (LR+ = 0,21; IC del 95%, 0,09-0,46), rectorragia distal (LR+ = 0,24; IC del 95%, 0,14-0,42) y cualquier alteración del hábito intestinal (LR+ = 0,35; IC del 95%, 0,22-0,56). No se encontró asociación entre las indicaciones de síndrome constitucional, síndrome rectal, alternancia, estreñimiento, cualquier rectorragia y la presencia de CCR (tabla IV).
Cociente de probabilidad positivo para diagnosticar el cáncer colorrectal según la indicacion de la colonoscopia
| LR+ (IC del 95%) | |
| Cualquier rectorragia | 1,18 (0,84-1,19) |
| Rectorragia no distal | 3,21* (2,61-3,95) |
| Rectorragia distal | 0,24* (0,14-0,42) |
| Anemia ferropénica | 1,41* (1,03-1,93) |
| Imagen radiológica | 3* (1,88-4,79) |
| Alteración hábito intestinal | 0,35* (0,22-0,56) |
| Estreñimiento | 0,77 (0,36-1,62) |
| Diarrea | 0,21* (0,09-0,46) |
| Alternancia | 0,39 (0,13-1,23) |
| Síndrome rectal | 1,13 (0,56-1,78) |
| Metástasis hepáticas | 6,22* (2,33-16,6) |
| Dolor abdominal | 0,13* (0,03-0,52) |
| Síndrome constitucional | 1,27 (0,23-4,27) |
IC: intervalo de confianza; LR+: cociente de probabilidad (likelihood ratio) positivo para el cáncer colorrectal.
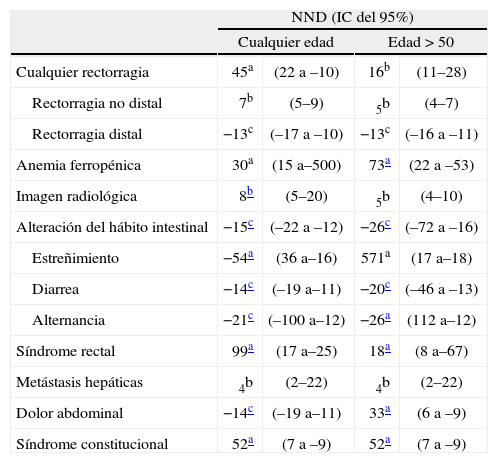
Se analizó para cada indicación el número necesario de colonoscopias que había que realizar por cada indicación para diagnosticar un caso más de cáncer colorrectal, y se obtuvo un NND de 4 (IC del 95%, 2-22) para el estudio de metástasis, de 7 (IC del 95%, 5-9) en el caso de la rectorragia no distal y de 8 (IC del 95%, 5-20) para la imagen radiológica sospechosa (efecto beneficioso de la priorización). La rectorragia distal (—13; IC del 95%, —17 a —10), la diarrea (—14; IC del 95%, —19 a —11), el dolor abdominal (—14; IC del 95%, —19 a —11), la alteración del hábito intestinal (—15; IC del 95%, —22 a —12) y la alternancia (—21; IC del 95%, —100 a —12) tuvieron un NND con valor negativo; el efecto de la priorización de estas indicaciones resultaba perjudicial para diagnosticar un CCR. En el resto de los casos el IC para el NND abarcaba el infinito, por lo que no se obtuvo significación estadística (tabla V).
Numero necesario de colonoscopias que habrfa que priorizar para diagnosticar un caso mas de cancer colorrectal, segun la indicacion de la colonoscopia y la edad
| NND (IC del 95%) | ||||
| Cualquier edad | Edad > 50 | |||
| Cualquier rectorragia | 45a | (22 a –10) | 16b | (11–28) |
| Rectorragia no distal | 7b | (5–9) | 5b | (4–7) |
| Rectorragia distal | −13c | (–17 a –10) | −13c | (–16 a –11) |
| Anemia ferropénica | 30a | (15 a–500) | 73a | (22 a –53) |
| Imagen radiológica | 8b | (5–20) | 5b | (4–10) |
| Alteración del hábito intestinal | −15c | (–22 a –12) | −26c | (–72 a –16) |
| Estreñimiento | −54a | (36 a–16) | 571a | (17 a–18) |
| Diarrea | −14c | (–19 a–11) | −20c | (–46 a –13) |
| Alternancia | −21c | (–100 a–12) | −26a | (112 a–12) |
| Síndrome rectal | 99a | (17 a–25) | 18a | (8 a–67) |
| Metástasis hepáticas | 4b | (2–22) | 4b | (2–22) |
| Dolor abdominal | −14c | (–19 a–11) | 33a | (6 a –9) |
| Síndrome constitucional | 52a | (7 a –9) | 52a | (7 a –9) |
IC: intervalo de confianza; NND: numero necesario de colonoscopias.
En última instancia, se analizó si la edad ≥ 50 años puede influir en los resultados previamente obtenidos y hacer más eficiente una eventual priorización, por lo que se obtuvo una tendencia a mayores LR+ y menores NND en el caso de las indicaciones de rectorragia no distal (LR+ 4,19; IC del 95%, 3,32-5,28; NND= 5; IC del 95%, 4-7), imagen radiológica sospechosa (LR+ 4,47; IC del 95%, 2,73-7,32; NND = 5; IC del 95%, 4- 10) y cualquier rectorragia (LR+ 1,69; IC del 95%, 1,40-2,04; NND = 16; IC del 95%, 11-28). En las indicaciones de cuadro constitucional y estudio de metástasis no se pudo evaluar la influencia de la edad, al ser todos los pacientes mayores de 50 años. En el resto de las indicaciones no se observaron modificaciones en el LR+ ni en el NND (tabla V).
DISCUSIÓNNuestro estudio muestra que, a pesar de que hay numerosos síntomas de sospecha de CCR que pueden obligar a realizar una colonoscopia, algunos de ellos tienen una fuerte asociación con el diagnóstico de CCR, de manera que la priorización de estos pacientes puede conseguir un diagnóstico rápido de un considerable número de casos, con un número de colonoscopias razonable.
A pesar de que en casi la mitad de los casos de CCR de nuestra serie (48%) la rectorragia fue la indicación de la colonoscopia, el VPP de la rectorragia para diagnosticar CCR resultó ser intermedio-bajo (9,4%). Paralelamente, el NND de una eventual priorización de esta indicación no alcanzó significación estadística, y el IC oscilaba entre un efecto beneficioso y un efecto perjudicial. Esto se debe a la elevada prevalencia de la rectorragia en la población general y, particularmente, en pacientes con una enfermedad benigna32–36, lo que motiva la realización de un gran número de colonoscopias en las que no se llega al diagnóstico de CCR. Asimismo, algunos estudios realizados en nuestro medio basados en los criterios del Euro pean Panel on the Appropriateness of G a s t r o i n t e s t i n a l Endoscopy (EPAGE)37,38, como el de Balaguer et al39, han puesto de relieve tasas de inadecuación de la colonoscopia en el caso de la rectorragia significativamente superiores a otras indicaciones. Si bien no hemos analizado la idoneidad en la indicación de la endoscopia en este trabajo, resultados como éste, que obtuvieron hasta un 30% de colonoscopias inadecuadas para esta indicación, podrían justificar en parte la escasa rentabilidad diagnóstica de la colonoscopia obtenida. En cualquier caso, nuestros resultados fueron comparables a otros de la literatura médica, en los que la rectorragia muestra un VPP del 5-10%40–43. La distinción entre rectorragia distal y no distal, aunque no siempre es fácil desde el punto de vista práctico, permitió identificar un grupo (rectorragia no distal) donde el VPP sí era más elevado (22%) y la S sólo era algo inferior a la del grupo rectorragia (41,3%), frente al grupo de rectorragia distal cuyo VPP y S eran muy bajos. Estos resultados fueron comparables a otros estudios en los que se distingue también entre rectorragia de «sangre oscura», con un VPP del 11- 21%, y rectorragia de «sangre fresca», con un VPP del 2- 5%28,44,45. Así, Bjerregaard et al28, en una reciente serie danesa de 2.172 pacientes sometidos a endoscopia, obtuvieron un VPP del 20,6% para la rectorragia de «sangre oscura» y del 5,3% para la rectorragia de «sangre roja». A pesar de todo, éste y otros trabajos concluyen que ningún síntoma per se puede utilizarse para identificar a los pacientes con CCR27,28,32, e incluso se propone la utilización de escalas numéricas basadas en múltiples síntomas para predecir el diagnóstico de CCR45. Sin embargo, nuestro grupo considera, a la vista de nuestros resultados, que la rectorragia no distal mostró una aceptable relación coste-efectividad (el número de colonoscopias que era necesario priorizar era de 7 para diagnosticar un caso más de CCR) y esto nos lleva a plantear la rectorragia no distal como indicación prioritaria de colonoscopia.
Como cabría esperar, dada la mayor incidencia de CCR respecto a otros tumores, la indicación de estudio de metástasis hepáticas mostró una fuerte asociación positiva con el diagnóstico de CCR (LR+ = 6,22) y un VPP elevado (35,3%). No obstante, tal vez se trate de un grupo previamente seleccionado de pacientes que no represente a la totalidad con metástasis hepáticas sin tumor primario conocido. En el caso de la imagen radiológica sospechosa, también se obtuvo una asociación positiva con el diagnóstico de CCR (LR+ = 3) y elevado VPP (20,8%). A pesar del reducido NND obtenido para estas dos indicaciones, no nos parece congruente su inclusión en un circuito rápido de diagnóstico de CCR, pues se trata de un grupo heterogéneo de pacientes que, a diferencia de las otras indicaciones, no suelen acudir remitidos desde atención primaria.
La anemia ferropénica sin otros signos o síntomas asociados, a pesar de suponer el 20% de los casos de CCR diagnosticados, presentó un VPP intermedio (11%), a la vez que mostró una débil asociación con el diagnóstico de CCR (LR+ = 1,41), probablemente por la multiplicidad de causas distintas a CCR que pueden justificarla. La selección sólo de los pacientes con una edad ≥ 50 años tampoco modificó esencialmente estos resultados. Otros estudios al respecto han comunicado resultados similares28,46–48, con VPP del 6-7% y una asociación con el CCR débil48 o ausente28. El NND obtenido no fue significativo, por lo que consideramos que la priorización de esta indicación sin tener en cuenta otras circunstancias individuales no estaría justificada.
En cuanto a los síntomas de alteración del hábito intestinal y dolor abdominal, aun siendo indicaciones no discutidas de colonoscopia, tuvieron en nuestro estudio un VPP bajo. Paralelamente, no se halló ninguna asociación con el diagnóstico de CCR en el caso del estreñimiento y se constató una asociación negativa en el caso de la diarrea y el dolor abdominal. Una priorización de estos pacientes resultaría ineficiente al obtenerse valores negativos de NND (efecto perjudicial de la priorización). Estos resultados fueron similares a los revisados en la bibliografía27,28,45,48, y probablemente la causa de su bajo VPP sea la elevada prevalencia del síndrome de intestino irritable en la población, que acaba motivando la realización de una colonoscopia en algunos de estos pacientes. En el caso de la alteración del hábito intestinal, varios trabajos, a diferencia del nuestro, han obtenido un VPP para el cáncer algo más elevados (5- 9%), si bien el valor diagnóstico aumentaba especialmente cuando se trataba de diarrea asociada a dolor abdominal o rectorragia27,45. A la vista de estos resultados, y en el contexto de priorizar colonoscopias para diagnosticar el cáncer lo más precoz y eficientemente posible, la selección de estas indicaciones nos parece una estrategia inadecuada.
La edad > 50 años representa el punto de corte a partir del cual los pacientes tienen mayor riesgo para desarrollar CCR25,26,50 y, paralelamente, la proporción de colonoscopias inadecuadas es también significativamente inferior39. Sólo pudimos observar una tendencia a una mayor probabilidad de diagnosticar CCR en el caso de la rectorragia no distal, la imagen radiológica sospechosa y cualquier rectorragia, pero no en el resto de las indicaciones, comparado con los resultados globales. La selección de pacientes sólo con edad ≥ 50 años motivaría la realización únicamente de 5 colonoscopias para diagnosticar un caso más de CCR en la rectorragia no distal, lo que consideramos una estrategia eficiente. Sin embargo, en el resto de casos, con NND no significativos o negativos, la edad no modificó los resultados, y ello sugiere que el uso de un punto de corte de edad, en contra de lo que se podría pensar, no mejora los resultados obtenidos para el resto de indicaciones, donde se había puesto de manifiesto una dudosa relación coste-efectividad en la priorización.
Aun con un esquema de priorización como el que planteamos, basado en el más importante predictor diagnóstico de CCR27,28,44,45,48, como la rectorragia no distal, un porcentaje significativo de pacientes (58%) quedó fuera de este circuito, a pesar del bajo VPP del resto de los síntomas. Estos datos corroboran los resultados de otros estudios que ponen también de manifiesto la dificultad para diagnosticar el CCR priorizando sólo en función de un síntoma27,28,32, por lo que se han propuesto cuestionarios basados en paneles de signos y síntomas cuya puntuación es el criterio de priorización. Así, Selvachandran et al45, utilizando un cuestionario sobre 2.268 pacientes sintomáticos del Reino Unido a los que se realizó colonoscopia, encontraron un punto de corte que permitía detectar al 66% de los pacientes con CCR mediante el estudio del 14% de la población remitida, con un NND muy similar a nuestra propuesta de circuito (NND = 6) y mayor eficacia diagnóstica (66%). Pero el uso de estos cuestionarios tampoco parece evitar el problema de que un porcentaje de pacientes con CCR quede por debajo del umbral de bajo riesgo y no sean diagnosticados precozmente, de tal forma que, en ese mismo estudio, para detectar al 89% de los casos de CCR, era necesario estudiar al 40% de la población remitida. Por otro lado, la complejidad a la hora de rellenar los cuestionarios, obtener la puntuación y aplicar la priorización en la práctica diaria puede restar efectividad a esta estrategia.
A la vista de todas estas dificultades para diagnosticar un CCR con rapidez en todos los casos, parece razonable que los sistemas sanitarios, además de asegurar un acceso lo más rápido y equitativo posible a cualquier paciente con sospecha de CCR, complementariamente inviertan cada vez más recursos en estrategias de prevención secundaria, implementando planes de cribado de neoplasias colónicas en una población asintomática25,49–54. Estas estrategias han demostrado reducir a largo plazo la incidencia y la mortalidad por CCR50,51,55 y son coste-efectivas56.
También queremos hacer mención al reducido número de pacientes a los que se había realizado un tacto rectal antes de la colonoscopia. Esta circunstancia representa un claro punto de mejora. Si se hubiera practicado ya desde la primera consulta en todos los casos, dos terceras partes de los pacientes con cáncer de recto (52/78) y casi un tercio (52/179) de todos los pacientes con CCR probablemente se hubieran beneficiado de un diagnóstico más rápido.
Nuestro estudio tiene varias limitaciones. El VPP de un signo o síntoma depende de la prevalencia de la enfermedad en la población de estudio, y ésta depende de determinados factores que pueden variar de un lugar a otro, como los criterios de derivación desde atención primaria o la adecuación en la indicación de la colonoscopia. En nuestro estudio, los cálculos de VPP y NND se realizaron sobre la población de pacientes que se sometieron a colonoscopia y no sobre el total de pacientes que consultan por un signo o síntoma. Por tanto, los resultados no son directamente aplicables a otras poblaciones de pacientes con síntomas sugestivos de CCR y sólo deben interpretarse en el contexto de una estrategia de priorización de colonoscopias. El estudio se basa en un análisis retrospectivo, por lo que el diseño de la base de datos y la recogida de éstos no se realizó con la intención de obtener resultados para este análisis. El diseño de la variable categórica «indicación de la colonoscopia», con sólo una posible respuesta para cada caso, a la vez que facilitó el análisis de los datos, pudo haber provocado un sesgo de clasificación en la introducción del dato por parte del endoscopista. Dentro de las indicaciones de colonoscopia se incluyó la «imagen radiológica sospechosa» por ser una indicación habitual de colonoscopia; la posible entrada en este grupo de algunos pacientes con ciertos síntomas, como dolor abdominal, estreñimiento o anemia, podría haber infravalorado el valor diagnóstico para CCR de estos síntomas en el estudio. Finalmente, se trata de un estudio basado en una revisión de casos ambulatorios, por lo que no se incluyen los pacientes con CCR que presentan una complicación aguda (hemorragia, perforación, obstrucción) y que frecuentemente son sintomáticos desde un tiempo antes del ingreso.
En conclusión, la colonoscopia en pacientes con rectorragia no distal permitió diagnosticar más del 40% de los casos de CCR, con un aceptable número de exploraciones. Por ello, en el contexto de una estrategia de circuito rápido de diagnóstico de CCR, los pacientes con rectorragia no distal deberían priorizarse sobre el resto de indicaciones de colonoscopia. La edad ≥ 50 años debe tenerse en cuenta, ya que aumenta el VPP y disminuye el número de exploraciones que hay que realizar. Otras indicaciones de colonoscopia, como rectorragia distal, dolor abdominal y alteración del hábito intestinal, tuvieron bajo VPP y se asociaron a diagnósticos distintos de CCR, por lo que su priorización resulta ineficiente. A pesar de todo, más de la mitad de los pacientes con CCR quedarían fuera de este circuito, por lo que, paralelamente, sería necesario mejorar el acceso de cualquier paciente a la colonoscopia e implementar programas de cribado en individuos asintomáticos.
CONFLICTOS DE INTERESESLos autores declaran no tener ningún conflicto de intereses.