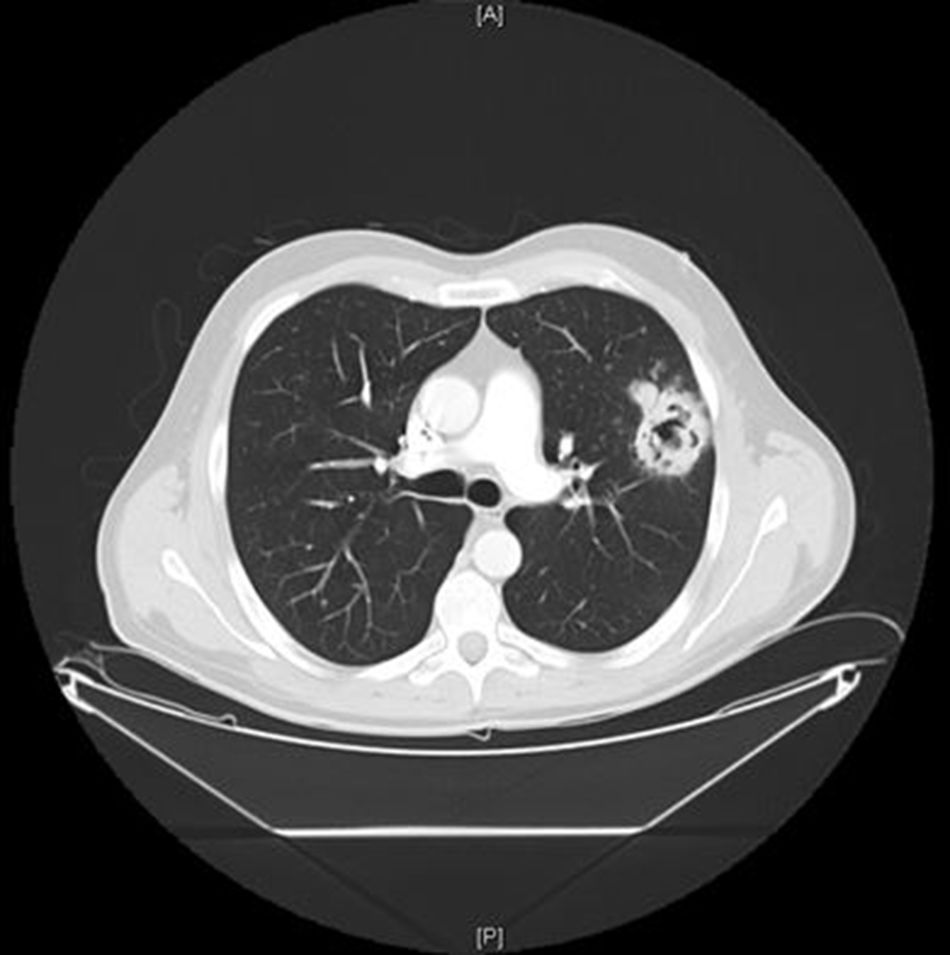
Se presenta el caso de un paciente de 41 años diagnosticado de enfermedad de Crohn (EC) ileocólica en 1999 (A2 L3 B1+p), con resección ileocecal en 2006 en tratamiento con mercaptopurina como prevención recurrencia. Posteriormente desarrolla una fístula perianal compleja, por lo que se inicia tratamiento con infliximab con reacción de sensibilidad con cambio a adalimumab en 2013 con buena respuesta y retirada de la mercaptopurina. En 2016 se realiza reinducción con adalimumab (80-80-80mg/semanales) por pérdida de respuesta con actividad perianal y luminal, sin mejoría, por lo que se asocian esteroides (1mg/kg=80mg). Al mes del inicio del tratamiento el paciente refiere pérdida peso, tos y expectoración de 3 días de evolución. En la Rx de tórax se apreciaron varias imágenes nodulares cavitadas en ambos campos pulmonares compatibles con tuberculosis pulmonar. Se amplió el estudio mediante TAC, analítica, Mantoux y broncoscopia. El TAC torácico (fig. 1) mostraba imágenes nodulares bilaterales cavitadas, el Mantoux resultó negativo, y en la analítica solo destacaba un discreto aumento de PCR (15mg/l) y fibrinógeno (520mg/dl). La broncoscopia fue normal, tomándose muestras para cultivo y realizándose lavado broncoalveolar. El estudio microbiológico para micobacterias fue negativo (BAAR y el cultivo en medio Löwenstein). Se amplió el estudio microbiológico, y se aislaron en el cultivo múltiples colonias de Aspergillus spp. Se retiró adalimumab y se inició tratamiento con voriconazol intravenoso, imipenem y cilastatina. Tras 3 meses de tratamiento se encontraba asintomático a nivel pulmonar e intestinal, con mejoría radiológica, reintroduciendo el adalimumab.
Los pacientes con enfermedad inflamatoria intestinal (EII) son un grupo de riesgo para infecciones oportunistas debido al uso de fármacos inmunosupresores, sobre todo si asocian varios (esteroides, inmunomoduladores y biológicos). El riesgo global es mínimo, sobre todo en monoterapia, siendo los esteroides el fármaco más relacionado y de mayor riesgo a la aparición de las mismas. En el caso que se presenta la asociación de corticoides probablemente jugó un papel fundamental. La edad es un factor independiente, con mayor riesgo en personas mayores donde debemos valorar el riesgo/beneficio de tratamientos combinados, además de una mayor vigilancia. Las infecciones fúngicas son infrecuentes, pero con una gran tasa de morbimortalidad (50%)1. Es importante sospecharlas para poder realizar un diagnóstico precoz, y administrar un tratamiento adecuado para evitar complicaciones. El Aspergillus fumigatus es la especie más frecuente causante de infección (90%). Pocos son los casos descritos de micosis en tratamiento con adalimumab en pacientes con EII2,3. La aspergilosis invasiva afecta principalmente a los pulmones y las manifestaciones son inespecíficas (tos, dolor torácico y disnea). El diagnóstico es difícil ya que requiere la combinación de hallazgos radiológicos compatibles y criterios micológicos (la demostración histológica de hifas invasivas o el cultivo positivo de un medio normalmente estéril como el líquido pleural, son diagnósticos de enfermedad fúngica invasiva). En este caso se observaron imágenes granulomatosas en la TAC que no son específicas de micosis, con múltiples estudios microbiológicos negativos, por lo que se tuvo que realizar cultivo de líquido pleural que fue positivo para poder llegar al diagnóstico. En la práctica clínica se comienza tratamiento con antifúngicos de manera precoz, aunque no tengamos un cultivo positivo dado el riesgo de no tratarla, y sus complicaciones4. El fármaco de elección es el voriconazol. El tratamiento combinado con caspofungina se utiliza en pacientes con enfermedades graves o con mal pronóstico. Se desconoce la duración óptima del tratamiento. Generalmente para la aspergilosis pulmonar se recomiendan al menos 6-12 semanas. En los pacientes inmunodeprimidos, el tratamiento debe continuarse mientras dure el periodo de inmunosupresión y hasta la resolución de las lesiones5. El momento en el que se puede reiniciar el tratamiento biológico tampoco está claro, y dependerá de las características del paciente, pero al menos debemos esperar a que se hayan resuelto o mejorado las lesiones. Las guías de la ECCO no establecen pautas de actuación en este sentido1. La experiencia transmitida por los neumólogos con los trasplantes de pulmón, sugiere que una vez iniciado el tratamiento antifúngico, podría reintroducirse el tratamiento biológico.
En conclusión, los pacientes con EII tratados con varios fármacos inmunosupresores (esteroides, biológicos o inmunomoduladores), presentan mayor riesgo de infecciones.
Las infecciones fúngicas invasivas son cada vez más frecuentes en pacientes inmunocomprometidos (VIH, oncológicos, trasplantados, EII, mayor edad y esteroides).
El diagnóstico de la aspergilosis invasiva es complejo. Requiere la combinación de clínica, hallazgos radiológicos compatibles y criterios micológicos (demostración histológica de hifas invasivas o cultivo positivo).
El tratamiento óptimo para la aspergilosis es el voriconazol. Su duración no está bien definida, dependiendo de la extensión y del sistema inmunitario del paciente.
El tratamiento recomendado es al menos de 6 a 12 semanas. En pacientes inmunodeprimidos debe continuarse mientras dure el periodo de inmunosupresión y hasta la resolución de las lesiones.