El síndrome de rumiación es un trastorno funcional caracterizado por la regurgitación involuntaria de los alimentos recientemente ingeridos desde el estómago hacia la boca, donde puede ser remasticados o expulsados. Desde el punto de vista clínico, se caracteriza por episodios repetidos de regurgitación de alimentos sin esfuerzo, con vómitos frecuentes como queja habitual. El mecanismo físico que genera los eventos de regurgitación depende de un proceso involuntario que altera las presiones abdominal y torácica, acompañado de una unión esofagogástrica permisiva. El diagnóstico del síndrome de rumiación es clínico: destaca la importancia de realizar una anamnesis exhaustiva sobre las características de los síntomas. Las pruebas complementarias se utilizan para corroborar el diagnóstico o descartar otra enfermedad orgánica. El tratamiento está enfocado a terapias conductuales como primera línea, reservando las terapias farmacológicas y quirúrgicas para casos refractarios.
Rumination syndrome is a functional disorder characterized by the involuntary regurgitation of recently swallowed food from the stomach into the mouth, from where it can be re-chewed or expelled. Clinically, it is characterized by repeated episodes of effortless food regurgitation. The most usual complaint is frequent vomiting. The physical mechanism that generates regurgitation events is dependent on an involuntary process that alters abdominal and thoracic pressures accompanied by a permissive oesophageal-gastric junction. The diagnosis of rumination syndrome is clinical, highlighting the importance of performing an exhaustive anamnesis on the characteristics of the symptoms. Complementary tests are used to corroborate the diagnosis or rule out organic pathology. Treatment is focused on behavioural therapies as the first line, reserving pharmacological and surgical therapies for refractory cases.
El síndrome de rumiación es un trastorno funcional caracterizado por la regurgitación involuntaria de los alimentos recientemente ingeridos desde el estómago hacia la boca, donde pueden ser remasticados o expulsados. En la medicina moderna, los primeros reportes de rumiación en humanos datan de finales del siglo XIX y principios del siglo xx1. En un primer momento, se creía que el síndrome de rumiación era una enfermedad exclusiva de pacientes pediátricos y de personas con alteraciones del desarrollo cognitivo2; sin embargo, en la actualidad se sabe que puede presentarse en todos los grupos etarios, y aunque se considera una enfermedad poco frecuente, existe poca información epidemiológica sobre su incidencia y prevalencia3. En los últimos años, el síndrome de rumiación es clasificado en 2entidades: como un trastorno funcional, según los criterios de Roma IV4, y como un trastorno de la conducta alimentaria, según el DSM-55. Con las siguientes limitaciones: por un lado, en los criterios de Roma IV no es necesario excluir lesión mucosa o enfermedad orgánica obstructiva y, por otra parte, en los criterios diagnósticos del DSM-5 es necesario excluir un desorden de la conducta alimentaria.
Desde el punto de vista clínico, se caracteriza por episodios repetidos de regurgitación de alimentos sin esfuerzo, tanto sólidos como líquidos, que no está precedida de náuseas y no se acompaña de arcadas3 ni de regurgitación ácida; incluso la aparición de esta última elimina los episodios de regurgitación. Otra característica clínica relevante es que la ingesta de agua facilita los episodios de regurgitación. La relevancia clínica del síndrome de rumiación puede variar desde inconvenientes sociales menores hasta acompañarse de una alteración nutricional importante6.
La queja habitual de los pacientes son vómitos frecuentes. La gran mayoría son erróneamente diagnosticados de enfermedad por reflujo gastroesofágico (ERGE), gastroparesia o vómitos funcionales. Es importante enfatizar que el retraso en el diagnóstico es común: los pacientes son estudiados mediante múltiples pruebas innecesarias y se les administran tratamientos inefectivos, lo que conlleva un aumento importante en gastos, un decremento en la calidad de vida e impacta negativamente en la esfera psicológica7-9.
EpidemiologíaLa prevalencia exacta del síndrome de rumiación en adultos es desconocida. En estudios poblacionales de enfermedades funcionales digestivas se ha estimado una prevalencia cercana al 1%10,11. Además, se han descrito prevalencias mayores en diferentes cohortes seleccionadas. En un estudio de pacientes adultos diagnosticados de ERGE refractaria a inhibidores de la bomba de protones (IBP), se detectó una prevalencia de síndrome de rumiación del 20%12. Otro grupo de riesgo son los pacientes con enfermedades psiquiátricas, en los que se han reportando prevalencias cercanas al 8% en casos con fibromialgia o con trastornos de la conducta alimentaria13,14. Además, el síndrome de rumiación es más frecuente en personas que presentan otros trastornos funcionales como dispepsia, mareos o cefaleas no filiadas15. En un estudio de 438 pacientes con trastornos defecatorios, 57 presentaban síndrome de rumiación concomitante, de los cuales, el 93% padecía una comorbilidad psiquiátrica, entre los que destacaba la presencia de trastornos de la conducta alimentaria, como anorexia o bulimia16.
En la población pediátrica y adolescente la prevalencia parece ser mayor que en adultos. Estudios poblacionales en diferentes países han reportado una prevalencia cercana al 5%17-19. Al igual que en los adultos, existen ciertos grupos de riesgo con prevalencias aún mayores. En un estudio de pacientes pediátricos con ERGE refractaria a IBP, se detectó una prevalencia del síndrome de rumiación del 43%20. Así mismo, en un estudio de pacientes pediátricos con vómitos crónicos con pruebas diagnósticas iniciales no concluyentes, se detectó una prevalencia del 60% de síndrome de rumiación21. Es importante resaltar que, debido al desconocimiento general de esta entidad, la prevalencia real del síndrome de rumiación probablemente esté infraestimada.
FisiopatologíaRumiar consiste en masticar por segunda vez, volviéndolo a la boca, el alimento que ya estuvo en el depósito que, para este caso, tienen algunos animales que digieren mediante la masticación, ingesta, regurgitación de la rumia y remasticación22. En los humanos, la rumiación se considera un modo antinatural de ingesta y digestión23. En ocasiones, el inicio de la sintomatología puede asociarse a un desencadenante estresor identificable, como una infección vírica, un suceso emocional o una lesión física traumática. Sin embargo, hasta en una tercera parte de los casos no es posible identificar un desencadenante que condicione el inicio de los síntomas9,15. Aun cuando la patogénesis del síndrome de rumiación no está completamente elucidada, en la última década se ha descrito el mecanismo físico que generan los eventos de regurgitación y se han postulado teorías psicológicas sobre los posibles mecanismos desencadenantes que condicionan la enfermedad.
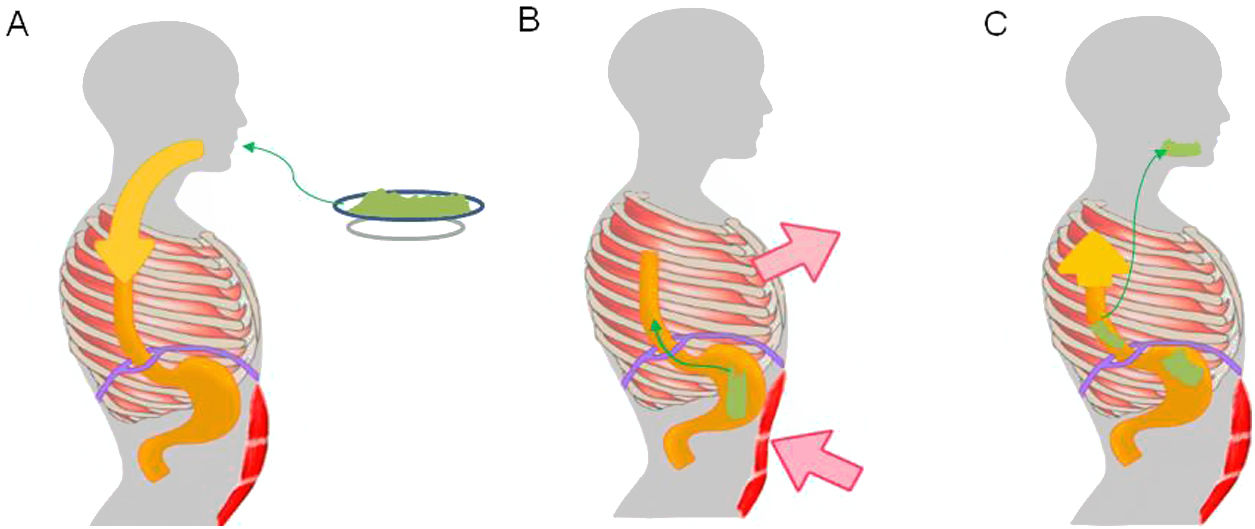
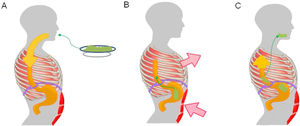
Los eventos de regurgitación en el síndrome de rumiación ocurren cuando se produce un gradiente gastroesofágico que permite el flujo del contenido gástrico hacia la boca. Este gradiente se genera cuando coexiste un aumento en la presión intraabdominal asociado a una presión intratorácica negativa y una unión esofagogástrica permisiva24. Un estudio realizado en pacientes con síndrome de rumiación utilizando electromiografía de la musculatura toracoabdominal demostró que los eventos de regurgitación se asociaban a una contracción de la musculatura intercostal (succión torácica) acompañada con una contracción de los músculos anteriores abdominales (compresión abdominal)24. Dicho mecanismo de contracción muscular generalmente no es percibido por los pacientes ni por sus familiares25. Para permitir el flujo del contenido desde la cavidad gástrica, se produce una relajación de la unión esofagogástrica. En un estudio, utilizando fluoroscopia en pacientes con rumiación, se apreció un desplazamiento de la unión esofagogástrica hacia el tórax durante los episodios de regurgitación, lo que producía una «pseudohernia»26. Este fenómeno puede explicar los descensos en la presión basal de la unión esofagogástrica detectada por manometría esofágica durante los episodios de regurgitación26-28. Además, los estudios realizados con manometría esofágica de alta resolución han demostrado que los eventos de regurgitación en la rumiación se asocian a una presurización gástrica que supera los 30mmHg29,30. Dicho fenómeno permite diferenciar una regurgitación asociada a rumiación de una regurgitación asociada a ERGE.
Por otro lado, desde el punto de vista psicopatológico, la rumiación en humanos se comporta como un hábito o reflejo que se desarrolla condicionado a un estímulo. Los pacientes afectos habitualmente refieren sensaciones físicas previas al inicio de la rumiación similares a las urgencias premonitorias que presentan pacientes con tics motores31. Se cree que la sensación de regurgitación resuelve la urgencia premonitoria temporalmente, lo que refuerza el fenómeno de contracciones toracoabdominales involuntarias.
Además, se han descrito mecanismos secundarios de comportamiento que refuerzan positivamente los eventos de regurgitación32, entre los que destacan: la asociación de los síntomas con diferentes alimentos en particular, la percepción de incomodidad abdominal (hipervigilancia) posprandial o situaciones sociales en concreto (estrés)31.
Kessing et al.29 estudiaron a pacientes diagnosticados de síndrome de rumiación y ERGE que referían episodios muy frecuentes de regurgitación utilizando manometría esofágica de alta resolución y pH-impedancia ambulatoria de 24 h. En su estudio, describen 3 mecanismos que condicionan los episodios de rumiación. El primer mecanismo o rumiación primaria es aquella que ocurre de manera espontánea, sin que se pueda identificar un factor desencadenante. El segundo mecanismo o rumiación secundaria es aquella que ocurre casi exclusivamente después de un episodio de reflujo gastroesofágico. Recientemente se ha descrito un tercer mecanismo, en el que los episodios de rumiación son precedidos por un eructo supragástrico33. Es interesante recalcar que los eructos supragástricos son otro trastorno funcional digestivo de tipo conductual, condicionado con frecuencia por sensaciones de incomodidad abdominal34.
Presentación clínica y diagnóstico diferencialEl síntoma clínico primordial es la regurgitación posprandial sin esfuerzo de los alimentos recientemente ingeridos hacia la cavidad oral. La comida puede ser remasticada y reingerida o escupida, la mayoría de las veces según el contexto social35. La rumiación puede empezar durante la ingesta de alimentos o 10-15 min después de haber terminado la comida y los eventos pueden persistir hasta 2 h. La rumiación puede presentarse con líquidos solo o con alimentos sólidos. Es característico que la ingesta de líquidos facilite la rumiación de alimentos sólidos3. La regurgitación carece del sabor ácido y amargo de los jugos gástricos y el sabor suele describirse como similar al de los alimentos recién ingeridos. Los síntomas sulen remitir una vez la rumia adquiere el sabor ácido y amargo y, por su origen voluntario pero inconsciente, no se presenta durante el sueño6. Por lo tanto, si existe regurgitación nocturna, habrá que sospechar otras enfermedades, como el reflujo gastroesofágico. En ocasiones, se acompaña de sensación de plenitud precoz e incomodidad abdominal, del tipo dispepsia25. Se ha reportado un aumento de caries y erosiones dentales en la población pediátrica, sin embargo, en adultos no parece que sea tan frecuente36. Es importante resaltar que hasta la mitad de los pacientes con síndrome de rumiación refieren pérdida de peso, en ocasiones muy importante30, aunque rara vez cursan con desnutrición o alteraciones electrolíticas significativas6.
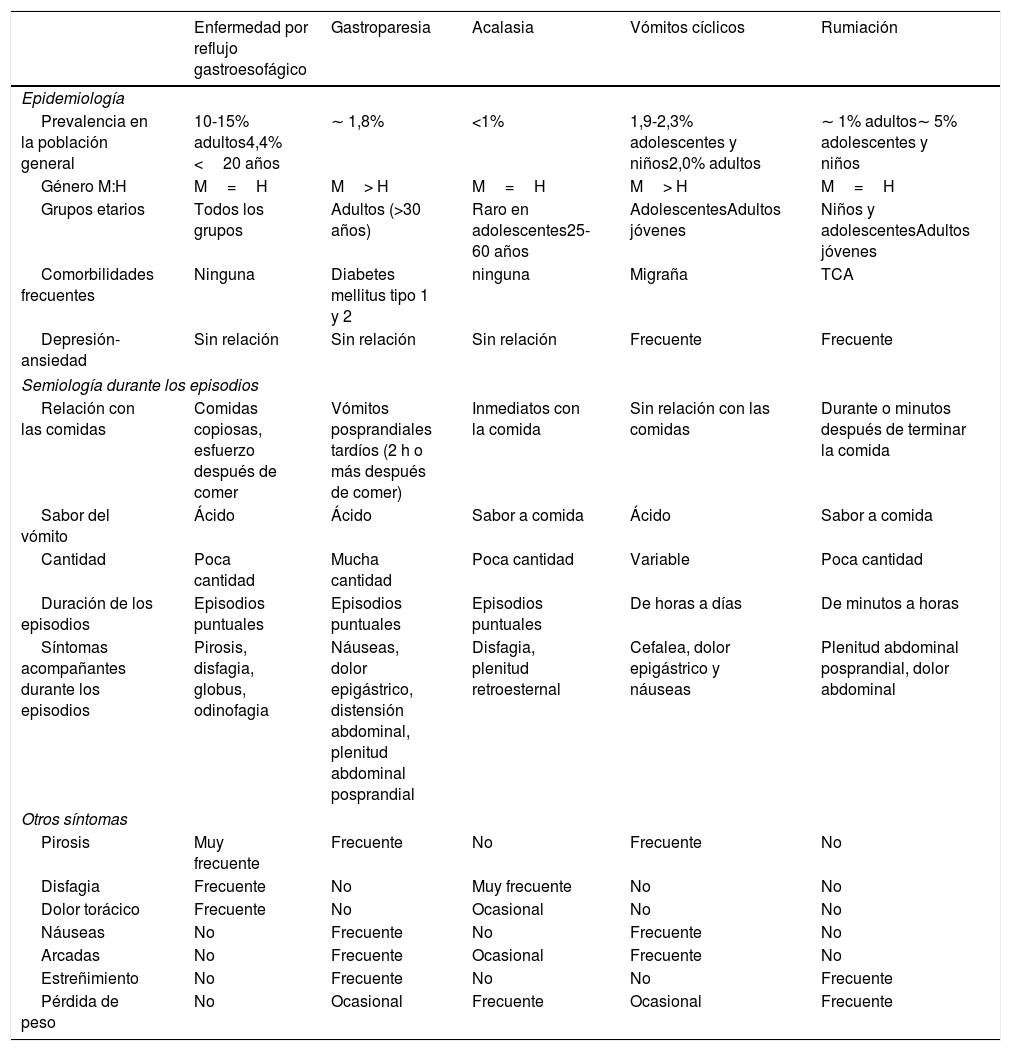
Los pacientes con síndrome de rumiación describen su sintomatología como «vómitos». Los resultados de las pruebas para evaluar los trastornos con vómitos crónicos, como la endoscopia de tubo digestivo alto, estudios de tránsito intestinal y estudios de laboratorio, no suelen ser concluyentes35. El síndrome de rumiación comparte características con otros trastornos gastrointestinales, sobre todo ERGE, trastornos de la unión esofagogástrica, como acalasia, y trastornos con náuseas y vómitos, entre los que destacan la gastroparesia y los vómitos cíclicos. En la tabla 1 se resumen las características clínicas que permiten diferenciar los trastornos antes mencionados. La presencia de esofagitis en los estudios endoscópicos es poco frecuente en pacientes con rumiación, pero no descarta el diagnóstico3. De hecho, en el estudio realizado por Kessing et al.29, uno de los desencadenantes de rumiación en los pacientes estudiados eran episodios de reflujo gastroesofágico. Como hemos mencionado, muchos pacientes con ERGE refractaria a tratamiento presentan síndrome de rumiación. Es importante reconocer que estas 2entidades pueden coexistir para evitar tratamientos invasivos, como cirugías antirreflujo, en pacientes con síndrome de rumiación.
Características clínicas de la enfermedad por reflujo gastroesofágico, gastroparesia, acalasia, vómitos cíclicos y rumiación
| Enfermedad por reflujo gastroesofágico | Gastroparesia | Acalasia | Vómitos cíclicos | Rumiación | |
|---|---|---|---|---|---|
| Epidemiología | |||||
| Prevalencia en la población general | 10-15% adultos4,4% <20 años | ∼ 1,8% | <1% | 1,9-2,3% adolescentes y niños2,0% adultos | ∼ 1% adultos∼ 5% adolescentes y niños |
| Género M:H | M=H | M> H | M=H | M> H | M=H |
| Grupos etarios | Todos los grupos | Adultos (>30 años) | Raro en adolescentes25-60 años | AdolescentesAdultos jóvenes | Niños y adolescentesAdultos jóvenes |
| Comorbilidades frecuentes | Ninguna | Diabetes mellitus tipo 1 y 2 | ninguna | Migraña | TCA |
| Depresión-ansiedad | Sin relación | Sin relación | Sin relación | Frecuente | Frecuente |
| Semiología durante los episodios | |||||
| Relación con las comidas | Comidas copiosas, esfuerzo después de comer | Vómitos posprandiales tardíos (2 h o más después de comer) | Inmediatos con la comida | Sin relación con las comidas | Durante o minutos después de terminar la comida |
| Sabor del vómito | Ácido | Ácido | Sabor a comida | Ácido | Sabor a comida |
| Cantidad | Poca cantidad | Mucha cantidad | Poca cantidad | Variable | Poca cantidad |
| Duración de los episodios | Episodios puntuales | Episodios puntuales | Episodios puntuales | De horas a días | De minutos a horas |
| Síntomas acompañantes durante los episodios | Pirosis, disfagia, globus, odinofagia | Náuseas, dolor epigástrico, distensión abdominal, plenitud abdominal posprandial | Disfagia, plenitud retroesternal | Cefalea, dolor epigástrico y náuseas | Plenitud abdominal posprandial, dolor abdominal |
| Otros síntomas | |||||
| Pirosis | Muy frecuente | Frecuente | No | Frecuente | No |
| Disfagia | Frecuente | No | Muy frecuente | No | No |
| Dolor torácico | Frecuente | No | Ocasional | No | No |
| Náuseas | No | Frecuente | No | Frecuente | No |
| Arcadas | No | Frecuente | Ocasional | Frecuente | No |
| Estreñimiento | No | Frecuente | No | No | Frecuente |
| Pérdida de peso | No | Ocasional | Frecuente | Ocasional | Frecuente |
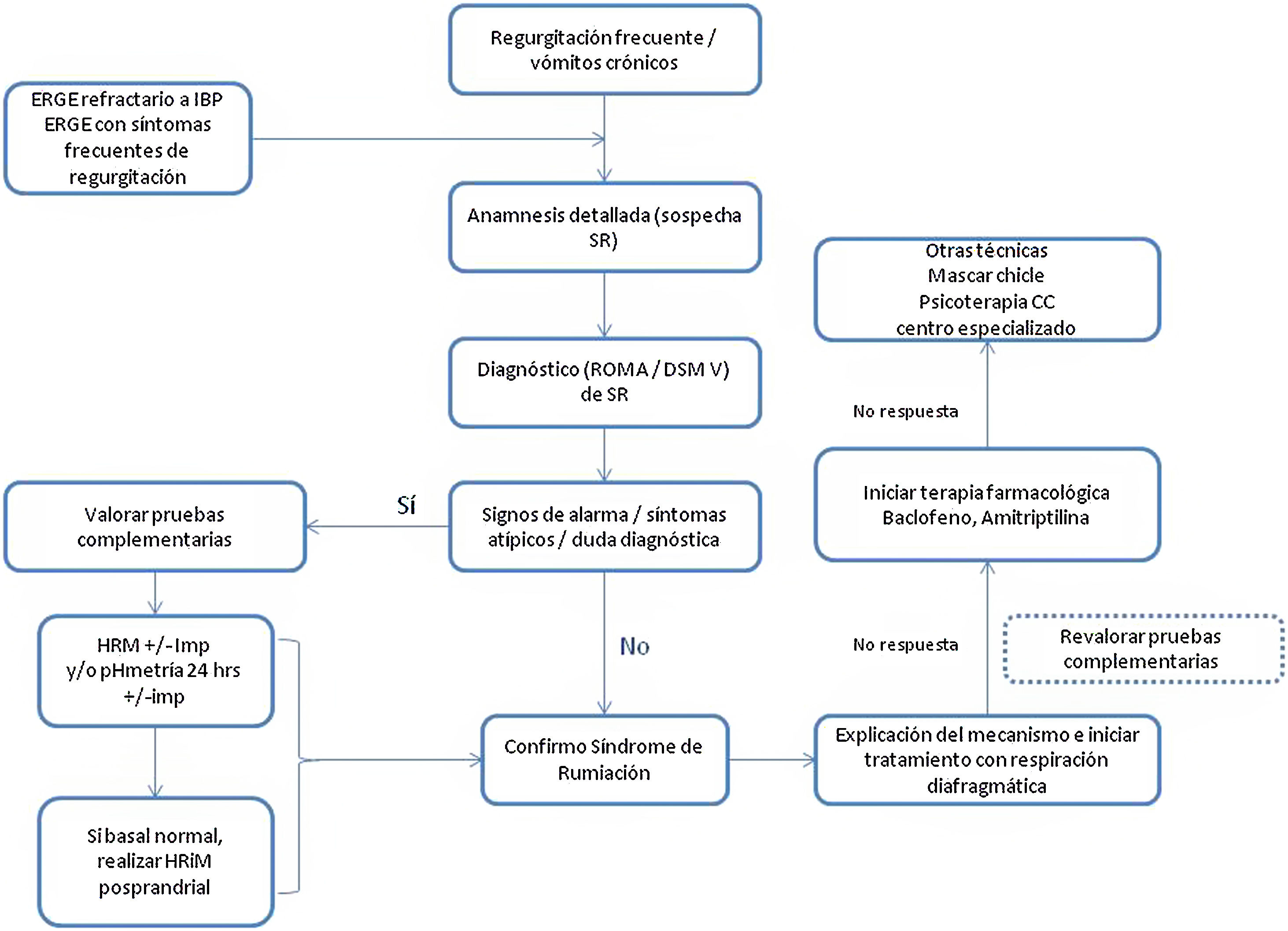
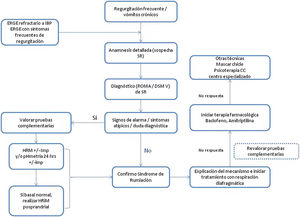
El diagnóstico del síndrome de rumiación es clínico. Destaca la importancia de una anamnesis exhaustiva sobre las características de los síntomas. Es imprescindible resaltar, sobre todo cuando se atiende a menores de edad, la importancia de interrogar tanto al paciente como a los familiares directos. Son útiles los criterios de Roma IV4 o del DSM-55 expuestos en la tabla 2. Los criterios de Roma especifican que no son imprescindibles las pruebas diagnósticas para descartar un trastorno orgánico cuando se reúnen los criterios diagnósticos clínicos. Cabe destacar que en la práctica clínica es de utilidad la observación conductual del paciente cuando es expuesto a los alimentos que le producen los síntomas, si bien este punto no se contempla en los algoritmos diagnósticos. Sin embargo, por el desconocimiento general de la enfermedad, los pacientes son muchas veces estudiados mediante una batería de pruebas invasivas, como endoscopia de tubo digestivo alto o estudios radiológicos, entre otras23, con un retraso en el diagnóstico que oscila entre los 2,7 y los 4,9 años24.
Criterios diagnósticos del síndrome de rumiación de acuerdo a los criterios de Roma IV y DSM-5
| Criterios diagnósticos síndrome de rumiación (Roma IV) | Criterios diagnósticos síndrome de rumiación (DSM-5) |
|---|---|
| 1. Regurgitación persistente o repetida de los alimentos recientemente ingeridos a la boca, que pueden ser escupidos o remasticados y reingeridos | Regurgitación repetida de los alimentos por un periodo de al menos un mes. Los alimentos regurgitados pueden ser remasticados, reingeridos o escupidos |
| 2. La regurgitación no está precedida de arcadas | La regurgitación repetida no es secundaria a una condición médica |
| Criterios complementarios• La regurgitación sin esfuerzo no está precedida de náuseas• La regurgitación contiene alimentos reconocibles y con un sabor placentero• La regurgitación tiende a desaparecer cuando el sabor del contenido se vuelve acídico• Los síntomas se presentan en los últimos 3 meses y al menos 6 meses antes del diagnóstico | El evento no ocurre exclusivamente en el curso de anorexia nerviosa, bulimia nerviosa, trastorno por atracones o trastorno de la conducta alimenticia evitativo/restrictivo |
| Si ocurre en la presencia de otro trastorno cognitivo (alteración del desarrollo cognitivo), tiene que ser lo suficientemente grave para necesitar atención clínica independiente |
Existen distintas pruebas complementarias de motilidad con patrones sugestivos de síndrome de rumiación. Las indicaciones para hacer las pruebas complementarias en pacientes con sospecha de síndrome de rumiación son: la presencia de síntomas poco frecuentes en rumiación como disfagia o pirosis, la persistencia de mucha sintomatología a pesar del tratamiento inicial o la necesidad de demostrar al paciente o familiares el origen de los síntomas23. Uno de los principales factores limitantes que restringe su uso es la baja disponibilidad, dado que son pruebas que suelen concentrarse en centros de referencia y demandan tiempo para su realización e interpretación.
Para el diagnóstico se dispone de 4 tipos de pruebas, 2de ellas complejas y limitadas a pocos centros. Una de ellas es la manometría gastrointestinal, que permite detectar un incremento generalizado de la presión intraabdominal y que se traduce en un pico de presión simultáneo a lo largo de estómago e intestino delgado (onda R)37. Sin embargo, se trata de una prueba compleja, incómoda e invasiva, disponible en muy pocos centros de alta especialización, lo cual repercute negativamente en su aplicabilidad, por lo que en la actualidad ha caído en desuso.
Otra prueba es la electromiografía, con la cual se visualiza de forma directa el mecanismo de la rumiación y se observa, durante los episodios de regurgitación, un aumento abrupto y simultáneo de la actividad de los músculos intercostales y de la pared anterior abdominal, que se asocia con el fenómeno de succión torácica y de compresión abdominal, respectivamente. Este proceso se correlaciona con los episodios de regurgitación24. Como desventaja, cabe mencionar la poca accesibilidad a esta prueba.
Las otras 2pruebas utilizadas para el diagnóstico objetivo del síndrome de rumiación son la manometría esofágica de alta resolución con impedanciometría (HRIM) y la pHmetría ambulatoria con impedanciometría de 24 h. Es importante mencionar que estas pruebas están validadas sobre todo para el diagnóstico de ERGE, por lo que los resultados deben interpretarse con cautela.
La HRIM evalúa de forma concomitante la direccionalidad del movimiento líquido o gas en el cuerpo esofágico y los cambios de presión de cavidades y esfínteres29. El estudio HRIM en el régimen posprandial sirve para valorar la respuesta manométrica a un estímulo digestivo potencialmente aversivo y consiste en un estudio estándar posterior a la ingesta de una comida12. En contraposición a los episodios de reflujo gastroesofágico, los episodios de rumiación se caracterizan por un aumento de la presión gástrica superior a 30mmHg, lo que diferencia ambas entidades29. De forma característica, el aumento de la presión intragástrica sucede de forma inmediatamente posterior al inicio de la deglución: se puede observar, de forma concomitante en el canal de la impedancia, el movimiento retrógrado del bolo38. En ocasiones, la alteración manométrica solo se ve desencadenada tras la ingesta de comida sólida y no durante el protocolo estándar de la HRIM con el test de degluciones líquidas múltiples39, por lo que la HRIM basal parece menos útil para distinguir el síndrome de rumiación de la ERGE. Sin embargo, no existen protocolos estandarizados para la evaluación de una sospecha de síndrome de rumiación.
La pHmetría ambulatoria de 24 h con impedanciometría utilizando un catéter multicanal permite diferenciar la dirección y la acidez del contenido gástrico, que se extiende proximalmente hacia el esófago. Yadlapati et al.12 estudiaron una cohorte de 94 pacientes con el diagnóstico de ERGE refractaria a IBP con HRIM esofágica posprandial y pHmetría ambulatoria de 24 h con impedanciometría y reclasificaron a los pacientes en función de los resultados: un 76% de los casos presentaba un patrón manométrico posprandial alterado y un 20% de ellos cumplía criterios de síndrome de rumiación. Bajo esta premisa, Nakagawa et al.40 diseñaron un sistema de puntuación para el síndrome de rumiación que se aplicó a aquellos pacientes con un diagnóstico provisional de ERGE refractaria a IBP, que fueron estudiados con una pHmetría de 24 h con impedanciometría. Dicho sistema de puntuación sirvió para diagnosticar de síndrome de rumiación a un 46% de los pacientes con ERGE refractaria a IBP y diferenciarla de regurgitación persistente con elevada fiabilidad (sensibilidad del 91,7% y especificidad del 78,6%). Destacó que los pacientes rumiantes presentaban más episodios de reflujo no ácido en el periodo posprandial precoz con extensión esofágica más alta que los pacientes con ERGE refractaria a IBP (figs. 1-2).
Mecanismo fisiopatológico de la rumiación. La ingesta de alimentos inicia una respuesta condicionada, que consiste en una contracción involuntaria de los músculos de la pared abdominal (A), aumento de la presión intraabdominal y de los músculos intercostales (succión torácica) (B), asociada a relajación del diafragma que permite el reflujo de los alimentos recientemente ingeridos del estómago a la boca (C).
Las opciones terapéuticas en el síndrome de rumiación se pueden dividir en terapias conductuales, farmacológicas y quirúrgicas. La información acerca de la eficacia, seguridad y resultados a largo plazo es limitada y la mayor parte de la evidencia hasta la fecha proviene de estudios observacionales, retrospectivos o series de casos35.
El éxito de la terapia conductual recae en una explicación detallada del proceso y del mecanismo fisiopatológico subyacente. Cabe destacar que la mayoría de los pacientes desconoce y es inconsciente del proceso que conduce al episodio de regurgitación, que viene determinado por la coordinación de los distintos grupos musculares, a lo que contribuye la rapidez y la facilidad de la maniobra que conduce a la regurgitación3. Actualmente, la respiración diafragmática (con o sin biofeedback), se considera el tratamiento de primera línea por la calidad de la evidencia respecto a su uso, por su fácil implementación en el contexto ambulatorio y por su bajo coste31.
La evidencia hasta la fecha demuestra que la respiración diafragmática es un tratamiento efectivo para disminuir los episodios de regurgitación. La respiración diafragmática consiste en colocar una mano encima del pecho y la otra encima del abdomen durante la respiración41. Se instruye el paciente en proyectar hacia fuera el abdomen coincidiendo con la respiración torácica y en mantener la posición del tórax, comprobando con la mano que queda lo más inmóvil posible. Las respiraciones deben ser lentas y completas, y conseguir una media de 6 a 8 respiraciones por minuto. Se recomienda la respiración diafragmática durante 15 min después de todas las comidas; también debería practicarse entre comidas si el paciente presenta episodios de regurgitación, para reeducar la rumiación. En un estudio observacional con 16 pacientes guiado con HRIM esofágica posprandial, la respiración diafragmática conllevó un descenso de la presión gástrica y un aumento de la presión de la unión esofagogástrica que se tradujo en un menor número de eventos de regurgitación posprandiales30. Estos hallazgos indican que el aumento de la presión de la unión esofagogástrica desempeña un papel en el efecto terapéutico de la terapia conductual en el síndrome de rumiación. La limitación fue que los episodios de rumiación reaparecieron al recuperar los pacientes el patrón habitual de respiración.
La terapia de reeducación mediante respiración diafragmática guiada por biofeedback con electromiografía disminuye la actividad de la musculatura intercostal y de la pared anterior y consigue una reducción de los episodios de regurgitación24. La prueba más sólida proviene de un estudio aleatorizado con 24 pacientes que demuestra la superioridad del biofeedback guiado con electromiografía comparado con placebo42. Todos los pacientes del grupo intervención recibieron 3 sesiones durante un periodo de 10 días. Aquellos pacientes que recibieron biofeedback no solo aprendieron de forma efectiva a reducir la actividad de los músculos intercostales y de la pared anterior, sino que presentaron una disminución significativa de los eventos de rumiación a largo plazo.
Hasta la fecha, no se han llevado a cabo estudios que comparen directamente la respiración diafragmática con o sin biofeedback. Dada la baja disponibilidad de biofeedback en la mayoría de los escenarios de la práctica clínica, algunos autores recomiendan un enfoque terapéutico escalonado y reservan el biofeedback para aquellos casos con respuesta parcial o fallida a la respiración diafragmática31.
Por el mecanismo fisiopatológico del síndrome de rumiación, los fármacos que mejoren la acomodación o el vaciamiento gástrico o que aumenten el tono del esfínter esofágico inferior pueden ser de potencial ayuda43.
Baclofeno es un agonista del receptor del ácido gamma-aminobutírico que actúa aumentando el tono del esfínter esofágico inferior y suprimiendo las relajaciones transitorias del mismo esfínter. En un estudio cruzado doble ciego controlado con placebo con 20 pacientes, tomar 10mg 3 veces al día de baclofeno se asoció a una disminución modesta de los episodios de regurgitación evidenciados por HRIM esofágica posprandial, probablemente por su efecto sobre el esfínter esofágico inferior44. En un estudio abierto, 12 pacientes con síndrome de rumiación completaron una semana de tratamiento con baclofeno, con una reducción marcada de los episodios de regurgitación posprandial43. Se desconoce el impacto de baclofeno a largo plazo desde el punto de vista de la eficacia clínica y la tolerabilidad. En la práctica clínica, el perfil de seguridad puede limitar de forma muy marcada el uso de baclofeno, especialmente en la población de mayor edad, más susceptible a padecer sus efectos adversos (sedación, somnolencia, confusión, mareo, fatiga, insomnio).
Un estudio abierto con 21 pacientes evaluó el efecto de la psicoterapia con levosulpiride, un antagonista selectivo del receptor D2 de la dopamina con actividad procinética, durante un periodo de 8 meses45. Solo un 38% de los pacientes presentó mejoría clínica, comparado con un 48% que se mantuvo sin cambios y un 14% que presentó empeoramiento de los síntomas.
No hay estudios clínicos controlados que evalúen el papel de los neuromoduladores como tratamiento único en el síndrome de rumiación. Existe un solo estudio prospectivo no controlado46 que evalúa el efecto adyuvante de los antidepresivos tricíclicos junto a la terapia conductual con resultados prometedores. Sí está más establecido el papel de los neuromoduladores en el manejo de condiciones comórbidas, como trastornos psiquiátricos, que resalta el probable efecto sobre el fenómeno de hipersensibilidad visceral31. De forma anecdótica, se ha reportado el beneficio de masticar chicle en 2 casos en población pediátrica y adolescente con comorbilidad psiquiátrica47. En una pequeña serie de casos se reporta la resolución de síntomas en los 5 pacientes con síndrome de rumiación refractarios a tratamiento médico y conductual, que fueron tratados mediante funduplicatura de Nissen48. También se ha descrito mejoría clínica con la gastrectomía subtotal en un único caso refractario49. Sin embargo, dada la ausencia de información de calidad proveniente de estudios clínicos aleatorizados junto al riesgo inherente a la cirugía mayor, no se contempla el tratamiento quirúrgico en el algoritmo terapéutico del síndrome de rumiación y debería limitarse su papel a la investigación.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran no tener conflicos de interés.