La medida de presión arterial (PA) en la clínica es el procedimiento más utilizado para el diagnóstico y tratamiento de la hipertensión arterial (HTA), pero presenta una considerable inexactitud debida, por un lado, a la propia variabilidad intrínseca de la PA y, por otro, a sesgos derivados de la técnica y condiciones de medida. Varios estudios han demostrado la superioridad pronóstica de la monitorización ambulatoria de la PA (MAPA), que además detecta la HTA de bata blanca, evitando sobrediagnósticos y sobretratamientos en numerosos casos, y la HTA enmascarada que, al contrario, tiene riesgo de infradetección e infratratamiento. La MAPA está reconocida como la técnica más apropiada para el diagnóstico y seguimiento de la HTA en la mayoría de las guías internacionales.
El presente documento, tomando como referencia las recomendaciones de la Sociedad Europea de Hipertensión, tiene como objetivo revisar las evidencias sobre la MAPA, servir de guía a los profesionales sanitarios y fomentar la utilización de esta técnica en el diagnóstico y el seguimiento del paciente hipertenso. Se abordan el procedimiento, los requisitos necesarios para realizar una MAPA y sus indicaciones clínicas. También se analizan las principales aportaciones de la MAPA en el diagnóstico de los fenotipos de HTA de bata blanca y HTA enmascarada, los patrones de variabilidad a corto plazo de la PA, su utilidad en la HTA resistente y de alto riesgo, así como su papel en grupos especiales de población como ancianos, niños y embarazadas. Finalmente, se tratan aspectos sobre la situación actual del Registro español de MAPA y las perspectivas futuras en cuanto a investigación y generalización de la MAPA en la práctica clínica.
Conventional blood pressure (BP) measurement in clinical practice is the most used procedure for the diagnosis and treatment of hypertension (HT), but is subject to considerable inaccuracies due to, on the one hand, the inherent variability of the BP itself and, on the other hand biases arising from the measurement technique and conditions, Some studies have demonstrated the prognosis superiority in the development of cardiovascular disease using ambulatory blood pressure monitoring (ABPM). It can also detect “white coat” hypertension, avoiding over-diagnosis and over-treatment in many cases, as well detecting of masked hypertension, avoiding under-detection and under-treatment. ABPM is recognised in the diagnosis and management of HT in most of international guidelines on hypertension.
The present document, taking the recommendations of the European Society of Hypertension as a reference, aims to review the more recent evidence on ABPM, and to serve as guidelines for health professionals in their clinical practice and to encourage ABPM use in the diagnosis and follow-up of hypertensive subjects. Requirements, procedure, and clinical indications for using ABPM are provided. An analysis is also made of the main contributions of ABPM in the diagnosis of “white coat” and masked HT phenotypes, short term BP variability patterns, its use in high risk and resistant hypertension, as well as its the role in special population groups like children, pregnancy and elderly. Finally, some aspects about the current situation of the Spanish ABPM Registry and future perspectives in research and potential ABPM generalisation in clinical practice are also discussed.
La presión arterial (PA) elevada es el principal factor de riesgo para el desarrollo de enfermedad cardiovascular (ECV) y el mayor responsable de pérdida de salud en el mundo1. A pesar de su relativamente fácil diagnóstico y tratamiento, el grado de control sigue siendo inadecuado en la mayoría de las poblaciones2-4.
La hipertensión arterial (HTA) se define por unas cifras de PA sistólica ≥ 140mmHg o de PA diastólica ≥ 90mmHg o ambas, obtenidas con la medida convencional en la consulta5. Las últimas guías norteamericanas de HTA han reducido el umbral de PA para el diagnóstico de HTA a cifras inferiores a 130/80mmHg6 pero las guías europeas han mantenido el umbral diagnóstico previo5. Estos valores se basan en evidencias de que a partir de dichas cifras el riesgo de enfermedad se incrementa y que la reducción por debajo de estos valores consigue una disminución de la morbimortalidad5,7.
La mayoría del conocimiento generado en HTA se basa en las medidas de la PA en la consulta5,6. Sin embargo, la principal limitación de este procedimiento radica en que solo nos ofrece información de un valor en un momento concreto y que presenta numerosos sesgos5,6,8. Desde 2011, las guías británicas del National Institute for Health and Clinical Excellence (NICE)9 y, posteriormente, diferentes sociedades científicas e instituciones recomiendan realizar una monitorización ambulatoria de la PA (MAPA) para confirmar el diagnóstico de HTA, reducir los sesgos de la PA en consulta y permitir la detección de la HTA de bata blanca y de la HTA enmascarada5,6,10-13. Además, la MAPA aporta valor pronóstico para el desarrollo de ECV14-19, destaca el fenotipo de HTA enmascarada como el de mayor riesgo de mortalidad cardiovascular y total19 e informa de la PA nocturna y la variabilidad circadiana que aportan valor pronóstico adicional20-24. El análisis de esta estrategia se mostró coste-efectiva en todas las edades con relación a otras estrategias con toma de PA en consulta o con automedida de la PA (AMPA)25.
En la actualidad, se considera que la MAPA es el método más adecuado para una mejor estimación de la PA. El presente documento de la Sociedad Española de Hipertensión-Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA), tomando como referencia las recomendaciones de la Sociedad Europea de Hipertensión5, tiene como objetivo revisar las evidencias más recientes sobre la MAPA, servir de guía a los profesionales sanitarios en su práctica clínica y fomentar la utilización de la misma en el diagnóstico y el tratamiento del paciente hipertenso en nuestro medio.
Antecedentes y definiciónLa MAPA ha estado disponible de una forma u otra desde hace unos 50 años, habiéndose desarrollado inicialmente para estudio del perfil circadiano y para valorar la eficacia de los tratamientos durante 24 h. Los primeros monitores que se utilizaron requerían registros intraarteriales de la PA, con las dificultades técnicas y éticas que ello planteaba. El posterior desarrollo tecnológico permitió las mediciones de PA con metodología no invasiva durante 24 h, ampliando así su utilización en la práctica clínica y no solo en investigación. La MAPA consiste en la realización de múltiples medidas de la PA de forma automática, fuera del ambiente sanitario, durante la actividad normal del individuo y durante un periodo de 24 h26. Desde hace años, diferentes sociedades científicas han publicado recomendaciones sobre la utilización de la MAPA pero, sin embargo, su generalización ha sido escasa hasta ahora, especialmente en Atención Primaria, debido a múltiples factores27-30.
Consideraciones generalesVentajas y limitaciones de la MAPALas principales ventajas de la MAPA radican en que: 1) proporciona un mayor número de lecturas de la PA en distintas condiciones de la vida habitual del paciente incluyendo la actividad y el descanso; 2) permite además la identificación de la HTA de bata blanca y enmascarada; 3) es mejor predictor de ECV que la PA en la consulta y que la AMPA, y 4) permite valorar la eficacia del tratamiento y la variabilidad en las 24 h5,6,27,28.
Las limitaciones son: 1) la relativa falta de disponibilidad actual (50% en Atención Primaria)30; 2) la posibilidad de lecturas inexactas durante la actividad; 3) la posible incomodidad, especialmente en el periodo nocturno, pudiendo ocasionar rechazo y reticencia a repetir la prueba por parte de algunos pacientes, y 4) los costes iniciales, aunque el precio actual de los dispositivos se ha reducido y los análisis de coste-beneficio demuestran que los costes iniciales están justificados por los beneficios a medio/largo plazo5,25,27,28,31-33.
Indicaciones de la MAPALas principales indicaciones de la MAPA se detallan en la tabla 1 y serían de forma global: 1) la confirmación del diagnóstico de HTA; 2) la identificación de los fenotipos de HTA de bata blanca y HTA enmascarada, tanto en pacientes tratados como no tratados, y 3) la identificación de patrones anormales como la HTA diurna, la hipotensión posprandial, la HTA nocturna, un descenso tensional nocturno inadecuado, la HTA matutina o un aumento de la variabilidad tensional a corto plazo (inestabilidad de las cifras de PA). Otras utilidades incluyen la identificación de la HTA resistente verdadera o la detección de episodios de hipotensión sintomáticos, tanto asociados al tratamiento antihipertensivo, como a enfermedades neurológicas (p. ej., la enfermedad de Parkinson).
Indicaciones de la monitorización ambulatoria de la presión arterial
| Confirmación del diagnóstico o control de la hipertensión |
| HTA verdadera / normotensión en sujetos no tratados o HTA controlada / no controlada en los tratados |
| Identificación del fenómeno de bata blanca |
| Especialmente prevalente en la hipertensión grado 1 (140-159/90-99 mmHg) |
| HTA de bata blanca en sujetos no tratados |
| HTA no controlada de bata blanca en los sujetos tratados |
| HTA seudorresistente o resistente de bata blanca en sujetos tratados con 3 o más fármacos a dosis máximas incluyendo un diurético |
| Identificación de la HTA enmascarada |
| Especialmente prevalente en la PA normal-alta (130-139/85-89 mmHg) |
| HTA enmascarada en sujetos no tratados |
| HTA no controlada enmascarada en sujetos tratados |
| Identificar patrones anormales |
| HTA diurna: reducción tensional inducida por la siesta, hipotensión posprandial |
| HTA nocturna aislada, perfil circadiano, HTA matutina, aumento de la variabilidad |
| Evaluación de hipotensión asociada a mareos y síncopes y enfermedad de Parkinson |
| Estudio de la HTA de alto riesgo |
| Pacientes con daño orgánico o riesgo de ECV elevado, diabetes, enfermedad renal crónica |
| HTA en niños y embarazadas |
ECV: enfermedad cardiovascular; HTA: hipertensión arterial; PA: presión arterial.
La definición de los límites de normalidad de la PA para la MAPA se determinan partiendo de los umbrales diagnósticos con la PA en la clínica (140/90mmHg) y de forma estadística y, en parte, basados en eventos. Los umbrales actuales, 130/80mmHg en 24 h, 135/85mmHg en periodo diurno, y 120/70mmHg en periodo nocturno, se detallan en la tabla 2 y se derivan de los datos obtenidos de diferentes bases de datos internacionales y son los propuestos por la Sociedad Europea de Hipertensión5,34,35. Queda por resolver si dichos umbrales son generalizables en todas las edades y condiciones, o si se necesitan valores de referencia especiales en diferentes poblaciones. En el caso de niños y adolescentes y embarazadas, la Sociedad Europea de Hipertensión (ESH)ha propuesto umbrales específicos que se presenten en las tablas 3 y 427,28,36,37.
Definición de hipertensión arterial en la consulta y fuera de la consulta
| PA sistólica (mmHg) | PA diastólica (mmHg) | ||
|---|---|---|---|
| PA en la consulta | ≥ 140 | y/o | ≥ 90 |
| PA en la MAPA | |||
| Diurna | ≥ 135 | y/o | ≥ 85 |
| Nocturna | ≥ 120 | y/o | ≥ 70 |
| 24 h | ≥ 130 | y/o | ≥ 80 |
| PA en la AMPA | ≥ 135 | y/o | ≥ 85 |
AMPA: automedida de la PA; MAPA: monitorización ambulatoria de la presión arterial; PA: presión arterial.
Adaptada Williams et al.5.
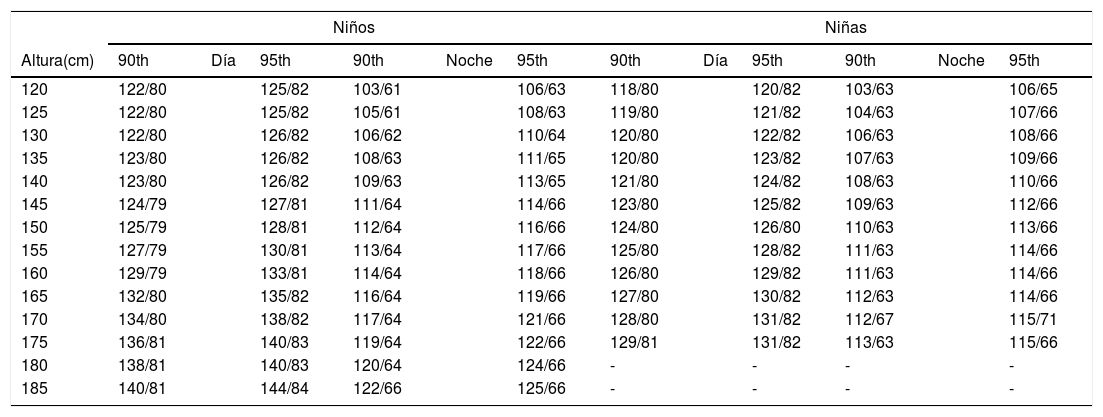
Percentiles de presión ambulatoria sistólica y diastólica (mmHg) para uso clínico en niños y adolescentes
| Niños | Niñas | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Altura(cm) | 90th | Día | 95th | 90th | Noche | 95th | 90th | Día | 95th | 90th | Noche | 95th |
| 120 | 122/80 | 125/82 | 103/61 | 106/63 | 118/80 | 120/82 | 103/63 | 106/65 | ||||
| 125 | 122/80 | 125/82 | 105/61 | 108/63 | 119/80 | 121/82 | 104/63 | 107/66 | ||||
| 130 | 122/80 | 126/82 | 106/62 | 110/64 | 120/80 | 122/82 | 106/63 | 108/66 | ||||
| 135 | 123/80 | 126/82 | 108/63 | 111/65 | 120/80 | 123/82 | 107/63 | 109/66 | ||||
| 140 | 123/80 | 126/82 | 109/63 | 113/65 | 121/80 | 124/82 | 108/63 | 110/66 | ||||
| 145 | 124/79 | 127/81 | 111/64 | 114/66 | 123/80 | 125/82 | 109/63 | 112/66 | ||||
| 150 | 125/79 | 128/81 | 112/64 | 116/66 | 124/80 | 126/80 | 110/63 | 113/66 | ||||
| 155 | 127/79 | 130/81 | 113/64 | 117/66 | 125/80 | 128/82 | 111/63 | 114/66 | ||||
| 160 | 129/79 | 133/81 | 114/64 | 118/66 | 126/80 | 129/82 | 111/63 | 114/66 | ||||
| 165 | 132/80 | 135/82 | 116/64 | 119/66 | 127/80 | 130/82 | 112/63 | 114/66 | ||||
| 170 | 134/80 | 138/82 | 117/64 | 121/66 | 128/80 | 131/82 | 112/67 | 115/71 | ||||
| 175 | 136/81 | 140/83 | 119/64 | 122/66 | 129/81 | 131/82 | 113/63 | 115/66 | ||||
| 180 | 138/81 | 140/83 | 120/64 | 124/66 | - | - | - | - | ||||
| 185 | 140/81 | 144/84 | 122/66 | 125/66 | - | - | - | - | ||||
Adaptada de O’Brien et al.27.
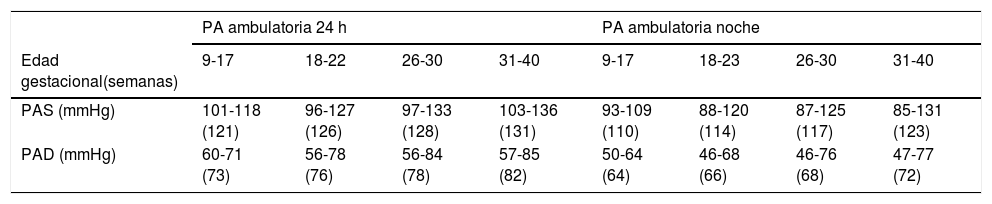
Valores de presión ambulatoria sistólica y diastólica (mmHg) según la edad gestacional (valor de PA más alto entre paréntesis)
| PA ambulatoria 24 h | PA ambulatoria noche | |||||||
|---|---|---|---|---|---|---|---|---|
| Edad gestacional(semanas) | 9-17 | 18-22 | 26-30 | 31-40 | 9-17 | 18-23 | 26-30 | 31-40 |
| PAS (mmHg) | 101-118 (121) | 96-127 (126) | 97-133 (128) | 103-136 (131) | 93-109 (110) | 88-120 (114) | 87-125 (117) | 85-131 (123) |
| PAD (mmHg) | 60-71 (73) | 56-78 (76) | 56-84 (78) | 57-85 (82) | 50-64 (64) | 46-68 (66) | 46-76 (68) | 47-77 (72) |
MAPA: monitorización ambulatoria de la PA; PA: presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Adaptada de O’Brien et al.27.
Para la realización de la MAPA en la clínica es fundamental el uso de dispositivos con validación específica de acuerdo con protocolos internacionales. Los protocolos más utilizados son el de la ESH (ESH-IP), el de la Sociedad Británica de Hipertensión y el de la Asociación Americana de Instrumentos Médicos38-40. El protocolo europeo ESH-IP para la validación está disponible online41. Existe un protocolo internacional (PA.Net quality certification protocol) que proporciona criterios adicionales de calidad para la MAPA no contemplados en los criterios de validación previos42. Los certificados de evaluación y calidad se suministran por los fabricantes y se publican en la página Web www.dableducational.org. Se pueden requerir protocolos específicos en poblaciones especiales, como niños y adolescentes, embarazadas y ancianos, y situaciones como obesidad y arritmias. Sería deseable en el futuro obtener la validación en estas poblaciones especiales, pero en su ausencia es preferible utilizar en estos grupos de población los dispositivos validados habitualmente para realizar MAPA.
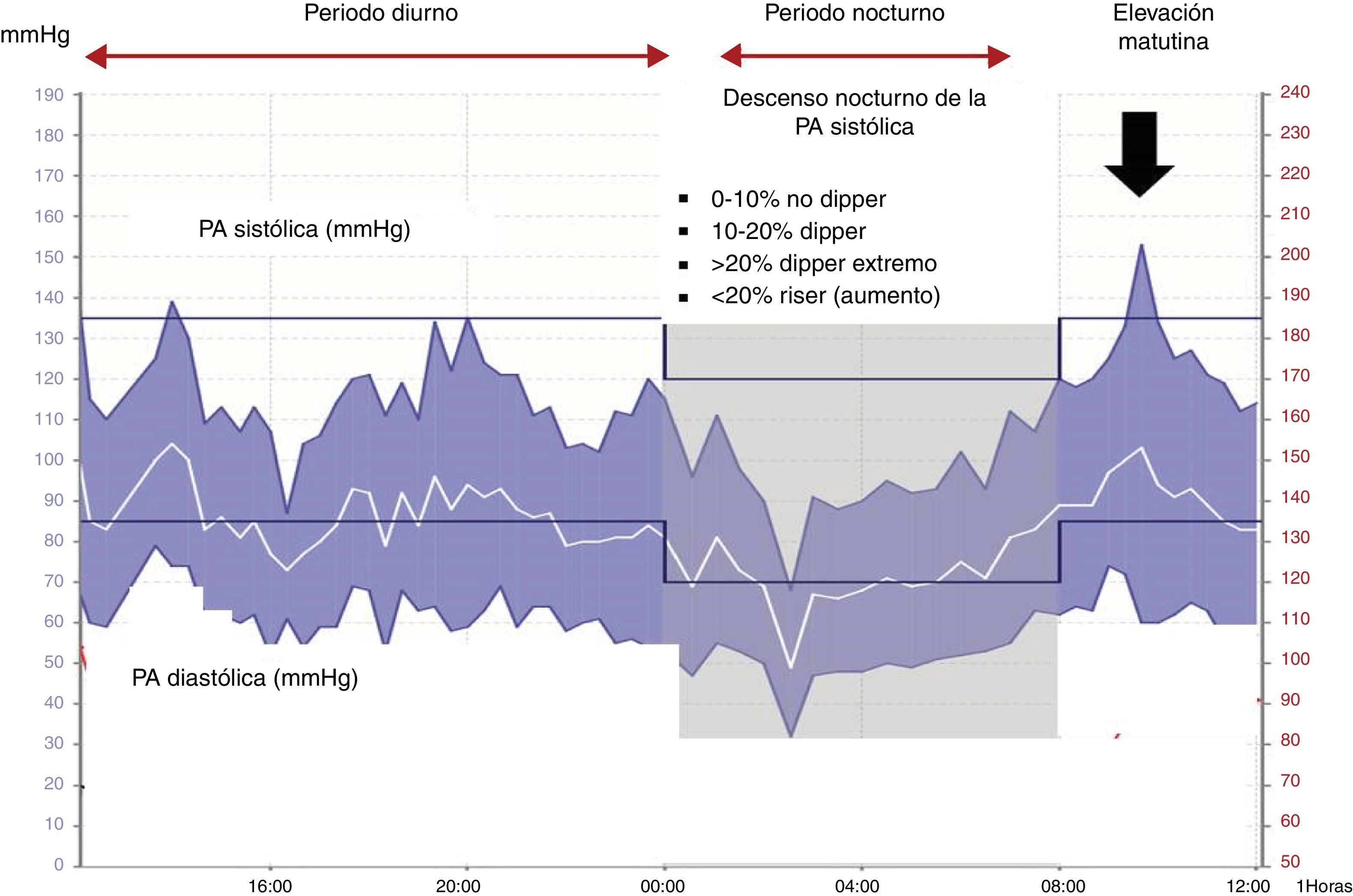
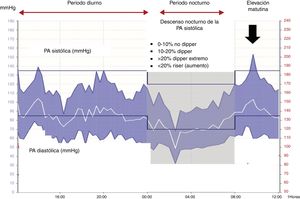
En relación con el software y el análisis de los datos de la MAPA, todos los dispositivos han de proporcionar un informe estandarizado que debe mostrar, básicamente: 1) un gráfico con las diferentes ventanas en el periodo de 24 h, claramente demarcadas con los intervalos diurno y nocturno, y líneas que marquen los límites de normalidad de la PA en ambos periodos; 2) un resumen estadístico con las cifras medias de PA, frecuencia cardiaca separadas según periodo de 24 h, intervalo diurno y nocturno, y 3) los datos crudos de la PA. Además, también deben proporcionar sistemas de almacenamiento de los informes para facilitar el sistema de registro. Los datos que se requieren en el software con base en las necesidades clínicas y de investigación se detallan en la tabla 5. En la figura 1 se representa un gráfico convencional de la MAPA.
Requerimientos de software para la realización de MAPA
| Informe clínico |
| Número y porcentaje de lecturas válidas |
| Gráfico estandarizado con las medidas de PA con ventanas de los periodos diurno y nocturno y línea que marque los límites de normalidad de la PA en ambos periodos |
| Resumen estadístico con las medias ponderadas y la desviación estándar de la PA sistólica y diastólica y frecuencia cardiaca. |
| Descenso nocturno (%) o cociente noche/día de la PA sistólica y diastólica |
| Datos opcionales |
| Informe de interpretación sobre la normalidad de los datos y perfil circadiano |
| Gráfico de tendencias para comparar diferentes MAPA |
| Datos para investigación |
| Almacenamiento de datos crudos con capacidad de exportación a bases de datos |
| Medidas de variabilidad como la desviación típica de las medias de PA en todos los periodos, coeficiente de variación y variabilidad media real; cálculo del área bajo la curva; carga de PA; producto frecuencia-PA; índice de rigidez arterial, presión arterial central en dispositivos especiales |
MAPA: monitorización ambulatoria de la PA; PA: presión arterial.
Adaptada de O’Brien et al.27.
Si bien las medias de PA son los parámetros de más valor en la MAPA por su valor predictivo de ECV, existen índices que habitualmente se utilizan y presentan en los informes de la MAPA y serían:
- a.
Perfil circadiano, que hace referencia al descenso nocturno de la PA, bien sistólica o bien diastólica.
- b.
Carga de PA: es el porcentaje de lecturas de PA por encima del valor umbral en cada periodo.
- c.
Índices de variabilidad: la mayoría de los programas comerciales incluyen la desviación estándar de las medias de PA en cada periodo. Alternativamente, se pueden calcular los coeficiente de variación (desviación estándar dividida por la media de PA), la variabilidad real media (media de las diferencias, en valor absoluto, entre medidas consecutivas) y la elevación matutina de PA o morning surge (diferencia entre las medidas al despertar y las nocturnas)27,28.
La MAPA es una técnica que requiere entrenamiento específico del personal que la va a realizar. Se necesitan conocimientos sobre los principios generales de la medida de la PA, el manejo de los diferentes manguitos, el conocimiento de los monitores y del software utilizado y la interpretación básica de los datos que proporciona la MAPA.
Para la realización de la MAPA se requieren 2 visitas de aproximadamente 10-15 min; en la primera se coloca el monitor y en la segunda se descargan las mediciones de PA y se obtiene el informe que proporciona el programa.
Se debe realizar en un día rutinario del paciente e informarle del procedimiento preferiblemente con instrucciones escritas. Se le indicará que tenga el brazo inmóvil durante la medición. No debe ducharse y debe realizar su actividad habitual. Es conveniente realizar un diario donde se registren incidencias, los horarios y la calidad del sueño y la siesta, y la toma de medicación. Se debe colocar preferentemente en el brazo no dominante para evitar interferencias y errores de lectura, salvo situaciones en donde se haya objetivado PA significativamente más elevadas en un brazo, en cuyo caso se elegirá este para colocar el manguito. Hay que elegir el tamaño adecuado del manguito (debe cubrir el 80-100% de la circunferencia del brazo y el 35-50% de la longitud del brazo)27,28, ya que manguitos más cortos o estrechos pueden causar sobrestimación de la PA y manguitos más grandes infraestimación de la misma. Todos los dispositivos deben disponer de manguitos pequeños, medianos y grandes para usar según el perímetro del brazo que cada fabricante debe suministrar de acuerdo con los estudios de validación y la recomendación de las guías clínicas5,6,27,28. En pacientes obesos, la utilización del manguito grande puede causar mayor incomodidad de la habitual, lo cual se deberá explicar al paciente.
El registro debe comenzar por la mañana, antes de tomar los fármacos antihipertensivos, y debe finalizar pasadas 24 h. El monitor se debe programar para medir la PA cada 15-20 min durante el periodo diurno (desde las 6 h hasta las 24 h) y cada 20-30 min durante la noche (desde las 24 h hasta 6 h). Si bien no hay datos firmes sobre el número de lecturas a realizar, se considera aceptable disponer de un 70% de lecturas válidas con un mínimo de 20 lecturas diurnas y 7 en periodo nocturno5,6,27,28. Para el cálculo del periodo horario se deben usar preferentemente los datos del diario del paciente pero también se podrían usar intervalos fijos (9 a 21 h y de 1 a 6 h), eliminando los intervalos intermedios que están tratados mediante variación, si bien esto podría ocasionar sesgos. El resumen del procedimiento se detalla en la tabla 6.
Requerimientos para obtener un MAPA satisfactoria
| Requerimientos básicos |
| El paciente debe ser capaz de comprender las instrucciones sobre el procedimiento |
| Se debe realizar en un día rutinario del paciente |
| La primera visita puede requerir entre 10-15 min |
| El paciente debe estar tranquilo en un ambiente relajado |
| Preparación del monitor |
| Comprobar la carga de la batería |
| Introducir los datos del paciente e inicializar el monitor |
| Seleccionar los intervalos de medida de PA |
| Poner el manguito adecuado en el brazo no dominante del paciente (80-100% de la circunferencia del brazo) con la vejiga del manguito en la arteria braquial |
| Pasar los tubos encima del cuello del paciente para conectarlos al monitor a la altura de la cintura |
| Hacer una toma de PA manual para familiarizar al paciente con el procedimiento |
| Consejos al paciente |
| Explicar el procedimiento, dar instrucciones impresas y diario para el paciente para anotar horarios de toma de la medicación, hora de acostarse y levantarse e incidencias |
| Realizar un día rutinario pero explicar al paciente que debe quedarse quieto al realizar la medición de PA con el brazo relajado y a la altura del corazón |
| No ducharse ni bañarse |
| Explicar cómo desconectar el dispositivo si hubiera mal funcionamiento y colocar la vejiga del manguito sobre la arteria braquial si se descoloca el manguito |
| Retirar el monitor |
| Retirar el manguito y el dispositivo o instruir al paciente que lo haga el una vez pasado el intervalo de 24 h |
| Descargar los datos en el ordenador y generar el informe |
MAPA: monitorización ambulatoria de la PA; PA: presión arterial.
Adaptada de O’Brien et al.27.
En los últimos años se ha reconocido la importancia de la MAPA en el diagnóstico definitivo de la HTA desde las guías británicas del NICE9 en 2011, las guías canadienses (Canadian Hypertension Education Program)11, las recomendaciones de la US Preventive Services Task Force12, en España el Programa de Actividades Preventivas y Promoción de la Salud (PAPPS) de la Sociedad Española de Medicina de Familia y Comunitaria13, hasta más recientemente las guías del American College of Cardiology/American Heart Association (ACC/AHA) en 20176 y las guías de las Sociedad Europea de Cardiología e Hipertensión en 20185. Sin embargo, aunque las guías recomiendan la MAPA como el mejor método de medida de la PA ambulatoria, debido a su menor disponibilidad en relación con la AMPA, esta última puede resultar favorecida en la recomendación, lo que puede generar una cierta ambivalencia e inercia en el uso y la implantación de la MAPA. El hecho de que la MAPA no esté universalmente disponible no debe conllevar la perpetuación de métodos diagnósticos inferiores. Existe una fuerte recomendación del uso de la MAPA como mejor procedimiento para el diagnóstico y manejo de la HTA y se debería promover la implantación generalizada del uso de esta técnica.
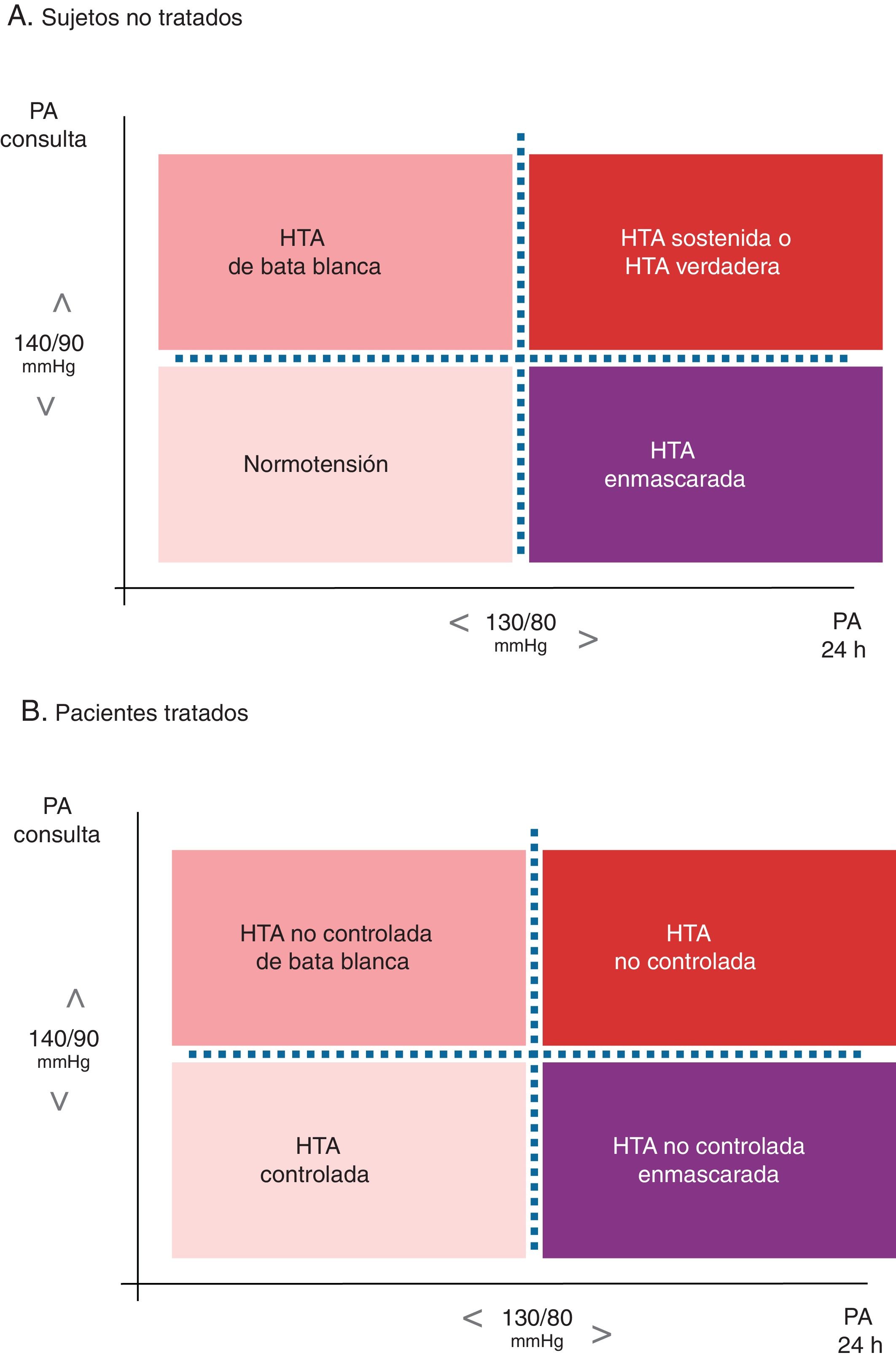
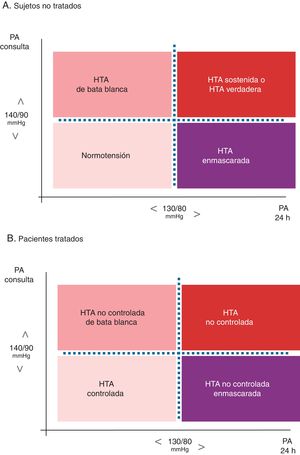
Diagnóstico de los fenotipos hipertensivosEn la figura 2 se representan los diferentes fenotipos con base en la PA en la clínica y la MAPA en pacientes tratados y no tratados43.
Fenotipos de hipertensión según niveles de presión arterial clínica (en la consulta) y ambulatoria en sujetos no tratados (panel 2A) y en pacientes tratados (panel 2B).
La nomenclatura utilizada en la literatura internacional es: A) para los sujetos no tratados: Normotension, White-coat hypertension (WCH), Sustained hypertension, y Masked hypertension, y B) para los pacientes tratados: Controlled hypertension, White-coat uncontrolled hypertension (también Office-resistant hypertension), Uncontrolled hypertension, y Masked uncontrolled hypertension (MUCH).
HTA: hipertensión arterial; PA: presión arterial.
El efecto «bata blanca» se define como la elevación de la PA que se produce en el entorno médico. Se presenta cuando la PA en la clínica es más alta que la PA ambulatoria de forma global. Se considera un efecto de alerta clínicamente importante cuando hay una elevación de la PA sistólica de al menos 20mmHg o 10mmHg de la PA diastólica27,28.
El efecto bata blanca no es necesariamente lo mismo que la reacción de alerta que se produce por la presencia del personal sanitario al tomar la PA, ya que otros factores pueden contribuir al efecto de bata blanca como la ansiedad del paciente. Este efecto se puede reducir con una toma correcta y repetida de la PA en consulta, es habitualmente menor en las consultas de Enfermería y tiende a desaparecer con la medida clínica no presencial27,28. A los pacientes que presentan este efecto se les debe recomendar la toma de PA con AMPA o MAPA.
El término de HTA de bata blanca se usa habitualmente en sujetos no tratados para describir la situación que se produce cuando la PA en la consulta está por encima de 140/90mmHg y la PA ambulatoria obtenida mediante MAPA está por debajo de los límites de normalidad (tabla 7). En sujetos tratados, el mismo fenómeno se conoce como HTA no controlada de bata blanca. En muchas ocasiones, las lecturas durante la primera hora de la MAPA están tratadas mediante el fenómeno de bata blanca y reflejan la ansiedad transitoria del paciente por la prueba.
Definición de los fenómenos de bata blanca y enmascarada (requiere toma repetida por AMPA o MAPA durante 3-6 meses)
| HTA de bata blanca (HTA clínica aislada)a |
| Individuos no tratadosbcon PA en la clínica ≥ 140/90 mmHg |
| y PA en periodo de actividad o vigilia <135/85 mmHg |
| y PA en periodo de reposo o sueño <120/70 mmHg |
| y PA en 24 h <130/80 mmHg |
| o PA por AMPA <135/85 mmHg |
| HTA enmascarada |
| Individuos no tratadosccon PA en la clínica <140/90 mmHg |
| y PA en periodo de actividad o vigilia ≥ 135/85 mmHg |
| o PA en periodo de reposo o sueño ≥ 120/70 mmHg |
| o PA en 24 h ≥ 130/80 mmHg |
| o PA por AMPA ≥ 135/85 mmHg |
AMPA: automedida de la PA; HTA: hipertension arterial; MAPA: monitorización ambulatoria de la PA; PA: presión arterial.
aLos valores de la MAPA obtenidos en la primera y última hora del registro de 24 h pueden reflejar parcialmente el efecto bata blanca (ventana de bata blanca).
bHTA de bata blanca no controlada en individuos tratados.
cHTA enmascarada no controlada en individuos tratados.
Adaptada de O’Brien et al.27.
Tradicionalmente, se ha utilizado la PA diurna ambulatoria (valores inferiores a 135/85mmHg) para comparar con la PA en la clínica, pero debido a la superioridad pronóstica de la PA nocturna en algunos estudios20-24, o, en todo caso, a su poder pronóstico independiente de la PA diurna19, no parece lógico excluir el periodo nocturno. Por ello, se ha propuesto definiciones alternativas como las cifras de 24 h inferiores a 130/80mmHg o las cifras nocturnas inferiores a 120/70mmHg. En la actualidad, la ESH recomienda la normalidad de los 3 periodos (diurno, nocturno y de 24 h) para el diagnóstico de HTA de bata blanca27,28. La HTA de bata blanca definida por la normalidad de los 3 periodos ambulatorios correlaciona mejor con el riesgo cardiovascular con respecto a definiciones menos restrictivas44.
La HTA de bata blanca no es una situación necesariamente benigna en todos los casos, ya que puede estar asociada a mayor riesgo de morbimortalidad cardiovascular, lesión de órgano diana y probabilidades de desarrollar HTA sostenida19,45-47. La prevalencia de HTA de bata blanca se sitúa en torno al 30%, siendo especialmente frecuente en situaciones de HTA grado 148,49. Son factores predictores el sexo femenino, la edad avanzada, el ser no fumador, la HTA de reciente comienzo, un número limitado de medidas en la consulta y la ausencia de daño orgánico5. Sin embargo, la mejor razón para sospechar la HTA de bata blanca es cuando el paciente presenta cifras altas en la consulta y refiere valores normales fuera de la misma.
Debido a la elevada prevalencia de la HTA de bata blanca y el mejor balance coste-efectividad de la medición de la PA fuera de la consulta25, se recomienda la MAPA, o la AMPA en su defecto, para confirmar el diagnóstico definitivo de HTA de bata blanca, preferiblemente antes de comenzar el tratamiento antihipertensivo5,6,27,28. Si se confirma el diagnóstico, se recomienda un seguimiento más estrecho de estos pacientes preferiblemente con AMPA y volver a realizar MAPA si se sospecha el desarrollo de una HTA sostenida27,28,50.
HTA enmascaradaEste término se usa para describir la situación que se produce cuando la PA en la clínica en individuos sin tratamiento antihipertensivo es<140/90 mmHg y la PA ambulatoria está por encima de los valores de referencia (130/80mmHg en 24h, 135/85mmHg en periodo diurno, o 120/70mmHg en periodo nocturno) (tabla 7). Diferentes estudios cifran la prevalencia alrededor de un 15%5,49,51. Es mayor en sujetos con PA normal-alta y son factores predictores ser varón, la edad joven, ser fumador y bebedor, el nivel elevado de actividad física, la ansiedad y el estrés laboral. La historia familiar de HTA y los factores de riesgo de ECV asociados, como diabetes, hipercolesterolemia, la presencia de daño orgánico y la enfermedad renal crónica, están asociados a un mayor riesgo de HTA enmascarada. La hipertensión inducida por el ejercicio también incrementa la probabilidad de HTA enmascarada. El síndrome de apnea-hipopnea del sueño también incrementa la presencia de HTA enmascarada, especialmente la elevación de las cifras de PA en periodo nocturno. Estudios recientes demuestran que el riesgo de eventos cardiovasculares en la HTA enmascarada es superior a la normotensión y es igual o incluso mayor que en la HTA sostenida19,51.
En individuos bajo tratamiento antihipertensivo, esta situación recibe el nombre de HTA no controlada enmascarada. La prevalencia en el registro nacional de MAPA se sitúa alrededor del 30% entre los individuos aparentemente controlados en la clínica52. Cuando la definición de HTA o del control se establece en 130/80mmHg la prevalencia de HTA enmascarada, puede duplicarse y alcanzar el 60%53. La ausencia de identificación de esta situación ocasionaría infratratamiento antihipertensivo.
Patrones anormales de variación identificados por MAPALos patrones circadianos hacen referencia a las variaciones de la PA según ritmo de actividad-descanso (tabla 8)27,28,54. El periodo diurno habitualmente coincide con la actividad del individuo y factores como el estrés, el trabajo, la actividad, el ejercicio físico y otras actividades, como conducir vehículos, pueden afectar a las cifras de PA y ocasionar HTA diurna. La siesta puede ocasionar una bajada posprandial de la PA en individuos con esta práctica y puede ocasionar una infraestimación tanto de la PA diurna, como del descenso tensional nocturno.
Patrones anormales de PA identificados por MAPA
| Dipper |
| Caída de la PA diurna entre el 10 y 20% o ratio noche/día> 0,8 a <0,9 |
| Patrón normal de la caída nocturna de PA |
| Dipper reducido |
| Caída de la PA diurna entre el 1 y 10% o ratio noche/día ≥ 0,9 a <1 |
| Patrón reducido de la caída nocturna de PA |
| Riser o dipper inverso |
| Aumento de la PA por la noche o ratio noche/día ≥ 1 |
| Se asocia a peor pronóstico cardiovascular |
| Dipper extremo |
| Caída de la PA diurna mayor de 20% o ratio noche/día <0,8 |
| Se debate su asociación a mayor riesgo cardiovascular |
| Hipertensión nocturna |
| Incremento de la cifras de PA nocturnas. Se asocia a mayor riesgo cardiovascular y al SAHS |
| Morning surge, incremento matutino de la PA |
| Elevación de la PA al levantarse |
| Las cifras a considerar para su definición e impacto en el pronóstico son objeto de debate |
MAPA: monitorización ambulatoria de la PA; PA: presión arterial; ratio noche/día: PA nocturna/PA diurna; SAHS: síndrome de apnea hipopnea del sueño.
Adaptada de O’Brien et al.27.
Por otra parte, en el periodo nocturno clásicamente se han considerado los perfiles circadianos de la PA basados en la proporción de caída o aumento de la PA en este periodo (tabla 8). En condiciones fisiológicas, hay un descenso de la PA al acostarse y existe consenso en definir una caída de PA más del 10% o un cociente de la PA noche y día menor de 0,9 como límite para la denominación de perfil dipper27,28. La alteración del perfil circadiano, bien una disminución atenuada de la caída nocturna de PA entre el 0 y el 10%, o un cociente noche día entre 0,9 y 1 (dipperreducido), como el aumento de la PA durante la noche (riser o reverse dipper, cociente noche/día> 1), se asocian a un mayor riesgo para el desarrollo de ECV27,28. El peor pronóstico sería en el perfil riser, no existiendo muchas diferencias entre los dipper y dipperreducidos o dipper y extreme dipper (descenso nocturno superior al 20% o cociente noche/día <0,8)27,28. La utilización del cociente noche/día es recomendable pues ofrece una visión cuantitativa del descenso nocturno de la PA frente a la visión cualitativa clásica de los 4 patrones circadianos.
Por otra parte, las cifras medias de la PA nocturna tienen valor pronóstico adicional con relación a la PA diurna, que tiene baja reproductibilidad debido a las variaciones por la actividad diurna. La HTA nocturna aislada solo puede ser diagnosticada por MAPA. Además, la investigación de la PA nocturna puede desenmascarar una apnea del sueño donde la prevalencia de HTA está entre un 35 y 50%55. También informa de la presencia de sensibilidad a la sal, que puede asociarse con un incremento de la actividad simpática y riesgo de ECV asociado27,28.
Aunque la PA nocturna y sus alteraciones están asociadas a peor pronóstico cardiovascular20,56, existen pocos estudios sobre los beneficios de la modificación farmacológica de los patrones nocturnos, si bien hay consenso general sobre la necesidad de reducir la PA nocturna para conseguir un control adecuado durante las 24 h5,27.
Hipertensión resistenteLa HTA resistente se define como la falta de control a pesar de que el paciente esté recibiendo un tratamiento con 3 o más fármacos antihipertensivos en dosis óptimas, incluyendo un diurético. Esta situación requiere la confirmación con la MAPA, ya que un fenómeno de bata blanca puede ser el origen de una seudorresistencia. Según datos del registro español de MAPA, un 37,5% de los pacientes con HTA resistente aparente tienen una MAPA normal57. Asimismo, en casos con HTA refractaria, HTA no controlada con 5 fármacos, un 26,7% de los pacientes presentaron una PA normal en la MAPA58.
Hipertensión en ancianosEn este grupo de población existen características específicas que en muchas ocasiones hacen necesaria la realización de una MAPA, como son la mayor prevalencia de HTA bata blanca, una alteración del perfil circadiano con mayor proporción del perfil dipper reducido y una mayor prevalencia de hipotensión posprandial y ortostática27,28,59,60. Todas estas alteraciones que requieren confirmación con la MAPA están asociadas con mayor riesgo cardiovascular y mortalidad. La mala calidad del sueño en los ancianos puede afectar a la interpretación de los resultados de la MAPA.
Hipertensión en niños y adolescentesEn este grupo de población la realización de la MAPA es indispensable5,6,36. Es especialmente útil en este grupo porque la prevalencia de HTA enmascarada es mayor. Los valores de referencia de la población infantil se expresan en la tabla 3 y se han calculado a partir de la distribución de lecturas de PA de grandes muestras de niños agrupadas por edad, sexo y altura. En niños, sería difícil validar valores de referencia diagnóstica con base en datos de morbimortalidad, como se hace en población adulta dada la baja incidencia de eventos en este grupo. Además, las dificultades en el procedimiento pueden ser mayores. Es especialmente importante el uso de un manguito adecuado que cubra el 80-100% de la circunferencia y el 40% de la longitud del brazo.
Hipertensión en el embarazoLa MAPA es también muy útil en este grupo de población para detectar la HTA de bata blanca, que puede ocurrir en un tercio de las embarazadas, y la HTA nocturna, que puede ocurrir en casi un 60% de las embarazadas y está asociada a mayor riesgo de complicaciones materno fetales5,6. Debido a los cambios hemodinámicos que ocurren en el embarazo, los valores de referencia de la MAPA se calculan solo para embarazadas y se representan en la tabla 427,37.
Hipertensión en pacientes de alto riesgoLa MAPA en este grupo de pacientes es muy útil debido a que todas las alteraciones identificadas por MAPA, como la HTA enmascarada, las alteraciones del perfil circadiano, la HTA nocturna y el aumento de variabilidad son más prevalentes en los pacientes de alto riesgo cardiovascular, incluyendo pacientes diabéticos, con ECV y enfermedad renal crónica. Sin la utilización de la MAPA, se puede ignorar información de relevancia para el desarrollo de eventos y mortalidad cardiovascular5,6,61-67.
Hipotensión ambulatoriaLa MAPA es muy útil en la detección de hipotensión en pacientes con síntomas sugestivos, especialmente en la hipotensión postural y posprandial, y en la hipotensión postingesta de fármacos. La detección de episodios aislados de hipotensión de corta duración puede ser limitada debido a la intermitencia de las tomas de PA en la MAPA. En los datos del registro nacional de MAPA se ha reportado una proporción de hipotensión ambulatoria alrededor del 30% en sujetos mayores de 80 años en tratamiento farmacológico60,68.
Hipertensión en la enfermedad de ParkinsonEl perfil de PA en la enfermedad de Parkinson se caracteriza por alteraciones importantes en la regulación de la PA, originando en muchos casos un ritmo circadiano inverso con hipotensión diurna e hipertensión nocturna. Ello se debe a fallo primario del sistema nervioso autónomo periférico y a los fármacos que se prescriben en dicha enfermedad. En esta situación, la MAPA es especialmente importante para identificar estas alteraciones5,27.
Seguimiento con MAPA del paciente hipertensoLa decisión de repetir una MAPA se basa en el juicio clínico, siendo los factores a valorar una excesiva variabilidad de la PA, una mala respuesta al tratamiento, efectos adversos de la medicación o necesidad de asegurar un control estricto especialmente en colectivos de alto riesgo como diabéticos, ECV y enfermedad renal crónica. Sería importante repetir MAPA para confirmar el diagnóstico de HTA de bata blanca en pacientes con alto riesgo de ECV en los 3-6 primeros meses, dada la mayor posibilidad de desarrollar una HTA sostenida. En el resto de los sujetos con diagnóstico confirmado de HTA de bata blanca no sería necesario repetir la MAPA antes de uno o 2 años, salvo si existe alto riesgo de ECV o circunstancias adicionales. Se puede alternar con AMPA para no repetir la MAPA con tanta frecuencia. Para la identificación y el seguimiento de la HTA enmascarada, se usarían los mismos criterios5,27.
Para evaluar el diagnóstico de HTA resistente de bata blanca se recomienda repetir una MAPA confirmatoria después de 3 meses de la primera MAPA y, posteriormente, cada 6 meses, salvo que la PA sistólica diurna sea <115mmHg, que se repetiría al año69. Se debe recomendar la AMPA en todos los pacientes con HTA tratada como método se seguimiento complementario a la MAPA5,6.
Tanto la MAPA como la AMPA son métodos útiles en el seguimiento del paciente hipertenso pero la MAPA aporta la medición de la PA nocturna que no se puede obtener con las medidas domiciliarias. Ambos procedimientos aportan información complementaria sobre el estado de la PA de los sujetos. La MAPA se debe realizar en todos los sujetos para confirmar el diagnóstico de HTA y cuantificar el efecto de bata blanca, asegurar la severidad de la hipertensión, detectar la hipertensión nocturna, las alteraciones del perfil circadiano y la variabilidad a corto plazo. De forma paralela, se pueden recomendar medidas repetidas con AMPA que favorece la participación del paciente en su control, la mejora en la adherencia terapéutica y en consecuencia un mejor control de la PA5,6,9-13.
Registro español de MAPA: situación actual y perspectivas futurasEl Registro español de MAPA ha aportado una serie de evidencias, reseñadas anteriormente, sobre la magnitud y los factores de riesgo asociados a los principales fenotipos hipertensivos19,44,48,52,53,70,71. Asimismo el estudio de mortalidad del registro ha presentado la relación de los principales componentes de la PA clínica y ambulatoria con la mortalidad ocurrida en el seguimiento de los pacientes participantes, así como el significado pronóstico de los fenotipos hipertensivos. A diferencia de estudios previos, el registro español presenta un mayor tamaño muestral y un número bastante superior de eventos mortales. Ello ha permitido: 1) obtener estimaciones más precisas de la prevalencia de fenotipos hipertensivos y patrones circadianos y de las variables con ellos relacionadas; 2) discriminar mejor el valor predictivo de las presiones arteriales y de los fenotipos (hipertensión de bata blanca, enmascarada y sostenida), tanto en sujetos tratados como en no tratados; 3) ajustar exhaustivamente numerosos potenciales factores de confusión de las relaciones estudiadas; 4) examinar la consistencia de los hallazgos en diversos subgrupos (de edad, sexo, presencia de otros factores de riesgo y ECV), y 5) estimar el impacto potencial de la mortalidad atribuible a los fenotipos y el número de años de edad cronológica que se requerirían para tener una mortalidad equivalente para cada fenotipo comparado con la normotensión. El futuro pasa por un seguimiento mayor de los sujetos supervivientes para completar el estudio de algunas relaciones y el establecimiento de un subgrupo de médicos participantes que quisieran seguir colaborando en la mejor caracterización convencional y circadiana de los pacientes en aras de un mejor control de su PA y de los factores de riesgo y enfermedad vasculares relacionadas.
Generalización de la MAPA en práctica clínica-investigaciónLa tecnología de la MAPA es bien aceptada por la mayoría de los sujetos, que están dispuestos a soportar una pequeña incomodidad en aras de una mayor exactitud en la medida, reduce el número de pacientes en tratamiento farmacológico en comparación con la medición de la PA solo en la consulta (al excluir a hipertensos de bata blanca sin riesgo añadido), es más coste-efectiva que esta última y que la automedición, y sus precios están bajando71,72. Sin embargo, todavía existe una relativamente baja accesibilidad a la MAPA en nuestro ámbito de atención primaria30. Se han propuesto algunas áreas de mejora en este respecto, como un incremento de recursos para hacer disponibles los aparatos de MAPA en los centros de salud (cuestión que va progresando en algunas comunidades autónomas), aumentar y mejorar la formación de los médicos y enfermeras de familia al respecto (con un adiestramiento mínimo de los profesionales el tiempo dispensado a esta prestación tan solo requiere unos pocos minutos)30,73. Son necesarios una apuesta más decidida y un compromiso por parte de todos los profesionales sanitarios, las sociedades científicas de las que formamos parte, las administraciones sanitarias y los pacientes hacia la MAPA (o automedición protocolizada en su ausencia) para el diagnóstico de la HTA y para su seguimiento.
Por último, son necesarios más estudios con MAPA repetida para averiguar la evolución entre fenotipos (en especial, la progresión de HTA de bata blanca o enmascarada a sostenida, o la reversión de bata blanca a normotensión) y sus trayectorias de salud a lo largo del tiempo. Asimismo, son necesarias evidencias de ensayos clínicos sobre los potenciales beneficios del MAPA en la reducción de eventos cardiovasculares pero, mientras tanto, las evidencias nos indican su clara utilidad en la confirmación y el seguimiento de la HTA y en la estratificación del riesgo cardiovascular.
Conflicto de interesesLos autores declaran no tener conflictos de interés en relación con el presente documento.