La hipertensión arterial es de las enfermedades más prevalentes en geriatría, siendo también factor de riesgo para enfermedades con ingresos hospitalarios frecuentes como insuficiencia cardiaca e ictus. En este texto se aborda estrategias de diagnóstico y tratamiento tanto farmacológico como no farmacológico, siempre considerando la fragilidad como guía para decidir el tratamiento más adecuado, centrándonos en una prescripción basada en el paciente. A su vez se revisan temas frecuentes como la polifarmacia e hipotensión ortostática. Así como un breve repaso de la evidencia actual en geriatría de monitorización ambulatoria de la presión arterial y automedida de la presión arterial. También un breve repaso de fisiopatología y epidemiologia actual.
Este consenso se basa como punto inicial en que debe incluir una valoración geriátrica integral para saber si una estrategia de reducción de la presión arterial podría resultar en un beneficio neto, para los pacientes de edad avanzada, y no aumentar los riesgos de seguridad, que están asociados a estas estrategias, sin caer en una deprescripción por edadismo, dado la importancia de un buen control de la presión arterial para evitar complicaciones asociadas a esta.
Arterial hypertension is one of the most prevalent diseases in the field of geriatrics and is also a risk factor for pathologies that frequently result in hospital admissions, such as heart failure and stroke. This article addresses both pharmacological and non-pharmacological diagnosis and treatment strategies, focusing on the role of frailty as a guiding principle in determining the most appropriate course of treatment, emphasizing patient-centred prescribing. Furthermore, the article reviews other frequent topics, such as polypharmacy and orthostatic hypotension. Moreover, a concise overview of the current evidence in geriatrics on ambulatory blood pressure monitoring and self-measurement of blood pressure will be provided. Furthermore, a brief summary of the underlying pathophysiology and current epidemiological trends is provided. This consensus is founded upon the initial premise that a comprehensive geriatric assessment should be conducted to ascertain whether a blood pressure reduction strategy could confer a net benefit for elderly patients while simultaneously avoiding an increase in the safety risks associated with these strategies and preventing a de-prescription due to ageism. This is particularly important given the significance of maintaining optimal blood pressure control to prevent related complications.
El número de adultos mayores de 80 años o más está creciendo, se estima que los 143 millones del 2019 se triplicaran para el 20501. Este envejecimiento poblacional a nivel mundial se debe probablemente al mayor acceso a la salud, mejoras en el tratamiento médico, diagnóstico más temprano. Por esto, las personas de más edad viven más tiempo y están más expuestas a una mayor prevalencia de enfermedades crónicas no transmisibles.
La hipertensión arterial (HTA) es la enfermedad más prevalente en mayores de 65 años, llegando al 77,4%. La prevalencia de HTA aumenta con la edad, especialmente en el caso de la HTA sistólica aislada. En adultos ≥70 años, la prevalencia estimada de HTA es del 73,6% para los hombres y del 77,5% para las mujeres en aquellos que pertenecen a países de ingresos altos, y en aquellos que provienen de países de ingresos bajos y medios la prevalencia es del 65,6% para los hombres y del 74,7% para las mujeres2. Esta, a menudo se acompaña por complicaciones como la insuficiencia cardiaca (IC), la enfermedad coronaria, la insuficiencia renal y el deterioro cognitivo.
A pesar de que los adultos mayores tienen múltiples comorbilidades, son los menos tratados y controlados, menos incluidos en estudios de investigación por fragilidad, riesgo de caídas, disfunción renal, disautonomía, deterioro cognitivo y polifarmacia3.
Fisiopatología de la hipertensión arterial en ancianos. Interés clínico de los mecanismos y consecuencias del aumento de la presión sistólica y del pulsoLa HTA es uno de los principales factores de riesgo modificables para el desarrollo de enfermedad cardiovascular. Su prevalencia y severidad aumenta con la edad, aunque el envejecimiento per se no necesariamente induce un aumento de la presión sanguínea. En el anciano, el desarrollo de HTA está determinado por el aumento de la rigidez arterial. Esta condición se consideraba como un proceso normal del envejecimiento; sin embargo, pacientes con presión arterial sistólica (PAS) y presión de pulso elevadas tienen una morbimortalidad cardiovascular más alta que aquellas carentes de estas.
La rigidez arterial, entre otras causas, se debe a cambios en la capa media de las arterias elásticas y su remplazo por fibras de colágeno más rígidas y calcificación de esta. Esto reduce su compliance arterial y aumenta la velocidad de la onda del pulso, ya que la rigidez ocasiona que la onda generada durante la sístole ventricular viaje desde el corazón a la periferia a una velocidad mayor. Cuando la velocidad de la onda del pulso está aumentada de forma importante (> 13 m/s), la onda reflejada alcanza la aorta durante la sístole ventricular, generando el índice de aumentación. Esto aumenta la presión sanguínea sistólica, la presión del pulso y la poscarga al ventrículo izquierdo. Así mismo dichos cambios reducen la presión diastólica, favoreciendo la hipertensión sistólica aislada, que es más frecuente en el anciano hipertenso, comparado con los adultos más jóvenes. Además, el descenso de la presión arterial diastólica (PAD) ocasiona una disminución del aporte de oxígeno al miocardio con la consiguiente disminución del volumen sistólico, y la consecuente limitación de la perfusión de los órganos4.
Se ha observado una estrecha relación entre rigidez arterial, y una mayor disfunción diastólica del ventrículo izquierdo con el consiguiente remodelado del ventrículo y la aurícula izquierda. Este es un buen predictor de eventos cardiovasculares y de mayor incidencia de fallo cardiaco.
Otro factor que contribuye es la disfunción endotelial, que origina un aumento de la liberación de sustancias vasoconstrictoras, como la endotelina-1, y una disminución de sustancias vasodilatadoras, particularmente una reducción de la biodisponibilidad del óxido nítrico. Estas alteraciones bioquímicas están asociadas con mayor rigidez arterial y el desarrollo de hipertensión arterial sistólica aislada.
También hay que señalar que los pacientes ancianos son más sensibles a la sal. Ello puede estar asociado a una menor capacidad de excretar sodio ocasionado, por una reducción de la función renal debido a la edad y como consecuencia a la reducida generación de sustancias natriuréticas, como la prostaglandina E2 y dopamina. Además, suelen presentar disfunción renal progresiva por glomeruloesclerosis y fibrosis intersticial con una reducción de la filtración glomerular.
Por último, debemos considerar causas secundarias de HTA, como la estenosis de arteria renal (que suele ser la más frecuente), síndrome de apnea hipopnea del sueño, hiperaldosteronismo primario, enfermedad tiroidea, entre otros.
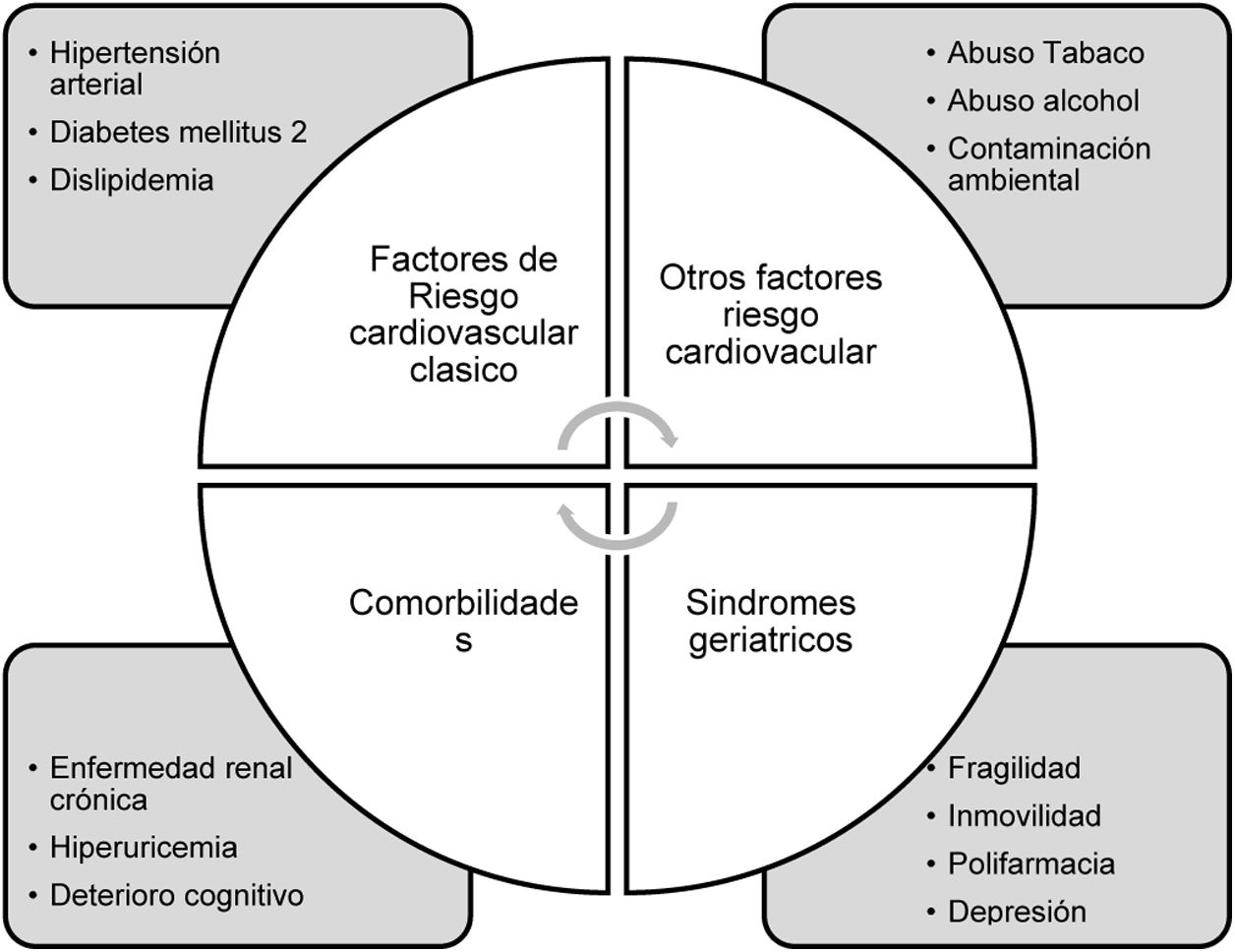
En figura 1 se evidencian los principales factores de riesgo cardiovascular implicados en el inicio y la progresión de la enfermedad cardiovascular en la población anciana.
Factores de riesgo cardiovascular más relevantes en la población anciana. Adaptado de Pablo Díez-Villanueva et al.2.
Los fármacos antihipertensivos son indicados por sus beneficios cardiovasculares, pero pueden ser una causa de caídas, fracturas, síncope o insuficiencia renal, asociados a hipotensión ortostática. En el estudio de Dave et al., con casi 30.000 residentes en asilos, el riesgo de fracturas en los que recibían antihipertensivos fue de 5,5 vs. 2,2 por 100 personas-años (NNH 31), lo cual enfatiza la importancia de los cuidados en el uso de los antihipertensivos en este grupo de pacientes, y la importancia de identificar la fragilidad5.
La evaluación de la fragilidad comienza con la valoración geriátrica integral completa. Otro aspecto clave es la medición de la presión arterial (PA) en sedestación y bipedestación, al minuto y a los 3min, para descartar hipotensión ortostática, que se interpreta como la caída de 20mmHg de la sistólica y 10mmHg la diastólica.
Los criterios de fragilidad en la evaluación inicial en el anciano hipertenso deberían incluir6:
- 1.
Una pérdida de peso no intencional de más de 10 libras (4,5 kg) en el último año.
- 2.
Lentitud, debilidad, baja actividad física, agotamiento fácil o estado depresivo.
- 3.
Fuerza de prensión reducida, medida con el dinamómetro en la mano dominante (menos de 30kg en los hombres y menos de 20kg en las mujeres).
- 4.
Ponerse de pie de la silla sin usar los brazos que dure más de 15 s para completar 5 repeticiones, o la imposibilidad de levantarse.
- 5.
Rapidez de la marcha en una distancia de 5 metros al paso normal del paciente en una superficie plana. Lo normal es de más de 0,8 m/s. A mayor rapidez de la marcha, menos riesgo de caídas (RR 0,23)7. Esta prueba es considerada una de las de mayor evidencia de fragilidad.
- 6.
Deterioro cognitivo.
- 7.
Hemoglobina < 13 g/dl en los hombres o < 12 g/dl en las mujeres.
- 8.
Albúmina sérica menor de 3,5 g/dl.
Mientras más de estos criterios sean positivos, mayor es el riesgo de fragilidad.
Tratamiento farmacológicoLa información disponible para orientar el tratamiento en este segmento de la población se basa más en resultados de metaanálisis y revisiones sistemáticas que en estudios clínicos propiamente diseñados para tal fin3.
Varios estudios epidemiológicos y observacionales han demostrado que el control de la PA en las personas de edad avanzada proporciona beneficios, es el caso de los estudios aleatorizados (STOP-Hypertension y STOP-Hypertension 2), en adultos hipertensos de 70 a 84 años. Esto ha sido respaldado por el estudio (SPRINT), In the Systolic Blood Pressure Intervention Trial8, en el cual un objetivo de PAS <120mmHg se asoció con tasas más bajas de enfermedades cardiovasculares y mortalidad en comparación con un enfoque de tratamiento estándar (< 140/90mmHg). Los beneficios del tratamiento antihipertensivo intensivo también se confirmaron en los participantes de mayor edad y frágiles; 2.636 participantes (edad media, 79,9 años; 37,9% mujeres), 2.510 (95,2%). En un promedio de seguimiento de 3,14 años, hubo una tasa significativamente menor del resultado primario compuesto de infarto de miocardio no fatal, síndrome coronario agudo que no resultó en infarto de miocardio, ictus no fatal, insuficiencia cardíaca aguda descompensada no fatal y muerte por causas cardiovasculares. No hubo diferencias en la presentación de eventos adversos9.
El Estudio Strategy of Blood Pressure Intervention in the Elderly Hypertensive Patients (STEP), donde participaron individuos hipertensos de 60 a 80 años, la reducción de la PA a un objetivo de PAS de 110 a 130mmHg, resultó en una menor incidencia de eventos cardiovasculares en comparación con el grupo estándar de 130 a 150mmHg10.
Estos estudios confirman lo establecido en la última guía Europea de Hipertensión. Los pacientes por su edad cronológica no se le debe excluir del beneficio del tratamiento antihipertensivo11. En el 2008 se publicó el primer ensayo dirigido a esta población de forma aleatorizada, el Hypertension in the Very Elderly Trial (HYVET), que incluyo aproximadamente 4000 pacientes con una PAS basal superior a 160mmHg. Seguimiento durante 2 años estableció como meta sostener una PAS por debajo de 150mmHg en el grupo de tratamiento. Los resultados fueron significativos y sorprendentes, demostrando que los beneficios del tratamiento persisten incluso en las personas de mayor edad, disminuyendo el riesgo de mortalidad (21%), ictus (30%) e insuficiencia cardíaca (64%, en pacientes hipertensos de 80 años o más, tratados que alcanzaron un objetivo de PA de 150/80mmHg11. Estos hallazgos destacan los beneficios del tratamiento antihipertensivo combinado en pacientes adultos mayores de 80 años y proporcionaron evidencia sólida para respaldar la importancia de controlar la PA en esta población con un umbral de al menos 150mmHg.
Todos estos estudios clínicos han demostrados tener impacto clínico significativo en una nuestra población de pacientes ancianos. No olvidar hacer una evaluación integral, debido a que los diferentes estudios solamente se centraron en un objetivo numérico y la mayoría de los participantes no encajan en la población de pacientes que se nos presentan a diario con múltiples comorbilidades. Vemos que el estudio SPRINT excluyó a pacientes con comorbilidades más graves, como diabetes, antecedentes de ictus, IC con fracción de eyección inferior al 35%, así como también a sujetos con demencia, o aquellos que se encontraban internados en una unidad geriátrica.
¿Cómo iniciar y titular el tratamiento farmacológico?El tratamiento farmacológico de la HTA debería adaptarse mediante una escala de fácil aplicación que permita identificar las características de los pacientes, según el estado funcional y la autonomía para las actividades de la vida diaria. Para el paciente con función del ventrículo izquierdo preservada, las estrategias deberían ser las propuestas para población joven. Para el paciente con pérdida de función en las actividades de la vida diaria, se necesita una valoración geriátrica integral detallada para definir el riesgo/beneficio, así como los requisitos para la adaptación de las diversas estrategias terapéuticas.
Es importante al escoger un fármaco tener en cuenta los efectos adversos que pudieran presentar ya que este grupo etario puede ser muy sensible. Se recomiendan las mismas clases de agentes antihipertensivos independientemente de la edad, con preferencia por bloqueadores de los canales de calcio, diuréticos tipo tiazida y bloqueadores del sistema renina-angiotensina, en ausencia de indicaciones convincentes para otras clases de fármacos. En los pacientes que no son frágiles se sugiere iniciar con una combinación3. La Guía ESH de 2023 recomienda con cautela combinaciones iniciales de una sola pastilla para adultos mayores con PAS entre 140 y 159 mmHg, pero no tiene reservas para adultos mayores con PAS ≥ 160mmHg, el tratamiento combinado inicial favorece una mejor adherencia al tratamiento y una menor inercia del mismo.
Los metaanálisis han demostrado que no existe una clase de antihipertensivos que sea superior a otras en estos pacientes y el beneficio del tratamiento para reducir el riesgo de ictus y eventos cardiovasculares mayores se debe en gran medida a la disminución de la PA per se, en lugar de la elección del medicamento12.
El consenso de expertos del proyecto CRIME hizo las siguientes recomendaciones claves para el tratamiento de la hipertensión en personas mayores con múltiples comorbilidades13,14.
En pacientes con demencia, deterioro cognitivo o limitación funcional:
- -
No se recomienda un control estricto de la PA (< 140/90mmHg).
- -
Se debe evitar el uso de más de 3antihipertensivos.
En pacientes con una esperanza de vida inferior a 2 años:
- -
No se recomienda un control estricto de la PA (< 140/90mmHg).
- -
En pacientes con HO sintomática o caídas:
- a.
Se debe reducir el número de antihipertensivos (deprescripción).
- b.
Se deben evitar múltiples antihipertensivos.
- a.
De igual manera el algoritmo Begin13 es una guía práctica para la toma de decisiones en esta población:
- 1.
Bases para Iniciar el tratamiento: ¿existe indicación para el inicio del fármaco? Riesgo de interacciones: ¿el beneficio del tratamiento supera el riesgo de interacciones entre fármacos y comorbilidades?
- 2.
Consentimiento del paciente: ¿participo el paciente en la toma de decisiones? ¿Conoce los beneficios potenciales de la carga que implica en tratamiento?: costo, potenciales reacciones adversas.
- 3.
Beneficio previsto probable: ¿el beneficio del tratamiento está de acuerdo con la expectativa de vida del paciente?
- 4.
No hay mejor alternativa: ¿el medicamento prescrito supera otros fármacos y medidas no farmacológicas?
Si la respuesta es afirmativa, se recomienda el inicio del tratamiento, si alguna es negativa no se recomienda su inicio.
Cambio estilo de vidaEl tratamiento primario para la hipertensión en el adulto mayor es la farmacoterapia, pero uno de los pasos recomendados previo o acompañando al tratamiento es la modificación del estilo de vida, incluido intervención dietética, con una dieta baja en sodio, mayor actividad física, reducción de peso en personas obesas, limitación del alcohol, dejar de fumar y reducción de la ansiedad15.
En personas con sobrepeso u obesidad, el envejecimiento vascular acelerado puede provocar HTA debido a la inflamación, el estrés oxidativo y la resistencia a la insulina. Las personas obesas también experimentan una mayor actividad del sistema nervioso simpático y del sistema renina-angiotensina-aldosterona16. La pérdida de peso reduce PAS en 5 a 20mmHg por cada 10kg de reducción17.
Los mecanismos implicados en el aumento de la PA dependiente de la sal incluyen expansión de volumen, trastornos en el equilibrio del sodio, funciones renales modificadas, alteración del sistema renina-angiotensina-aldosterona, estimulación central del sistema nervioso simpático y procesos inflamatorios. Reducir el sodio a <1.500mg/día ha demostrado que reduce la PAS 5-6mmHg18.
La dieta mediterránea también se ha relacionado con reducción de la PA. Consiste en un mayor consumo de aceite de oliva virgen extra, verduras, frutas, cereales integrales, frutos secos, cereales, además de semillas; consumo moderado de pescado, aves, vino tinto y lácteos, y menor consumo de alimentos procesados y carnes rojas19.
El ejercicio ejerce una acción antiinflamatoria a través del eje hipotalámico-pituitario-suprarrenal y a través del sistema nervioso simpático, afectando así directamente a la PA. Además, tiene efectos beneficiosos sobre la función endotelial y el estrés oxidativo20. Logra una reducción de PAS en 4-8 mmHg.
Finalmente es recomendable disminuir el consumo de alcohol y dejar de fumar para toda la población, ya que se ha demostrado que esto reduce la PA.
Evaluación del riesgo. Cómo valorar el riesgo y el envejecimiento vascular en personas mayores- -
La escala de riesgo SCORE2-Older Persons (SCORE2-OP) para población europea y mediterránea permite estimar el riesgo de ECV a 5 y 10 años en adultos mayores. El modelo incluye factores como la edad, el tabaquismo, la diabetes, la PAS y el colesterol total y de lipoproteínas de alta densidad. Aunque el modelo ha sido validad en 4regiones no está validado en población centroamericana ni caribeña21.
- -
La velocidad de onda de pulso tiene valor pronóstico y el poder medirlo o inferirlo por fórmula nos permite re estratificar a nuestro paciente para ser más agresivo en el manejo y por disminuir eventos en el seguimiento22.
- -
La presión aórtica central nos permite encontrar al paciente con HTA sistólica central oculto como al hipotenso central y así poder medicar correctamente, sin empeorar el DOB23.
- -
La cardiografía por impedancia nos permite hacer un tratamiento personalizado para nuestro paciente y llegar más rápido a la meta24.
Las características únicas del sistema cardiovascular de los ancianos hacen que la medición ambulatoria de la PA sea adecuada para el diagnóstico de hipertensión. Se deben tener en cuenta factores como la hipertensión de bata blanca, el fenómeno de la bata blanca y la PA nocturna (HTA oculta) para un mejor control25.
Con respecto a la medida de PA en la consulta las guías europeas de 2023 recomiendan proceder como en cualquier sujeto hipertenso. Ahora bien, debe tenerse en cuenta que es imprescindible medir la PA acostado y en bipedestación, a fin de detectar la existencia de hipotensión ortostática.
Otro aspecto importante es la relevancia de las mediciones de la PA fuera del consultorio, principalmente la medición ambulatoria de la presión arterial (MAPA) y la medición de la presión arterial domiciliaria (AMPA). Esto se debe principalmente a que las características de la medida en domicilio la hacen más adecuada que la medición en el consultorio para el diagnóstico y el tratamiento3.
¿Qué recomiendan las guías clínicas y los documentos de posición sobre la MAPA en sujetos de edad avanzada? No existe una directriz específica en este aspecto en las actuales guías de HTA. Sin embargo, algunos cambios importantes relacionados con la edad solo pudieron determinarse a través de la MAPA2, por ejemplo, la hipertensión de bata blanca es más común en adultos mayores que en adultos jóvenes. A partir de los 60-70 años, como consecuencia del aumento habitual de la PAS de 24h y de la disminución concomitante de la 140mmHg de 24h se produce un aumento de la presión de pulso de 24h y, por lo tanto, la prevalencia de hipertensión sistólica aislada en el periodo de 24 h es mayor.
Más concretamente, las guías españolas de MAPA lo recomiendan en pacientes de edad avanzada, ya que este grupo poblacional tiene características específicas que lo requieren para confirmarse, como una mayor prevalencia de hipertensión arterial de bata blanca, una alteración del perfil circadiano con una mayor proporción del perfil de non dippers y una mayor prevalencia de hipotensión posprandial y ortostática. Todas estas alteraciones se asocian a un aumento del riesgo cardiovascular y de la mortalidad. La mala calidad del sueño en los ancianos puede afectar la interpretación de los resultados26.
Manejo de la polifarmacia en el adulto mayor de 80 años hipertensoLa hipertensión a menudo se requiere la administración de varios fármacos para lograr un control adecuado de la PA y se asocia a comorbilidades que provocan una elevada tasa de polifarmacia, definida como la toma de 5o más medicamentos. La revisión sistemática de Fried et al. (2014) enfatiza que la polifarmacia aumenta el riesgo de caídas, deterioro cognitivo y mortalidad, destacando la necesidad, de una gestión cuidadosa27.
El seguimiento periódico es fundamental, para valorar eficacia y tolerabilidad de los fármacos, ajustando dosis o suspendiendo los medicamentos que ya no sean necesarios realizando una deprescripción, que es un proceso sistemático de identificación y discontinuación de medicamentos en situaciones donde los daños potenciales superan los beneficios28.
Recomendaciones para polifarmacia en HTA en adultos mayores:
- 1.
Revisar regularmente medicamentos para identificar fármacos innecesarios y minimizar efectos no deseados, interacciones farmacológicas. los criterios STOPP/START son herramientas valiosas para identificar medicamentos potencialmente inapropiados en adultos mayores29.
- 2.
Simplificación de medicación, uso de tratamiento combinado.
- 3.
Evaluación integral del paciente y enfoque personalizado, dado que objetivos de tratamiento cambian, según fragilidad del paciente.
- 4.
Uso de criterios de prescripción adecuada como son los criterios de Beers para evitar medicamentos potencialmente inapropiados30.
- 5.
Implementar estrategias de deprescripción, la revisión sistemática de Reeve et al. muestra que puede reducir significativamente efectos adversos y mejorar la calidad de vida sin afectar negativamente al control de hipertensión29.
Los principales desafíos en el manejo de la hipertensión en el paciente geriátrico incluyen los grandes síndromes geriátricos dentro de los que se destaca: la polifarmacia, la hipotensión ortostática, las caídas y el deterioro cognitivo. Por lo que es recomendable realizar una valoración geriátrica integral, que permita identificar su presencia, teniendo en cuenta que no todos los pacientes envejecen igual, por lo que una buena valoración permite individualizar las metas, sin olvidar que también es importante un buen control tensional para así minimizar el impacto del riesgo cardiovascular de la HTA.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.