La tuberculosis es uno de los problemas que demanda atención prioritaria en el municipio de Armenia, capital del departamento del Quindío (Colombia). En este estudio, se encontró que la población afectada, generalmente pertenece al género masculino (razón hombre: mujer 2:1) y en edad económicamente productiva (25–54 años). La mayoría de enfermos son del régimen subsidiado (40%) o no asegurados (26%) y viven en condiciones socioeconómicas críticas. Se encontraron diferencias significativas de carga de enfermedad en las tasas entre comunas: en unas localidades fueron de 10 y en otras de 30 casos por 100.000 habitantes, indicando heterogeneidad de la situación en la ciudad. El análisis geoespacial permite caracterizar y precisar los escenarios donde se deben concentrar las acciones prioritarias del programa de control de la tuberculosis.
Tuberculosis is an important public health problem that demands priority action in the city of Armenia (Colombia). In this study, we found that most cases of TB were males (ratio 2:1) and economically active population (25–54 years). TB patients had subvention health care (40%) or were uncovered by the national health insurance (26%), living in critical socioeconomic conditions. Significant differences in the TB prevalence rate between town localities were found; in some zones were 10 and 30 cases per 100.000 inhabitants, indicating a heterogeneous situation. Spatial analysis might allow the definition and concentration of early actions in a region for the tuberculosis control.
En el ámbito global, la estrategia “Alto a la tuberculosis” constituye el eje fundamental para el cumplimiento de los Objetivos de Desarrollo del Milenio, encaminados a la reducción de la carga de las enfermedades infecciosas hacia el año 2015. Asimismo, instituciones como la Organización Panamericana de la Salud, conjuntamente con los programas nacionales de control de la tuberculosis (TB) han formulado estrategias locales a través de planes elaborados para el control de la TB, con la misión de asegurar que cada paciente con TB tenga pleno acceso a un diagnóstico certero con intervención terapéutica temprana de calidad, lo que debería disminuir la carga socioeconómica y de inequidad social que genera la TB1. Estos planes incorporan estrategias costo-efectivas de control que promueven la investigación, el diagnóstico temprano y la implementación exitosa del tratamiento acortado estrictamente supervisado (TAES), lo que incluye la atención integral del paciente con énfasis en la prevención y control de la enfermedad, e involucra al enfermo tuberculoso y a la comunidad en actividades de control de manera activa, fomentando estrategias de abogacía, comunicación y movilización social2.
La Organización Mundial de la Salud estima que un tercio de la población mundial está infectada por Mycobacterium tuberculosis, el agente causal de la TB3. Anualmente, aparecen 8 millones de casos nuevos con la enfermedad activa, 3 millones fallecen, y el 98% de estas muertes ocurren en los países del tercer mundo3. Estas cifras resultan vergonzosas en nuestros días si se tiene en cuenta la disponibilidad del diagnóstico a bajo costo con la baciloscopia (BK) y el TAES gratuito, lo que debería evitar el padecimiento y dolor que genera la TB en nuestra sociedad. Así, la expansión de la estrategia TAES ha permitido salvar más de 6 millones de vidas en el mundo durante el período comprendido entre 1995–20093.
Colombia se encuentra clasificada como una zona de riesgo medio para la transmisión de TB en el ámbito latinoamericano; sin embargo, existen diferencias importantes entre regiones. En algunos sitios, las tasas son más altas debido a la presencia de barreras geográficas que dificultan la oferta y el acceso a servicios de salud o por presupuestos públicos insuficientes o mal administrados que llevan a una baja cobertura de los programas y bajo acceso a los servicios de salud por la población. En estos sitios, se desconoce la problemática real debido a que se hace poca búsqueda de sintomáticos respiratorios (SR) y existe subregistro de datos4.
El departamento del Quindío, ubicado en la región centro occidental de Colombia, dentro del llamado triángulo del café, cuenta con una buena accesibilidad geográfica. Su población total es de 549.624 habitantes (según proyección del Departamento Administrativo Nacional de Estadística, 2010), de los cuales, 287.306 (52,2%) se concentran en el área urbana de la capital (Armenia), incluyendo la población desplazada indígena y reinsertada que proviene de otras regiones como Caquetá y Chocó, donde la incidencia de la TB es alta o se desconoce5. El municipio de Armenia ha sido clasificado como zona de alto riesgo para la transmisión TB en conformidad con los reportes de 200 casos nuevos notificados en el año 2008 (tasa de incidencia de 70 casos por 100.000 habitantes) y de 162 casos notificados en el 2009, (62 casos por 100.000 habitantes), lo cual representa una de las ciudades con mayores incidencias de TB en Colombia en los últimos años6,7.
Los principales inconvenientes que afrontan los programas de control de TB (PCT) en el ámbito local como el de Armenia son similares a los observados en el ámbito regional y nacional influidos por variables como: la detección temprana de casos, dificultades en los registros y en los resultados esperados en el tratamiento de los enfermos (tasa de pacientes curados, abandonos, fracasos, pacientes transferidos, con tratamiento terminado y fallecimientos)8. Por otra parte, es importante detectar factores nuevos que están incidiendo en la epidemiología de la infección tales como la farmacodependencia a drogas intravenosas y el incremento de asentamientos con condiciones favorables para la diseminación de la TB en población desplazada. Dado lo anterior, es importante mantener estudios de vigilancia en todos los ámbitos de la población, determinar su tendencia en la escala espaciotemporal e investigar los factores demográficos, clínicos, sociales y microbiológicos asociados a la TB y egreso del TAES para definir la evolución de los factores de riesgo asociados a los pacientes que forman parte de la cadena de transmisión y diseminación de la enfermedad en el ámbito local y regional. Así, el objetivo de este estudio fue evaluar y actualizar los indicadores del PCT en Armenia, y estratificar las localidades afectadas de acuerdo con la carga de la enfermedad y tasas de curación de TB.
Materiales y métodosTipo de estudioSe trata de un estudio observacional retrospectivo, de base poblacional, en el que se incluyeron los datos de casos notificados al PCT por los hospitales, clínicas y centros de salud de Armenia a la Secretaría de Salud en el período 2005–2010.
Área de estudioArmenia es la capital del Quindío, está ubicada en el Eje cafetero, uno de los principales núcleos de la economía nacional. El municipio de Armenia tiene una superficie de 122km2, se encuentra a una altura de 1.483m. Cuenta con una población de 287.306 habitantes, de los cuales, el 97,5% vive en la urbe en 11 comunas distribuidas entre 294 barrios y conjuntos residenciales9. Armenia está dividida en 12 comunas: 1) Comuna Centenario; 2) Comuna Rufino José cuervo; 3) Comuna Alfonso López; 4) Comuna Francisco de Paula Santander; 5) Comuna del Bosque; 6) Comuna San José; 7) Comuna el Cafetero; 8) Comuna Libertadores; 9) Comuna Fundadores; 10) Comuna Quimbaya, y 11) Comuna El Caimo o sector rural, constituido por 24 veredas.
En cuanto a servicios de salud por nivel de complejidad, el municipio tiene 14 centros de salud de atención primaria (uno por comuna), 6 clínicas de segundo nivel y un hospital de tercer nivel (Hospital Universitario San Juan de Dios, donde se atienden los casos de mayor complejidad para su valoración y seguimiento por personal especializado). El porcentaje de necesidades básicas insatisfechas es 62,9%, y la tasa de desempleo regional es 14,2%9.
Caracterización sociodemográfica y clínica de la poblaciónSe analizaron retrospectivamente los informes trimestrales de casos y actividades, informes de cohortes y bases de datos de pacientes notificados al PCT de Armenia entre los años 2005 y 2010. Se analizaron los datos sociodemográficos de los enfermos a través de la información obtenida de las fichas de notificación al Servicio Nacional de Vigilancia en Salud Pública de TB pulmonar (código 820), TB extrapul-monar (código 810) y meningitis tuberculosa (código 530). La información de las condiciones asociadas que debían tenerse en cuenta para el manejo del paciente, así como la adherencia al TAES y otros aspectos técnico-administrativos del programa se obtuvieron de las tarjetas individuales de control y tratamiento de TB categoría I y las actas de visita de investigación de campo realizadas por la auxiliar de enfermería.
La asociación de la TB con las condiciones socioeconómicas de los pacientes y familias afectadas se complementa a través del análisis de correlación con la respectiva afiliación al Sistema General de Seguridad Social en Salud y definida por el C utilizada para la identificación de los beneficiarios de los subsidios de salud (índice del Sistema de Selección de Beneficiarios). En Colombia, la población se define como subsidiada, de régimen especial (indígenas, desplazados) o no afiliada, que son las de menores ingresos, y la contributiva al Sistema General de Seguridad Social en Salud que son de mayores ingresos.
Estratificación de escenarios según carga bacilar y tratamiento exitosoLas tasas de TB pulmonar baciloscopia positiva se calcularon de acuerdo con el número promedio de casos reportados en 5 años (2005–2010) y la población en número de habitantes por cada comuna del municipio de Armenia reportada en la ficha básica del municipio9.
Para la estratificación de las entidades territoriales, se realizó un análisis de la información enviada por los responsables del PCT al Ministerio de Salud durante el período 2004–2008, y se analizó la tendencia y comportamiento de los siguientes indicadores:
- •
Número de casos bacilíferos de TB pulmonar detectados por año (carga de enfermedad): se calculó la media para definir un valor de referencia; a partir de este valor, se calculó el percentil 75 de estos datos y se definieron 2 categorías:
- 1)
Alta carga-comunas: cuya media es ≥ percentil 75.
- 2)
Baja carga-comunas: cuya media es < percentil 75.
- 1)
- •
Tasa de éxito de tratamiento de casos: a partir de los análisis de cohortes, se analizó la información de los últimos 5 años (2005–2010) del porcentaje de éxito de tratamiento (% curados y % tratamientos terminados) de cada comuna, y se calculó la media para establecer el valor de comparación, de tal modo que se agruparon las entidades territoriales así:
- 1)
Comunas cuyo promedio fue ≥ 85% de éxito de tratamiento.
- 2)
Comunas cuyo promedio fue < 85% de éxito de tratamiento.
- 1)
Con base en estas 2 categorías, se construyeron 4 escenarios que representan una realidad local en TB y permiten focalizar esfuerzos territoriales de acuerdo con el plan estratégico del país1.
Análisis estadísticoPara las variables que tenían una distribución normal, los datos fueron descritos como media aritmética, valores mínimos y máximos (rangos), frecuencia absoluta y porcentaje durante el período de estudio. Las variables cualitativas se resumieron con el uso de proporciones.
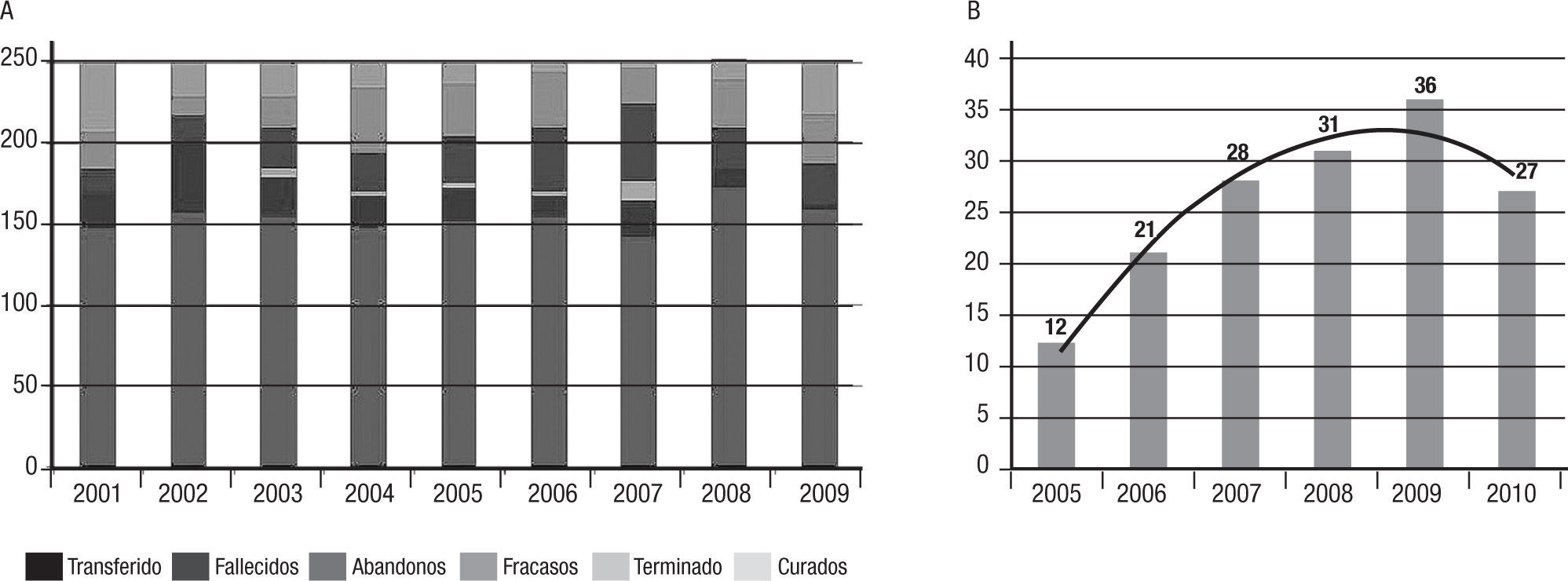
ResultadosPrevalencia de tuberculosis en el municipio de Armenia y situación epidemiológicaEl municipio de Armenia se encuentra clasificado en riesgo alto para la transmisión de TB, lo cual se puede inferir al comparar nuestros índices de notificación con la media nacional; en los últimos 4 años, se observa un alto número de casos nuevos en todas las formas, y la alta incidencia de la enfermedad en el municipio de Armenia que incluso ha alcanzado hasta los 70 casos por 100.000 habitantes en el año 2008. Entre los años 2007 y 2008, se reportó el mayor número de casos; no obstante, con la perspectiva actual, se ha observado una reducción hacia los años 2009 y 2010 de acuerdo con el registro cronológico anual de notificaciones de PCT de Armenia en los últimos años (fig. 1).
Los resultados de las actividades en el PCT durante los 5 años permitieron estimar una captación de pacientes SR del 94% (88–100%), detección del 42% (35–48%), BK por paciente de 1,8% (1,2–2,5%) y positividad de la BK 1,9% (1,7–2,2%).
Características demográficas de la población enferma por tuberculosisLa enfermedad afecta tanto a hombres como a mujeres, siendo más prevalente en el género masculino sobre el femenino, notándose una tendencia desproporcional por géneros desde el año 2007 con una razón hombre: mujer de 2:1. Las personas comúnmente afectadas se encuentran en edades económicamente productivas (25 a 54 años) y mujeres con mayor frecuencia en la tercera edad (45–54 años).
En el caso de los pacientes con TB de Armenia, en 1.547 casos diagnosticados durante 2001 a 2010, el 32% de los enfermos se encontraron registrados en el régimen contributivo, el 40% en el régimen subsidiado, el 3% en el régimen especial y el 26% fueron pacientes no asegurados. Estas cifras indican que el 58% de la población afectada tiene bajos ingresos y tiene poca o nula capacidad de pago de los servicios de salud. Asimismo, el diagnóstico de TB se realizó en el 44% (374 casos) en el primer nivel de atención, y en el segundo y tercer nivel en el 56% (479 casos).
De acuerdo con la localización anatómica, la TB pulmonar representa la forma más prevalente (78%) sobre la TB extrapulmonar (22%).
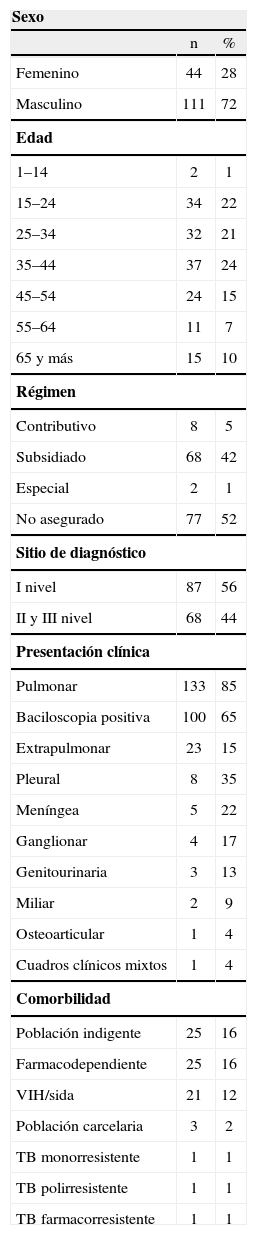
Caracterización de abandonos del tratamiento antituberculoso categoría IEl consolidado de los informes de cohorte evidencia un porcentaje de curación promedio del 62% (rango 57–69%) y de abandonos del 14% (rango 10–19%) (fig. 2A). Asimismo, las tendencias en la notificación de abandonos del tratamiento indican una curva ascendente hasta el año 2009 con 36 casos, y una reducción en el 2010 con 27 casos (fig. 2B). La población que abandona el TAES (n=155) corresponde, en su mayoría, a hombres (razón hombre: mujer 3:1), con una edad promedio de 39 años, un rango de edad entre 15 y 44 años (67%), régimen subsidiado (n=68, 42%) o no asegurado (n=77, 52%) y algunos reconocidos como habitantes de la calle o desplazados. Viven en barrios marginados socialmente o en hogares de paso (tabla 1).
Características sociodemográficas de los pacientes que abandonaron el tratamiento acortado estrictamente supervisado en Armenia en el período comprendido entre 2005 y 2010.
| Sexo | ||
| n | % | |
| Femenino | 44 | 28 |
| Masculino | 111 | 72 |
| Edad | ||
| 1–14 | 2 | 1 |
| 15–24 | 34 | 22 |
| 25–34 | 32 | 21 |
| 35–44 | 37 | 24 |
| 45–54 | 24 | 15 |
| 55–64 | 11 | 7 |
| 65 y más | 15 | 10 |
| Régimen | ||
| Contributivo | 8 | 5 |
| Subsidiado | 68 | 42 |
| Especial | 2 | 1 |
| No asegurado | 77 | 52 |
| Sitio de diagnóstico | ||
| I nivel | 87 | 56 |
| II y III nivel | 68 | 44 |
| Presentación clínica | ||
| Pulmonar | 133 | 85 |
| Baciloscopia positiva | 100 | 65 |
| Extrapulmonar | 23 | 15 |
| Pleural | 8 | 35 |
| Meníngea | 5 | 22 |
| Ganglionar | 4 | 17 |
| Genitourinaria | 3 | 13 |
| Miliar | 2 | 9 |
| Osteoarticular | 1 | 4 |
| Cuadros clínicos mixtos | 1 | 4 |
| Comorbilidad | ||
| Población indigente | 25 | 16 |
| Farmacodependiente | 25 | 16 |
| VIH/sida | 21 | 12 |
| Población carcelaria | 3 | 2 |
| TB monorresistente | 1 | 1 |
| TB polirresistente | 1 | 1 |
| TB farmacorresistente | 1 | 1 |
n: representa número de pacientes; %: porcentaje en la población estudiada.
TB: tuberculosis; VIH: virus de la inmunodeficiencia humana.
En la variable de ocupación, la gran mayoría son desempleados o con empleo informal o temporal (subem-pleo) como vendedores ambulantes, trabajadores de construcción, vigilantes, etc. Generalmente, no tienen un núcleo familiar definido. El porcentaje de curación de los pacientes con reingreso de abandono fue del 31%, abandonos 62% en 2009, y en 2010, curados 20%, terminados 13% (éxito terapéutico 33%), abandonos 53% y fallecidos por TB 7%.
Carga de la enfermedad en Armenia y definición de escenariosLas comunas 1, 5, 6, 7, 8, 9 y 11 de Armenia se clasificaron en el grupo con menor tasa de incidencia (10 casos por 100.000 habitantes). Las comunas 3 y 10 presentaron tasas entre 11 y 20 casos por 100.000 habitantes, la comuna 2 se clasificó en el rango entre 21 y 30 casos y la comuna 4 con más de 31 casos por cada 100.000 habitantes (fig. 2). Asimismo, basado en estas cargas de TB, las comunas 2, 4 y 7 presentan una carga de enfermedad mayor al percentil 75 y con tratamiento exitoso menor al 85%. En las comunas 1, 3, 5, 6, 8, 9, 10 y 11 se estableció una carga de enfermedad < percentil 75 y tratamiento exitoso < 85% (fig. 3). Esto permite definir 2 de 4 escenarios en el municipio de Armenia para la expansión y el fortalecimiento de la estrategia “Alto a la tuberculosis”(tabla 2).
Definición de escenarios por comunas en el municipio de Armenia de acuerdo con la carga de tuberculosis y éxito en el tratamiento.
| Comunas con alta carga de enfermedad | Comunas con baja carga de enfermedad | |
| Grupo de comunas con tratamiento exitoso > 85% | Escenario 1No se ubicó ninguna comuna del municipio | Escenario 2No se ubicó ninguna comuna del municipio |
| Grupo de comunas con tratamiento exitoso < 85% | Escenario 3Comunas 2, 4 y 7 | Escenario 4Comunas 1, 3, 5, 6, 8, 9, 10 y 11 |
1: Comuna Centenario; 2: Comuna Rufino José Cuervo; 3: Comuna Alfonso López; 4: Comuna Francisco de Paula Santander; 5: Comuna del Bosque; 6: Comuna San José; 7: Comuna el Cafetero; 8: Comuna Libertadores; 9: Comuna Fundadores; 10: Comuna Quimbaya, y 11: Comuna El Caimo.
El comportamiento de la TB pulmonar durante los últimos años en Armenia ha sido constante, constituyéndose en la enfermedad crónica transmisible de mayor preva-lencia e impacto en la población del municipio10. A este grave problema se añade la delicada situación del surgimiento de resistencia y/o multidrogorresistencia a los medicamentos antituberculosis, la coinfección VIH-TB y la TB infantil, lo que agrava el panorama de esta enfermedad de acuerdo con lo descrito en estudios previos en esta localidad11–13.
Las fallas que refleja el PCT se hacen evidentes en la falta de seguimiento a los pacientes, lo cual hemos podido evidenciar al analizar los retrasos en el diagnóstico y el manejo de casos en el municipio de Armenia6. El seguimiento de los pacientes en la región cafetera es un verdadero reto, pues la población enferma usualmente se caracteriza por ser flotante y carece de recursos para acceder a una adecuada nutrición; además, tienen un acceso limitado a los servicios de salud, padecen enfermedades mentales y algunos presentan inmunocompromiso por el consumo de psicoactivos. Enmarcada en esta crisis de la salud, existe la crisis social de la indigencia, que se ha convertido en una condición de vida existente y que en nuestra región y en el país incluye a aquellas personas que viven en condiciones infrahumanas por la falta de oportunidades, la pobreza extrema y la inequidad14–17. Dicha situación justifica la importancia de ofertar complementación nutricional para los pacientes y sus contactos, así como el pago de hogares de paso y alimentación para pacientes habitantes de la calle como incentivo para concluir con éxito el tratamiento antituberculoso, experiencia que ha sido implementada por otros PCT18,19.
Actualmente, no se disponen de datos en el ámbito nacional acerca de aspectos sociodemográficos y manejo clínico en personas ambulantes con TB; es claro que se requiere un mejor entendimiento y dirección de la enfermedad en la población vulnerable20.
La estrategia TAES tiene implícito un componente socioeconómico, porque es difícil para el paciente enfermo asistir a un centro de salud y al mismo tiempo sufrir el rechazo en el ámbito laboral, familiar o incluso mantener bajo reserva su situación; también, la inasistencia en el suministro diario de medicamento por crisis laboral, la toxicidad o intolerancia al medicamento, la desnutrición debido a escasez de recursos tienden a convertirse en factores de riesgo para el abandono del tratamiento. Las características de los pacientes que abandonan concuerdan con lo observado en otros estudios, donde se describe la indigencia, farmacodependencia, VIH y permanencia en hogares de paso como factores críticos en estos pacientes21,22. El nivel de conocimiento constituye también un factor determinante en la conducta de cada paciente, frente a la aceptación del TAES y de las recomendaciones; también permite identificar oportunamente las reacciones adversas y actuar de manera apropiada en el momento oportuno23.
La indigencia contribuye a mantener activa la cadena de transmisión y determina el aumento o reducción de la carga de la enfermedad24. En Armenia, existen focos de transmisión activa como se pudo establecer para las comunas 2 y 4 (sectores marginados de la ciudad), donde el alto número de casos con TB pulmonar BK positivo agobia enormemente a la población de esta área y justifica el monitoreo de genotipos del bacilo tuberculoso con herramientas de epidemiología molecular para determinar la clonalidad y el tipo de transmisión para evaluar el impacto del PCT, tal como se ha realizado previamente en otros estudios25,26.
Se deben reconocer algunas debilidades del PCT en Armenia como la insuficiente detección de SR en los servicios de salud, la rotación de personal asistencial con experiencia en los puntos de atención de pacientes con TB en el primer nivel y la inadecuada capacitación de los sustitutos. Estas fallas del primer nivel llevan a que los pacientes consulten tardíamente, en condiciones crónicas y de gran deterioro. Así, el impacto socioeconómico es mayor y representa un alto costo para las instituciones de salud27.
Este panorama sugiere que el PCT debe focalizar esfuerzos en aumentar la captación de pacientes SR y tuberculosos en el primer nivel de atención, debido a que muchos pacientes bacilíferos cuando no son detectados oportunamente tienen el potencial de diseminar la infección entre sus contactos permanentes y ocasionales, aumentando la cadena de transmisión16,28. No obstante, no se debe descartar la demora del paciente para acudir a los servicios de salud y el diagnóstico de formas extrapulmonares que requieren diagnóstico en un nivel de complejidad mayor, especialmente pacientes inmunocomprometidos.
Evaluaciones recientes de intervenciones socioeconómicas en Perú, tales como visitas domiciliarias, talleres comunitarios, consejería psicológica, mitigación económica de pobreza con transferencia de dinero efectivo y generación de aumento de ingresos por microcrédi-tos, microempresa y entrenamiento vocacional lograron aumentar la detección de casos, mejorar el porcentaje de éxito de tratamiento y que la gran mayoría que lo requería completara el tratamiento preventivo29. Por lo tanto, es claro que la intervención sobre los factores socioeconómicos relacionados con la TB tiene un impacto directo mejorando su control30.
Por otra parte, poder establecer el impacto de la enfermedad en grupos vulnerables como las comunidades indigentes, afrocolombianos, enfermos crónicos e inmunocomprometidos es valioso para el PCT, dado que sus condiciones de vida podrían representar un mayor riesgo para el aumento de la transmisión de la TB y evidencia la necesidad de fortalecer la detección temprana de la TB, así como el diagnóstico, el control y el seguimiento de los pacientes tuberculosos en el municipio; de lo contrario, seguirán aumentando los casos de infección crónica, el contagio por contacto, el deterioro social, sobrecostos en los servicios de salud que conllevan el incremento del impacto socioeconómico de la TB en ciudades con escenarios epidemiológicos similares a los descritos en este estudio en la ciudad de Armenia (Colombia).
FinanciaciónEste estudio fue financiado por el PCT de la Secretaría de Salud Municipal de Armenia.
Conflicto de interesesLos autores declaran no poseer conflictos de intereses ni haber recibido subvenciones o tener relaciones económicas con los proveedores o productores de reactivos o medicamentos mencionados en el articulo.
Los autores desean agradecer la colaboración del Programa de Control de Tuberculosis del Quindío liderado por la Dra. Liliana Velez Botero y del Laboratorio Departamental de Salud Publica del Quindío, y a la Dra. Daylin Angee, por el suministro de información que permitió complementar los datos analizados en el presente trabajo.