Analizar los factores sociodemográficos y clínicos de los pacientes con diagnóstico de tuberculosis resistente en el municipio de Armenia durante el período 2006–2009.
MétodosSe realizó un estudio descriptivo y retrospectivo con base en la notificación de pacientes con tuberculosis resistentes durante el período de estudio. Los datos fueron tomados de los registros consignados en las fichas de notificación y las tarjetas individuales de tratamiento categoría IV.
ResultadosEntre 2006 y 2009, 678 pacientes ingresaron en el programa de control de la tuberculosis. De ellos, 14 casos (2,0%) fueron resistentes al menos a un medicamento, y entre estos, 7 (50%) fueron multirresistentes. El 21% estuvo asociado a infección por virus de la inmunodeficiencia humana. La tasa de fallecimientos en pacientes con tuberculosis con farmacorresistencia múltiple fue del 71%. Se encontró amplificación de la resistencia en 2 casos, quienes presentaron deterioro en el estado de salud y deceso.
ConclusiónLa situación en Armenia de resistencia a antituberculosos es de proporción similar a la del resto del país. Se encontraron factores de riesgo conocidos en los casos de resistencia (coinfección con virus de la inmunodeficiencia humana, farmacodependencia, abandono social) en la mayoría de casos, pero también de resistencia primaria y sin factores de riesgo con farmacorresistencia múltiple y una alta mortalidad, lo que llama la atención para mejorar la vigilancia y el control de los casos en tratamiento en la ciudad.
To analyze the socio-demographic and clinical diagnosis of patients with resistant tuberculosis in the municipality of Armenia in the period 2006–2009.
MethodsWe performed a retrospective descriptive study based on the notification of patients with resistant tuberculosis during the study period, data were taken from registrations under notification forms and individual treatment cards category IV.
Results678 patients were admitted to the program of tuberculosis control between 2006 and 2009, 14 cases (2,0%) were resistant to at least one drug and from these cases 7 were multidrug resistant (MDR). In 21% of cases there was co-infection with HIV. The death rate in patients with MDR-TB was 71%. Amplification in resistance was observed in two cases which lead to further deterioration in the health status and death.
ConclusionArmenia has levels of resistance to anti tuberculosis drugs similar to the reported in the rest of Colombia. We found factors already know to be associated with resistance (drug addiction, social abandon, HIV co infection) but there were also cases without these factors and with primary MDR and high mortality, therefore is urgent to improve the public health measures for cases under treatment in this city.
La tuberculosis (TB) es una enfermedad que a pesar de contar con medidas preventivas y tratamiento continúa siendo un problema de la mayor importancia en todo el mundo. La Organización Mundial de la Salud en su último reporte estimó que, en 2010, se presentaron 8,8 millones de nuevos casos y 1,1 millón de muertes1. Adicionalmente, en 2010, se notificaron 500.000 casos de TB con farmacorresistencia múltiple (TB-MDR) y durante 2008, aproximadamente 55 países informaron al menos de un caso de TB extremadamente resistente2. Este escenario mundial se ha oscurecido con la aparición reciente de cepas totalmente resistentes a los medicamentos de primera y segunda línea en India e Irán3. En un metanálisis reciente de 26 estudios que analizaron los desenlaces de 4.959 pacientes con TB resistente, el 62% (intervalo de confianza [IC] 95% 57–67) respondió, mientras que el 13% no lo hizo, el 11% murió y el 2% se remitieron a centros especializados4.
Los individuos infectados con cepas resistentes representan un sobrecosto social y económico para la comunidad y para los programas de control de TB, por ello la vigilancia de la resistencia a los fármacos antituberculosos es un componente esen-cial que permite estimar la dimensión de la resistencia a los medicamentos, formular y evaluar directrices de tratamiento y vigilar el efecto de las intervenciones5. El tratamiento eficaz de los casos resistentes son indicadores reconocidos e importantes en la evaluación de los servicios de control de la TB6.
En Colombia, en 1992, se detectó una tasa de TB-MDR de 1,8% en una muestra de 829 pacientes7. Luego, en una muestra de 1.087 participantes, en el año 2000, el porcentaje de TB-MDR fue de 1,5%8. Recientemente, entre 2004 y 2005, se encontró en pacientes no tratados previamente 2,3% de resistencia, y en aquellos con antecedentes de tratamiento antituberculoso, 31,4%9. En el informe anual de 2010 del Instituto Nacional de Salud, se reportó TB-MDR en 7,8% de las muestras referidas10.
En Colombia, se han reportado, en 2011, un total de 10.895 nuevos casos (23,7 casos por 100.000 habitantes), y en Armenia, capital del departamento del Quindío, con 296.000 habitantes, se ha reportado una incidencia de 49,4 casos por 100.000 habitantes, lo que la coloca como la segunda ciudad del país con mayor frecuencia10,11. Debido al desconocimiento de los factores asociados y cuáles son los desenlaces clínicos de los casos de TB-MDR en Armenia, el propósito de este trabajo fue realizar un análisis clínico, epidemiológico y sociodemográfico de los casos de TB-MDR notificados entre el período comprendido entre los años 2006–2009.
MétodosTipo de estudio y población incluidaSe realizó un estudio de corte transversal, descriptivo y retrospectivo, basado en los registros de notificación de la Secretaría de Salud de Armenia. Se incluyeron los registros de pacientes que ingresaron en el programa de control de TB y en el Sistema de vigilancia de resistencia con diagnóstico de TB y que iniciaron el tratamiento acortado estrictamente supervisado (TAES/DOTS) entre enero de 2006 y diciembre de 2009. La recolección de la información se realizó a partir del análisis de las fichas individuales de tratamiento categoría IV. La mortalidad fue la ocurrida durante el período de estudio (2006–2009).
Pruebas de susceptibilidad a fármacos antituberculososLos estudios de susceptibilidad a antimicrobianos se realizaron en el Laboratorio de Micobacterias del Instituto Nacional de Salud empleando el método de las proporciones múltiples de Canetti, Rist y Grosset para la determinación de la susceptibilidad a isoniazida (H, concentración 0,2μg/mL), rifampicina (R, concentración 40μg/mL), etambutol (E, concentración 2μg/mL), estreptomicina (S, concentración 4μg/mL). Para la pirazinamida (Z), se realizó un ensayo enzimático que implica la medición de la actividad desamidasa conferida por la pirazinamidasa. Un cultivo se consideró resistente cuando mostró por lo menos resistencia a un medicamento de los 5 estudiados. La TB-MDR fue definida como resistencia simultánea a H y R con o sin resistencia a otros antituberculosos tal como lo indica la guía nacional4. Polirresistencia se definió como resistencia a más de un medicamento sin incluir la resistencia simultánea a H y R, y monorresistencia como resistencia a un solo antituberculoso. Una resistencia primaria se definió cuando no había antecedente de tratamiento previo, y la secundaria o adquirida si existía este tipo de historia.
Procesamiento y análisis de datosSe obtuvieron los datos consignados en la ficha de notificación al Sistema Nacional de Vigilancia en Salud Pública, del resumen de historia clínica y de la tarjeta individual de tratamiento. La información fue registrada en una base de datos con el programa Excel (Microsoft Office, 2007) y se analizó mediante el programa “Surveillance of drug resistance in tuberculosis”4.
Aspectos bioéticosPara el análisis y manejo de los datos del presente trabajo, se siguieron las normas técnicas, administrativas y científicas para la investigación en salud en Colombia aprobadas por el Ministerio de la Protección Social en la resolución número 008430 de octubre de 1993. La información de los pacientes se manejó confidencialmente mediante la asignación de un código por paciente.
Análisis estadísticosSe realizó un análisis descriptivo del total de la muestra y luego se hizo un análisis bivariado. Para el análisis de variables cuantitativas, se llevó a cabo la determinación de la normalidad mediante la prueba de Kolmogorov Smir-nov, y de acuerdo con el resultado, se tomó la decisión para realizar pruebas paramétricas o no paramétricas. Se analizaron las variables obtenidas de frecuencia y se calculó la razón de disparidad u odds ratio (OR), los intervalos de confianza de 95% y la probabilidad de que las diferencias fueran debidas al azar o significancia estadística. Los cálculos se hicieron utilizando el programa Epiinfo versión 7 (CDC, Atlanta, EE. UU.).
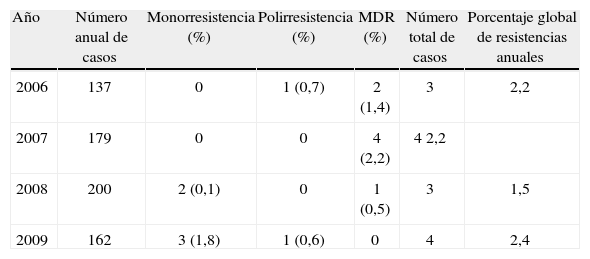
ResultadosComportamiento de la resistencia a antituberculosos 2006–2009 en ArmeniaEn los 4 años del estudio, se notificaron 678 casos nuevos de TB en el municipio de Armenia (enero de 2006 y diciembre de 2009). Entre estos casos, 14 (2%) presentaron resistencia a uno o varios medicamentos antituberculosos: 7 resultaron ser TB-MDR (50%), 5 casos tuvieron monorresistencia y 2 casos polirresistencia (tabla 1). El rango de edad de estos pacientes estuvo entre los 15 y 67 años, con una media de 36 años. Once pacientes fueron diagnosticados de TB pulmonar y 3, de TB extrapulmonar (tabla 1). Todos los pacientes con TB-MDR incluidos en el estudio fueron baciloscopia positiva. La distribución por género muestra una tendencia mayor en el sexo masculino (78,6%) sobre el femenino (21,4%), es decir, en una relación de 3:1 (tabla 2). El 21% de los casos de resistencia a antituberculosos en Armenia estuvieron asociados a infección por virus de la inmunodeficiencia humana (VIH)/sida (tabla 2).
Evolución de la resistencia a antituberculosos en la ciudad de Armenia 2006–2009.
| Año | Número anual de casos | Monorresistencia (%) | Polirresistencia (%) | MDR (%) | Número total de casos | Porcentaje global de resistencias anuales |
| 2006 | 137 | 0 | 1 (0,7) | 2 (1,4) | 3 | 2,2 |
| 2007 | 179 | 0 | 0 | 4 (2,2) | 4 2,2 | |
| 2008 | 200 | 2 (0,1) | 0 | 1 (0,5) | 3 | 1,5 |
| 2009 | 162 | 3 (1,8) | 1 (0,6) | 0 | 4 | 2,4 |
MDR: farmacorresistencia múltiple.
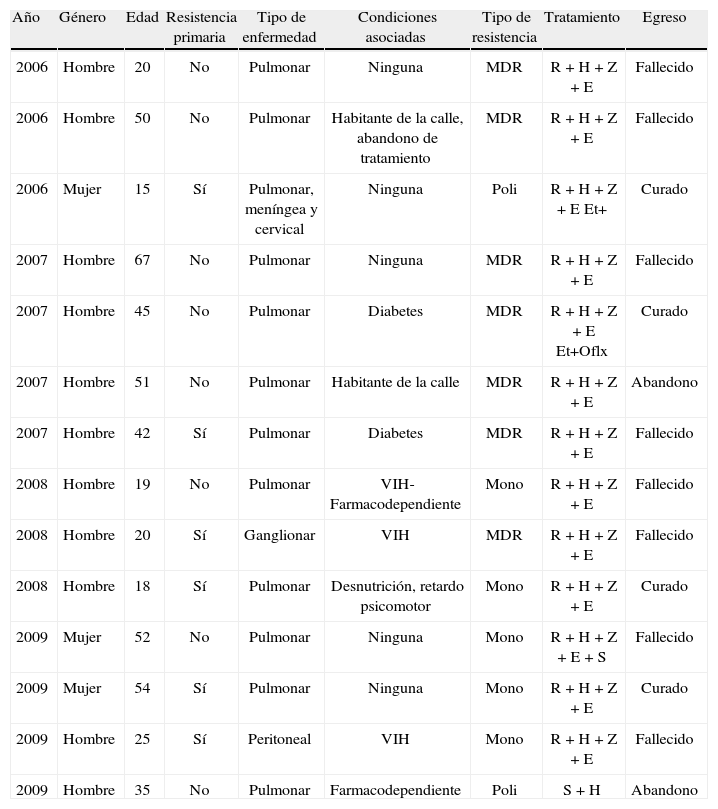
Características clínicas y tipo de resistencia en 14 casos con resistencia a antituberculosos de la ciudad de Armenia 2006–2009.
| Año | Género | Edad | Resistencia primaria | Tipo de enfermedad | Condiciones asociadas | Tipo de resistencia | Tratamiento | Egreso |
| 2006 | Hombre | 20 | No | Pulmonar | Ninguna | MDR | R + H + Z + E | Fallecido |
| 2006 | Hombre | 50 | No | Pulmonar | Habitante de la calle, abandono de tratamiento | MDR | R + H + Z + E | Fallecido |
| 2006 | Mujer | 15 | Sí | Pulmonar, meníngea y cervical | Ninguna | Poli | R + H + Z + E Et+ | Curado |
| 2007 | Hombre | 67 | No | Pulmonar | Ninguna | MDR | R + H + Z + E | Fallecido |
| 2007 | Hombre | 45 | No | Pulmonar | Diabetes | MDR | R + H + Z + E Et+Oflx | Curado |
| 2007 | Hombre | 51 | No | Pulmonar | Habitante de la calle | MDR | R + H + Z + E | Abandono |
| 2007 | Hombre | 42 | Sí | Pulmonar | Diabetes | MDR | R + H + Z + E | Fallecido |
| 2008 | Hombre | 19 | No | Pulmonar | VIH-Farmacodependiente | Mono | R + H + Z + E | Fallecido |
| 2008 | Hombre | 20 | Sí | Ganglionar | VIH | MDR | R + H + Z + E | Fallecido |
| 2008 | Hombre | 18 | Sí | Pulmonar | Desnutrición, retardo psicomotor | Mono | R + H + Z + E | Curado |
| 2009 | Mujer | 52 | No | Pulmonar | Ninguna | Mono | R + H + Z + E + S | Fallecido |
| 2009 | Mujer | 54 | Sí | Pulmonar | Ninguna | Mono | R + H + Z + E | Curado |
| 2009 | Hombre | 25 | Sí | Peritoneal | VIH | Mono | R + H + Z + E | Fallecido |
| 2009 | Hombre | 35 | No | Pulmonar | Farmacodependiente | Poli | S + H | Abandono |
E: etambutol; Et. etionamida; H: isoniazida; MDR: farmacorresistencia múltiple; Oflx: ofloxacina; R: rifampicina; S: estreptomicina; VIH: virus de la inmunodeficiencia humana; Z: pirazinamida.
De los 14 pacientes con resistencia a antituberculosos, 13 tenían información sobre la ocupación, y de ellos, 2 eran desempleados, 1 discapacitado y otro, habitante de la calle (tabla 3). Dos eran del régimen contributivo, 1 vinculado y los demás, del régimen subsidiado (tabla 3). No pudimos obtener información sobre el estrato socioeconómico, pero de acuerdo con el régimen de vinculación a la seguridad social, el 85% eran de estrato SISBEN inferior a 3.
Ocupación y régimen de seguridad social en 16 casos con resistencia a antituberculosos de la ciudad de Armenia 2006–2009.
| Ocupación | Régimen |
| Vendedor | Subsidiado |
| Habitante de la calle | Subsidiado |
| Estudiante | Contributivo |
| Comerciante | Contributivo |
| Celador | Subsidiado |
| Celador | Subsidiado |
| Comerciante | Especial |
| Desempleado | Subsidiado |
| Desempleado | Subsidiado |
| Discapacitado | Vinculado (no asegurado) |
| Ama de casa | Subsidiado |
| Modista | Subsidiado |
| No registra | Subsidiado |
| Habitante de la calle | Subsidiado |
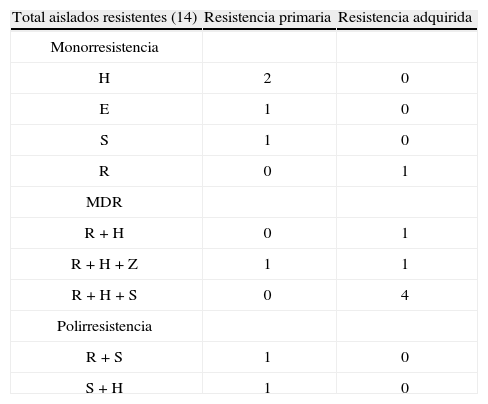
Tipos de resistencia a antituberculosos en Armenia.
| Total aislados resistentes (14) | Resistencia primaria | Resistencia adquirida |
| Monorresistencia | ||
| H | 2 | 0 |
| E | 1 | 0 |
| S | 1 | 0 |
| R | 0 | 1 |
| MDR | ||
| R + H | 0 | 1 |
| R + H + Z | 1 | 1 |
| R + H + S | 0 | 4 |
| Polirresistencia | ||
| R + S | 1 | 0 |
| S + H | 1 | 0 |
E: etambutol; H: isoniazida; MDR: farmacorresistencia múltiple; R: rifampicina; S: estreptomicina; Z: pirazinamida.
En cuanto a la susceptibilidad antimicrobiana, se encontraron 9 fenotipos diferentes de resistencia a los antituberculosos caracterizados dentro de los 14 aislados (tabla 4). De acuerdo con el antecedente de tratamiento previo, 8 (57%) fueron secundarias y 6 (42%) fueron primarias. De los pacientes con resistencia primaria, 3 fallecieron, 2 de ellos tenían MDR, 2 tenían coinfección por VIH y el otro paciente tenía una diabetes (tabla 2).
Características clínicas, desenlaces y antecedentes asociados a la resistenciaLa media de semanas con síntomas fue mayor en los pacientes con resistencia segundaria: 4,5 (rango 1–28) que en los pacientes con resistencia primaria: 2 (rango 0–16), pero esta diferencia no llegó a ser significativa estadísticamente (p=0,57). Ocho de los 14 pacientes (57%) fallecieron durante el período de observación. La tasa de mortalidad en los pacientes con resistencia secundaria fue de 62%, mientras que en aquellos con resistencia primaria fue de 50% (OR 1,6; IC 95% 0,19–14,2; p=1,0). En pacientes con VIH/sida, la tasa de mortalidad fue del 75%, mayor que en aquellos sin VIH/ sida, que fue de 41% (OR 4,2; IC 95% 0,3–53; p=0,28). En pacientes con TB extrapulmonar, la tasa de mortalidad fue del 50%, igual que la de aquellos con la forma pulmonar, que también fue del 50% (OR 1,0; IC 95% 0,1–9,6; p=0,7). La tasa de mortalidad según el género fue mayor en hombres, con un 58% versus 25% en mujeres, sin ser estadísticamente significativa esta diferencia (OR 4,2; IC 95% 0,3–53; p=0,2). La media de edad en el momento de fallecer fue de 33 (rango 19–67) y de 30 (rango 15–54) en los no fallecidos.
Finalmente, la media de la edad en los pacientes con resistencia adquirida fue de 42 años (rango 19–67) versus 27 años (rango 15–54) en los pacientes con resistencia primaria, sin ser estadísticamente significativa la diferencia (p=0,12). En los pacientes con forma extrapulmonar, fue de 22 años (rango 15–25), mientras que en los pacientes con forma pulmonar fue de 43 años (rango 18–67), sin ser tampoco estadísticamente significativa esta diferencia (p=0,10).
El porcentaje de mortalidad fue del 71,4% en los pacientes con MDR frente al 42,8% en aquellos con otro tipo de resistencia (OR 3,3; IC 95% 0,3–30; p=0,59).
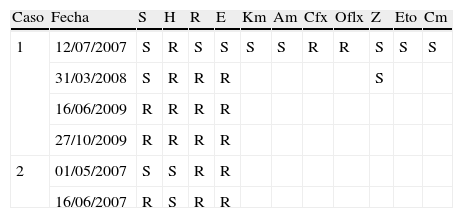
Casos con evolución en el perfil de resistenciaEn 2 casos, se confirmó bacteriológicamente que se presentaron cambios en los perfiles de resistencia de los aislados. Uno de ellos con amplificación a resistencia a antibióticos de segunda línea como ciprofloxacina y ofloxacina. Lamentablemente, no se obtuvieron perfiles genéticos de estos aislados y no se puede descartar una infección mixta. La evolución de los perfiles se describe en la tabla 5.
Amplificación de la resistencia durante el tratamiento en 2 casos de la ciudad de Armenia.
| Caso | Fecha | S | H | R | E | Km | Am | Cfx | Oflx | Z | Eto | Cm |
| 1 | 12/07/2007 | S | R | S | S | S | S | R | R | S | S | S |
| 31/03/2008 | S | R | R | R | S | |||||||
| 16/06/2009 | R | R | R | R | ||||||||
| 27/10/2009 | R | R | R | R | ||||||||
| 2 | 01/05/2007 | S | S | R | R | |||||||
| 16/06/2007 | R | S | R | R |
Am: amoxicilina; Cfx: ciplofloxacina; Cm: capreomicina; E: etambutol; Eto: etionamida; H: isoniazida; Km: kanamicina; Oflx: ofloxacina; R: rifampicina; S: estreptomicina; Z: pirazinamida.
Existen pocos reportes en Colombia sobre caracterización clínica y epidemiológica de la resistencia a antituberculosos. La mayoría de los estudios de resistencia en TB reportan la frecuencia de resistencia primaria y adquirida7–12 y los genotipos asociados13, pero no los factores clínicos asociados a ella ni los desenlaces, tales como la mortalidad.
Cuando se analizan los estudios de frecuencia hechos en años anteriores, se encuentran diferencias importantes que pueden ser explicadas por los tamaños de la muestra y los sitios de selección de los pacientes, como hospitales de tercer nivel, en los que se han reportado cifras de resistencia inicial del 16 a 31%14,15 y secundaria del 57%16. En la región del Quindío, un estudio en 42 aislados del programa de TB recolectados en 1993 encontró una resistencia inicial del 9,5%, pero ninguna multirresistencia; en cambio, se encontró una resistencia adquirida en 2 de 3 aislados (66%), y en ambos casos había multirresistencia17. En el estudio de 1993, los IC de las prevalencias halladas incluyen las encontradas en los casos notificados a la Secretaría de Armenia entre 2006–2009, aunque es notable que en esa época no se encontrara todavía multirresistencia en los aislados con resistencia inicial o primaria. Esto hace difícil determinar si la evolución en el país es hacia la reducción o el incremento en el tiempo de la resistencia inicial y adquirida (o secundaria) con base en estos estudios, y esto más bien debe hacerse con base en la notificación de casos del Instituto Nacional de Salud, responsable de la vigilancia de este evento. En el caso de las frecuencias del presente estudio, estas son similares a los informes de notificación del Instituto Nacional de Salud de años recientes7–10 y, por lo tanto, la frecuencia relativa de resistencia inicial o secundaria que encontramos no es diferente con respecto a lo que ocurre en el resto del país.
No encontramos otros estudios en Colombia que analizaran la asociación entre resistencia a antituberculosos y mortalidad. En reportes de diferentes países, tanto en pacientes con TB-MDR hospitalizados o ambulatorios, con o sin coinfección por VIH, se presenta mortalidad entre el 21 y 40%18–22. Esta refleja un retardo en la identificación y manejo de estos casos y la necesidad de emprender medidas que garanticen una rápida identificación y un eficaz control de la diseminación de este tipo de cepas. Para ello, es necesario implementar técnicas diagnósticas moleculares y pruebas de cultivo rápidas en los programas de control23,24, así como llevar a cabo medidas de intervención socioeconómicas que han demostrado ser efectivas en países con condiciones similares25.
La identificación de casos con resistencia a antituberculosos se puede realizar a través de un adecuado seguimiento con baciloscopia de los casos en el segundo y cuarto mes de tratamiento26. Es igualmente crucial identificar los casos con mayor riesgo, tales como aquellos con problemas socioeconómicos y factores asociados como la farmacodependencia. En Colombia, un estudio en Bucaramanga identificó como factores de riesgo para el abandono el inicio de síntomas mayor que 2 meses, el estrato socioeconómico bajo, tener entre 21 y 30 años, haber estado detenido, tener más de 2 faltas al tratamiento y tener infección por VIH27. La confirmación bacteriológica y la obtención de los cultivos es cada vez más importante debido a la presentación variada de la enfermedad y la necesidad de realizar los estudios de resistencia28. La obtención inicial del cultivo es muy importante para reconocer los casos de resistencia tan pronto como sea posible, buscando optimizar un régimen adecuado que ayude a prevenir el abandono del tratamiento y la aparición de cepas MDR28. En nuestro estudio, las pruebas de susceptibilidad estuvieron disponibles después del fallecimiento en 3 de los 12 casos resistentes encontrados, esto a pesar de que en el municipio de Armenia se ha implementado el cultivo de la segunda muestra desde el año 200829. Esto requiere mejorar la disponibilidad de resultados e incorporar nuevas metodologías que permiten un diagnóstico rápido23,24.
ConclusiónEn conclusión, se encontró una tasa de resistencia a TB similar a la reportada en el resto del país durante los últimos años, con predominio de MDR y resistencia secundaria en la ciudad de Armenia entre 2006–2009. Se encontró una tasa de mortalidad muy importante, pues fallecieron más de la mitad de los pacientes durante el período de observación.
Conflicto de interesesEl presente trabajo no ha recibido subvención económica de laboratorios o empresas privadas. Los autores declaran que no tienen ningún conflicto de intereses ni haber recibido subvenciones o tener relaciones económicas con los proveedores o productores de reactivos o medicamentos mencionados en el artículo.