La tuberculosis (TB) representa una de las principales complicaciones clínicas en personas inmunocomprometidas por virus de la inmunodeficiencia humana (VIH). Así, cuando las acciones diagnósticas y terapéuticas no son tempranas, el resultado puede llegar a ser letal.
Metodología Se llevó a cabo un estudio descriptivo y retrospectivo de los casos de coinfección TB/VIH en el período comprendido entre los años 2000 y 2010 en el municipio de Armenia. Se revisaron las fichas de notificación de ambos eventos (Sistema Nacional de Vigilancia en Salud Pública), actas de visitas domiciliarias, tarjetas individuales de tratamiento y certificados de defunción.
ResultadosSe incluyeron 113 pacientes con diagnóstico confirmado de coinfección TB/VIH, lo que representa una prevalencia global de 6,8% en 10 años en Armenia. La edad promedio de los pacientes fue 34,3 años (11 a 68 años), y los más comprometidos fueron los del grupo de 14 a 34 años de sexo masculino (91% en formas extrapulmonares y 75% en pulmonares). La TB extrapulmonar o la miliar predominaron con un 50,4% (n=57), sobre la TB pulmonar. Las formas extrapulmonares más comunes fueron: ganglionar 50% (n=32), meníngea 19,3% (n=11), miliar 8,8% (n=5), pleural 7% (n=4), peritoneal 7% (n=4) y vertebral (mal de Pott) 1,8% (n=1). En 8 casos hubo presentación mixta (pulmonar y extrapulmonar). La letalidad fue del 100% en pacientes infectados por VIH y asociados con cepas resistentes.
ConclusionesLos resultados de este estudio resaltan la importancia de implementar acciones colaborativas entre los programas de TB/VIH para mejorar el diagnóstico y reducir la mortalidad y la diseminación de cepas resistentes.
Tuberculosis represents one of the top clinical complications in immunocompromised HIV-infected people. When diagnostic and therapeutic interventions are delayed, outcomes could be fatal due to imminent progress of this deadly combination.
MethodologyWe carried out a descriptive retrospective study from registered TB/HIV cases from 2000 to 2010 in the municipality of Armenia. Notification forms from both diseases TB and HIV (SIVIGILA), record of home visits, individual treatment cards and death certificates were used as data sources.
Results113 patients were included with TB/HIV confirmed tests, which represents a global preva-lence of 6.8% during 10 years in Armenia. The mean age among patients was 34.3 years (ranging from 11 to 68 years), and the group between 14 and 34 years and male (91% extrapulmonary and 75% pulmonary forms) was the most commonly involved. According to the disease presentation, extrapulmonary TB form (50.4%, n=57) was more frequent than the pulmonary form. The frequency of extrapulmonary forms was: ganglionar, 50% (n=32); meningeal, 19.3% (n=11); miliar, 8.8% (n=5); pleural, 7% (n=4); peritoneal, 7% (n=4), and Pott's disease, 1.8% (n=1). In eight cases both forms presented simultaneously (pulmonary and extrapulmonary). Lethality was 100% among VIH positive patients infected with resistant strains.
ConclusionsOur results highlight the importance of implementing collaborative actions between TB and HIV programs to improve diagnosis and to reduce mortality and resistant strain dissemination.
Históricamente, las secuelas del surgimiento del virus de la inmunodeficiencia humana (VIH) han tenido un dramático impacto en la historia natural y la epidemiología de la tuberculosis (TB) en el ámbito global, produciendo así una combinación letal para toda la humanidad1. Aunque se estima que un tercio de la población mundial está infectada con Mycobacterium tuberculosis (M. tuberculosis), el agente etiológico de la TB, se sabe que el 90% de esta fracción no presentará los signos y síntomas de la enfermedad activa2,3. No obstante, la probabilidad de desarrollar la enfermedad en personas infectadas con VIH excede el 10%, dependiendo del grado de exposición y los factores de riesgo asociados al contacto con un caso índice bacilífero; de este modo, se incrementa la propia vulnerabilidad del huésped a una TB primaria, reactivación endógena o una reinfección exógena de la enfermedad4,5.
De los 9,4 millones de casos incidentes de TB en 2009, la Organización Mundial de la Salud estimó que cerca de 1,0 a 1,2 millones (11 a 13%) estaban infectados por el VIH, con un aproximado real de 1,1 millones (12%). También, se reportaron 1,3 millones de muertes entre los casos nuevos de TB negativos para VIH y 0,4 millones entre los infectados por VIH; por este motivo, los consolidados de muertes por VIH fueron incluidos en la décima revisión de la Clasificación Internacional de Enfermedades (CIE-10). Así, se evidencia un dramático impacto que resulta de la combinación de estas enfermedades6. Dichas cifras evidencian que los personas positivas para VIH tienen una probabilidad 20 veces mayor de contagiarse de TB en países con epidemiaextendida de VIH (con prevalencias mayores de 15%) y, entre 26 y 37 veces mayor en países donde la prevalencia del VIH es menor6.
La situación de la coinfección TB/VIH en Colombia presentaba un subregistro considerable de la información hasta el año 2005, tiempo en el cual la notificación era incompleta y pocas entidades territoriales reportaban casos al sistema de vigilancia de casos de interés en salud pública7,8. Incluso esta situación aún persiste, pues se ha observado que la notificación de enfermedades oportunistas en pacientes infectados por VIH al Sistema Nacional de Vigilancia en Salud Pública (SIVIGILA) durante el 2009 reportó a la TB pulmonar (n=245, 10,10%) y la extrapulmonar (n=115, 4,74%) como causas importantes de morbilidad en esta población9. Sin embargo, estas cifras no se aproximan a los datos sobre coinfección TB/VIH en Colombia en el año 2009, que alcanzaron una alarmante cifra de 1.133 casos (10,3% del total de casos de TB) de acuerdo con la notificación de TB al SIVIGILA, que se distribuyeron así: 711 con diagnóstico concomitante de TB pulmonar (62,7%), 375 con TB extrapulmonar (33%) y 47 con meningitis tuberculosa (4,2%)7. En respuesta a esta problemática situación, se implementaron directrices nacionales mediante la circular 058 de 2009 del Ministerio de la Protección Social para adoptar en los planes estratégicos de TB en el ámbito territorial, lineamientos generales estrictos, como el uso de métodos diagnósticos más sensibles como el cultivo, apoyado con pruebas de sensibilidad a antibióticos antituberculosos para todos los pacientes con diagnóstico concomitante de infección por VIH10.
El objetivo de este estudio fue estimar la prevalencia de la coinfección por TB/VIH y caracterizar los aspectos clínicos, epidemiológicos y sociodemográficos de estos pacientes entre los años 2000 y 2010. El impacto de este estudio permitió el seguimiento de casos de TB/VIH y estimar cuantitativamente la carga de la combinación TB/VIH en la población de Armenia, buscando el establecimiento de una línea de base para la formulación de estrategias y políticas de salud pública que impacten positivamente en la población afectada de acuerdo con nuestros datos, que podrían ser representativos para muchas regiones del país
MetodologíaTipo de estudioSe trata de un estudio descriptivo y retrospectivo.
Área de estudioArmenia es la capital del departamento del Quindío, cuenta con una población de 288.908 habitantes (población de 2010 proyectada según censo DANE 2005) y está localizada estratégicamente en el Eje cafetero, por lo cual, es un sitio de paso para ciudades comercialmente importantes en la región andina colombiana. En cuanto a servicios de salud por nivel de complejidad, el municipio tiene 14 centros de salud de atención primaria (1 por comuna), 6 clínicas y 1 hospital de tercer nivel, el Hospital Universitario San Juan de Dios, donde se atienden los casos de mayor complejidad para su valoración y seguimiento por personal especializado.
Recolección de la informaciónLa principal fuente de información para este estudio fueron los registros de las fichas de notificación de casos de TB y VIH implementadas en SIVIGILA (códigos: 530 para TB meníngea, 810 para TB extrapulmonar, 820 para TB pulmonar y 850 para VIH/sida), en el período comprendido entre los años 2000 y 2010. La información fue complementada con la revisión de las tarjetas individuales de tratamiento, informes de cohorte e informes trimestrales de actividades del Programa de Control de la Tuberculosis del municipio de Armenia, los resultados de las pruebas de sensibilidad a fármacos antituberculosos y las actas de visitas domiciliarias de seguimiento a pacientes con diagnóstico de TB. Además, se revisaron los datos consolidados por fallecimientos de los pacientes registrados con antecedentes de coinfección TB/VIH y, en especial, aquellas muertes atribuibles a TB (códigos CIES) o asociadas a VIH, documentadas en los certificados de defunción disponibles en bases de datos de la Secretaría de Salud del municipio de Armenia en el período de estudio.
Criterios de inclusión y definiciones de casoSe incluyeron todos los pacientes procedentes del municipio de Armenia con diagnóstico confirmado de ambas enfermedades infecciosas, sin exclusión por sexo, edad, nivel socioeconómico o educativo, y notificados al Programa de Control de la Tuberculosis de Armenia. Se definieron como casos los siguientes:
Caso de tuberculosis
Es el paciente con diagnóstico de TB, con o sin confirmación bacteriológica, y al cual se le inició tratamiento antituberculoso de categoría I con los siguientes criterios diagnósticos: TB pulmonar o extrapulmonar confirmada bacteriológicamente por baciloscopia o cultivo, confirmada por clínica o por nexo epidemiológico. Los resultados del tratamiento se ajustaron de acuerdo con lo establecido en la Guía de atención de la tuberculosis pulmonar y extrapulmonar (Resolución 412 de 2000, Ministerio de la Protección Social de Colombia).
Caso de virus de la inmunodeficiencia humana/sida
Es el paciente con prueba confirmatoria (Western blot) para
VIH, que se encuentra con o sin tratamiento antirretroviral.
Caso de coinfección tuberculosis/virus de la inmunodeficiencia humana
Es el paciente con diagnóstico concomitante de TB y VIH que inició tratamiento antituberculoso, independientemente de la fecha de diagnóstico de VIH.
Análisis de datosSe elaboró una base de datos con el programa Microsoft Excel™ 2007, y los datos se analizaron mediante el programa EpiInfo 3.5.1™. Un valor p menor de 0,05 fue considerado como significativo en todos los análisis estadísticos. Con los reportes descritos, se analizaron los casos notificados o sus tasas. Cuando no fue posible obtener los datos sociodemográficos, se analizó únicamente la información disponible. Además, se estimó la incidencia de casos nuevos de TB bacilífera, se describió la distribución del número de casos notificados de 2000 a 2010 en función de variables como sexo, edad, tipo de aseguramiento y egreso del Programa de Control de la Tuberculosis de acuerdo con los informes de cohorte y certificados de defunción, respectivamente. Todos los datos se analizaron como parte de las actividades de evaluación del Programa de Control de la Tuberculosis, en cuanto al diagnóstico, manejo y tratamiento de la enfermedad en pacientes inmunocomprometidos.
Consideraciones éticasPara llevar a cabo este estudio, se obtuvo la aprobación de las instituciones participantes y de la Secretaría de Salud Pública Municipal. La recolección y presentación de los datos se hicieron conforme a los principios de confidencialidad y reserva que señala la Resolución 008430 de 1993 del Ministerio de Salud de Colombia.
ResultadosComportamiento epidemiológico de la coinfección tuberculosis/virus de la inmunodeficiencia humana en el municipio de Armenia durante 10 añosLa tendencia epidémica de la coinfección TB/VIH durante el período de estudio presentó fluctuaciones similares en cuanto al incremento en el número de casos en la escala de tiempo.
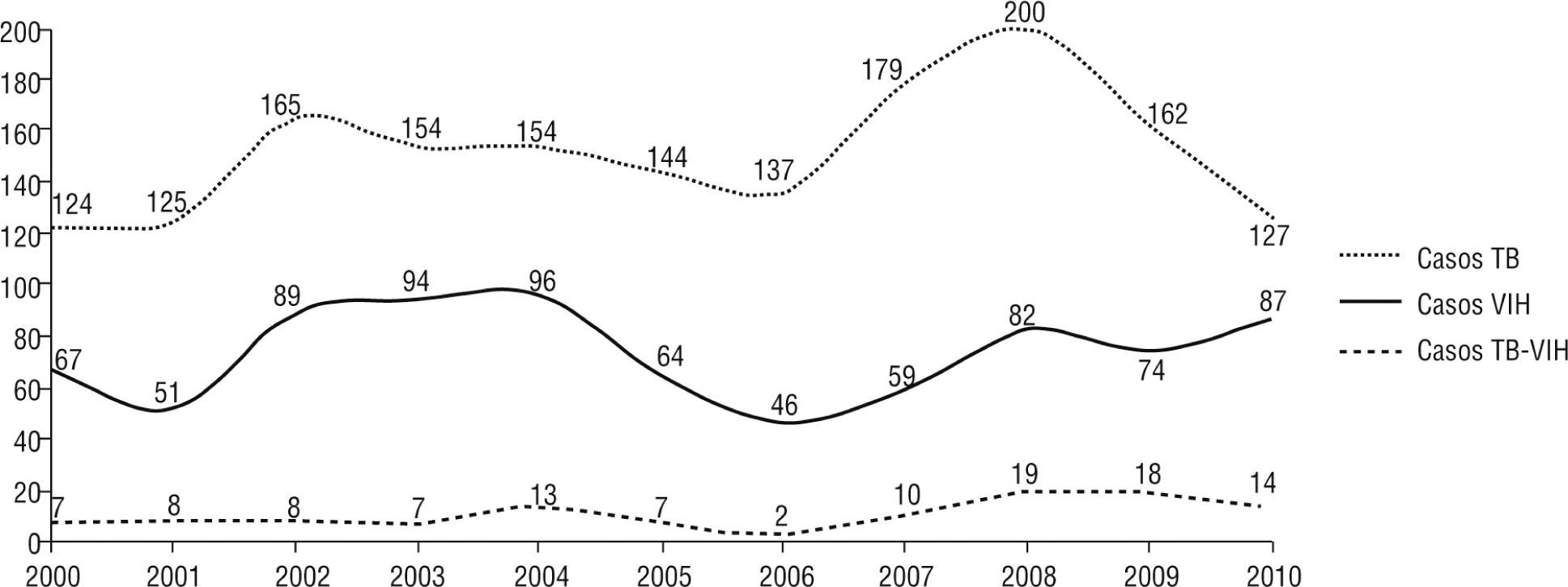
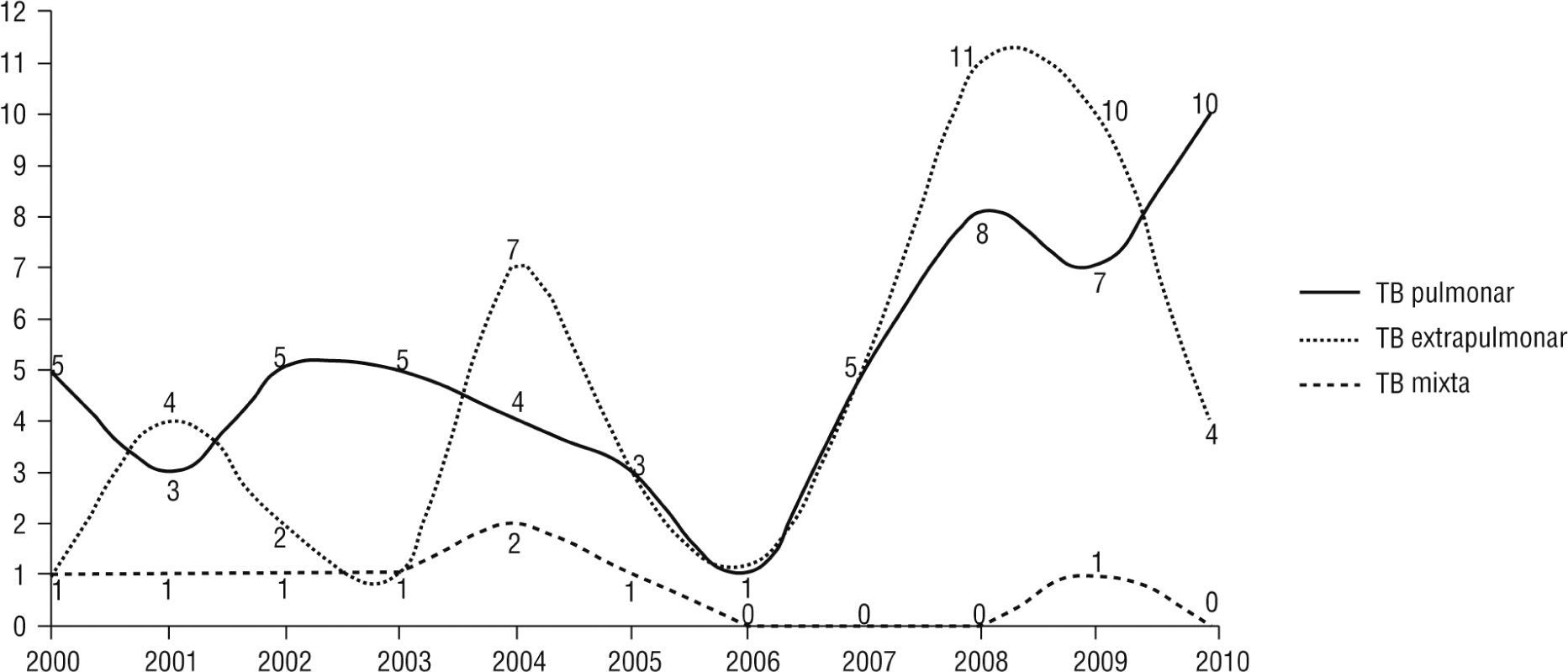
Entre los años 2000 y 2010, se notificaron un total de 113 casos con diagnóstico confirmado de coinfección TB/VIH al Programa de Control de la Tuberculosis de la Secretaría de Salud Municipal de Armenia. Se incluyeron 1.671 pacientes con diagnóstico de TB, y se calculó una prevalencia global de coinfección de 6,8% en el período de estudio. Se observó un incremento en la notificación de casos de TB extrapulmonar en los años 2004 (7 casos), (11 casos) y 2009 (10 casos), y una tendencia haciaal aumento de la TB pulmonar en los años 2008 (8 casos), (7 casos) y 2010 (10 casos) (fig 1).
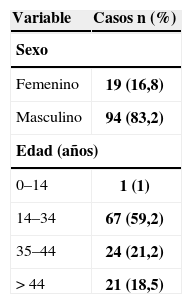
Características sociodemográficas, clínicas y diagnósticas de los pacientesLa información sociodemográfica obtenida permitió establecer que la mayoría de pacientes con coinfección TB/VIH corresponde a un grupo etario joven, con una edad promedio de 34,3 años (rango 11 a 68 años), con mayor frecuencia en pacientes entre los 14 y los 34 años (59,2%), con una relación hombre-mujer de 5:1. La edad promedio en TB extrapulmonar fue de 31,5 (rango: 20 a 68), y 33,5 (rango 27 a 59) en TB pulmonar (p=0,5). El sexo que predominó de manera estadísticamente significativa fue el masculino, con un 91% (51/56) en formas extrapulmonares y un 75% en pulmonares (42/56), y un odds ratio (OR) de 0,2 para TB extrapulmonar en mujeres (intervalo de confianza [IC] 95% 0,0-0,8; p=0,02) (tabla 1). El 77% (n=87) de los casos requirieron hospitalización.
Según el tipo de afiliación al Sistema General de Seguridad Social en Salud, se notificaron 38 casos del régimen subsidiado (34%), 35 de población no asegurada (31%), 34 del régimen contributivo (30%), 2 del régimen especial (2%) y 4 casos sin registro (3%).
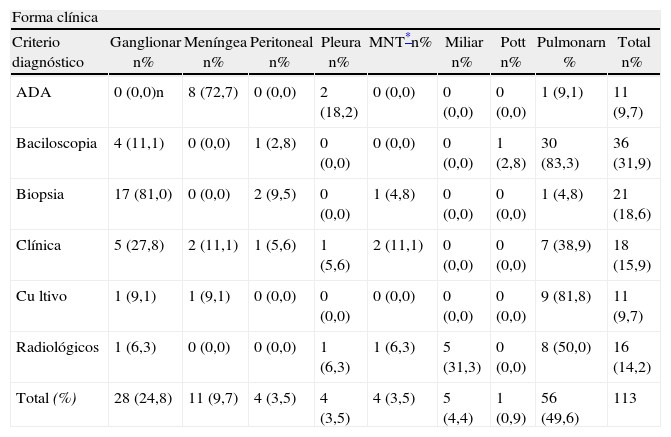
De acuerdo con la presentación de la enfermedad, la TB extrapulmonar predominó, con 50,4% (n=57), sobre la pulmonar. La infección por otras micobacterias se presentó en 3,5% de los casos (n=4). Estas infecciones por micobacterias no tuberculosas no se confirmaron por cultivo, así que no es posible confirmar el diagnóstico hecho por los médicos que las trataron en las fichas de reporte. Las formas extrapulmonares más comunes fueron: ganglionar 50% (n=32), meníngea 19,3% (n=11), miliar 8,8% (n=5), pleural 7% (n=4), peritoneal 7% (n;=4) y vertebral (mal de Pott) 1,8% (n=1). En la tabla 2 se presentan los criterios diagnósticos aplicados en cada una de las formas clínicas. En 8 casos hubo presentación mixta, y la evolución en el tiempo de cada uno de estos se muestra en la figura 2.
Distribución de los criterios diagnósticos de acuerdo con la forma clínica de tuberculosis en pacientes con coinfección tuberculosis/virus de la inmunodeficiencia humana notificados en un período de 10 años en el municipio de Armenia.
| Forma clínica | |||||||||
| Criterio diagnóstico | Ganglionar n% | Meníngea n% | Peritoneal n% | Pleura n% | MNT*n% | Miliar n% | Pott n% | Pulmonarn % | Total n% |
| ADA | 0 (0,0)n | 8 (72,7) | 0 (0,0) | 2 (18,2) | 0 (0,0) | 0 (0,0) | 0 (0,0) | 1 (9,1) | 11 (9,7) |
| Baciloscopia | 4 (11,1) | 0 (0,0) | 1 (2,8) | 0 (0,0) | 0 (0,0) | 0 (0,0) | 1 (2,8) | 30 (83,3) | 36 (31,9) |
| Biopsia | 17 (81,0) | 0 (0,0) | 2 (9,5) | 0 (0,0) | 1 (4,8) | 0 (0,0) | 0 (0,0) | 1 (4,8) | 21 (18,6) |
| Clínica | 5 (27,8) | 2 (11,1) | 1 (5,6) | 1 (5,6) | 2 (11,1) | 0 (0,0) | 0 (0,0) | 7 (38,9) | 18 (15,9) |
| Cu ltivo | 1 (9,1) | 1 (9,1) | 0 (0,0) | 0 (0,0) | 0 (0,0) | 0 (0,0) | 0 (0,0) | 9 (81,8) | 11 (9,7) |
| Radiológicos | 1 (6,3) | 0 (0,0) | 0 (0,0) | 1 (6,3) | 1 (6,3) | 5 (31,3) | 0 (0,0) | 8 (50,0) | 16 (14,2) |
| Total (%) | 28 (24,8) | 11 (9,7) | 4 (3,5) | 4 (3,5) | 4 (3,5) | 5 (4,4) | 1 (0,9) | 56 (49,6) | 113 |
MNT: infección por micobacteria no tuberculosa. Ninguno fue confirmado por cultivo, así que se trata solo de presunción clínica por una forma ganglionar sin respuesta al tratamiento específico antituberculoso. En un caso hubo presentación clínica ganglionar y pulmonar con criterio radiológico. ADA: adenosina de aminasa.
Para el registro de vacunación con bacilo de Calmette-Guérin, 55 pacientes presentaron la cicatriz del bacilo de Calmette-Guérin (48,6%), 22 no fueron vacunados (19,4%) y 36 no tenían registro (31,8%). En el caso de TB meníngea, solo el 45% (n=5) tuvieron cicatriz de vacunación, y no se presentaron casos en menores de un año con infección por VIH.
De acuerdo con el nivel de atención en salud, se pudo determinar que la gran mayoría de los diagnósticos se hicieron en establecimientos de segundo (25%) y tercer nivel de complejidad (57%).
El porcentaje de recaídas fue de 5,3%; no obstante, se desconoce si se trató de casos de reactivación endógena o reinfección exógena.
Coinfección tuberculosis/virus de la inmunodeficiencia humana: resistencia a medicamentos antituberculosos y análisis de la mortalidadA partir del análisis de los datos de coinfección con cepas resistentes a antituberculosos de primera línea (prevalencia 2,6%), se evidenció una situación crítica. Se encontró un paciente con TB pulmonar infectado con una cepa resistente a rifampicina (0,8%) con antecedentes de abandono de tratamiento que fue clasificado como resistencia adquirida. Otro caso, con una forma clínica de TB ganglionar resistente a los medicamentos de primera línea (0,8%), ingresó como fracaso en el esquema de tratamiento de categoría I y se clasificó como resistencia adquirida. Un paciente con TB peritoneal y resistencia a etambutol (0,8%), sin antecedentes de tratamiento, se clasificó como resistencia primaria. Lo más alarmante de esta situación fue que, al hacer el informe de cohorte de estos 3 pacientes, se encontró que todos fallecieron por TB sin recibir un esquema terapéutico ajustado de acuerdo con el patrón de sensibilidad.
Las muertes presentadas en todos los pacientes evaluados con TB/VIH registraron una tasa de letalidad de 38,9% (n=44) en la población incluida. Entre las causas de defunción, 47,7% (n=21) de los decesos fueron atribuibles al estado de coinfección, 27,2% (n=12) se relacionaron con otros eventos y 25% (n=11) fueron de causa indeterminada. La media de tiempo entre el diagnóstico de infección de VIH y la muerte fue de 24 meses, con rango de 1 a 162 meses.
DiscusiónEn Colombia, la coinfección TB/VIH se presenta en aproximadamente el 10% de los casos, de acuerdo con las cifras de notificaciones de casos consolidadas anualmente en el SIVIGILA7–9. La prevalencia de coinfección TB/VIH reportada, en Bogotá es del 5%11, en Medellín, del 5,1%12, y en Pereira, del 3,2%13. En cambio, en Caldas alcanza el 25,8%14, en Popayán, el 9,8%15 y en el Valle del Cauca y Barranquilla, el 11%16,17. La reportada en el presente estudio sería intermedia, con un 6,8%.
En esta investigación se observó una mayor frecuencia de pacientes con TB/VIH pertenecientes al grupo de edad comprendido entre los 14 y 34 años, que corresponden a población joven adulta, lo cual concuerda con otros estudios17. Por lo general, la TB que se desarrolla en la etapa adulta corresponde a la reactivación endógena de una infección ocurrida previamente, que permaneció latente hasta que circunstancias desfavorables en el huésped provocaron su progresión hacia la enfermedad activa, determinando una mayor o menor probabilidad de enfermar una vez contagiado18.
Respecto a la distribución por sexo, se encontró que los resultados de este estudio concuerdan con otros reportes que notifican una mayor frecuencia de coinfección TB/VIH entre personas del sexo masculino13,19.
Los pacientes con VIH tienen mayor probabilidad de desarrollar un compromiso extrapulmonar13,19. Las principales formas extrapulmonares que se diagnosticaron correspondieron a formas ganglionares y meníngeas, tal como se ha reportado previamente en casos de infección por VIH2,20. Esto subraya la importancia de detectar M. tuberculosis en muestras diferentes a esputo mediante técnicas de mayor sensibilidad, como el cultivo.
La TB meníngea se ha documentado como la forma más letal, con una mortalidad cercana al 90% de los casos en los primeros días de diagnóstico, especialmente cuando se suma un retraso en el inicio del tratamiento. En estos casos, es vital el diagnóstico temprano y el inicio precoz del tratamiento antituberculoso21. No obstante, un estudio previo en el Quindío acerca del estado de la neuroinfección en pacientes inmunocomprometidos por VIH/sida reveló una mayor prevalencia de toxoplasmosis cerebral (riesgo estimado, 30 a 40%) que de meningitis tuberculosa en este grupo de pacientes22.
Aunque al inicio de los registros se encuentra el predominio de las formas extrapulmonares, en los últimos años, la forma pulmonar comienza a aumentar. Generalmente, las formas pulmonares predominan en sitios donde hay mayor primoinfección que reactivación endógena23,24. Debe tenerse en cuenta el aumento en casos nuevos de TB en la población general por fenómenos nuevos, como la adicción al uso de drogas intravenosas, que se ha vuelto un fenómeno de importancia en la ciudad de Armenia25.
En cuanto al criterio clínico, los signos más comunes en los pacientes con coinfección fueron los respiratorios y la fiebre, siendo este último el síntoma sistémico más común que se presenta en esta población2. Precisamente, entre los criterios diagnósticos, la baciloscopia fue el método con más resultados positivos en este estudio, lo que contrasta con algunas investigaciones donde se han encontrado menos baciloscopias positivas en pacientescon infección por VIH, en comparación con aquellos sin infección por VIH26,27; esta circunstancia podría asociarse al grado de inmunodeficiencia de los pacientes estudiados. Asimismo, algunos estudios recomiendan el uso de métodos más sensibles, como el cultivo y la prueba de tuberculina, en zonas endémicas de TB, para la búsqueda activa de casos en pacientes con infección por VIH24,28. La radiografía de tórax fue el criterio diagnóstico en 14% de los casos. En 1 de cada 4 pacientes se presentan procesos granulomatosos sugestivos de TB; sin embargo, este criterio puede ser poco específico e, incluso, puede requerir del concepto de varios radiólogos en formas poco comunes29. Existen pocos reportes sobre el uso de la prueba de adenosina deaminasa como criterio de apoyo diagnóstico de TB extrapulmonar en pacientes con infección por VIH; en nuestro caso, contribuyeron al diagnóstico en 11% de los casos, sobre todo en la forma meníngea, en la cual hizo el diagnóstico en 72% de los pacientes. Los métodos invasivos, como la biopsia, demostraron menor rendimiento, pero aportaron al diagnóstico de algunos casos.
La alta mortalidad en la población podría explicarse por el gran inmunocompromiso en esta población, y las conductas de riesgo, como el abandono del tratamiento, la farmacodependencia y la indigencia. Así, el estado del paciente parece ser el mayor detonante de la condición clínica, de tal forma que los enfermos con mayor grado de inmunosupresión tendrán mayor probabilidad de fallecer a causa de la enfermedad30. Incluso, el porcentaje global de defunciones oscila entre 8 y 10%1.
Aunque se documentó una baja prevalencia de coinfección por micobacterias no tuberculosas (3,5%), el diagnóstico fue presuntivo, y no es posible confirmar esta frecuencia. En estudios previos se ha reportado que Myco-bacterium avium es la micobacteria oportunista más común en pacientes positivos de VIH, y cuando se introduce la terapia antirretroviral de alta eficacia (HAART, en inglés highly active antiretroviral therapy) aumenta el número de casos por micobacterias no tuberculosas sobre los tuberculosos24,31. Dado que menos de 10% de los casos fue confirmado por cultivo, es probable que muchas de las formas extrapulmonares se deban a micobacterias no tuberculosas. Esta situación requiere que el programa de TB de Armenia mejore la frecuencia de aislamientos para identificar adecuadamente la especie causal en estos casos, lo cual es crítico para su buen tratamiento.
Es importante garantizar el oportuno acceso al tratamiento antirretroviral y supervisar el seSpguimiento de la HAART en los pacientes infectados por VIH. Algunos estudios han documentado una efectividad del 60% de la HAART en nuestro país12, que podría evitar el riesgo de infectarse de TB en pacientes con VIH, actuando como factor protector32,33.
En Armenia, aún no se formula la quimioprofilaxis con isoniazida a pacientes con infección por VIH, lo cual explica la ausencia de antecedentes de tratamiento profiláctico, incluso, con trimetoprim-sulfametoxazol y pentamidina34. Además, la coexistencia de otros factores o conductas de riesgo, como farmacodependencia, desnutrición, alcoholismo, neoplasias, condiciones socioeconómicas desfavorables y abandono del tratamiento antituberculoso o HAART se traducen en mayor posibilidad de infectarse de M. tuberculosis en una zona endémica para TB35,36.
Un panorama sombrío se posa sobre los pacientes con TB/VIH por el aumento en el riesgo de infección primaria con cepas resistentes, lo que complica el manejo clínico, la evolución y el pronóstico debido a la interacción medicamentosa entre el tratamiento antirretroviral y los antibióticos antituberculosos de primera y segunda línea. Algunos autores describen esta circunstancia como “la tormenta perfecta”, basados en las posibilidades mínimas de lograr la curación, y lo peor es que la TB resistente en extremo es virtualmente intratable en pacientes infectados con VIH37
Entre las acciones inmediatas emprendidas por Colombia, se adoptaron las estrategias promovidas por la Organización Panamericana de la Salud/Organización Mundial de la Salud, como el plan estratégico “Colombia libre de tuberculosis 2010-2015”. Es así como en los planes de salud pública se ha fortalecido la gestión del Programa Nacional de Prevención y Control de la Tuberculosis, obteniendo un éxito de curación hasta del 72%10. Cabe anotar a modo de recomendación que la Organización Mundial de la Salud indica enfrentar las 2 infecciones (TB/VIH) de manera integral y conjunta, ya que si se logra mejorar el tratamiento de la TB, los pacientes infectados con VIH ganarán 2 años más de vida y dejarán de ser una fuente de contagio para las demás personas38. A toda persona con el diagnóstico de VIH/sida se le debe informar sobre el riesgo de infección por TB para que se le solicite la baciloscopia, y a toda persona con TB se le debe brindar la asesoría correspondiente para que se practique la prueba ELISA para VIH/sida; todo esto se justifica debido a la frecuencia de aparición de coinfección TB/VIH en dichas personas. Además, en el año 2009, el Ministerio de la Protección Social reglamentó el cultivo y las pruebas de resistencia en pacientes con VIH mediante la circular 058.
En cuanto a los casos de coinfección VIH/sida y TB, es evidente señalar que se desconoce su prevalencia real, por lo cual se debe fortalecer la oferta y práctica de la prueba para detección de VIH; además, es importante considerar que los departamentos que no registran casos de coinfección brinden la asesoría previa a la prueba a todos aquellos con diagnóstico de TB, con el fin de orientar mejor el tratamiento antituberculoso y permitir la estimación adecuada del fenómeno de la coinfección en Colombia39. Los datos reportados al SIVIGILA evidencian que aún existe un gran porcentaje de pacientes que no acceden a la prueba, y pocos casos reciben la asesoría antes y después de la prueba.
LimitacionesAunque en los últimos años el sistema de vigilancia y registro del Programa de Control de la Tuberculosis ha mejorado, en algunos años las cifras implican un moderado subregistro, de manera que la prevalencia estimada podría ser mayor. De manera importante, menos del 10% de los casos se confirmaron por cultivo; es recomendable, entonces, que los pacientes sean estudiados a partir de múltiples muestras, como hemocultivos, coprocultivos o aspirado gástrico, para mejorar la definición diagnóstica. No se contaba con los datos de recuento de células CD4+ y cargas virales, debido a algunas barreras de las entidades prestadoras de salud y la baja oportunidad para el acceso a las pruebas. Tampoco se tuvo un registro adecuado del tratamiento antirretroviral que estaban recibiendo los pacientes ni de muchos criterios diagnósticos concomitantes, debido al precario diligenciamiento de las fichas de notificación de TB y VIH.
FinanciaciónEste estudio fue desarrollado con recursos propios de la Secretaría Municipal de Salud de Armenia.
Conflicto de interesesLos autores manifiestan no tener conflicto de intereses.
Los autores desean expresar sus agradecimientos a todo el equipo de vigilancia epidemiológica y salud pública de la Secretaría de Salud de Armenia, y al personal médico y asistencial de la Sección de Medicina Interna del Hospital Departamental Universitario San Juan de Dios y del Laboratorio Departamental de Salud Pública del Instituto Seccional de Salud.