Las infecciones causadas por bacterias multirresistentes aumentan la morbilidad, la mortalidad, los costos de la atención y ocasionan dificultades para el tratamiento. Conocer los factores asociados a la infección por bacterias multirresistentes es clave para una adecuada vigilancia y control que permita mejorar la atención de los pacientes en los hospitales.
ObjetivoDeterminar factores clínicos asociados a infección por bacterias multirresistentes en un hospital de alta complejidad.
Materiales y métodosSe realizó un estudio de casos y controles utilizando las historias clínicas de pacientes hospitalizados. La selección de los controles se hizo por muestreo aleatorizado simple. Los análisis de los datos se realizaron en el software SPSS 21.0, se calcularon medidas descriptivas y de asociación (U de Mann-Whitney, chi-cuadrado y OR), y se realizó un modelo multivariado mediante regresión logística para el cálculo del OR ajustado.
ResultadosSe encontraron asociaciones significativas con inmunosupresión por medicamentos (OR=2,58), trasplante (OR=2,88), hospitalización (OR=1,73) o cirugía (OR=1,78) en los 3 meses previos a la infección, diálisis (OR=3,53), catéter venoso central (OR=2,16), nutrición parenteral (OR=2,06) y terapia antibiótica en las 48 h previas a la infección (OR=1,86). En el modelo multivariado fueron importantes la hospitalización previa (OR=1,83) y tener EPOC (OR=3,07).
ConclusionesLa hospitalización previa y la EPOC son factores de riesgo independientes para adquirir infección por bacterias multirresistentes. Además, aunque no fue posible estimar el riesgo debido a que no se encontraron controles expuestos, la nutrición parenteral y el uso de quinolonas en las 48 h previas a la infección fueron importantes en la ocurrencia del evento.
Infections caused by multidrug-resistant bacteria increase morbidity, mortality, care costs and cause difficulties with treatment. Understanding the factors associated with infection by multidrug resistant bacteria is key to proper monitoring and control and to enabling improved patients care in hospitals.
ObjectiveTo determine the clinical factors associated with infection by multidrug-resistant bacteria in a quaternary care hospital.
Materials and methodsA retrospective case-control study was performed using the medical records of hospitalized patients from October 2011 to July 2014. The selection of controls was carried out by simple random sampling. The data analysis was performed using SPSS 21.0 software, descriptive and association measures (Mann-Whitney, chi-squared and OR) were calculated, and a multivariate model was performed using logistic regression to calculate the adjusted OR.
ResultsWe found significant associations with immunosuppressive drugs (OR=2.58), transplantation (OR=2,88), hospitalization (OR=1.73) and surgery (OR=1.78) in the 3 months prior to infection, dialysis (OR=3.53), central venous catheters (OR=2.16), parenteral nutrition (OR=2.06) and antibiotic therapy within 48h prior to infection (OR=1.86). In the multivariate model previous hospitalization was important (OR=1.83) and COPD (OR=3.07).
ConclusionsPrevious hospitalization and COPD were independent risk factors for acquiring infections by multidrug resistant bacteria. In addition, although it was not possible to estimate risk because we did not find exposed controls, parenteral nutrition and the use of quinolones in the 48h prior to infection were important factors in the occurrence of infection.
En la actualidad, la resistencia bacteriana a los antimicrobianos se ha convertido en un grave problema de salud pública, pues no solo ha alcanzado proporciones globales, sino que también cada vez son más las bacterias que expresan diferentes tipos de resistencia a varias familias de antibióticos, fenómeno que se conoce como multirresistencia, lo cual ocasiona dificultades para el tratamiento, aumenta la morbilidad, la mortalidad y los costos de la atención en salud1.
Debido a la alta concentración bacteriana y al uso constante de antibióticos, el ambiente hospitalario se convierte en un lugar propicio para el surgimiento de la resistencia, por lo tanto, no es extraño encontrar cepas endémicas multirresistentes en los hospitales2. Usualmente, las infecciones asociadas a la atención en salud (IAAS) son producidas por bacterias resistentes a los antimicrobianos3 y se ha demostrado que estas aumentan la morbimortalidad, con un riesgo 3 veces mayor que en las IAAS causadas por bacterias multisensibles4.
Aunque ya se han identificado algunos factores de riesgo generales para contraer una infección por bacterias multirresistentes, tales como terapia antibiótica previa, inmunosupresión, hospitalización previa y días de estancia hospitalaria4,5, los perfiles de sensibilidad y los mecanismos de resistencia difieren de un lugar a otro; es más, dentro de un mismo hospital la distribución de la resistencia cambia entre los diferentes servicios6,7.
La población que asiste a las instituciones también es diferente y los factores de riesgo para infección asociados a cada persona varían (edad, comorbilidades, inmunosupresión, entre otros). Por lo tanto, se hace necesario conocer el comportamiento de las infecciones a nivel local para poder establecer estrategias para su control.
Teniendo en cuenta lo anterior, este estudio tiene como objetivo determinar factores clínicos asociados a infección por bacterias multirresistentes en un hospital de alta complejidad.
Materiales y métodosSe realizó un estudio observacional, analítico, tipo casos y controles, en un hospital de cuarto nivel de atención, ubicado en el municipio de Rionegro-Antioquia, que cuenta con un total de 144 camas de hospitalización (14 corresponden a la Unidad de Cuidados Intensivos [UCI] de adultos y 20 a la Unidad de Cuidados Especiales [UCE] de adultos). La información se extrajo de las historias clínicas de los pacientes atendidos en el hospital desde el 7 de octubre del 2011 hasta el 31 de julio del 2014. Los casos los constituyeron todos los pacientes que presentaron infección por cualquier tipo de bacteria multirresistente. La multirresistencia se definió en los gramnegativos por la presencia de betalactamasas de espectro extendido (BLEE), betalactamasa tipo AmpC plasmídica o resistencia a cualquiera de los carbapenémicos, y en grampositivos se consideraron Staphylococcus aureus (S. aureus) meticilino resistente y Enterococcus faecium resistente a vancomicina. Los controles fueron seleccionados mediante un muestreo aleatorizado simple a partir de los pacientes hospitalizados que presentaron infección por bacterias no multirresistentes en el mismo periodo de tiempo en una proporción 1:1 con los casos.
La identificación de los microorganismos a partir de los diferentes cultivos y su sensibilidad a antibióticos se obtuvo con el sistema automatizado VITEK2® (BioMérieux) y cumpliendo con las políticas internas del laboratorio de la institución.
El cálculo del tamaño de la muestra se realizó en el software Epidat 3.1 con un nivel de confianza del 95% y una potencia del 80%. Se utilizó una proporción de exposición a terapia antibiótica previa en los casos del 24 y del 10% para los controles, con un OR estimado de 2,8 y se obtuvo un tamaño total con la corrección de Yates de 252 historias clínicas, conformadas por 126 casos y 126 controles.
La información acerca de las variables de interés fue registrada en un formato en Microsoft Excel®. La base de datos resultante fue analizada en el software estadístico SPSS 21. Se calcularon las frecuencias relativas de cada variable y las medidas de tendencia central, dispersión y posición para las variables cuantitativas. Mediante las pruebas estadísticas U de Mann-Whitney y chi-cuadrado se realizaron las comparaciones de las variables estudiadas y se calcularon los OR con su respectivo intervalo de confianza (IC) del 95% y un valor de p significativo <0,05. Por último, se realizó una regresión logística con las variables con asociaciones significativas de acuerdo al criterio de Hosmer-Lemeshow (p<0,25) para obtener el modelo que explica mejor las asociaciones de las variables de estudio con el evento.
Se contó con la autorización del Comité de Ética Institucional para la realización del estudio.
ResultadosSe estudiaron 268 pacientes, 134 con infecciones por bacterias multirresistentes que conformaron los casos y 134 con infección por bacterias no multirresistentes que fueron los controles. Se incluyeron tanto IAAS como infecciones adquiridas en la comunidad.
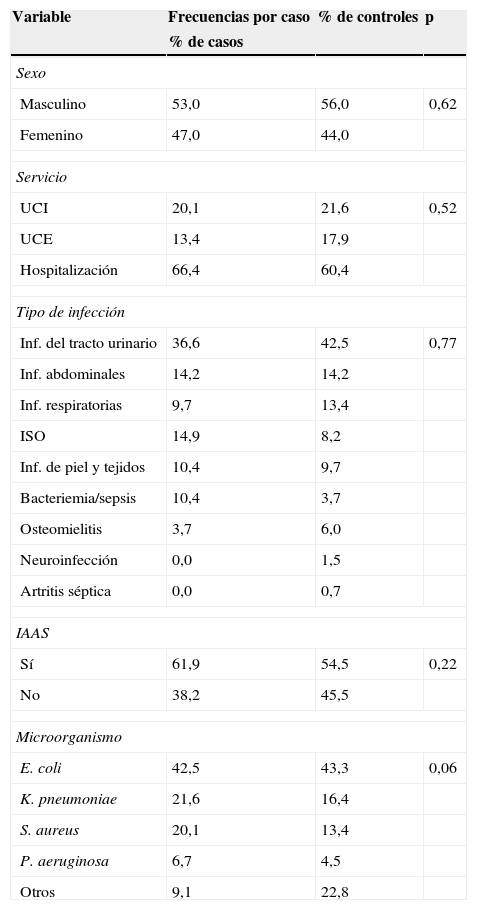
El 54,5% (146) fueron mujeres; la distribución por sexo en los 2 grupos de estudio fue muy similar (p=0,62). La edad promedio fue de 53,8 años (DE = 21,7) y tampoco mostró diferencias significativas entre ambos grupos (p=0,66). Aproximadamente el 40,0% (107) de los pacientes ingresó a la institución por trauma o por enfermedades abdominales no infecciosas. El 63,4% (170) de las infecciones fueron diagnosticadas mientras el paciente se encontrada en el Servicio de Hospitalización General, el 20,9% (56) cuando se encontraba en UCI y el 15,7% (42) en UCE. El diagnóstico más frecuentemente asociado a la infección fue infección del tracto urinario en un 39,6% (106), seguido de infecciones abdominales con un 14,2% (38). La gran mayoría de las bacterias que se encontraron como causantes de infección eran bacilos gramnegativos con una proporción de 79,5% (213). El porcentaje restante corresponde a cocos grampositivos. Los microorganismos más frecuentes fueron Escherichia coli (E. coli), Klebsiella pneumoniae (K. pneumoniae) y S. aureus: juntos representan más del 75% de los aislamientos. Los grupos son comparables en cuanto a sexo, edad, servicio, tipo de infección y microorganismo infectante (ver tabla 1).
Comparación entre grupos de estudios
| Variable | Frecuencias por caso | % de controles | p |
|---|---|---|---|
| % de casos | |||
| Sexo | |||
| Masculino | 53,0 | 56,0 | 0,62 |
| Femenino | 47,0 | 44,0 | |
| Servicio | |||
| UCI | 20,1 | 21,6 | 0,52 |
| UCE | 13,4 | 17,9 | |
| Hospitalización | 66,4 | 60,4 | |
| Tipo de infección | |||
| Inf. del tracto urinario | 36,6 | 42,5 | 0,77 |
| Inf. abdominales | 14,2 | 14,2 | |
| Inf. respiratorias | 9,7 | 13,4 | |
| ISO | 14,9 | 8,2 | |
| Inf. de piel y tejidos | 10,4 | 9,7 | |
| Bacteriemia/sepsis | 10,4 | 3,7 | |
| Osteomielitis | 3,7 | 6,0 | |
| Neuroinfección | 0,0 | 1,5 | |
| Artritis séptica | 0,0 | 0,7 | |
| IAAS | |||
| Sí | 61,9 | 54,5 | 0,22 |
| No | 38,2 | 45,5 | |
| Microorganismo | |||
| E. coli | 42,5 | 43,3 | 0,06 |
| K. pneumoniae | 21,6 | 16,4 | |
| S. aureus | 20,1 | 13,4 | |
| P. aeruginosa | 6,7 | 4,5 | |
| Otros | 9,1 | 22,8 | |
IAAS: infección asociada a la atención en salud; ISO: infección de sitio operatorio; UCE: Unidad de Cuidados Especiales; UCI: Unidad de CUIdados Intensivos.
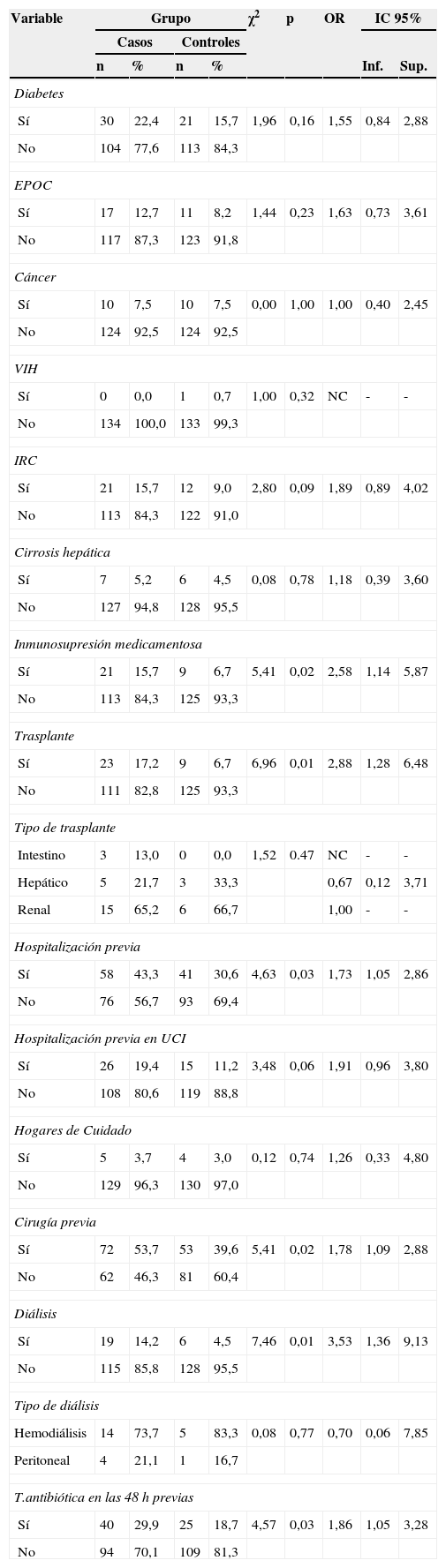
La mayoría de los antecedentes clínicos estudiados se presentaron en mayor proporción en los casos que en los controles y se encontraron diferencias significativas (p<0,05) con inmunosupresión por medicamentos, trasplante, hospitalización o cirugía en los 3 meses previos a la infección y diálisis. Estos antecedentes se comportaron como factores de riesgo (ver tabla 2).
Análisis bivariado de los antecedentes clínicos
| Variable | Grupo | χ2 | p | OR | IC 95% | ||||
|---|---|---|---|---|---|---|---|---|---|
| Casos | Controles | ||||||||
| n | % | n | % | Inf. | Sup. | ||||
| Diabetes | |||||||||
| Sí | 30 | 22,4 | 21 | 15,7 | 1,96 | 0,16 | 1,55 | 0,84 | 2,88 |
| No | 104 | 77,6 | 113 | 84,3 | |||||
| EPOC | |||||||||
| Sí | 17 | 12,7 | 11 | 8,2 | 1,44 | 0,23 | 1,63 | 0,73 | 3,61 |
| No | 117 | 87,3 | 123 | 91,8 | |||||
| Cáncer | |||||||||
| Sí | 10 | 7,5 | 10 | 7,5 | 0,00 | 1,00 | 1,00 | 0,40 | 2,45 |
| No | 124 | 92,5 | 124 | 92,5 | |||||
| VIH | |||||||||
| Sí | 0 | 0,0 | 1 | 0,7 | 1,00 | 0,32 | NC | - | - |
| No | 134 | 100,0 | 133 | 99,3 | |||||
| IRC | |||||||||
| Sí | 21 | 15,7 | 12 | 9,0 | 2,80 | 0,09 | 1,89 | 0,89 | 4,02 |
| No | 113 | 84,3 | 122 | 91,0 | |||||
| Cirrosis hepática | |||||||||
| Sí | 7 | 5,2 | 6 | 4,5 | 0,08 | 0,78 | 1,18 | 0,39 | 3,60 |
| No | 127 | 94,8 | 128 | 95,5 | |||||
| Inmunosupresión medicamentosa | |||||||||
| Sí | 21 | 15,7 | 9 | 6,7 | 5,41 | 0,02 | 2,58 | 1,14 | 5,87 |
| No | 113 | 84,3 | 125 | 93,3 | |||||
| Trasplante | |||||||||
| Sí | 23 | 17,2 | 9 | 6,7 | 6,96 | 0,01 | 2,88 | 1,28 | 6,48 |
| No | 111 | 82,8 | 125 | 93,3 | |||||
| Tipo de trasplante | |||||||||
| Intestino | 3 | 13,0 | 0 | 0,0 | 1,52 | 0.47 | NC | - | - |
| Hepático | 5 | 21,7 | 3 | 33,3 | 0,67 | 0,12 | 3,71 | ||
| Renal | 15 | 65,2 | 6 | 66,7 | 1,00 | - | - | ||
| Hospitalización previa | |||||||||
| Sí | 58 | 43,3 | 41 | 30,6 | 4,63 | 0,03 | 1,73 | 1,05 | 2,86 |
| No | 76 | 56,7 | 93 | 69,4 | |||||
| Hospitalización previa en UCI | |||||||||
| Sí | 26 | 19,4 | 15 | 11,2 | 3,48 | 0,06 | 1,91 | 0,96 | 3,80 |
| No | 108 | 80,6 | 119 | 88,8 | |||||
| Hogares de Cuidado | |||||||||
| Sí | 5 | 3,7 | 4 | 3,0 | 0,12 | 0,74 | 1,26 | 0,33 | 4,80 |
| No | 129 | 96,3 | 130 | 97,0 | |||||
| Cirugía previa | |||||||||
| Sí | 72 | 53,7 | 53 | 39,6 | 5,41 | 0,02 | 1,78 | 1,09 | 2,88 |
| No | 62 | 46,3 | 81 | 60,4 | |||||
| Diálisis | |||||||||
| Sí | 19 | 14,2 | 6 | 4,5 | 7,46 | 0,01 | 3,53 | 1,36 | 9,13 |
| No | 115 | 85,8 | 128 | 95,5 | |||||
| Tipo de diálisis | |||||||||
| Hemodiálisis | 14 | 73,7 | 5 | 83,3 | 0,08 | 0,77 | 0,70 | 0,06 | 7,85 |
| Peritoneal | 4 | 21,1 | 1 | 16,7 | |||||
| T.antibiótica en las 48 h previas | |||||||||
| Sí | 40 | 29,9 | 25 | 18,7 | 4,57 | 0,03 | 1,86 | 1,05 | 3,28 |
| No | 94 | 70,1 | 109 | 81,3 | |||||
EPOC: enfermedad pulmonar obstructiva crónica; IRC: insuficiencia renal crónica; NC: no calculable; UCI: Unidad de Cuidados Intensivos; VIH: virus de inmunodeficiencia humana.
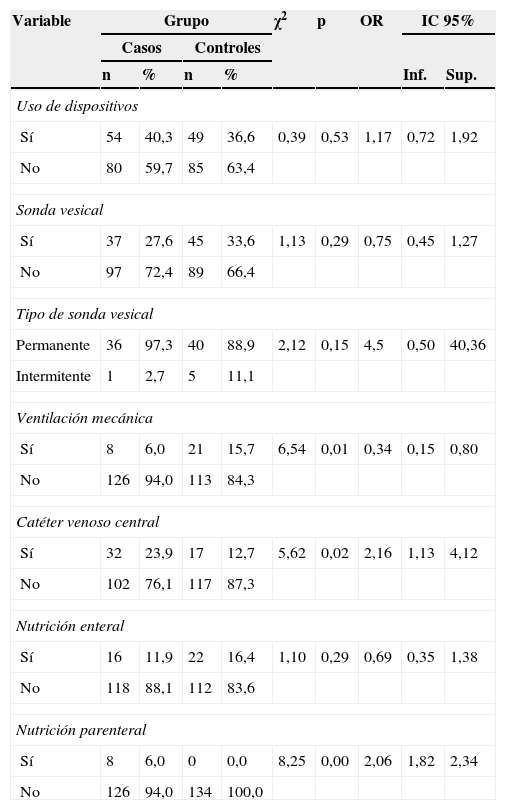
El uso de dispositivos médicos en las 48 h previas al diagnóstico de la infección se encontró en el 38,4% (103) de los pacientes, 52,4% (54) eran casos y 47,6% (49) eran controles (p=0,53) y al hacer el análisis por cada dispositivo se encontraron asociaciones con ventilación mecánica, catéter venoso central y nutrición parenteral (ver tabla 3).
Análisis bivariado de los dispositivos médicos
| Variable | Grupo | χ2 | p | OR | IC 95% | ||||
|---|---|---|---|---|---|---|---|---|---|
| Casos | Controles | ||||||||
| n | % | n | % | Inf. | Sup. | ||||
| Uso de dispositivos | |||||||||
| Sí | 54 | 40,3 | 49 | 36,6 | 0,39 | 0,53 | 1,17 | 0,72 | 1,92 |
| No | 80 | 59,7 | 85 | 63,4 | |||||
| Sonda vesical | |||||||||
| Sí | 37 | 27,6 | 45 | 33,6 | 1,13 | 0,29 | 0,75 | 0,45 | 1,27 |
| No | 97 | 72,4 | 89 | 66,4 | |||||
| Tipo de sonda vesical | |||||||||
| Permanente | 36 | 97,3 | 40 | 88,9 | 2,12 | 0,15 | 4,5 | 0,50 | 40,36 |
| Intermitente | 1 | 2,7 | 5 | 11,1 | |||||
| Ventilación mecánica | |||||||||
| Sí | 8 | 6,0 | 21 | 15,7 | 6,54 | 0,01 | 0,34 | 0,15 | 0,80 |
| No | 126 | 94,0 | 113 | 84,3 | |||||
| Catéter venoso central | |||||||||
| Sí | 32 | 23,9 | 17 | 12,7 | 5,62 | 0,02 | 2,16 | 1,13 | 4,12 |
| No | 102 | 76,1 | 117 | 87,3 | |||||
| Nutrición enteral | |||||||||
| Sí | 16 | 11,9 | 22 | 16,4 | 1,10 | 0,29 | 0,69 | 0,35 | 1,38 |
| No | 118 | 88,1 | 112 | 83,6 | |||||
| Nutrición parenteral | |||||||||
| Sí | 8 | 6,0 | 0 | 0,0 | 8,25 | 0,00 | 2,06 | 1,82 | 2,34 |
| No | 126 | 94,0 | 134 | 100,0 | |||||
Más de la mitad de los pacientes incluidos en el estudio habían estado expuestos a terapia antibiótica antes de desarrollar la infección. La proporción de exposición fue mayor en los casos que en los controles (p=0,02). Se encontró que haber recibido tratamiento antibiótico en las 48 h previas aumentaba en un 86% el riesgo del evento respecto a los que no estuvieron expuestos en este intervalo de tiempo (OR=1,86; IC 95%: 1,05-3,28) (ver tabla 2). El uso de trimetoprim/sulfametoxazol y ciprofloxacina en las 48 h previas a la infección mostró tener asociación significativa con la presencia de infección por bacterias multirresistentes (p=0,04). El número de antibióticos previos también fue una variable relevante para la presencia del evento: se encontraron diferencias entre los grupos para el número de antibióticos recibidos en las 48 h previas a la infección (p=0,02). Fue mayor el número de antibióticos recibidos en los casos (mediana=1,00; RIC = 0,00-2,75) que en los controles (mediana=0,00; RIC=0,00-2,00).
En cuanto a los días de estancia hospitalaria, no hubo diferencias significativas entre los grupos en cuanto a los días transcurridos desde el ingreso hasta la infección (p=0,98), pero sí en los días hasta el egreso: fue mayor el tiempo de estancia hospitalaria total en los casos que en los controles (p<0,01).
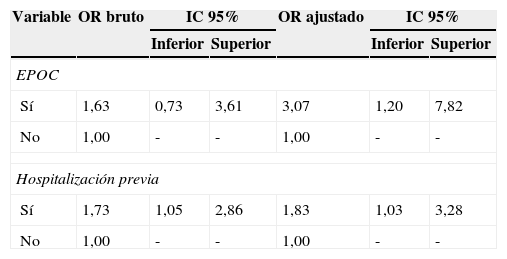
Los resultados del análisis multivariado se muestran en la tabla 4. Dos variables fueron significativas dentro del modelo, hospitalización previa (OR=1,83; IC 95%: 1,03-3,28) y enfermedad pulmonar obstructiva crónica (EPOC) (OR=3,07; IC 95%: 1,20-7,82), y se comportaron como factores de riesgo independientes para adquirir una infección por bacterias multirresistentes. Las demás variables no fueron significativas.
Variables significativas en el modelo multivariado
| Variable | OR bruto | IC 95% | OR ajustado | IC 95% | ||
|---|---|---|---|---|---|---|
| Inferior | Superior | Inferior | Superior | |||
| EPOC | ||||||
| Sí | 1,63 | 0,73 | 3,61 | 3,07 | 1,20 | 7,82 |
| No | 1,00 | - | - | 1,00 | - | - |
| Hospitalización previa | ||||||
| Sí | 1,73 | 1,05 | 2,86 | 1,83 | 1,03 | 3,28 |
| No | 1,00 | - | - | 1,00 | - | - |
EPOC: enfermedad pulmonar obstructiva crónica.
La multirresistencia bacteriana es un problema de dimensiones globales que requiere de vigilancia y control constantes para limitarlo y mitigarlo. Por tal razón, ya forma parte de los programas de salud pública en la mayoría de las naciones a nivel mundial. El estudio de los factores asociados a este fenómeno es fundamental para direccionar las acciones. Los resultados de este estudio contribuyen a la construcción y el fortalecimiento del conocimiento de esta problemática.
La exposición principal de este estudio era la terapia antibiótica previa, una variable que es constantemente reportada como factor de riesgo para adquirir una infección por cualquier tipo de bacteria multirresistente4,8–16. Se obtuvo un OR de 1,86 (IC 95%=1,05-3,28) para la exposición en las 48 h previas a la infección. Estos resultados concuerdan con los estudios citados; sin embargo, esta asociación no se mantuvo en el análisis multivariado, probablemente debido al tamaño de la muestra.
En nuestro estudio se encontró que la exposición previa a trimetoprim/sulfametoxazol y a las quinolonas (ciprofloxacina y norfloxacina) aumenta la probabilidad de padecer una infección por bacterias multirresistentes. La exposición a quinolonas es un hallazgo consistente con otros estudios reportados en la literatura8,13,14, sin embargo, el trimetoprim/sulfametoxazol se ha reportado como factor protector en infecciones por E. coli multirresistente10 o ha sido no significativo en cuanto a su asociación con el evento4. Este hallazgo puede deberse a la presencia de confusión con el antecedente de trasplante, pues el trimetoprim/sulfametoxazol es un tratamiento comúnmente usado en este tipo de pacientes. Aunque no fue posible calcular la magnitud del efecto del uso de ciprofloxacina en la ocurrencia del evento, es importante destacar su asociación y relevancia, pues todos los pacientes incluidos en este estudio que recibieron terapia con este antimicrobiano en las 48 h previas al evento desarrollaron una infección por algún tipo de bacteria multirresistente y, aunque en la literatura se encuentra que las quinolonas inducen la resistencia tanto en gramnegativos como en grampositivos17,18, en nuestro estudio todos los pacientes con dicha exposición desarrollaron infección por bacilos gramnegativos, principalmente E. coli (75%), lo cual puede estar relacionado con el amplio uso de este antibiótico para el tratamiento de infecciones urinarias de forma ambulatoria.
En el análisis bivariado se encontró, entre los antecedentes clínicos, asociaciones significativas con inmunosupresión por medicamentos, trasplante, hospitalización o cirugía en los 3 meses previos a la infección, y diálisis. En otros estudios consultados11,12,15 no se encontró evidencia de la asociación con inmunosupresión por medicamentos o con pacientes trasplantados. Sin embargo, cabe destacar que este estudio incluyó a 30 pacientes con inmunosupresión por medicamentos y a 32 pacientes trasplantados, debido a que somos una hospital especializado en trasplantes, mientras que, en los estudios mencionados, el número de pacientes con estos antecedentes osciló entre 6 y 16, por lo que es de esperar que el poder estadístico de la muestra no haya sido suficiente para captar las diferencias mientras que en este sí, al igual que el estudio de Lepelletier et al.9 el cual incluyó a 52 pacientes con terapia inmunosupresora y fue reportado como factor de riesgo para infección por E. coli resistente (p=0,003). Aunque en el análisis multivariado estas variables hayan perdido significación, consideramos que estos 2 factores pueden ser potenciales factores de riesgo para infección por bacterias multirresistentes y deberían ser considerados para nuevos estudios.
Por otra parte, el uso de dispositivos médicos ha mostrado tener una fuerte asociación con la ocurrencia de IAAS, las cuales, en muchos de los casos, son causadas por bacterias multirresistentes. Sin embargo, la asociación de estos con la infección por este tipo de microorganismos ha revelado resultados divergentes. En muchos estudios, el uso de sonda vesical no ha sido significativo para adquirir una infección por bacterias multirresistentes9,11–13,15, al igual que en el nuestro. Únicamente se encuentra esta asociación cuando se comparan los casos con controles no infectados4,10, pero incluso en estos mismos estudios, al realizar la comparación con pacientes infectados por bacterias no multirresistentes, se reporta pérdida de la asociación, por lo que podría pensarse que el uso de catéter o sonda vesical está asociado con adquirir una infección como tal pero no necesariamente con adquirir una infección por una bacteria multirresistente. El uso de catéter venoso central, que mostró asociación significativa con el evento, ha sido reportado en otros estudios como factor de riesgo4,10,14, sin embargo, no mantiene la significación en el análisis multivariado y, en otros estudios como el de Jiménez et al.11, el de Jáuregui et al.12 y el de Gaviria et al.19 esta variable no tuvo relevancia. Pero tal vez el dispositivo médico que muestra una mayor variabilidad en los resultados es el uso de ventilación mecánica o tubo endotraqueal, ya que en estudios realizados tanto en bacterias multirresistentes en general como en aquellos realizados por especie, se han obtenido resultados discordantes. Por ejemplo, el estudio de Ospina et al.4, que fue hecho para varios tipos y especies bacterianas, y el de Araya et al.8, que fue exclusivo para E. coli y K. pneumoniae productores de BLEE, encontraron asociación significativa con esta variable, caso contrario a los estudios de Jáuregui y Jiménez11,12, realizados para varios microorganismos y para productores de BLEE, respectivamente, en los cuales este factor no fue relevante. La asociación encontrada entre la ventilación mecánica y la infección por bacterias multirresistentes podría explicarse por el tipo de pacientes que son atendidos en nuestra institución, muchos de los cuales requieren la asistencia de la ventilación mecánica por haber sufrido politraumatismos o trauma encefalocraneano severo, pero sin otros antecedentes clínicos de importancia, por lo que son susceptibles a infecciones debido a su condición pero no por bacterias multirresistentes, pues no han estado expuestos a otras condiciones o factores necesarios para desarrollar este evento como, por ejemplo, la hospitalización previa, que fue un factor de riesgo independiente en este estudio. Esto puede verse reflejado en que, de los 29 pacientes incluidos con ventilación mecánica, 15 (51,7%) tenían trauma como diagnóstico de ingreso.
Teniendo en cuenta todo lo anterior, concluimos que algunas de las estrategias que deben ser promovidas en las instituciones hospitalarias y que podrían ayudar a prevenir la aparición de las infecciones por microorganismos multirresistentes serían, por ejemplo, limitar el uso de dispositivos médicos, como el catéter venoso central, y usarlos solo cuando sea estrictamente necesario y por el menor tiempo posible. Al mismo tiempo, se deben fortalecer las políticas institucionales con el objetivo de vigilar el uso adecuado de antibióticos y así evitar su uso indiscriminado o innecesario y, especialmente, sugerimos hacer vigilancia rutinaria del uso de ciprofloxacina, pues es una medida de control que podría disminuir los casos de multirresistencia.
Como limitaciones de este estudio es importante reportar que, al ser un estudio retrospectivo con fuente secundaria, es posible que exista subregistro o información incompleta en algunas de las variables estudiadas. Además, el nivel de profundización es limitado pues se incluyeron para el análisis todos los microorganismos multirresistentes detectados en el periodo de tiempo del estudio y no se hizo distinción entre infecciones intrahospitalarias o adquiridas en la comunidad. Al haber encontrando un OR inferior al esperado con el que se calculó el tamaño de muestra se disminuye el poder estadístico del estudio, por lo que algunos de los factores que no fueron significativos sí podrían tener una asociación real con el evento de interés. La población de referencia de este estudio es la población asistente al hospital donde fue realizado, por lo tanto, la inferencia de los resultados se limita al ámbito institucional.
Responsabilidades éticasConfidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes
Conflicto de interesesLos autores declaran que no existen conflictos de interés que puedan estar influyendo en los resultados o conclusiones expresadas en el presente artículo original.
Al doctor Carlos Agudelo, médico infectólogo de la institución, por sus sugerencias y aportes durante el desarrollo de la investigación.