Desde el inicio de la pandemia del VIH, las infecciones oportunistas (IO) han marcado su pronóstico. El acceso a la terapia antirretroviral de gran actividad (TARGA) supone cambios significativos en la historia natural de la enfermedad.
ObjetivoDescribir las características de la IO en los pacientes con VIH internados en el Hospital Universitario de Neiva (HUHMP).
Materiales y métodosEstudio observacional, descriptivo, retrospectivo. Se incluyeron pacientes adultos hospitalizados con diagnóstico de VIH/SIDA e IO durante 2007 a 2012; se excluyeron gestantes. Un total de 286 pacientes cumplieron los criterios de selección. Los datos se procesaron en Epi info7.
ResultadosEl promedio de edad fue de 38,6años; el 72,7% fueron hombres; el 76,5% tenían diagnóstico de VIH previo al ingreso y el 45,6% no recibían TARGA. Al ingreso, el 39% de los pacientes presentaban leucopenia, el 15%, falla renal, el 70%, conteos de linfocitos TCD4+ <200cel/mm3, y el 64%, viremia >100.000copias/mm3. Los diagnósticos de egreso más frecuentes fueron toxoplasmosis cerebral (52%), candidiasis mucocutánea (35%) y tuberculosis (31%). La mortalidad hospitalaria fue del 13%.
ConclusiónA pesar de los avances en el manejo del VIH/SIDA, en la región surcolombiana la mayoría de pacientes se hospitalizan en estadios avanzados por IO y no reciben TARGA. La IO más frecuente fue toxoplasmosis cerebral.
Since the beginning of the HIV pandemic, opportunistic infections (OI) have determined the prognosis. Access to antiretroviral therapy (HAART) led to significant changes in the natural history of the disease.
ObjectiveTo describe the clinical characteristics of patients with HIV and OIs admitted to the Universitary Hospital of Neiva (HUHMP).
Materials and methodsAn observational, descriptive, retrospective study of hospitalized adults with HIV/AIDS admitted due to OIs during 2007-2012; pregnant women were excluded. The data were processed using Epi info7.
ResultsA total of 286 patients met the selection criteria. The mean age was 38.6 years and 72.7% were men. 76.5% were diagnosed with HIV prior to entry, 45.6% were not receiving HAART. On admission 39% of patients had leukopenia, 15% renal failure, 70% CD4+lymphocyte counts <200cells/mm3 and 64% viremia >100,000copies/mm3. The most common discharge diagnoses were cerebral toxoplasmosis (52%), mucocutaneous candidiasis (35%) and tuberculosis (31%). Hospital mortality was 13%.
ConclusionDespite improvement in the management of HIV/AIDS in the southwestern region of Colombia, most HIV patients are hospitalized at advanced HIV-stages due to OIs, and are not receiving HAART. The most common OI was cerebral toxoplasmosis.
Las infecciones oportunistas (IO) son una complicación frecuente en los pacientes que se hospitalizan por infección con VIH, especialmente en países de escasos recursos. Aunque en el mundo el uso de terapia antirretroviral de gran actividad (TARGA) ha reducido la incidencia de gran parte de las IO1, estas continúan siendo un importante problema en todos los pacientes VIH positivos que tienen bajo conteo de linfocitosT CD4 (CD4) y no la reciben2.
En Colombia se requiere actualmente contar con información sobre las causas de hospitalización de los pacientes con VIH y el comportamiento de las IO que permita mejorar la práctica médica a través del diagnóstico temprano y del tratamiento apropiado de esta condición y sus complicaciones.
Materiales y métodosEstudio observacional descriptivo y retrospectivo. Se revisaron 390 registros de los pacientes que ingresaron al Hospital Universitario Hernando Moncaleano Perdomo (HUHMP) durante el periodo comprendido entre el 1 de enero de 2007 al 31 de diciembre de 2012. Se incluyeron los pacientes mayores de 18años hospitalizados con infección por VIH y al menos una IO. Se excluyeron gestantes.
La información se ingresó en una base de datos en el programa EPI Info7, en donde se analizaron variables sociodemográficas, clínicas, paraclínicas y de tratamiento. Se determinaron medidas de tendencia central, frecuencias y porcentajes según la naturaleza de las mismas.
El comité de ética e investigación del HUHMP aprobó el presente estudio. Acta de aprobación 003-013 del 09-04-13.
ResultadosSe revisaron 390 registros clínicos de pacientes, de los cuales 62 (16%) no presentaban IO, 15 (4%) correspondían a gestantes, 15 (4%) fueron historias clínicas ilegibles y 12 (3%) eran de menores de edad. En total, 286 (73%) registros de igual número de pacientes cumplían con los criterios de selección.
Características sociodemográficasEn la población estudiada predominó el sexo masculino. El 77,2% de los pacientes procedían de un medio urbano, el 81% se encontraban en edad productiva y el 73% pertenecían a los estratos socioeconómico1 y 2.
El 76,5% de los pacientes ya tenían diagnóstico de infección por VIH al momento del ingreso; los restantes fueron diagnosticados durante la estancia hospitalaria. De los 219 pacientes con diagnóstico previo, el 45,6% no recibían TARGA. El 39% tenían hasta un año de diagnosticados al llegar a la institución, y el 3% de ellos, más de 12años de diagnosticados.
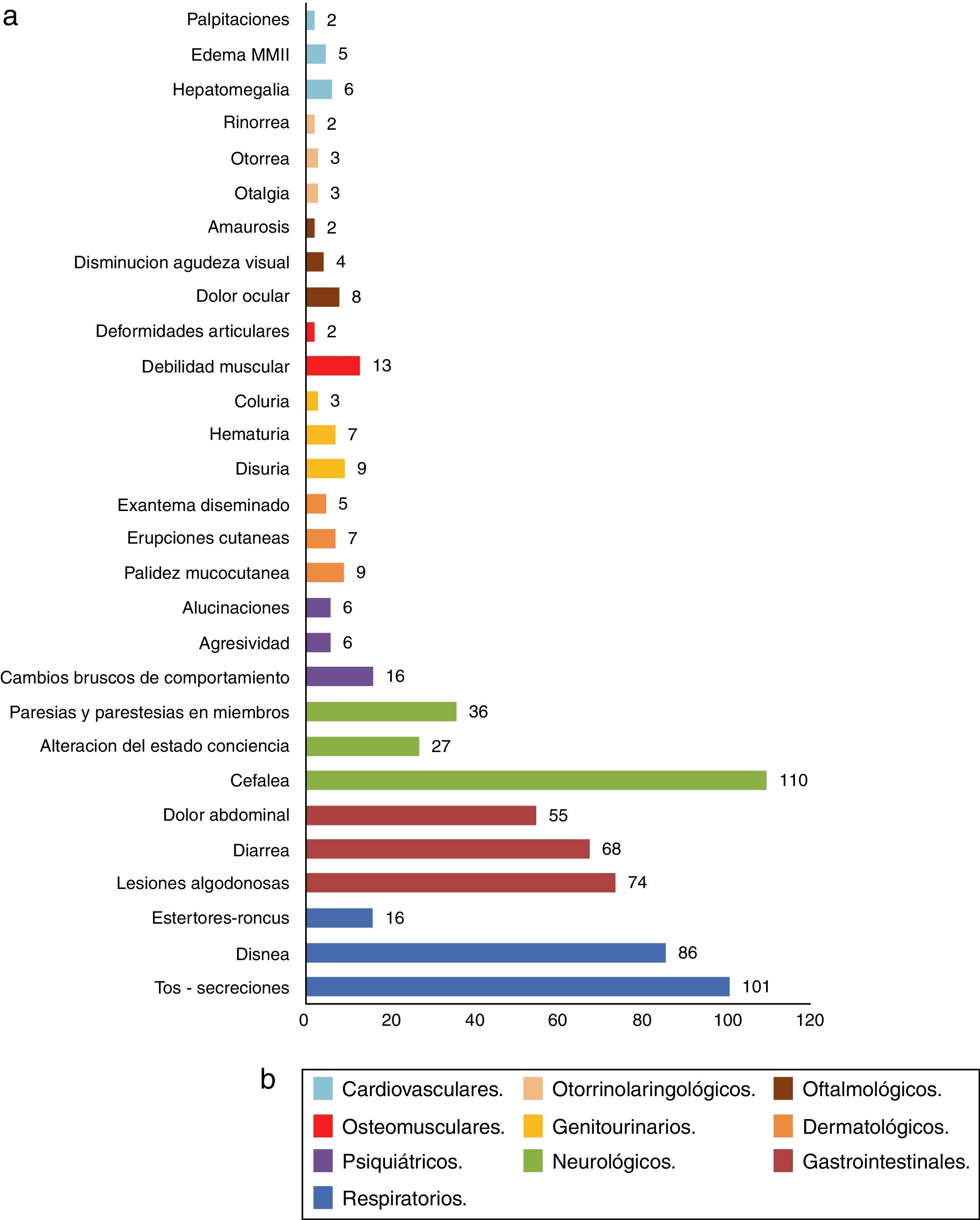
Signos y síntomasEl 58% presentaban fiebre al ingreso, el 42%, síntomas constitucionales (malestar general, pérdida de peso, diaforesis y anorexia entre otros); también se destacaron cefalea (38,4%), tos y secreciones respiratorias (35,3%) y lesiones algodonosas en orofaringe (25,8%). Los sistemas más afectados al ingreso fueron el neurológico, el respiratorio y el gastrointestinal. Por otra parte, los síntomas oftalmológicos (6%), otorrinolaringológicos (5%) y cardiovasculares (3%) fueron los menos frecuentes (fig. 1).
Paraclínicos de ingresoCuadro hemático. El 39% de los pacientes estaban leucopénicos y el 21% tenían leucocitosis. El 12% de los pacientes presentaron neutrofilia, con recuento absoluto de neutrófilos mayores a 10.000cel/mm3, mientras que el 11% estaban neutropénicos, por debajo de 1.500cel/mm3. El 39% tenían anemia, y el 4% de ellos con valores de hemoglobina debajo de 7g/dl. El 23% presentaron trombocitopenia, el 6% con menos de 50.000cel/mm3.
Pruebas de función renal. El 15% tenían valores de creatinina mayores a 1,2mg/dl; el 22%, nitrógeno ureico en sangre mayor a 20mg/dl.
Perfil infeccioso. El 50% de la población a estudio tenía registro de proteínaC reactiva, la cual a su vez fue elevada en la mitad de los casos. El 63,6% de la población tenía reportado VDRL, el 12% poseían una serología reactiva. Se realizó antígeno de superficie de hepatitisB al 47,2% de la población y el 4% fueron positivos.
Pruebas para estadificar infección por VIH. Solo el 28% de los pacientes tenían información sobre el recuento de linfocitosT CD4; el 70% tenían cifras menores a 200cel/mm3, y el 26%, cifras por debajo de 50cel/mm3. El 23,4% de los pacientes tenían registros de carga viral, de los cuales el 64% fueron mayores a 100.000copias/mm3.
Agentes etiológicosSe documentó etiología oportunista mediante pruebas imagenológicas, microbiológicas, serológicas y de biología molecular (tabla 1). La infección por Toxoplasma gondii fue diagnosticada una vez por aspirado de médula ósea y 15 veces por reacción en cadena de polimerasa (PCR) en líquido cefalorraquídeo (LCR). Se hallaron 115 tomografías computadas (TC) cerebrales y 17 resonancias magnéticas nucleares (RMN) con patrones de lesión atribuibles a este microorganismo. La infección por micobacterias se determinó en 16 ocasiones con baciloscopias de esputo, 10 en lavado broncoalveolar (LBA), 5 por valores elevados de adenosina deaminasa (ADA) de LCR, 3 por PCR, 2 en cultivos y una en biopsia de colon. Adicionalmente se encontraron 18 TC y 37 radiografías de tórax con patrones radiológicos compatibles con tuberculosis; Cryptococcus sp. fue identificado en 46 casos por látex en LCR, y en 2 TC cerebrales se encontraron lesiones cuya impresión diagnóstica inicial fue criptococoma.
Métodos diagnósticos y etiología de infecciones oportunistas, HUHMP 2007-2012
| N.o Dx | Métodos diagnósticos | Casos documentadosa (%) | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Imágenes (%) | PCR (%) | Aspirado (%) | ZN (%) | Cultivo (%) | LBA (%) | ADA (%) | Látex (%) | VDRL (%) | ZN Mod (%) | Biopsia | |||
| Toxoplasma | 154 | 86 | 8 | 1 | 95 | ||||||||
| Micobacterias | 92 | 60 | 3 | 17 | 2 | 12 | 5 | 1 | 100 | ||||
| Cryptococcus sp. | 55 | 4 | 84 | 88 | |||||||||
| Pneumocystis jirovecii | 43 | 14 | 81 | 95 | |||||||||
| Cryptosporidium sp. | 27 | 100 | 100 | ||||||||||
| Citomegalovirus | 18 | 100 | 100 | ||||||||||
| HSV | 20 | 85 | 85 | ||||||||||
| Treponema pallidum | 17 | 100 | 100 | ||||||||||
| Histoplasma capsulatum | 16 | 32 | 38 | 25 | 95 | ||||||||
| Candida | 102 | 3 | 3 | ||||||||||
| Aspergillus sp. | 1 | 100 | 100 | ||||||||||
| Mycobacterium leprae | 2 | 100 | 100 | ||||||||||
| VPH | 5 | 20 | 20 | ||||||||||
ADA: adenosín deaminasa; HSV: herpes simple virus; N.o Dx: número de casos con diagnóstico de infección oportunista; PCR: reacción en cadena de polimerasa; VDRL: Venereal Disease Research Laboratory; VPH: virus de papiloma humano; ZN: Ziehl Nielsen; ZN Mod: Ziehl Nielsen modificado.
Se dividió la población entre aquellos con diagnóstico de novo de infección por VIH (23,5%), el grupoA (tabla 2), y aquellos diagnosticados previamente que consumían TARGA (54,3%), como grupoB, de los cuales el 19 y el 22%, respectivamente, tenían conteos de LT CD4 y carga viral (tabla 3).
Características de pacientes con diagnóstico de novo de infección por VIH según recuento de LT CD4. HUHMP 2007-2012
| n | Sexo | Edad (Media - Años) | LT CD4 cel/mm3 | Carga viral copias/mm3 (rango) | Infección oportunista | n (%) |
|---|---|---|---|---|---|---|
| Grupo A, n=13 (19%) | ||||||
| 7 | F 14% | 38 | < 50 | 9.951-1.514.982 | Toxoplasmosis cerebral | 4 (57%) |
| M 86% | Histoplasmosis diseminada | 2 (29%) | ||||
| Criptococosis meníngea | 2 (29%) | |||||
| Criptococcemia | 2 (29%) | |||||
| Candidiasis mucosa | 2 (29%) | |||||
| Herpes zoster | 1 (14%) | |||||
| TB pulmonar | 1 (14%) | |||||
| TB meníngea | 1 (14%) | |||||
| Herpes simple | 1 (14%) | |||||
| Infección por CMV | 1 (14%) | |||||
| 3 | F 33% | 38 | 50-199 | 1.985-67.086 | Toxoplasmosis cerebral | 3 (100%) |
| M 67% | TB meníngea | 1 (33%) | ||||
| Herpes simple | 1 (33%) | |||||
| Candidiasis mucosa | 1 (33%) | |||||
| Condilomatosis genital | 1 (33%) | |||||
| 2 | F 50% | 34 | 200-499 | 631 | Toxoplasmosis cerebral | 1 (50%) |
| M 50% | Histoplasmosis | 1 (50%) | ||||
| 1 | F 100% | 32 | > 500 | 6,3 | Candidiasis mucosa | 1 (50%) |
| Histoplasmosis pulmonar | 1 (50%) | |||||
TB: tuberculosis.
Características de pacientes con diagnóstico de infección por VIH y TARGA al ingreso según recuento de LT CD4. HUHMP 2007-2012
| n | Sexo | Edad (Media – Años) | LT CD4 cel/mm3 | Carga viral copias/mm3 (rango) | Infección oportunista | n (%) |
|---|---|---|---|---|---|---|
| Grupo B, n=48 (22%) | ||||||
| 15 | F 33% | 37,8 | < 50 | 26.000-1.090.667 | Candidiasis mucosa | 4 (27%) |
| M 67% | Criptococosis meníngea | 3 (20%) | ||||
| TB pulmonar | 3 (20%) | |||||
| Criptosporidiasis intestinal | 3 (20%) | |||||
| Toxoplasmosis cerebral | 2 (13%) | |||||
| Histoplasmosis Diseminada | 2 (13%) | |||||
| Infección por CMV | 2 (13%) | |||||
| Neumocistosis | 1 (7%) | |||||
| Herpes trigeminal | 1 (7%) | |||||
| 21 | F 33% | 40,5 | 51-199 | 387-400.000 | Toxoplasmosis cerebral | 4 (19%) |
| M 67% | Candidiasis mucosa | 4 (19%) | ||||
| TB pulmonar | 4 (19%) | |||||
| Neumocistosis | 3 (14%) | |||||
| TB extrapulmonar | 3 (14%) | |||||
| Infección por CMV | 2 (10%) | |||||
| TB meníngea | 1 (5%) | |||||
| Toxoplasmosis diseminada | 1 (5%) | |||||
| Criptococosis meníngea | 1 (5%) | |||||
| Histoplasmosis | 1 (5%) | |||||
| Condilomatosis genital | 1 (5%) | |||||
| 9 | F 17% | 41,2 | 200-499 | 20-323.059 | TB pulmonar | 2 (22%) |
| M 83% | Toxoplasmosis cerebral | 1 (11%) | ||||
| Infección por CMV | 1 (11%) | |||||
| Histoplasmosis | 1 (11%) | |||||
| TB meníngea | 1 (11%) | |||||
| Histoplasmosis diseminada | 1 (11%) | |||||
| TB diseminada | 1 (11%) | |||||
| 3 | F 33% | 58 | > 500 | 24-69.659 | TB pulmonar | 1 (33%) |
| M 66% | Candidiasis mucosa | 1 (33%) | ||||
| Criptosporidiasis intestinal | 1 (33%) | |||||
TB: tuberculosis.
El 35,4% no recibieron TARGA durante la hospitalización, el 13,3% debido a posibilidad inminente de muerte. A los restantes se les continuó o inició TARGA durante la estancia hospitalaria.
Lamivudina fue usada por el 68,2% de la población total, efavirenz por el 45%, y lopinavir/ritonavir fue la combinación de inhibidores de proteasa más usada (21,2%). Las combinaciones de análogos nucleósidos más empleadas fueron: zidovudina/lamivudina (43%), abacavir/lamivudina (27%) y tenofovir/emtricitabina (2%) (tabla 4).
Medicamentos antirretrovirales utilizados. HUHMP 2007-2012
| TARGA | ||||||||
|---|---|---|---|---|---|---|---|---|
| INNTR | n | % | IP | n | % | INTR | n | % |
| Efavirenz | 121 | 45,1 | Lopinavir/Ritonavir | 68 | 25,3 | Lamivudina | 183 | 68,2 |
| Nevirapina | 18 | 6,7 | Atazanavir | 8 | 2,9 | Zidovudina | 122 | 45,5 |
| Indivinavir | 3 | 1,1 | Abacavir | 89 | 33,2 | |||
| Didanosina | 7 | 2,6 | ||||||
| Tenofovir | 6 | 2,2 | ||||||
| Emtricitabina | 5 | 1,8 | ||||||
| Estavudina | 5 | 1,8 | ||||||
INNTR: inhibidores no nucleósidos de la transcriptasa reversa; INTR: inhibidores nucleósidos de la transcriptasa reversa; IP: inhibidores de la proteasa; TARGA: terapia antirretroviral de gran actividad.
La toxoplasmosis cerebral fue la IO más frecuente (52,4%). También se reportaron toxoplasmosis diseminada (1%) y toxoplasmosis ocular (0,7%). La candidiasis mucocutánea fue la segunda IO más importante (35,3%): se encontraron 3 casos de infecciones diseminadas por Candida (1,0%). La tuberculosis pulmonar fue el diagnóstico de egreso en el 21,3% de los casos. Dentro de las formas extrapulmonares se halló: tuberculosis meníngea (3,8%), intestinal (2,4%), miliar (2,1%), ganglionar (1%), peritoneal y diseminada, cada una con 0,7% (tabla 5).
Diagnósticos de egreso. HUHMP 2007-2012
| n | % | |
|---|---|---|
| Toxoplasmosis cerebral | 150 | 52,4 |
| Candidiasis mucocutánea | 101 | 35,3 |
| Tuberculosis pulmonar | 61 | 21,3 |
| Criptococosis cerebral | 46 | 16,0 |
| Neumocistosis | 43 | 15,0 |
| Histoplasmosis | 33 | 11,5 |
| Tuberculosis extrapulmonar | 31 | 10,8 |
| Criptosporidiasis intestinal | 23 | 8,0 |
| Infecciones por herpes simple 1 y 2 | 20 | 6,9 |
| Infección por citomegalovirus | 18 | 6,2 |
| Neurosífilis | 9 | 3,1 |
| Criptococosis extracerebral | 9 | 3,1 |
| Herpes zoster | 8 | 2,8 |
| Sífilis | 8 | 2,8 |
| Condilomas acuminados | 5 | 1,7 |
| Toxoplasmosis extracerebral | 4 | 1,4 |
| Candidiasis invasora | 3 | 1,0 |
| Granuloma inguinal | 2 | 0,7 |
| Lepra | 2 | 0,7 |
| Toxoplasmosis ocular | 2 | 0,7 |
| Aspergiloma | 1 | 0,3 |
Un total de 39 personas (13,6%) fallecieron durante la hospitalización por IO: toxoplasmosis (18%), pneumocistosis (15%), tuberculosis (9%), criptococosis (8%), histoplasmosis (6%) e infección por CMV (3%). Solo 2 pacientes tenían medición de conteos de LT CD4: 159 y 67cel/mm3, con diagnóstico de toxoplasmosis cerebral y tuberculosis pulmonar, respectivamente.
DiscusiónLa infección por VIH/sida es un problema de salud mundial3, y para un país de medianos ingresos como Colombia4 es un problema de salud pública, de gran impacto económico. La incidencia de IO ha disminuido en las últimas décadas en todo el mundo5; sin embargo, estas infecciones fueron responsables del 73% de los ingresos de pacientes con VIH/sida a los servicios de mediana/alta complejidad de la institución de salud de referencia de la región surcolombiana.
Las IO, al igual que la infección por VIH, son más frecuentes en hombres que en mujeres, en una relación 2,7:1, similar a otros reportes que han descrito una razón hombre/mujer de 2,8:12,3,6,7. No obstante, estas son cada vez más prevalentes en mujeres y adolescentes, hasta casi igualar en algunas regiones la relación8,9. En nuestra serie, la edad de los pacientes es similar a lo que ocurre en Honduras, Venezuela y algunos países de Europa, donde varía entre los 33 a los 40años10-13.
De manera análoga a otras series latinoamericanas y africanas, en donde cerca del 40% de los pacientes se diagnostican con SIDA, la detección de los casos de infección por VIH en nuestra región es tardía9.
La infección por VIH a nivel mundial se considera crónica; en series latinoamericanas al menos el 5% de la población fue diagnosticada con más de 8años de anterioridad, similar a nuestra serie14.
El 41% de la población en nuestro estudio recibía TARGA antes del ingreso a la institución, cifra inferior si se compara con el consumo que mantienen poblaciones europeas, que alcanza el 85%12,15. No obstante, al 65% de los pacientes se les administró TARGA durante la estancia hospitalaria, siguiendo un esquema general con 2 análogos nucleósidos de la transcriptasa reversa y un análogo no nucleósido, de manera semejante a otras series3 y en concordancia con las guías internacionales de manejo antirretroviral16,17.
Los métodos imagenológicos (Rx, TC), microbiológicos (Gram, tinta china, látex para criptococo, ZN, cultivos), serológicos (VDRL), enzimáticos (ADA), histopatológicos y moleculares (PCR) permitieron el diagnostico del 83% de las IO, similar a otras series colombianas6,18,19. Los diagnósticos restantes fueron clínicos.
La coinfección de tuberculosis y VIH e histoplasmosis y VIH en nuestra serie es mayor que la encontrada en la literatura colombiana previa, en donde se reportan tasas de incidencia del 9,1 y del 6,2%, respectivamente20-22. El diagnóstico de tuberculosis se confirmó en el 6,4% de los casos por cultivo, y su presentación más frecuente fue pulmonar, similar a nuestros resultados20,21.
El espectro de IO varía poco en Colombia y Latinoamérica6,18-23. En Honduras las IO más frecuentes son candidiasis oral, toxoplasmosis cerebral y criptococosis cerebral11; sin embargo, encontramos diferencias con las IO de países desarrollados, donde la toxoplasmosis cerebral no es frecuente y las infecciones por citomegalovirus (CMV) juegan un papel preponderante12,24. Precisamente la primera causa de hospitalización de pacientes con VIH en nuestra región siguen siendo las IO3,6,11,25-27, y las manifestaciones neurológicas, el principal motivo de consulta.
ConclusionesA pesar de los avances en el manejo de la infección por VIH/sida, las IO continúan siendo la principal causa de hospitalización en los pacientes de la región del sur de Colombia; toxoplasmosis cerebral, candidiasis mucocutánea y tuberculosis son las condiciones patológicas más frecuentes. Por tanto, es necesario mejorar los programas integrales de atención en nuestro país y garantizar el acceso de los pacientes a la terapia antirretroviral con el fin de disminuir las complicaciones y mejorar la calidad y la expectativa de vida de esta población.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónRecursos propios.
Conflicto de interesesDeclaramos no tener conflictos de intereses ni fuentes externas de financiación del estudio.