La edad y comorbilidad de los pacientes ingresados en Otorrinolaringología están aumentando, lo que incrementa las interconsultas a Medicina Interna, las cuales no alcanzan la efectividad requerida. Una alternativa es la asistencia compartida. El objetivo fue estudiar el efecto en los resultados clínicos de un programa de asistencia compartida en Otorrinolaringología.
MétodosEstudio observacional retrospectivo de los pacientes ≥16 años ingresados desde el 12/3/2017 hasta el 12/3/2019 en Otorrinolaringología; desde el 12/3/2018 con asistencia compartida con Medicina Interna. Analizamos las siguientes variables: edad, sexo, tipo de ingreso, si fue operado, peso administrativo asociado a GRD, número total de diagnósticos al alta, índice de comorbilidad de Charlson, éxitus, reingresos urgentes y estancia hospitalaria.
ResultadosLos pacientes con asistencia compartida fueron de menor edad (3,1 años; IC 95% 1,4 a 4,8), pero con mayor índice de comorbilidad de Charlson (0,2; IC 95% 0,1 a 0,3), mayor número de diagnósticos (0,9; IC 95% 0,6 a 1,2) y mayor peso administrativo (0,04; IC 95% 0 a 0,09). Al ajustar, observamos que la asistencia compartida redujo el 26,7% la estancia en Otorrinolaringología, 0,8 días (IC 95% 0,3 a 1,3), el 50% los reingresos urgentes y el 60% la mortalidad, ambos no significativos. El descenso de la estancia supone una disminución de costes de, como mínimo, 320.476,5€.
ConclusionesLos enfermos ingresados en Otorrinolaringología están aumentando su edad y comorbilidad. La asistencia compartida se asocia a una disminución de la estancia y los costes en Otorrinolaringología, en línea con lo observado en otros servicios quirúrgicos.
The age and comorbidity of patients admitted to Otolaryngology are increasing, leading to increased consultations/referrals to Internal Medicine, but do not reach the required effectiveness. An alternative is comanagement. A study is conducted on the effect of comanagement on Otolaryngology.
MethodsA retrospective observational study was conducted on patients ≥16 years old admitted in Otolaryngology between 03 December 2017 and 03 December 2019, since 03/12/2018 with comanagement with Internal Medicine since 03 December 2018. An analysis was performed on age, gender, type of admission, and whether the patient had surgery, administrative weight associated with (diagnosis-related group) DRG, total number of diagnoses at discharge, Charlson comorbidity index, deaths, urgent readmissions, and length of stay.
ResultsComanaged patients were younger (3.1 years, 95% confidence interval [95% CI] 1.4 to 4.8), but with higher Charlson comorbidity index (0.2; 95% CI; 0.1 to 0.3), number of diagnoses (0.9; 95% CI; 0.6 to 1.2), and administrative weight (0.04; 95% CI; 0 to 0.09). On adjustment, comanagement reduced Otolaryngology length of stay by 26.7%, 0.8 days (95% CI; 0.3 to 1.3), 50% of urgent readmissions, and 60% mortality, both non-significant. The decrease in length of stay implies an Otolaryngology savings of at least € 320,476.5.
ConclusionsPatients admitted to Otolaryngology are increasing in age and comorbidity. Comanagement is associated with reduced length of stay and costs similar to those observed in other surgical services.
Los servicios quirúrgicos están aumentando las intervenciones a pacientes con edad y comorbilidad crecientes, debido a la constante mejora en las técnicas y procedimientos anestésicos y quirúrgicos1. Asimismo, el desarrollo de la cirugía mayor ambulatoria permite que muchos enfermos no ingresen en el hospital, o lo hagan por un corto periodo de tiempo. Todo esto hace que los pacientes quirúrgicos hospitalizados estén aumentando su edad, comorbilidad y complejidad, dificultando la labor de los cirujanos. Esta dificultad provoca un incremento de solicitudes de interconsulta al área médica y, especialmente, a Medicina Interna (MI)1, interconsultas que no alcanzan los resultados deseados2.
Otorrinolaringología (ORL) no es una excepción a esta situación. Hasta el 17% de las interconsultas que recibe MI del área quirúrgica proceden de ORL3. El 75% de los enfermos con cáncer de cabeza y cuello consumen tabaco y/o alcohol, con un alto porcentaje de comorbilidades relacionadas con ellos4. Hasta el 75% de estos pacientes tienen enfermedades concurrentes4,5, el 20% con graves comorbilidades que aumentan con la edad4, siendo las más frecuentes las cardiorrespiratorias y las metabólicas5. En las reconstrucciones con colgajo, las complicaciones pulmonares pueden afectar al 32,7% de los pacientes6. También debemos tener presente que, en nuestra experiencia, un alto porcentaje de los pacientes jóvenes y/o «poco enfermos» que ingresan en ORL padecen procesos infecciosos, lo que hay que tener en cuenta ya que la mayoría de los cirujanos no manejan con suficiente confianza la antibioterapia y la delegan en los residentes o en otros especialistas7. También las comorbilidades relacionadas con el propio tratamiento quirúrgico, como anemia, disfagia, neumonía, desnutrición, entre otras, son muy frecuentes5. La comorbilidad es un fuerte factor pronóstico de mortalidad en estos enfermos4, y también incrementa las complicaciones y su gravedad, y la estancia hospitalaria4.
Una alternativa a las interconsultas que mejora el apoyo médico a los servicios quirúrgicos es la asistencia compartida (AC) con MI8, la cual se está extendiendo poco a poco, en especial en los grandes servicios quirúrgicos. Aunque este modelo asistencial ha sido propuesto para los pacientes con cáncer de cabeza y cuello9, y también se plantea para las infecciones profundas cervicales10, solo conocemos una experiencia de AC en ORL11. En abril de 2018 iniciamos esta forma de colaboración con ORL, servicio muy diferente a otros quirúrgicos en sus características y tipo de enfermos.
Nuestro objetivo fue estudiar el efecto de la implementación de un programa de AC con MI sobre los resultados asistenciales del servicio de ORL.
Material y métodosEstudio observacional con análisis retrospectivo de los datos.
Nuestro hospital dispone de 900 camas, atiende a una población de 593.000 habitantes y es centro de referencia nacional. El estudio, observacional retrospectivo, ha incluido a todos los pacientes ≥16 años dados de alta desde el 3/4/2017 hasta el 2/4/2019 del servicio de ORL, divididos en dos grupos: sin AC y con AC. Durante el periodo de estudio la actividad realizada por dicho servicio no ha sufrido variaciones organizativas ni de ningún otro tipo, con la única excepción de la AC, iniciada el 3 de abril de 2018.
La AC se realiza según criterios establecidos8. En resumen, implica que todos los pacientes son atendidos por médicos especialistas en Medicina Interna, además de por los otorrinolaringólogos, durante todos los días que permanecen ingresados en ORL, de igual forma a la realizada en las plantas de MI: obtención de la historia clínica y exploración física, solicitud de pruebas complementarias y prescripción de tratamientos, con total libertad, pero coordinados con los otorrinolaringólogos. Los especialistas en Medicina Interna no intervienen en ningún caso en la decisión de ingreso ni en la indicación quirúrgica, que son exclusivas de los otorrinolaringólogos.
Variables estudiadasLas variables analizadas fueron: edad y sexo de los pacientes, ingreso urgente, si el paciente fue operado o no, índice de comorbilidad de Charlson (ICh), el cual está validado para su uso con bases de datos administrativas12 y con los pesos actualizados13, número total de diagnósticos al alta, peso administrativo asociado al GRD, reingresos urgentes (no programados) en menos de 30 días por cualquier causa y en cualquier servicio, éxitus y estancia hospitalaria. Los datos fueron obtenidos del Conjunto Mínimo Básico de Datos Hospitalarios de nuestro hospital, el cual admite hasta 20 diagnósticos codificados según la CIE-10-ES. En nuestro centro, en el año 2017 el coste total medio del día de estancia era de 1.784,66€ para ORL y 508,37€ para MI.
Análisis estadísticoLa edad, ICh, número de diagnósticos al alta, peso administrativo y estancia los describimos con la media y su intervalo de confianza del 95% (IC 95%), y comprobamos su distribución normal mediante la prueba de Kolmogorov-Smirnov. El resto de las variables, todas cualitativas, las describimos mediante el porcentaje y su IC 95% correspondiente. Por la naturaleza clínica de los resultados consideramos suficiente una precisión de±5 centésimas, por lo que los hemos redondeado a un decimal, con la excepción del peso administrativo en el que lo hacemos a 2 decimales. Las diferencias de medias las analizamos mediante la «t» de Student o la «U» de Mann-Whitney según fuera lo apropiado, y el análisis de las variables categóricas mediante el cálculo de la odss ratio.
Ajustamos la estancia con modelos de regresión lineal múltiple. Las variables las introducimos en el modelo mediante el método de regresión por pasos. Los criterios de inclusión y exclusión de las variables en el modelo los fijamos en p<0,05 para la inclusión y p>0,10 para la exclusión. Los modelos finales los seleccionamos utilizando el criterio del cuadrado del coeficiente de correlación múltiple ajustado. Ajustamos los reingresos urgentes y los éxitus con modelos de regresión logística, introduciendo las variables con el método de inclusión por pasos. Los criterios de inclusión y exclusión de las variables en los modelos los fijamos en p<0,05 para la inclusión y p>0,10 para la exclusión. La calibración de los modelos la valoramos por medio de la prueba de bondad de ajuste de Hosmer-Lemeshow.
El nivel de significación estadística lo establecimos en p<0,05. Todos los cálculos fueron realizados con el paquete estadístico SPSS 16.0 (SPSS Inc. Chicago, EE. UU.).
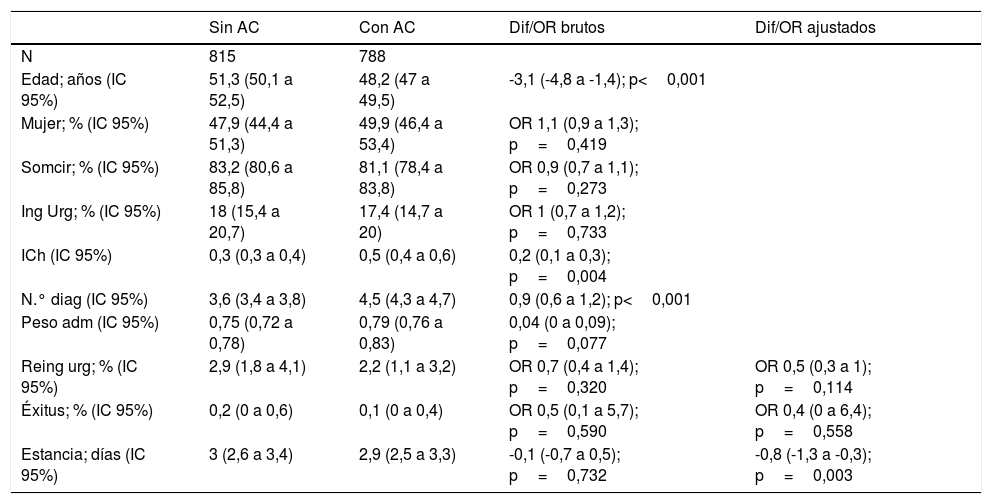
ResultadosDurante el periodo de estudio hubo un total de 1.603 altas a pacientes ≥16 años en el Servicio de ORL. Comparando con el grupo con AC observamos un descenso del 6% en la edad de los pacientes, con incrementos del 66,7% en el ICh, del 25% en el número de diagnósticos al alta y del 5,3% en el peso administrativo (tabla 1). Al realizar el ajuste estadístico, la estancia media se redujo en 0,8 días, lo que supone un descenso del 26,7% (tabla 1).
Resultados
| Sin AC | Con AC | Dif/OR brutos | Dif/OR ajustados | |
|---|---|---|---|---|
| N | 815 | 788 | ||
| Edad; años (IC 95%) | 51,3 (50,1 a 52,5) | 48,2 (47 a 49,5) | -3,1 (-4,8 a -1,4); p<0,001 | |
| Mujer; % (IC 95%) | 47,9 (44,4 a 51,3) | 49,9 (46,4 a 53,4) | OR 1,1 (0,9 a 1,3); p=0,419 | |
| Somcir; % (IC 95%) | 83,2 (80,6 a 85,8) | 81,1 (78,4 a 83,8) | OR 0,9 (0,7 a 1,1); p=0,273 | |
| Ing Urg; % (IC 95%) | 18 (15,4 a 20,7) | 17,4 (14,7 a 20) | OR 1 (0,7 a 1,2); p=0,733 | |
| ICh (IC 95%) | 0,3 (0,3 a 0,4) | 0,5 (0,4 a 0,6) | 0,2 (0,1 a 0,3); p=0,004 | |
| N.° diag (IC 95%) | 3,6 (3,4 a 3,8) | 4,5 (4,3 a 4,7) | 0,9 (0,6 a 1,2); p<0,001 | |
| Peso adm (IC 95%) | 0,75 (0,72 a 0,78) | 0,79 (0,76 a 0,83) | 0,04 (0 a 0,09); p=0,077 | |
| Reing urg; % (IC 95%) | 2,9 (1,8 a 4,1) | 2,2 (1,1 a 3,2) | OR 0,7 (0,4 a 1,4); p=0,320 | OR 0,5 (0,3 a 1); p=0,114 |
| Éxitus; % (IC 95%) | 0,2 (0 a 0,6) | 0,1 (0 a 0,4) | OR 0,5 (0,1 a 5,7); p=0,590 | OR 0,4 (0 a 6,4); p=0,558 |
| Estancia; días (IC 95%) | 3 (2,6 a 3,4) | 2,9 (2,5 a 3,3) | -0,1 (-0,7 a 0,5); p=0,732 | -0,8 (-1,3 a -0,3); p=0,003 |
AC: asistencia compartida; Dif/OR: diferencia/odds ratio; IC 95%: intervalo de confianza del 95%; ICh: Índice de comorbilidad de Charlson; Ing Urg: ingresos urgentes; N.° Diag: número de diagnósticos al alta; Peso adm: peso administrativo; Reing urg: reingresos urgentes; Somcir: sometidos a cirugía.
Utilizando como referencia el coste de estancia en MI, el más económico, la reducción de la estancia media asociada a la AC se tradujo en una disminución de costes, por este motivo, de: 788 pacientes x 0,8 estancias evitadas x 508,37€=320.476,45€, en el año con AC.
DiscusiónNuestros resultados muestran que los enfermos ingresados en ORL están aumentando su comorbilidad y complejidad, y que la AC con MI se asocia a una importante reducción de la estancia hospitalaria, lo que implica una considerable disminución de los costes económicos. El estudio de la estancia hospitalaria tiene interés ya que, entre otras razones, es un buen indicador de padecer sucesos adversos14 y del coste asistencial15.
Estos hallazgos pueden ser explicados por varias razones. La AC disminuye la estancia, la mortalidad y los reingresos, entre otros parámetros asistenciales, en los pacientes quirúrgicos16, probablemente porque las comorbilidades médicas son uno de los principales factores que favorecen la aparición de complicaciones17. En el paciente ingresado en ORL, los internistas pueden mejorar su atención en diversos aspectos, como son la antibioterapia o la nutrición, entre otros, ya que es poco probable que los otorrinolaringólogos puedan alcanzar el nivel adecuado para ello18. Otro ejemplo importante es el control glucémico, ya que, en pacientes con reconstrucción con colgajo, el 44,8% presentan hiperglucemia en los primeros 4 días del postoperatorio19, lo que se asocia con una mayor frecuencia de complicaciones médicas y quirúrgicas, infecciones de la herida quirúrgica, fístulas y dehiscencia de suturas19. Una característica importante es que la precocidad con la que los internistas ven a los pacientes mejora los resultados de la AC20.
Una cuestión de especial relevancia es el denominado «fallo de rescate», definido como el retraso en el diagnóstico y/o tratamiento de una complicación postoperatoria una vez que se ha desarrollado, el cual tiene un importante impacto en los resultados21 y en la mortalidad22. En este aspecto, la AC también puede ser de capital importancia. Al menos el 88% de los enfermos ingresados en los servicios quirúrgicos se podría beneficiar de la AC con MI23.
La mortalidad y los reingresos, estos últimos condicionados en parte por altas prematuras, son parámetros asistenciales esenciales que, además, pueden influir de manera determinante sobre la estancia hospitalaria. Ambos parámetros se han reducido, aunque el escaso número de casos no origina la suficiente potencia estadística para alcanzar la significación estadística, si bien con respecto a los reingresos urgentes se acerca mucho y muestra una clara tendencia en ese sentido. La acción de los internistas hace que el paciente se vaya en mejores condiciones y tenga menos probabilidades de reingresar. Debemos tener en cuenta que el 72,6% de los pacientes quirúrgicos que reingresan lo hacen por motivos médicos24.
Consideramos que el coste de estancia que hemos utilizado, el de MI, mucho menor que el de ORL, es más conservador y, probablemente, se acerca más a la realidad, ya que no incluye costes de quirófano, entre otros. Para hacer un estudio profundo en este sentido, sería necesario analizar, además, los reingresos, consumo de antibióticos o las suspensiones de quirófano, entre otros muchos aspectos.
Solo conocemos una única publicación sobre AC con internistas en ORL11, realizada en un hospital español de segundo nivel. Nuestros resultados son similares a los descritos en dicho estudio, a pesar de ser el nuestro un hospital de tercer nivel y de referencia nacional con enfermos más complejos.
Una ventaja adicional de la AC es que, al menos en nuestra experiencia, prácticamente no tiene inconvenientes. Con rapidez se alcanza una buena relación y colaboración entre los médicos de ambos servicios. La única limitación real es la necesidad de contratar internistas para esta función.
Este trabajo tiene limitaciones. El tipo de diseño retrospectivo con controles históricos implica un riesgo de sesgos originados por el efecto período, entre otros. En nuestro caso, su existencia provoca que los pacientes con AC sean más complejos y con mayor comorbilidad. La obtención de datos a partir de bases administrativas podría hacer que estos no fueran del todo fiables, si bien estas bases parecen tener una buena concordancia con los registros clínicos25. Otra limitación es que el estudio corresponde a un único hospital, por lo que es necesario comprobar nuestros resultados en otros centros y condiciones. Un inconveniente adicional es que no hemos encontrado bibliografía con la que poder comparar nuestros resultados, salvo el único trabajo mencionado anteriormente.
Como conclusión podemos decir que la AC con MI en ORL se asocia a una importante disminución de la estancia hospitalaria y los costes relacionados, con una clara tendencia a la reducción de los éxitus y, en especial, de los reingresos urgentes, hallazgos similares a los observados en otros servicios quirúrgicos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.