Tras un infarto de miocardio (IM), las células progenitoras endoteliales (CPE) procedentes de la médula ósea son movilizadas hacia sangre periférica. El objetivo de nuestro trabajo fue estudiar los factores que influyen en dicha movilización celular espontánea.
Pacientes y metodoEn este estudio se han analizado en 47 pacientes con IM extenso (definido por una fracción de eyección ventricular izquierda [FEVI] <50% por ecocardiografía en la primera semana post-IM), las poblaciones de CPE en sangre periférica (porcentaje sobre células mononucleares periféricas) que expresaban CD133+, CD34+, KDR+, CXCR4+, así como las citoquinas vascular endothelial growth factor (VEGF, «factor de crecimiento vascular endotelial»), stromal cell-derived factor 1 (SDF-1, «factor derivado del estroma tipo 1» y trombospondina 1, determinadas en el día 5±2,5 tras el IM.
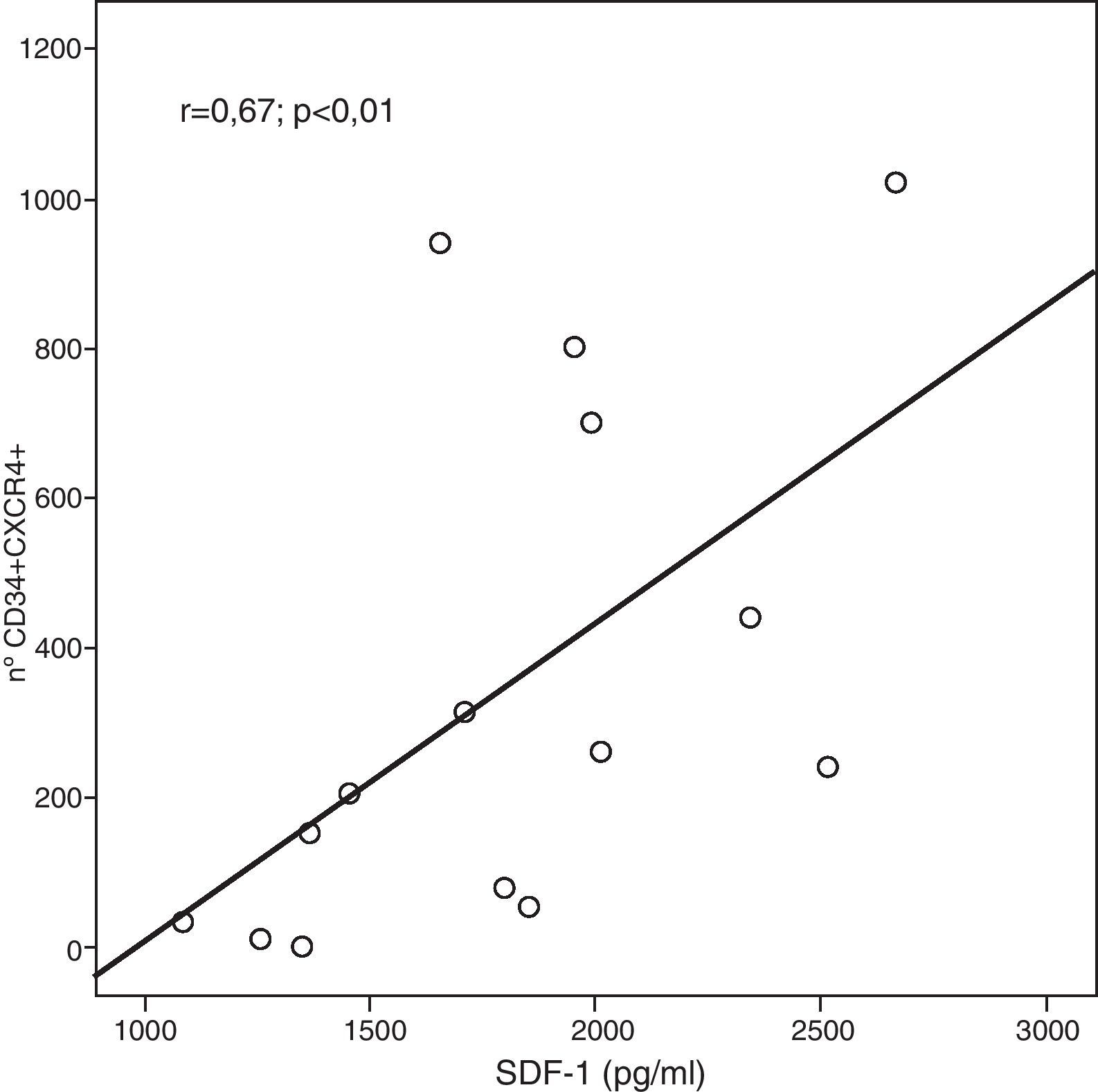
ResultadosLa extensión del IM se correlacionó con el número de células movilizadas (r=040; p=0,011 entre pico de CPK y CD133+). Los pacientes que no recibieron reperfusión en fase aguda (fibrinólisis/angioplastia) (34%) presentaron más células CD34+CXCR4+ (mediana [rango intercuartílico]: 2.401 [498-7.004] frente a 999 [100-1.600]; p=0,048), así como una fuerte correlación entre VEGF y CD133+CD34+KDR+ (r=0,84; p<0,01), entre SDF-1 y CD34+CXCR4+ (r=0,67; p<0,01), y entre ambas citoquinas (r=0,57; p=0,01). En los pacientes reperfundidos, la correlación VEGF y CD133+CD34+KDR+ fue menor (r=0,38; p=0,03) y desapareció la correlación de SDF-1 con CD34+CXCR4+ y con VEGF. Tras el análisis multivariante, la presencia de VEGF>7pg/ml (p<0,01) fue predictora de la movilización de CD133+CD34+KDR+, mientras que la hipertensión (p=0,055) mostró una tendencia. La diabetes (p=0,045) lo fue sobre el número de CD34+CXCR4+, presentando el tratamiento de reperfusión (p=0,054) una tendencia sobre esta subpoblación.
ConclusionesLa movilización de células progenitoras tras IM está influida por factores como la diabetes y la citoquina VEGF. La hipertensión y el tratamiento de reperfusión en la fase aguda parecen tener influencia también en la respuesta celular.
Following an acute myocardial infarction (AMI), bone-marrow derived endothelial progenitor cells (EPC) are mobilised into the peripheral blood. Our aim was to examine the factors influencing this spontaneous cell mobilisation.
Patients and methodsIn this study we analysed 47 patients with extensive AMI (left ventricular ejection fraction [LVEF] <50% by echocardiography during the first week post-AMI); we studied the peripheral blood EPC populations expressing CD133+, CD34+, KDR+, CXCR4+, as well as the cytokines VEGF (vascular endothelial growth factor), SDF-1 (stromal cell-derived factor 1) and TSP-1 (thrombospondin 1), measured on day 5±2.5 after AMI.
ResultsThe extension of AMI (CPK peak) correlated with the number of CD133+ mobilised cells: (r=0.40; P=.011). Patients who did not receive perfusion during the acute phase (34%) had more CD34+CXCR4+ cells with a median (interquartile ranges) of 2,401 (498-7,004) vs. 999 (100-1,600), P=.048, and strong correlations between VEGF and CD133+CD34+KDR+ (r=.84; P<.01) and SDF-1 and CD34+CXCR4+ (r=.67; P<.01), and between these 2 cytokines (r=.57; P=.01). In the reperfused patients, the correlation between VEGF and CD133+CD34+KDR+ was lower (r=.38; P=.03) and the correlation between SDF-1 and CD34+CXCR4+ and VEGF disappeared. Multivariate analysis showed that a VEGF >7pg/mL (P<.01) predicted the mobilisation of CD133+CD34+KDR+, whereas hypertension showed a trend (P=.055). Diabetes (P=.045) predicted the number of CD34+CXCR4+, with reperfusion treatment showing a trend in this subpopulation (P=.054).
ConclusionsMobilisation of progenitor cells after AMI is influenced by factors such as diabetes and the cytokine VEGF. Hypertension and reperfusion therapy during the acute phase also tend to influence the cell response.
Artículo
Comprando el artículo el PDF del mismo podrá ser descargado
Precio 19,34 €
Comprar ahora