El color habitual de la orina es amarillo ámbar, sin embargo, se han descrito más de 20 colores, los cuales pueden indicar una variedad de condiciones fisiológicas o patológicas.
ObjetivoDescribir diagnósticos diferenciales de pacientes críticos con cambios en la coloración de la orina y resaltar su relevancia clínica.
Materiales y métodosSe presenta una serie de 3 casos de cambios en la coloración urinaria secundarios a reacción medicamentosa, infección e intoxicación con fines autolíticos.
ResultadosEn cada caso se descartaron diagnósticos diferenciales y se dio tratamiento dirigido, con evolución favorable y resolución de la coloración.
ConclusionesSe debe individualizar el abordaje teniendo en cuenta la presentación clínica, el examen físico, los antecedentes y la epidemiología local, en aras de dar manejo oportuno y evitar el uso incorrecto de antibióticos u otras medidas que puedan impactar en la mortalidad.
The usual color of urine is ambar yellow however, more than 20 colors have been described, which can indicate a variety of normal or pathological conditions.
ObjectiveTo describe the differential diagnoses of critically patients with changes in urine color, highlighting their clinical relevance.
Materials and methodsWe present a series of 3 cases of changes in urine color secondary to drug reaction, infection and intoxication with autolytic purpose.
ResultsIn each case, differentials were ruled out, giving targeted treatment with favorable evolution and resolution of the discoloration.
ConclusionsThe approach should be individualized taking into account clinical presentation, physical examination, antecedents and local epidemiology; in order to provide timely management avoiding the incorrect use of antibiotics or other measures that may impact mortality.
El uroanálisis es el estudio de laboratorio más antiguo en medicina. Desde el siglo v a.C se diagnosticaba diabetes tras probar la orina dulce del paciente1. Asimismo, en los papiros egipcios se ve al médico elaborando un diagnóstico al observar el color, la turbidez, el olor y cantidad de orina1. Con la introducción de análisis citoquímicos-microbiológicos esta práctica entró en desuso. De forma habitual, la orina debe ser clara, amarilla-ámbar, debido a la presencia del pigmento urocromo, descrito por Thudicom en el siglo xi2. Las desviaciones de este color surgen por variaciones en la concentración del urocromo o excreción de otros pigmentos endógenos u exógenos en la orina. Los cambios en la concentración, el pH y los parámetros metabólicos provocan variaciones en su color3.
Se han descrito más de 20 colores urinarios, los cuales pueden indicar una variedad de condiciones normales o patológicas. El abordaje siempre debe guiarse por el examen clínico, los antecedentes y la epidemiología local. Dentro de las causas de decoloración urinaria se incluyen efectos medicamentosos, alimentos, intoxicaciones y condiciones sistémicas: infecciones, enfermedades oncológicas (melanoma) o hereditarias (xantinuria, alcaptonuria).
Se presentan 3casos de cambios en la coloración de la orina por causas medicamentosas (infusión de propofol, infecciosas (infección por Klebsiellaspp.) y tóxicas (intoxicación por organofosforados).
Caso 1Presentamos el caso de una mujer de 51 años, con antecedente de lesión tumoral de origen ginecológico. Ingresó a la Unidad de Cuidados Intensivos en el posquirúrgico inmediato de una salpingooforectomía bilateral por laparotomía porque durante el acto operatorio presentó parada cardíaca. Requirió soporte vasoactivo y sedación prolongada con infusión continua de propofol (4mg/kg por hora). A las 48?h se evidenció coloración verdosa de la orina (fig. 1).
En la búsqueda etiológica se descartó infección urinaria, patrón obstructivo biliar, fístula enterovesical y no tenía ningún otro medicamento, que no fuera propofol, que pudiera explicar la decoloración de su orina. Una vez que se disminuyó la infusión de propofol, el color de la orina volvió a la normalidad.
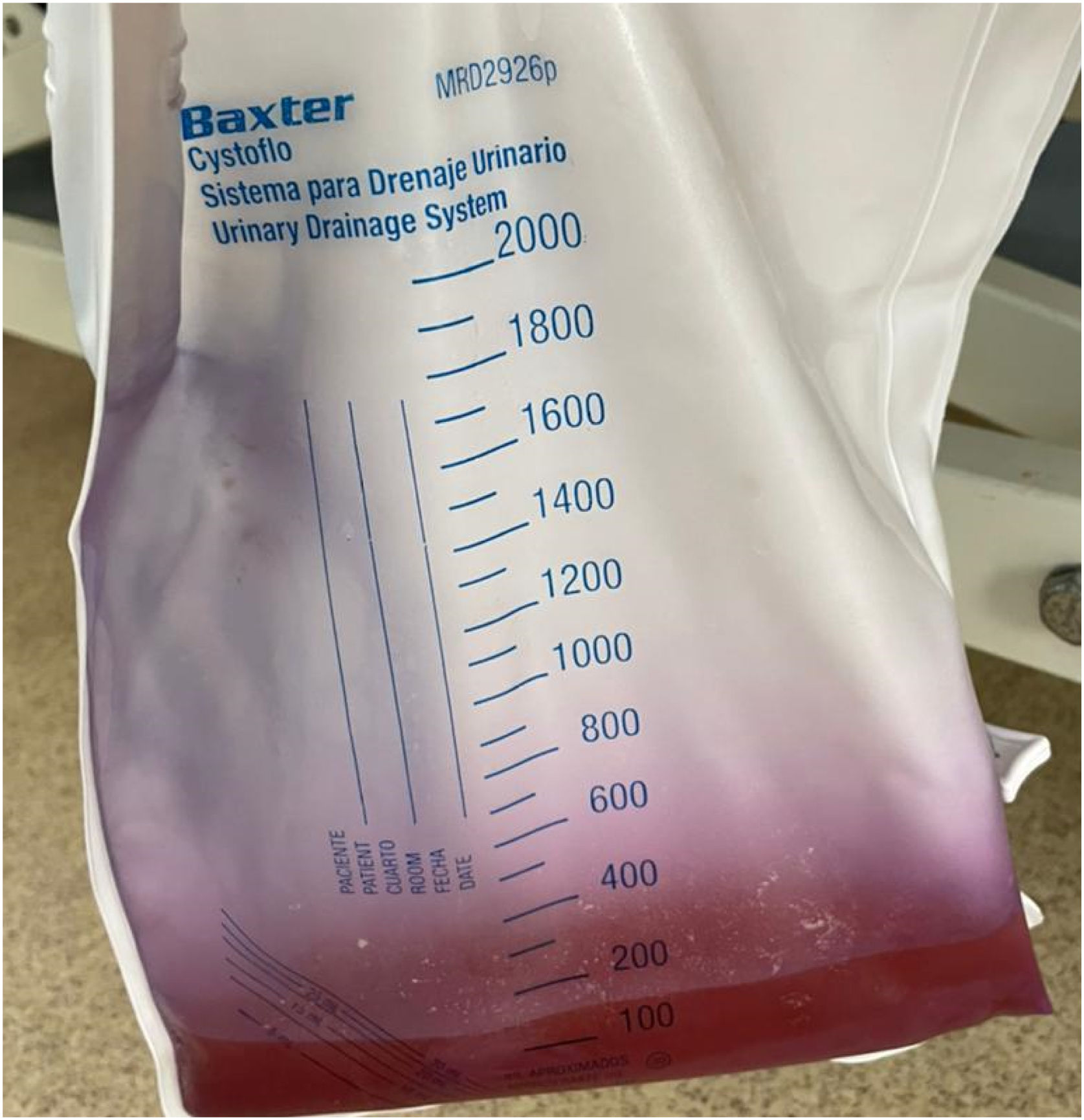
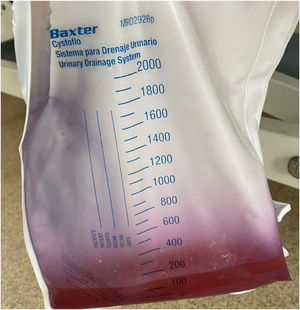
Caso 2Un varón de 43 años, encamado y portador de sonda vesical permanente tras lesión medular por herida de arma de fuego, consultó por 24?h de evolución de fiebre, dolor abdominal y presencia de orina de color púrpura en la bolsa colectora mal oliente (fig. 2). Al examen físico, se obervó frecuencia cardíaca de 120 latidos/minuto, presión arterial 90/60mmHg, temperatura 38,5°C y saturación ambiente del 97%.
Se solicitaron paraclínicos y se trasladó a UCI en contexto de shock séptico de origen urinario. La analítica sanguínea reveló leucocitosis (28.000/mm3) y neutrofilia de 94% (valor de referencia de leucocitos 12.000/mm3, neutrófilos 65%), sin anemia ni trombocitopenia, creatinina 2,4mg/dl (valor de referencia 1,0mg/dl), nitrógeno ureico 59mg/dl (valor de referencia 20mg/dl), uroanálisis patológico: pH 7,5, esterasa leucocitaria y nitritos positivos, con bacteriuria.
Se tomó muestra de cultivo, con lo que se diagnosticó síndrome de coloración púrpura de la bolsa urinaria secundario a infección por Klebsiellaspp. de patrón BLEA. Recibió medidas de soporte hemodinámicas y tratamiento antibiótico ajustado a función renal, con respuesta clínica favorable y aclaramiento progresivo de la coloración urinaria y, consecuentemente, mejoría clínica.
Caso 3Un varón de 38 años, de ocupación agrícola, fue llevado al servicio de urgencias tras ser encontrado inconsciente con presencia de sialorrea junto con frasco de Roxion (dimetoato) vacío. A la inspección física, estaba inconsciente, con una puntuación en la Escala de Coma de Glasgow de 6/15, pupilas mióticas, frecuencia cardíaca de 119 latidos/minuto, presión arterial de 183/96mmHg, respiración jadeante, con relajación de esfínteres y fasciculaciones en extremidades.
Fue trasladado a UCI, donde se iniciaron medidas de soporte, ventilación mecánica invasiva y lavado gástrico con carbón activado. A las 8 h de hospitalización, se evidenció orina de color negro a través de sonda vesical (fig. 3) con gasto urinario conservado. El hemoleucograma, tiempos de coagulación, función hepática y renal eran normales; el uroanálisis con glucosuria no presentó evidencia de hemoglobina o mioglobina que explicaran los cambios urinarios. Sin hallazgos de hemólisis intravascular ni rabdomiólisis. Se indicó actitud expectante. A los 10 días de evolución favorable, se le retiraron los soportes invasivos. La decoloración de la orina se resolvió a los 8 días y el paciente fue dado de alta sin complicaciones.
DiscusiónDesde una perspectiva funcional, la formación de orina es el resultado de un proceso de depuración selectiva que evita la pérdida de elementos necesarios para el organismo, elimina componentes tóxicos o acumulados en el plasma en exceso y mantiene la homeostasis4. En los aspectos físico-químicos de la orina se evaluan el aspecto, el olor, el color, el pH, la densidad, la presencia de proteínas, glucosa, cetonas, nitritos, sangre, leucocitos, bilirrubina, células y cristales cuyos resultados son de utilidad clínica en condiciones patológicas5.
La diversidad de colores y el carácter excepcional de determinadas etiologías pueden representar un desafío diagnóstico. Un interrogatorio dirigido hacia la ocupación del paciente, ingesta medicamentosa o alimentaria, los antecedentes familiares y personales dan pistas sobre las causas, que van desde variaciones de la normalidad, infecciones e intoxicaciones hasta condiciones de gravedad genéticas y oncológicas3. Sin embargo, el cambio en la coloración de la orina es mayoritariamente benigna y se resuelve con la eliminación del agente causante.
El propofol (2,6 diisopropilfenol) es un agente anestésico-hipnótico de uso común en UCI. La principal vía metabólica es la oxidación, reducción e hidrólisis por el citocromo P450 y la conjugación del glucuronato en los microsomas hepáticos6. Sus metabolitos fenólicos (4-sulfato y 1- o 4-glucurónido de 2,6-diisopropil-1,4-quinol) se excretan en un 70% por vía renal. En ocasiones, componentes grasos en los aditivos o la acumulación de estos glucuronoconjugados producen una coloración verde de la orina. Es de mencionar que los metabolitos son sustancias biológicamente inactivas, por lo que no son ni nefrotóxicos ni hepatotóxicos: es un fenómeno benigno y completamente reversible al suspender la medicación.
Dentro de otras causas están el metocarbamol y la prometacina por el mismo mecanismo. Otros medicamentos no fenólicos que causan esta decoloración son metoclopramida, indometacina y amitriptilina; se acusa una alteración en la eliminación de estos fármacos en pacientes con insuficiencia renal2. Condiciones genéticas como la mutación del gen de la biliverdina reductasa llevan a coloración verdosa en orina y plasma; no obstante en estos casos también se deben descartar fístulas o fuentes de bilis. La enfermedad de Hartnup, un trastorno autosómico recesivo en el que el triptófano se acumula en el tracto gastrointestinal, hace que las bacterias lo metabolicen a indol, generan una acumulación de indoxilsulfato en la orina y la decoloran. Por último, infecciones urinarias por Pseudomona aeruginosa a través de pigmentos (piocianina y pioverdina) producen este llamativo síndrome2. Se resalta que la coloración verdosa en sí misma no es peligrosa, pero apunta a otra condición subyacente que requiere investigación. En el caso 1, al descubrir la causa y suspender la medicación, fue un cuadro autolimitado, en el que por el antecedente quirúrgico a nivel pélvico se descartaron complicaciones postoperatorias: fístulas e infecciones.
El síndrome de orina púrpura (PUBS) fue descrito en 1978, pero se ha convertido en una entidad frecuente en los últimos años2. Aparece en pacientes con sondas vesicales permanentes, estreñimiento crónico o lesiones neuromotoras que afecten el tránsito intestinal, control de la vejiga y movilidad estructural. Se da por una descomposición del triptófano en el tracto gastrointestinal, que es metabolizado por el hígado y excretado por vía renal, en donde, al interactuar con enzimas bacterianas en un ambiente urinario alcalino, produce las coloraciones índigo/azul e indirrubina/rojo que reaccionan con la bolsa de orina sintética para formar un color púrpura2. El PUBS se relaciona con infecciones por bacterias gramnegativas como Escherichia coli, Klebsiella, Morganella, Citrobacter, Proteus mirabilis y Providencia rettgeri y P. stuartii2. Se resuelve con antibioticoterapia y recambio de sonda vesical. En el caso 2, el paciente presentaba factores de riesgo para PUBS dados por encamamiento prolongado, ser portador permanente de sonda, estreñimiento crónico y deshidratación.
Una coloración negra en la orina se debe a la presencia de pigmentos intrínsecos, como mioglobina, hemoglobina, melanina, porfirina o excreción de metabolitos fenólicos. Es indicio de enfermedades graves: rabdomiólisis, hemólisis, condiciones genéticas como la alcaptonuria y la porfiria, oncológicas, del tipo del melanoma maligno, y de intoxicaciones sistémicas1. La intoxicación por organofosforados (IOF) produce una clínica singular debido a la hiperestimulación de los receptores de acetilcolina, caracterizada principalmente por cambios en el estado de conciencia, debilidad muscular y excesiva actividad secretora. El ennegrecimiento urinario es una manifestación atípica cada vez más reconocida en esta condición2. La fisiopatología no está del todo clara: se cree que es debido a la hidrólisis de metabolitos comunes de compuestos organofosforados, como fosfatos de fenoles y alquilos de metabolismo hepático, que se excretan por vía urinaria6. No obstante, ante una IOF es imprescindible descartar hemólisis y rabdomiólisis2. En el caso 3, se evidencia que una vez se resolvió la IOF, la orina se aclaró progresivamente, lo que apoya la hipótesis.
Otras causas de orina negra, como el melanoma, se explican por cúmulo de metabolitos intermedios (dihidroxi-indol-5:6) productos del metabolismo de la melanina a partir de la tirosina; incluso algunos (5-S-cisteinildopa) son indicativos de metástasis6. En la alcaptonuria, enfermedad hereditaria con imposibilidad para catabolizar tirosina, se produce un cúmulo de ácido homogentísico2. Las causas medicamentosas incluyen hierro-sorbitol-citrato, dopamina, cloroquina, metronidazol, relacionadas con formación de complejos insolubles u oxidación farmacológica6.
La decoloración urinaria es un hallazgo llamativo, requiere diagnóstico y atención para dar tratamiento y evitar desenlaces indeseados, así como manejo de la causa subyacente para disminuir las complicaciones. Si bien en su mayoría es de etiología benigna, es crucial realizar un uroanálisis e identificar la causa posible, hacer diagnósticos diferenciales, que dependen de la epidemiología local, y sospechar etiología infecciosa, medicamentosa, exposicional y sistémica según la historia clínica, presentación y examen físico. El tratamiento de la afección subyacente conduce a la resolución, como ocurrió en los casos expuestos.
Conflicto de interesesNinguno por declarar.