la pielonefritis en el anciano presenta una incidencia y morbimortalidad elevada. El incremento de las resistencias hace imprescindible un buen manejo empírico.
Métodoestudio observacional retrospectivo en mayores de 65 años ingresados durante los años 2012-2017 en los hospitales de Palencia y Salamanca con diagnóstico de pielonefritis. Se consideró el tratamiento antibiótico empírico inadecuado, aquel que no se ajustaba a las indicaciones de la Guía de la SEIMC (2016).
Resultados292 episodios, edad media de 82±10 años, 48,3% fueron varones. Se aisló Escherichia coli en el 53,8% y Klebsiella spp. en el 8,9%. Ciento ochenta episodios (61,6%) recibieron tratamiento empírico inadecuado. Las 2 causas más frecuentes fueron: el uso de antibióticos no incluidos en la guía 107 (59,5%) y el uso de cefalosporinas de 2ª-3ª generación en los pacientes con factores de riesgo de betalactamasas de espectro extendido 63 (35%). La ausencia de identificación del riesgo de betalactamasas de espectro extendido fue el principal factor de riesgo para el tratamiento antibiótico empírico inadecuado y la presencia de sepsis grave/shock factor de protección (p<0,05). El tratamiento empírico inadecuado no se asoció a una mayor mortalidad (p>0,05).
Conclusionesla adecuación antibiótica en el anciano que ingresa por pielonefritis complicada es baja. La falta de identificación de factores de riesgo para enterobacterias productoras de betalactamasas de espectro extendido fue el principal factor. El tratamiento empírico inadecuado no se asoció a una mayor mortalidad.
Pyelonephritis in the elderly present high incidence and morbidity-mortality. The increase in resistance makes good empirical handling essential.
MethodsRetrospective observational study in people over 65 years old admitted during 2012-2017 to Palencia and Salamanca hospitals with a diagnosis of pyelonephritis. Inadequate empirical antibiotic treatment was defined if it conformed to the indications of the SEIMC Guide (2016).
Results292 episodes, mean age 82±10 years, 48.3% male. Escherichia coli 53.8% and Klebsiella spp 8. 9% were the most frequently microbiological isolation found. 180 episodes (61.6%) received inadequate empirical treatment. The two most frequent causes were the use of antibiotics not included in the guidelines 107 (59.5%) and the use of 2nd-3rd generation cephalosporins in patients with risk factors for Extended spectrum betalactamases 63 (35%). Absence of identification of risk factors of extended-spectrum betalactamases was found associated to inadequate empirical antibiotic treatment (p<0,05). Inadequate treatment did not increase mortality (p>0.05).
ConclusionsThe adequacy of antibiotic use in the elderly admitted for pyelonephritis according to the SEIMC Guidelines is low. The lack of identification of risk factors for betalactamases-producing Enterobacteriacea was the main factor involved. Inadequate empirical treatment was not associated with increased mortality.
Las infecciones del tracto urinario (ITU) en el paciente anciano son una de las enfermedades más prevalentes en nuestro entorno. La ITU en el anciano presenta una amplia variabilidad clínica con una mortalidad que alcanza el 10%1. El incremento de las resistencias ha promovido la actualización de las guías de la práctica asistencial en el manejo de ITU de sociedades científicas como la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC)2, y la Sociedad Europea de Urología3. La evaluación de las prácticas de prescripción de antimicrobianos en la práctica clínica es uno de los puntos clave para la mejora de los programas de optimización de antibióticos, el conocimiento de esta realidad puede contribuir a una mejora en el desarrollo de las estrategias de adecuación y el uso antibiótico. El objetivo del presente trabajo es evaluar en los ancianos hospitalizados por pielonefritis la inadecuación del tratamiento antibiótico empírico inadecuado (TAEI), los antibióticos prescritos, los factores de riesgo implicados y sus consecuencias.
Material y métodosEstudio observacional retrospectivo en los mayores de 65 años ingresados en el Servicio de Medicina Interna del Complejo Asistencial de Palencia (CAUPA) y Salamanca (CAUSA) con diagnóstico de ITU.
DefinicionesSe definió caso compatible con pielonefritis como la suma de los 2 siguientes: i) Clínica compatible con pielonefritis aguda (temperatura ≥ 38 °C acompañado de dolor espontáneo a la exploración de localización renoureteral y piuria)4. ii) Criterios microbiológicos de infección urinaria, confirmados por el aislamiento de un uropatógeno en un cultivo de orina (> 105 UFC/ml, > 103 UFC/ml en los pacientes cateterizados, > 104 UFC/ml en las mujeres) o cultivo de sangre, en este caso, acompañado de un sistemático de orina con piuria y la ausencia de otro foco infeccioso. Los criterios de sepsis/shock séptico se tomaron de la tercera conferencia de consenso sobre sepsis y shock séptico (Sepsis-3)5.
Se definió como pielonefritis complicada si el paciente era varón, si existían alteraciones funcionales y/o anatómicas del tracto urinario, si el paciente era portador de una sonda urinaria permanente, si había sufrido instrumentación reciente en tracto urinario, o si presentaba inmunodepresión (diabetes mellitus, neoplasias, tratamiento con corticoides)3.
Se definió TAEI si el antibiótico utilizado empíricamente no se ajustaba a las indicaciones de la guía española de la SEIMC2. Se consideraron tratamientos inadecuados en la pielonefritis complicada la utilización empírica de cualquiera de los siguientes: amoxicilina-clavulánico, cotrimoxazol, quinolonas, nitrofurantoína y fosfomicina trometamol en la pielonefritis.
Se consideraron tratamientos empíricos inadecuados en la pielonefritis complicada con factores de riesgo de betalactamasa de espectro extendido (BLEE) la utilización de los anteriores además de cefalosporinas de 2ª y 3ª generación.
No se contemplaron como inadecuaciones de tratamiento antimicrobiano en la sepsis grave/shock séptico la ausencia de inclusión de aminoglucósido ni cobertura frente a enterococos.
Se definieron como portadores de factores de riesgo de BLEE aquellos que cumplían uno o más criterios: una infección asociada a cuidados sanitarios, antibioterapia previa, de ingreso reciente, cateterización urinaria, ITU recurrente6.
Procedimientos microbiológicosLa toma de urocultivos se realizó de acuerdo con las recomendaciones existentes en los 2 complejos hospitalarios y se cultivaron usando un medio convencional de McConkey y un medio de agar sangre para bacterias grampositivas y levaduras. Se extrajeron entre 1 y 3 hemocultivos seriados cultivados en medio aerobio y anaerobio con sistema de automatizado BACTEC 9240 blood-culture system (Becton Dickinson Diagnostic Instrument Systems, Sparks, MD). Los antibiogramas se realizaron mediante métodos de microdilución. La sensibilidad antibiótica se estableció acorde al European Commitee for Antimicrobial Susceptibility Testing (EUCAST 2015). Los aislamientos de un mismo paciente con diferentes perfiles de susceptibilidad fueron considerados diferentes.
Análisis de los datosLos resultados se expresaron como media ± desviación estándar (DE) y porcentaje. Los factores de riesgo se expresaron como razón de Odds (OR) con intervalos de confianza (IC) del 95%. El análisis de los datos se realizó con IBM Corp. Released 2017. IBM SPSS Statistics for Windows, Version 25.0. Armonk, NY: IBM Corp.
Aprobación éticaEste trabajo fue realizado de acuerdo con las normas éticas establecidas en la Declaración de Helsinki revisada en 2013. El protocolo de estudio fue aprobado por el Comité de Ética de la Investigación con Medicamentos (CEIM) del CAUSA, con el código asignado PI78/06/2018. Dado que se trataba de un estudio observacional retrospectivo, se aceptó el análisis de datos sin el consentimiento informado previo de los participantes. Todos los datos clínicos y epidemiológicos fueron anonimizados.
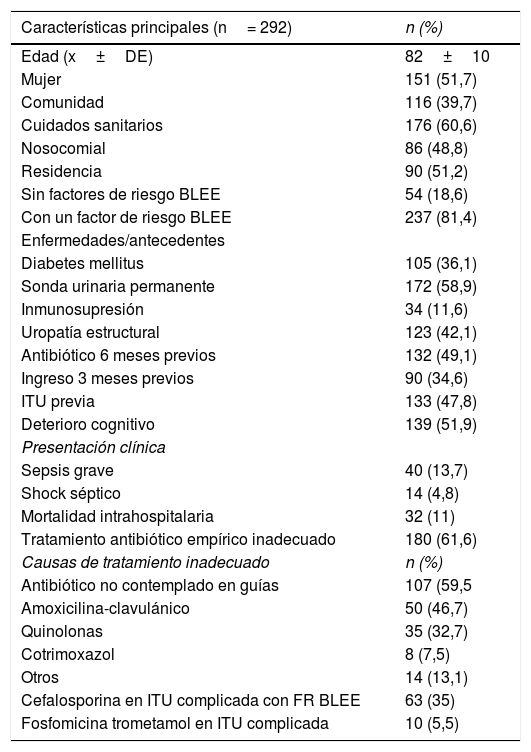
ResultadosSe estudiaron 292 episodios cuyas características principales se muestran en la tabla 1, con una edad media de 82±10 años, siendo el 48,3% varones. Los patógenos aislados más frecuentemente detectados fueron Escherichia coli con 157 (53,8%), Klebsiella spp. con 26 (8,9%), Enterococcus spp. con 22 (7,5%), Proteus spp. con 21 (7,2%) y Pseudomonas aeruginosa con 15 (5,1%). Un total de 20 episodios (6,8%) fueron polimicrobianos. El 14% fueron portadores de uropatógenos productores de BLEE.
Características principales de los pacientes incluidos.
| Características principales (n= 292) | n (%) | |
|---|---|---|
| Edad (x±DE) | 82±10 | |
| Mujer | 151 (51,7) | |
| Comunidad | 116 (39,7) | |
| Cuidados sanitarios | 176 (60,6) | |
| Nosocomial | 86 (48,8) | |
| Residencia | 90 (51,2) | |
| Sin factores de riesgo BLEE | 54 (18,6) | |
| Con un factor de riesgo BLEE | 237 (81,4) | |
| Enfermedades/antecedentes | ||
| Diabetes mellitus | 105 (36,1) | |
| Sonda urinaria permanente | 172 (58,9) | |
| Inmunosupresión | 34 (11,6) | |
| Uropatía estructural | 123 (42,1) | |
| Antibiótico 6 meses previos | 132 (49,1) | |
| Ingreso 3 meses previos | 90 (34,6) | |
| ITU previa | 133 (47,8) | |
| Deterioro cognitivo | 139 (51,9) | |
| Presentación clínica | ||
| Sepsis grave | 40 (13,7) | |
| Shock séptico | 14 (4,8) | |
| Mortalidad intrahospitalaria | 32 (11) | |
| Tratamiento antibiótico empírico inadecuado | 180 (61,6) | |
| Causas de tratamiento inadecuado | n (%) | |
| Antibiótico no contemplado en guías | 107 (59,5 | |
| Amoxicilina-clavulánico | 50 (46,7) | |
| Quinolonas | 35 (32,7) | |
| Cotrimoxazol | 8 (7,5) | |
| Otros | 14 (13,1) | |
| Cefalosporina en ITU complicada con FR BLEE | 63 (35) | |
| Fosfomicina trometamol en ITU complicada | 10 (5,5) | |
Un total de 180 (61,6%) episodios presentaban un tratamiento TAEI (tabla 1) en relación a la guía de referencia, y en 83 (28,4%) de los casos el aislamiento microbiológico resultó resistente al antimicrobiano elegido.
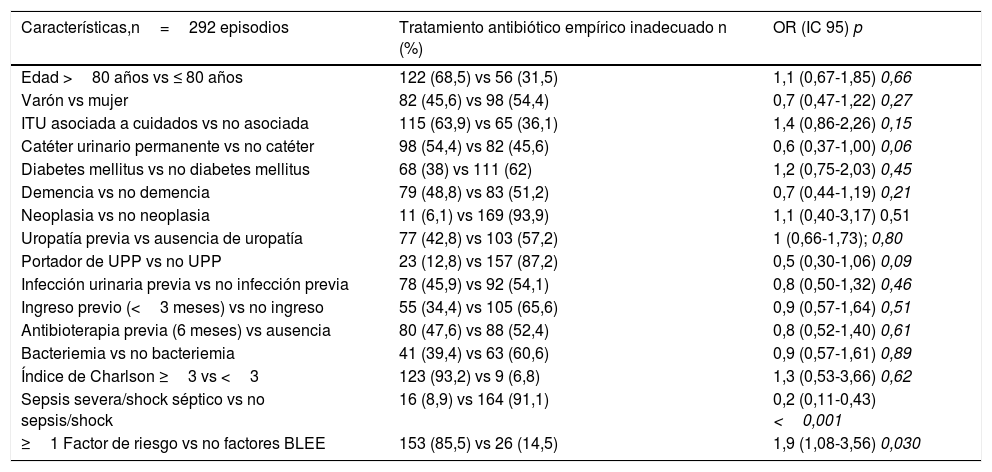
El principal factor de riesgo para TAEI (tabla 2) fue la presencia de factores de riesgo para BLEE (p = 0,03). La presentación como sepsis grave /shock resultó un factor protector (p < 0,001).
Factores de riesgo para el uso de un tratamiento antibiótico empírico inadecuado en los pacientes ancianos ingresados por infección del tracto urinario.
| Características,n=292 episodios | Tratamiento antibiótico empírico inadecuado n (%) | OR (IC 95) p |
|---|---|---|
| Edad >80 años vs ≤ 80 años | 122 (68,5) vs 56 (31,5) | 1,1 (0,67-1,85) 0,66 |
| Varón vs mujer | 82 (45,6) vs 98 (54,4) | 0,7 (0,47-1,22) 0,27 |
| ITU asociada a cuidados vs no asociada | 115 (63,9) vs 65 (36,1) | 1,4 (0,86-2,26) 0,15 |
| Catéter urinario permanente vs no catéter | 98 (54,4) vs 82 (45,6) | 0,6 (0,37-1,00) 0,06 |
| Diabetes mellitus vs no diabetes mellitus | 68 (38) vs 111 (62) | 1,2 (0,75-2,03) 0,45 |
| Demencia vs no demencia | 79 (48,8) vs 83 (51,2) | 0,7 (0,44-1,19) 0,21 |
| Neoplasia vs no neoplasia | 11 (6,1) vs 169 (93,9) | 1,1 (0,40-3,17) 0,51 |
| Uropatía previa vs ausencia de uropatía | 77 (42,8) vs 103 (57,2) | 1 (0,66-1,73); 0,80 |
| Portador de UPP vs no UPP | 23 (12,8) vs 157 (87,2) | 0,5 (0,30-1,06) 0,09 |
| Infección urinaria previa vs no infección previa | 78 (45,9) vs 92 (54,1) | 0,8 (0,50-1,32) 0,46 |
| Ingreso previo (<3 meses) vs no ingreso | 55 (34,4) vs 105 (65,6) | 0,9 (0,57-1,64) 0,51 |
| Antibioterapia previa (6 meses) vs ausencia | 80 (47,6) vs 88 (52,4) | 0,8 (0,52-1,40) 0,61 |
| Bacteriemia vs no bacteriemia | 41 (39,4) vs 63 (60,6) | 0,9 (0,57-1,61) 0,89 |
| Índice de Charlson ≥3 vs <3 | 123 (93,2) vs 9 (6,8) | 1,3 (0,53-3,66) 0,62 |
| Sepsis severa/shock séptico vs no sepsis/shock | 16 (8,9) vs 164 (91,1) | 0,2 (0,11-0,43) <0,001 |
| ≥1 Factor de riesgo vs no factores BLEE | 153 (85,5) vs 26 (14,5) | 1,9 (1,08-3,56) 0,030 |
BLEE: betalactamasas de espectro extendido; UPP: úlceras por presión.
La mortalidad global intrahospitalaria fue del 11%, no siendo el TAEI un factor de riesgo global de mortalidad (p > 0,05).
DiscusiónEl tratamiento empírico de las cistitis complicadas en la población anciana es controvertido. Así en los documentos de consenso recomiendan no realizar el tratamiento antibiótico empírico y esperar la identificación y antibiograma para la antibioterapia dirigida (grado de recomendación B)7. Otros trabajos, sin embargo, muestran cómo el retraso del tratamiento antimicrobiano aumenta el riesgo de ingreso hospitalario, bacteriemia y muerte8.
Menos discusión despierta la indicación de un tratamiento antibiótico empírico en el anciano que ingresa con pielonefritis. Aunque existen diferencias entre las guías9 en general estas aconsejan iniciar el tratamiento empírico sin esperar los resultados microbiológicos. En un documento de consenso en España avalado por diferentes sociedades médicas recomienda la elección antimicrobiana según la gravedad y la presencia de factores de riesgo específicos para BLEE6.
Este estudio desarrollado en centros hospitalarios de Castilla y León explora la adecuación en el tratamiento antibiótico de forma retrospectiva. Todos los pacientes presentaban características clínicas de pielonefritis complicada, encontrando que más del 60% fueron tratados con esquemas de tratamiento alejados de estas recomendaciones. Este preocupante dato puede deberse a diferentes causas: primero, por una presentación clínica de la ITU en los ancianos, frecuentemente indiferenciada, en el que la presencia de un estado confusional dificulta inicialmente la diferenciación con otros focos infecciosos. En este sentido el uso de fluoroquinolonas o de amoxicilina-clavulánico -más orientadas al tratamiento de infección respiratoria- en muchos de los pacientes de nuestro estudio apoya estos datos. En segundo lugar, la infravaloración del riesgo de resistencias muy frecuentes actualmente, y particularmente la existencia de uropatógenos productores de BLEE. Así los puntajes de predicción de riesgo de BLEE como los presentados por Tumbarello et al10. pueden ser útiles para identificar a estos pacientes y optimizar el tratamiento empírico.
Por otra parte, la prevalencia detectada en nuestro estudio de TAEI puede estar infravalorada, dado que nosotros no incluimos como inadecuación la falta de utilización de aminoglucósidos para gramnegativos o la cobertura para enterococos, en los pacientes ancianos con sepsis grave/shock. La frecuente existencia de la enfermedad renal crónica reagudizada en los ancianos incrementa el riesgo de toxicidad por aminoglucósidos. Además, en un reciente estudio tampoco nuestro grupo detectó diferencias en la mortalidad en los pacientes tratados con cobertura para enterococos11.
Otro resultado preocupante fue que, en una cuarta parte de los pacientes, el aislamiento detectado fue resistente al tratamiento empírico seleccionado. Teniendo en cuenta que la mortalidad de la ITU en el anciano ingresada se sitúa próxima al 10%4,12, conocer la implicación del TAEI en la mortalidad fue otro aspecto a evaluar. En nuestro trabajo, sin embargo, no encontramos que el TAEI fuera una variable asociada a la mortalidad. Esto puede ser debido a posibles sesgos de selección por su carácter retrospectivo, ya que los pacientes con presentación clínica más grave fueron tratados con antibióticos de mayor espectro como carbapenémicos y penicilinas antiseudomónicas.
ConclusionesLa adecuación del uso de antibióticos en el anciano que ingresa por pielonefritis complicada es baja. Los principales antibióticos que se usaron de manera inadecuada fueron las fluoroquinolonas, amoxicilina-clavulánico y las cefalosporinas, debido sobre todo a la falta de identificación de los factores de riesgo para las enterobacterias productoras de BLEE. El tratamiento empírico inadecuado no se asoció a una mayor mortalidad.
Conflicto de interesesTodos los autores declaran no tener conflicto de intereses potenciales ni fuentes de apoyo.
AgradecimientosNinguno.
Soporte financieroNinguno.