INTRODUCCIÓN
Un rasgo que está caracterizando a los países desarrollados es el considerable aumento de su población anciana. Por ejemplo, en España, se prevé que en el año 2010 los sujetos mayores de 65 años superarán los 6 millones de personas y, en concreto, los mayores de 80 alcanzarán casi los 2 millones.
Este envejecimiento de la población y el avance de los sistemas sociosanitarios están condicionando un cambio importante en el perfil de enfermedad de la comunidad. Las enfermedades crónicas cada vez son más frecuentes. Éste es el caso de la demencia, que afecta sólo a un 1% de los menores de 65 años, aumentando su prevalencia progresivamente con la edad (un 5-10% de las personas mayores de 65 años y un 20-40% de los mayores de 80 años). Actualmente, las demencias constituyen el tercer problema de salud de los ancianos, tras las enfermedades cardiovasculares y el cáncer, pero si sigue aumentando la esperanza de vida, probablemente lleguen a ocupar el primer lugar dentro de la patología geriátrica.
No obstante, a pesar de su creciente importancia, la demencia es una enfermedad frecuentemente infradiagnosticada e infravalorada por el médico de cabecera. De hecho, únicamente el 4% de las consultas de tipo neurológico atendidas por el médico de familia se ocupan en el diagnóstico o seguimiento de esta enfermedad.
No existe un acuerdo acerca de la distinción entre la pérdida de memoria considerada "normal" en el anciano y el momento en el que puede hablarse de una demencia establecida. Tampoco hay uniformidad de criterios en cuanto a su tratamiento ni en cuanto a las exploraciones necesarias para su estudio. De hecho, el trabajo presentado en el Libro blanco sobre deterioro cognitivo en el envejecimiento y la demencia en España (1997) concluye que un 31% de los médicos de atención primaria no utiliza test alguno para la evaluación del deterioro cognitivo, el 44% no efectúa ninguna prueba complementaria para su diagnóstico diferencial y un 47,2% considera que los fármacos del tipo antagonistas del calcio, vasodilatadores y psicoestimulantes retrasan los efectos de la demencia.
El papel del médico de atención primaria es clave en el cribado de un probable deterioro cognitivo. Un 13% de las demencias tiene una causa potencialmente tratable, como es el caso de la demencia secundaria a hipotiroidismo o a déficit de vitamina B12. Asimismo, es fundamental el reconocimiento precoz de la enfermedad de Alzheimer, ya que la utilización de los inhibidores de la acetilcolinesterasa en el estadio leve-moderado de la enfermedad, aunque no modifican su evolución, sí producen una mejoría significativa en la conducta de los pacientes.
Por otra parte, las demencias constituyen un problema de índole sociosanitario con una gran repercusión en la calidad de vida, no sólo del paciente, sino también de sus familiares. Los pacientes demenciados requieren cuidados generalmente de forma continua y prolongada. Esto condiciona una importante sobrecarga física y emocional en la familia y, sobre todo, en el "cuidador principal".
El médico de atención primaria debe esforzarse, no sólo en el diagnóstico precoz del deterioro cognitivo y en su adecuado tratamiento, sino que además debe prestar un adecuado asesoramiento y apoyo a la familia del paciente.
DEFINICIÓN
La OMS, en su Clasificación Internacional de Enfermedades (CIE-10), define la demencia como un síndrome clínico orgánico caracterizado por una disminución adquirida, gradual, progresiva y persistente de varias de las funciones intelectuales: memoria, orientación, lenguaje, pensamiento abstracto y capacidad de juicio, sin alteración del nivel de conciencia. Es preciso, asimismo, que estos déficit interfieran con las funciones sociales y ocupacionales del paciente. Para evitar la confusión con cuadros de delirio, algunos autores exigen para su diagnóstico que este deterioro permanezca o progrese durante un plazo de 6 meses.
Conviene diferenciar el concepto de demencia del de pérdida de memoria y del de deterioro cognitivo asociado a la edad. Las definiciones más aceptadas para estos cuadros son las siguientes:
Alteración de la memoria asociada a la edad. Se trata de una pérdida aislada de memoria en una persona mayor de 50 años, pero con normalidad en los tests diagnósticos. Tras un seguimiento durante 6 meses no existe evidencia clínica de un empeoramiento del déficit.
Deterioro cognitivo asociado a la edad. Se denominan así los defectos de memoria asociados a una o más disfunciones de carácter leve en las siguientes áreas cognitivas: concentración, pensamiento, lenguaje y función visuespacial. El seguimiento clínico del paciente cada 3 o 6 meses nos indicará si el paciente se estabiliza, retrocede o evoluciona hacia demencia.
CLASIFICACIÓN DE LAS DEMENCIAS
La clasificación etiológica de las demencias se expone en la tabla 1.
Demencias degenerativas
Enfermedad de Alzheimer
Es la causa más frecuente de demencia. Su prevalencia varía según las áreas geográficas estudiadas y los diferentes estudios epidemiológicos. En España es responsable del 50 al 80% del total de las demencias, predominando en mujeres y en el grupo etario de 85 a 89 años.
Aunque su etiología es desconocida, diversos factores aumentan el riesgo de padecer esta enfermedad. Entre ellos destacan los antecedentes personales de traumatismo craneoencefálico, síndrome de Down, bajo nivel educativo y enfermedad arteriosclerótica intensa. Especial relevancia está adquiriendo en los últimos años la posibilidad de la predisposición genética. Los cromosomas 21 (gen APP), 14 (gen presenilina 1) y 1 (gen presenilina 2) se han relacionado con el inicio precoz de la enfermedad de Alzheimer. Asimismo, se postula que el alelo E4 de la proteína Apo-E del cromosoma 19 aumenta la susceptibilidad de padecer la enfermedad, mientras que el alelo E2 parece tener un efecto protector.
La demencia tipo Alzheimer presenta de forma característica una serie de lesiones anatomopatológicas, que aunque no patognomónicas, ayudan a diferenciar esta enfermedad de otros tipos de demencia. Distinguimos la presencia de ovillos o madejas neurofibrilares (en los que pueden identificarse las proteínas TAU y ubiquitina) y las placas seniles, que contienen fragmentos neuronales degenerados y rodeados por un material amiloide (compuesto básicamente por proteína ß-amiloide).
Habitualmente, el comienzo es insidioso, prolongándose durante meses e incluso años. El síntoma inicial suele ser la pérdida de memoria, añadiéndose desorientación temporospacial, alteraciones del lenguaje, alteraciones en la capacidad de juicio, en la capacidad de reconocimiento, en la ejecución de tareas y cambios en el carácter. Por ello, se le denomina "síndrome afaso-apráxico-agnósico". A lo largo de la evolución pueden aparecer síntomas extrapiramidales y cambios en la personalidad. La depresión aparece hasta en un 20% de los casos. La enfermedad es muy temida por los familiares, ya que poco a poco se van perdiendo las costumbres sociales, los hábitos higiénicos, la capacidad de deglución, y en estadios avanzados el enfermo queda encamado e incontinente. La muerte suele producirse en el curso de una infección intercurrente.
El diagnóstico de enfermedad de Alzheimer se basa en los criterios clínicos establecidos por el National Institute of Neurological and Communicative Disorders and Stroke Alzheimer's Disease and Related Disorders Association (NINCDS-ADRDA) que quedan recogidos en la tabla 2.
Demencia por cuerpos de Lewy
Constituye el 15% de las demencias. Su etiología es desconocida, y aparece con más frecuencia en varones.
Anatomopatológicamente, los cuerpos de Lewy son inclusiones intraneuronales concéntricas eosinofílicas en la sustancia negra, similares a las lesiones que aparecen en la enfermedad de Parkinson.
El deterioro cognitivo de estos pacientes tiene característicamente fluctuaciones, apareciendo precozmente alucinaciones visuales bien elaboradas, signos de parkinsonismo y exagerada sensibilidad a los neurolépticos.
Enfermedad de Pick
Se puede presentar a cualquier edad aunque, en general, aparece por encima de los 40 años. En fases iniciales se preservan relativamente la memoria y la orientación, predominando los síntomas afectivos y los cambios de la conducta. También son frecuentes los signos y síntomas de deterioro del lóbulo frontal, como alteración del juicio y la personalidad, desinhibición, mutismo o reducción del lenguaje con ecolalia, apatía, falta de flexibilidad mental y cambios en la conducta oroalimentaria. El curso es rápidamente progresivo, transcurriendo de 2 a 5 años desde el inicio de la sintomatología hasta el fallecimiento. Presenta unas lesiones anatomopatológicas características: los cuerpos de Pick.
Demencias vasculares
Constituyen la segunda causa de demencia en España, con una prevalencia en torno al 15% para la población mayor de 70 años.
Los factores de riesgo de demencia vascular son los mismos que los de la enfermedad cerebrovascular, siendo la hipertensión arterial (HTA) su causa más frecuente.
Demencia multiinfarto
Puede producirse tras un infarto cerebral extenso o tras un infarto que afecte áreas cognitivas. Suele presentar focalidad neurológica (relacionada con la localización de la lesión) y una evolución generalmente fluctuante. Estas características, junto a su inicio normalmente agudo, y a los antecedentes personales de ictus, facilitan el diagnóstico diferencial con la enfermedad de Alzheimer.
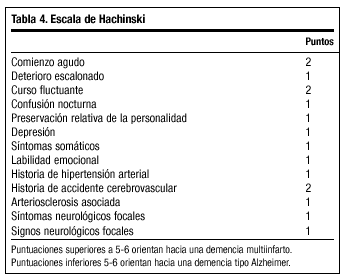
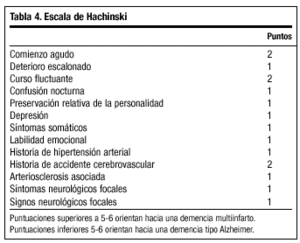
Para su diagnóstico se utilizan los criterios especificados por el DSM-IV para demencia vascular (tabla 3), aunque para establecer la sospecha clínica con frecuencia se usa la escala de Hachinski (tabla 4).
Enfermedad de Binswanger
Su base anatomopatológica es una desmielinización extensa subcortical de origen isquémico que predomina en los lóbulos parietooccipitales, acompañada de infartos lacunares y dilatación ventricular. Para su diagnóstico es fundamental el hallazgo de leucoaraiosis (imagen hipodensa en la sustancia blanca periventricular) en los estudios de neuroimagen.
Aparte de los síntomas clínicos propios de demencia, suelen asociar déficit neurológicos focales y factores de riesgo vascular.
Demencia secundaria a hidrocefalia normotensiva
Se produce por un defecto en la reabsorción del LCR (ya sea de forma idiopática o secundaria a tumores, hemorragia subaracnoidea, traumatismo craneoencefálico, estenosis de acueducto, etc.). Cursa sin signos de hipertensión intracraneal y es potencialmente reversible tras la realización de una derivación ventricular. Su sintomatología es característica: demencia, alteraciones en la marcha e incontinencia de esfínteres.
Demencias asociadas a agentes infecciosos
Encefalopatías espongiformes o enfermedades priónicas
La más destacable es la enfermedad de Creutzfeldt-Jakob. Se trata de una demencia rápidamente progresiva que suele cursar con un cuadro de piramidalismo junto a mioclonías, y menos frecuentemente con un síndrome cerebeloso. El pronóstico es grave.
Complejo demencia-sida (CDS)
Aparece entre un 15 y un 30% de los pacientes diagnosticados de sida. Inicialmente, se manifiesta con un cuadro de escasa expresividad clínica y síntomas inespecíficos como apatía, pérdida de la capacidad de concentración o depresión. Posteriormente, aparece un déficit psicomotor y un síndrome afaso-apraxo-agnósico propio de las demencias corticales. No es raro que durante su evolución aparezcan crisis epilépticas o déficit neurológicos focales.
PROTOCOLO DIAGNÓSTICO DE DEMENCIA
Actualmente, no existen evidencias que justifiquen el cribado sistemático de deterioro cognitivo en la población general. Sin embargo, dada la creciente importancia sociosanitaria de la demencia, los expertos consideran razonable recomendar la aplicación de escalas y tests de cribado en los ancianos mayores de 75 años, en los mayores de 65 años institucionalizados y en aquellos otros que, independientemente de la edad, tengan limitaciones en las actividades instrumentales de la vida diaria (AIVD).
Además, sería conveniente que los profesionales de atención primaria estuviéramos atentos a la aparición de los primeros síntomas o signos sospechosos de deterioro cognitivo, como podrían ser los cambios conductuales referidos por los familiares del paciente. Los síntomas más característicos del deterioro cognitivo incipiente aparecen recogidos en la tabla 5. La simple sospecha de esta enfermedad obliga a la puesta en marcha de un abordaje diagnóstico completo.
Diagnóstico sindrómico
El diagnóstico de demencia es fundamentalmente clínico. Por este motivo, conviene realizar una valoración integral del paciente en una consulta programada, en el curso de la cual recogeremos la siguiente información:
Antecedentes familiares
Sobre todo, investigaremos antecedentes de demencia, epilepsia, enfermedades cardiovasculares o psiquiátricas.
Antecedentes personales
Valoraremos antecedentes que puedan hacer sospechar una demencia secundaria: historia previa de traumatismo craneoencefálico, neoplasia, gastrectomía, enfermedades endocrinometabólicas, enfermedades psiquiátricas, hábitos tóxicos, conductas sexuales de riesgo, tóxicos ambientales o laborales y presencia de factores de riesgo cardiovascular.
Anamnesis
La historia clínica es fundamental para valorar las deficiencias que padece el enfermo, así como el grado de repercusión personal, social, familiar y laboral que condicionan.
Debemos conocer la fecha aproximada en la que se inició el deterioro cognitivo, cómo se instauró y de qué forma fue progresando. Conviene determinar la presencia de sintomatología asociada: alteraciones en la marcha, trastornos psiquiátricos, temblores, mioclonías, cefalea de inicio reciente, incontinencia de esfínteres, etc.
Durante la entrevista debemos evaluar el nivel de instrucción y de funcionamiento social previos del paciente. También observaremos su imagen y comportamiento actual, al igual que su estado de conciencia y grado de colaboración, interés, participación, concentración y atención. Es necesario establecer si el sujeto tiene o no conciencia de enfermedad, y las expectativas de su familia respecto a su evolución.
Exploración física y neurológica básica
Realizaremos una exploración física completa que incluya talla, peso, coloración de piel y mucosas, temperatura, palpación tiroidea, presión arterial, frecuencia cardíaca, auscultación cardíaca y carotídea, exploración abdominal y pulsos periféricos.
Iniciaremos la exploración neurológica valorando el nivel de conciencia y la presencia de signos meníngeos. Se explorarán los pares craneales (buscando signos de focalidad neurológica), alteraciones en la marcha, alteraciones en la fuerza y sensibilidad, signos extrapiramidales (temblor, mioclonías, rigidez, alteración de reflejos) y signos de afección frontal (reflejos de succión, hociqueo, prensión y palmomentoniano). Conviene realizar, si podemos, un fondo de ojo.
Exploración del déficit cognitivo.
Tests disponiblesen atención primaria
El examen mental debe incluir una valoración de la memoria, la orientación temporospacial, el lenguaje, la capacidad de juicio, la capacidad de abstracción y la existencia de apraxias y/o agnosias. Esta evaluación puede resultarnos más sencilla si empleamos tests psicométricos previamente validados. El Miniexamen Cognoscitivo (MEC) y el Short Portable Mental Status Questionnaire de Pfeiffer (SPMSQ) son los que mayor rendimiento pueden aportar en el contexto de la Atención Primaria.
El Miniexamen Cognoscitivo (anexo 1), validado, adaptado al castellano y ampliado por Lobo et a l del Mini-Mental Examination, es un test sencillo que evalúa la orientación temporospacial, la memoria inmediata y anterógrada, la habilidad para el cálculo, la capacidad constructiva y el uso del lenguaje. Su duración es de 10 a 15 min. En mayores de 74 años, cuando la puntuación es inferior a 24, tiene una sensibilidad del 87%, con una especificidad del 82% y un valor predictivo positivo del 69%.
El Short Portable Mental Status Questionnaire de Pfeiffer valora 4 parámetros: memoria a corto y largo plazo, orientación, información sobre hechos cotidianos y capacidad de cálculo. La presencia de 3-4 errores en dicho test indican un deterioro leve, 5-7 errores un deterioro moderado y 8-10 un deterioro severo.
Otros tests que nos pueden resultar de utilidad son el Test del informador (interrogamos a una persona cercana al paciente; a partir de 57 puntos indica un posible deterioro cognitivo), el Set Test de Isaacs (basado en la evocación de categorías de cosas: animales, colores, etc., representa una buena opción en personas analfabetas, con deterioro sensorial o cuando el tiempo en la consulta es un factor limitante) y el Test del Reloj de Shulman (puede ser una alternativa en los casos en los que existe dificultad en el lenguaje).
Sin embargo, no todos los pacientes que presentan algún déficit en las áreas cognitivas tienen una demencia. Para poder establecer el diagnóstico de demencia, es preciso que el paciente no tenga ninguna alteración del nivel de conciencia, que sus síntomas no aparezcan exclusivamente en el contexto de un cuadro confusional, que indiquen un deterioro importante respecto a su nivel funcional (laboral o social) previo, y que la alteración de la memoria se acompañe, además, de algún otro deterioro en las capacidades intelectuales, como puede ser la aparición de afasias, apraxias, alteración de la capacidad de juicio o de la capacidad de abstracción. De hecho, tanto el DSM-IV como la CIE-10 establecen unos criterios diagnósticos específicos de demencia. Estos criterios aparecen recogidos en las tablas 6 y 7, respectivamente. Los más usados son los de la DSM-IV.
Diagnóstico etiológico
Es importante determinar el posible origen etiológico del deterioro cognitivo. Por una parte, un 13% de las demencias obedecen a causas potencialmente reversibles y tratables que, por tanto, siempre deben ser descartadas. Por otro lado, si se trata de una demencia irreversible, el abordaje terapéutico va a ser diferente en función de su etiología. Por ejemplo, en una demencia de origen vascular será prioritario controlar los factores de riesgo cardiovasculares, mientras que en una demencia por cuerpos de Lewy evitaremos el uso de neurolépticos, y en una enfermedad de Alzheimer estadio leve-moderado indicaremos la utilización de inhibidores de la acetilcolinesterasa.
Iniciaremos el estudio etiológico con una correcta anamnesis y una exploración física. Algunos fármacos (antidepresivos, litio, neurolépticos, metoclopramida, metildopa, bismuto, AINE, bloqueadores beta, cimetidina, antihistamínicos, antiparkinsonianos y corticoides) se han asociado a déficit cognitivos. Por tanto, es necesario que investiguemos rigurosamente cuáles son los medicamentos consumidos por el sujeto e incluso, si se considera oportuno, solicitar sus valores plasmáticos. También prestaremos especial atención a los síntomas y signos de inicio de la enfermedad: los trastornos de personalidad y conducta son más propios de las demencias frontales, la demencia vascular suele tener un inicio más brusco y puede acompañarse de focalidad neurológica, mientras que en la demencia por cuerpos de Lewy destacan los signos exploratorios de extrapiramidalismo junto con fluctuaciones en la función cognitiva y alucinaciones visuales bien formadas.
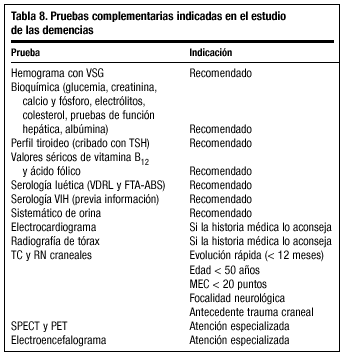
En cuanto a las pruebas complementarias necesarias en el estudio etiológico de una demencia (tabla 8) las recomendaciones varían. La American Academy of Neurology aconseja la práctica sistemática de un análisis sanguíneo que conste de hemograma completo, VSG, bioquímica (glucemia, creatinina, calcio, sodio y potasio, colesterol, función hepática, albúmina), perfil tiroideo (al menos cribado con TSH), valores de vitamina B12, ácido fólico, serología luética y de VIH, y un perfil de orina (proteinuria y leucocituria). Si existen procesos concomitantes, como HTA o arritmias cardíacas, es recomendable la realización de un electrocardiograma e incluso, en algunos casos, una radiografía de tórax.
Respecto a las pruebas complementarias de diagnóstico por imagen, como la tomografía computarizada (TC) y la resonancia magnética (RM) craneal, se desaconseja su petición rutinaria en el estudio preliminar de todos los pacientes con sospecha de demencia. Sin embargo, es obligada su realización en los siguientes casos: evolución rápida (inferior a 12 meses), antecedentes de traumatismo craneal, deterioro cognitivo en sujetos con menos de 50 años, cuando la puntuación en el Minimental es inferior a 20 puntos y en presencia de síntomas o signos neurológicos focales, incluido el edema de papila. No se consideran indicadas en el caso de demencias severas, con historia de más de 3 años de evolución y que no presenten focalidad neurológica asociada, sobre todo si los hallazgos encontrados no van a modificar las decisiones terapéuticas adoptadas.
Otras técnicas de neuroimagen, como la tomografía computarizada por emisión de fotón único (SPECT) y la tomografía por emisión de positrones (PET) quedan reservadas a la atención especializada, aunque probablemente cada vez sean más utilizadas ya que, de hecho, el SPECT tiene una sensibilidad superior al 75% en la detección de enfermedad de Alzheimer en fases iniciales.
En cuanto al electroencefalograma (EEG), su solicitud corresponde al neurólogo, pudiendo servir de ayuda en casos especiales, como la enfermedad de Creutzfeldt-Jakob o para distinguir una demencia (trazado normal) de un cuadro confusional (trazado lento).
Diagnóstico diferencial
Una vez establecido el diagnóstico sindrómico de demencia, es necesario considerar su diagnóstico diferencial que comprende, fundamentalmente, los siguientes cuadros: seudodemencia, deterioro cognitivo relacionado con la edad y cuadro confusional agudo.
Seudodemencia
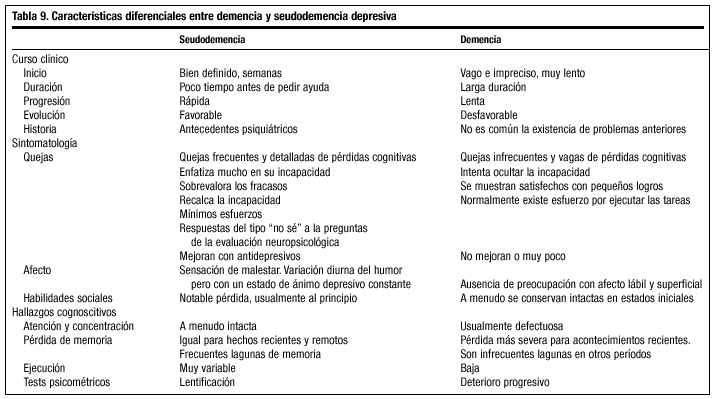
Se trata de un deterioro cognitivo de rápida evolución que puede acompañar a la depresión en el anciano. Sin embargo, no es infrecuente que una demencia comience con un cuadro depresivo, en cuyo caso el diagnóstico diferencial puede ser muy complicado.
Los antecedentes familiares o personales de depresión, una evolución inferior a 6 meses, la presencia de tristeza, quejas somáticas y desesperanza, la excesiva preocupación por sus síntomas cognitivos, la ausencia de afasia, apraxia o agnosia, y la buena respuesta a los antidepresivos son datos que nos orientan hacia una depresión como causa del deterioro cognitivo. Además, es frecuente que los pacientes con seudodemencia presenten resultados normales o poco alterados en los tests cognitivos, mientras que las escalas de valoración del estado de ánimo suelen tener resultados patológicos.
Para la valoración de posibles trastornos del ánimo en la población anciana el test más recomendado es la Escala Geriátrica de Yesavage. Se tardan de 5 a 8 min en administrarla, es de fácil aplicación y está validada en nuestro medio. Resultados por encima de 10 puntos nos permiten hablar de depresión con escasa probabilidad de error. También es útil la Escala de Hamilton para la depresión, la cual evalúa además la gravedad de la sintomatología. Puntuaciones entre 8 y 14 son sugestivas de depresión menor y puntuaciones superiores a 14 puntos son indicativas de depresión moderada/grave.
En algunos casos, en función de la gravedad de los síntomas, puede ser necesario derivar a estos pacientes a los equipos de salud mental.
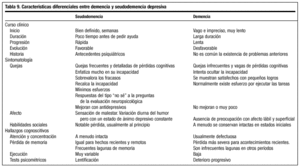
En la tabla 9 se exponen las principales características diferenciales entre demencia y seudodemencia depresiva. Por otra parte, los criterios Caine, expuestos en la tabla 10, constituyen una buena guía para el diagnóstico de seudodemencia.
Deterioro cognitivo relacionado con la edad
Con los años se produce una pérdida de las facultades mentales, fundamentalmente de la memoria, sin que ello interfiera en la esfera social, familiar o laboral del paciente. En la tabla 11 se resumen los criterios de déficit cognitivo asociado a la edad.
Cuadro confusional agudo o delirio
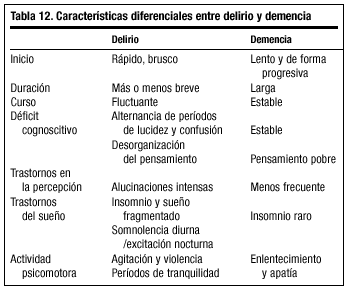
Se caracteriza por una alteración en el nivel de vigilancia que se instaura en horas o en días. Se manifiesta con somnolencia, trastornos en el ciclo vigilia/sueño, pérdida de la capacidad de atención y concentración, alteraciones de la percepción (ilusiones y, posteriormente, alucinaciones), confusión mental y agitación psicomotriz. Las causas pueden ser múltiples: infecciones, alteraciones electrolíticas, intoxicaciones medicamentosas, etc., y de no establecerse un tratamiento correcto pueden conducir al coma y a la muerte.
A pesar de ser dos entidades diferentes, demencia y delirio pueden coexistir. Así, el delirio puede instaurarse en un sujeto previamente demenciado, manifestándose por un brusco agravamiento del déficit cognitivo y por cambios en el comportamiento.
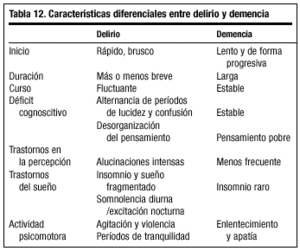
En la tabla 12 se incluyen las principales diferencias entre ambos procesos.
Valoración funcional
Dentro de la evaluación global del paciente, es fundamental la realización de una adecuada valoración funcional. Debemos considerar, por un lado, las actividades básicas de la vida diaria (AVD) y, por otro, las actividades instrumentales. La utilización de escalas validadas puede facilitarnos considerablemente esta tarea. Sin embargo, cuando el déficit funcional es muy alto, dichas escalas deben ser completadas con descripciones detalladas de las limitaciones del sujeto. Las más utilizadas son la Escala de Lawton-Brody del Philadelphia Geriatric Center (valora las actividades instrumentales de la vida diaria), la Escala de Barthel (usada, sobre todo, en centros de rehabilitación para cuantificar el grado de dependencia) y el Índice de Katz (evalúa la autonomía del sujeto en cuanto a baño, vestido, ir al servicio, traslado, continencia y alimentación).
ABORDAJE TERAPÉUTICO
La estrategia terapéutica más recomendable para el manejo del paciente con demencia aparece resumida en la tabla 13.
Información y apoyo a la familia
La expectativa de vida de un paciente demenciado puede oscilar entre 4 y 10 años, dependiendo de la etiología de su demencia y de la morbilidad asociada que presente el sujeto.
Es necesario considerar que la calidad de vida tanto del enfermo como la de sus familiares va a depender, en gran medida, del asesoramiento y del apoyo que reciban. Por ello, informar sobre la enfermedad, su evolución y el proceso de cuidados que requiere el paciente, es una parte fundamental del abordaje terapéutico. El equipo de atención primaria debe garantizar, además de un adecuado seguimiento médico y de enfermería, un punto de apoyo a la familia.
Parece razonable realizar un abordaje escalonado e individualizado de cada situación, investigando, en primer lugar, el conocimiento que sobre la enfermedad tienen tanto el paciente como sus familiares. Paralelamente, hay que valorar cuáles son sus expectativas y en qué fase de aceptación o elaboración de la enfermedad se encuentran.
El papel de enfermería es fundamental en el cuidado de estos enfermos. Su labor ha de ser educacional y preventiva, asesorando a la familia acerca de la necesidad de cambios posturales, la prevención de accidentes domésticos, la aparición de escaras, y el mantenimiento de una adecuada nutrición e hidratación. Asimismo, el enfermero se encargará de la adecuada vacunación del paciente, promocionar su autocuidado, vigilar el estado de sondas o catéteres y de la detección de signos de alarma psíquica u orgánica.
El trabajador social es un complemento clave de la atención sanitaria, informando a la familia sobre los recursos disponibles en la comunidad: servicios de ayuda a domicilio, teleasistencia, centros de día, estancias temporales o permanentes en residencias asistidas, asociaciones de familiares de Alzheimer, grupos de autoayuda y prestaciones económicas, como pensiones no contributivas o ayudas para adaptaciones en el hogar.
Otro punto esencial es la identificación de la figura del cuidador principal, es decir, el miembro de la familia que asume la mayor parte de los cuidados del paciente. Dada la sobrecarga a la que está sometido puede convertirse fácilmente en un enfermo secundario. Forma parte de la función asistencial su estrecha vigilancia para intentar modificar, en la medida de lo posible, los factores de riesgo a los que está sometido.
Elaboración de un plan de cuidados
Es aconsejable establecer un plan general de cuidados individualizado para cada paciente. Su carácter será multidimensional y, aunque básicamente esté diseñado por el enfermero, en su elaboración deben intervenir también el médico y el trabajador social.
Asimismo, es recomendable disponer, dentro del historial médico del paciente, de un documento específico para el registro de información. En él quedarán reseñados el momento evolutivo y la fecha del próximo control. En todos los pacientes, especialmente en los incluidos en programa domiciliario, conviene especificar si la visita ha sido efectuada conjuntamente por medicina y enfermería, o sólo por esta última. Puede ser útil que, en algunas ocasiones, el trabajador social acompañe al personal sanitario en las visitas domiciliarias. La elaboración de un listado de problemas junto con una relación de sus posibles soluciones puede facilitar, asimismo, el manejo del paciente.
Todas estas medidas contribuirán a una mayor coordinación entre los diferentes profesionales y a una mejora continua de la calidad asistencial del paciente.
Atención integral al paciente
Es importante que el enfermo sea valorado en su conjunto. No debemos olvidar que además de la demencia puede padecer otras enfermedades. De hecho, gran parte de los problemas de morbilidad de los pacientes demenciados pueden pasar inadvertidos a causa de su deterioro cognitivo. Por ejemplo, algunas de sus limitaciones funcionales pueden ser secundarias a un cuadro doloroso (generalmente artrósico) no diagnosticado ni tratado. De esta forma, la instauración de un correcto tratamiento analgésico podría mejorar considerablemente la valoración funcional del paciente.
Otras alteraciones que con frecuencia aparecen en el curso evolutivo de una demencia son las psiquiátricas. El abordaje temprano de los síntomas, como insomnio, agresividad, irritabilidad, tristeza, conductas sexuales inapropiadas o alucinaciones, puede facilitar enormemente la tarea de los cuidadores.
También es necesario adiestrar a la familia en el reconocimiento de síntomas guía que puedan indicar una descompensación de la enfermedad crónica del sujeto o la aparición de un proceso intercurrente. Estos procesos podrían inducir un cuadro confusional con el consiguiente deterioro del paciente.
Asimismo, debemos fomentar el autocuidado del enfermo, insistiendo especialmente en el mantenimiento de su actividad física y sus relaciones sociales. De esta forma, su autonomía e independencia se conservarán durante mayor tiempo.
Tratamiento sintomático
La pérdida de memoria, hoy por hoy, no tiene tratamiento definitivo aunque sí pueden ser útiles medidas no farmacológicas como la organización del entorno, la utilización de reglas mnemotécnicas y el uso de soportes externos (tabla 14).
En fases iniciales es frecuente (hasta en un 50% de los pacientes) que la demencia se acompañe de trastornos afectivos que podrían empeorar el deterioro cognitivo. En estos casos, y aun a falta de cumplir criterios estrictos de depresión, se recomienda la prescripción de un inhibidor selectivo de la recaptación de serotonina (fluoxetina, paroxetina, fluvoxamina, sertralina o venlaflaxina) cuya eficacia revisaremos a las 6-8 semanas de iniciado el tratamiento. Si éste es efectivo debe mantenerse un mínimo de 9 meses. En caso de tratarse de un segundo episodio se recomienda prolongar el tratamiento hasta un año, en un intento de prevenir nuevas recaídas. Conviene evitar los antidepresivos tricíclicos ya que, además de sus numerosos efectos secundarios, pueden condicionar un agravamiento del deterioro cognitivo.
En fases más avanzadas de la enfermedad suelen aparecer trastornos conductuales como agitación nocturna, irritabilidad, delirios, ilusiones y alucinaciones. Una vez descartadas las causas físicas, psiquiátricas o psicosociales (cansancio, deshidratación, soledad, sobremedicación, etc.), se emplearán fármacos antipsicóticos para su control. Debemos conocer cuáles son sus efectos secundarios característicos para, en función de la sintomatología del paciente, utilizar el de perfil más adecuado. Los nuevos antipsicóticos (risperidona y olanzapina) se presentan como una buena alternativa, aunque aún no hay estudios suficientes que permitan recomendar su uso generalizado en los sujetos con demencia. Las benzodiacepinas, sobre todo las de vida media larga, no son recomendables ya que suelen incrementar el grado de confusión nocturna. En caso de ser necesarias, usaremos las de vida media corta.
Es característica la aparición de insomnio y de trastornos en el ritmo sueño/vigilia. Para su manejo, una vez agotadas las medidas higiénicas, el fármaco de elección es el clometiazol. También pueden utilizarse neurolépticos sedantes del tipo tioridazina o tiaprida. Asimismo, el zolpidem ha demostrado ser una opción válida en los trastornos puros del sueño, siendo habitualmente suficiente la dosis nocturna de 10 mg. Las benzodiacepinas de vida media corta se reservarán como último escalón terapéutico. Una estrategia útil, en caso de inversión del ritmo sueño/vigilia, es la administración de tres dosis de un fármaco hipnótico o antipsicótico de tipo sedativo con la siguiente pauta: 17, 21 y 1 h.
En fases tardías de la enfermedad suele aparecer incontinencia urinaria. Se intentarán establecer pautas horarias, pero normalmente es necesario el uso de absorbentes.
Tratamiento etiopatogénico
Tratamiento de la enfermedad de Alzheimer
En la actualidad no existe tratamiento curativo para la enfermedad de Alzheimer ni para otras demencias de tipo degenerativo. El único tratamiento aprobado por la FDA para esta enfermedad, y sólo en el estadio leve-moderado, son los inhibidores de la acetilcolinesterasa: tacrina, donepezilo y rivastigmina. Su uso parece mejorar de forma modesta la función cognitiva, aunque no se ha demostrado que modifique a largo plazo la evolución de la enfermedad. El tratamiento de estos sujetos será, por tanto, básicamente sintomático y estará orientado a mantener la funcionalidad y la autonomía del paciente durante el mayor tiempo posible.
Sin embargo, no debemos olvidar que se están estudiando nuevas medidas que, utilizadas de forma preventiva, podrían ayudar a retrasar el inicio de la enfermedad. En esta línea se encuentran los tratamientos con vitamina E, con antiinflamatorios no esteroides y el uso de estrógenos en mujeres posmenopáusicas.
Tratamiento de la demencia vascular
Parece razonable que inicialmente nos centremos en la profilaxis primaria de los episodios cerebrovasculares intentando modificar, en lo posible, los factores de riesgo de nuestros pacientes: hipertensión arterial, hiperlipemia, diabetes mellitus, arritmias cardíacas, tabaquismo, etc.
Como profilaxis secundaria, además de seguir controlando dichos factores de riesgo, pueden usarse fármacos antiagregantes o anticoagulantes, según la enfermedad de base que presente el paciente.
Tratamiento de la demencia por cuerpos de Lewy
Únicamente es posible un tratamiento sintomático. Dada la exagerada respuesta de estos pacientes a los neurolépticos, debe evitarse su prescripción. Los síntomas parkinsonianos se tratan con fármacos dopaminérgicos, aunque la aparición de psicosis limita el uso de dosis correctas.
Tratamiento de la demencia frontotemporal
El problema fundamental de estos pacientes son los trastornos del comportamiento, en especial la hiperoralidad, que puede llegar a ser peligrosa. Estos síntomas "frontales" pueden mejorar parcialmente con antipsicóticos tipo risperidona y con antidepresivos tipo sertralina.
Tratamiento de otros tipos de demencia
El abordaje terapéutico de los otros tipos de demencia (secundaria a hidrocefalia, complejo sida-demencia, neurosífilis, hematoma subdural, etc.) corresponde al nivel asistencial hospitalario, por lo que no lo desarrollaremos en este tema.
Atención al cuidador
Un buen apoyo familiar puede evitar, reducir o, al menos, retrasar la institucionalización de los pacientes con demencia. Pero, generalmente, esta disminución de la institucionalización tiene un alto precio: las repercusiones en el estado de salud del cuidador principal, quien presenta un alto riesgo de convertirse en un enfermo secundario. Es el llamado "síndrome del cuidador". A la sobrecarga física y emocional que provoca el cuidado de un enfermo, hay que añadir el hecho de que la situación puede mantenerse durante años. Esto condiciona un importante desequilibrio personal en el cuidador: se limitan sus actividades sociales, se altera su actividad laboral (con las consiguientes repercusiones económicas) y se afecta la comunicación en el seno de la familia.
Dentro del sistema sanitario, la atención primaria puede contribuir a disminuir la sobrecarga del cuidador facilitándole un soporte profesionalizado. Actualmente, en numerosos centros de salud se ha puesto en macha el programa "Cuidar al cuidador" cuyos puntos clave se resumen en la tabla 15.
Correspondencia: Dra. M.J. Nadal Blanco. Servicio Normal de Urgencias. Ferial, 31. 19002 Guadalajara.
BIBLIOGRAFÍA GENERAL
Alarcón MT, González JI, Salgado A. Valoración funcional del paciente anciano. En: Salgado A, Alarcón MT, editores. Valoración del paciente anciano. Barcelona: Masson S.A., 1993; 47-72.
Alberca R, Gil E, Boza F, Garzón F, López-Pouza S, Vilalta J. Enfermedad de Alzheimer. Medicine 1998; 7: 3-57.
Barry PP. Medical evaluation of the demented patient. Med Clin North Am 1994; 78: 779- 793.
Bermejo F. Demencias: conceptos actuales. Madrid: Díaz de Santos SA., 1993.
Cacabelos R. Desafío biomédico y sociosanitario de la enfermedad de Alzheimer. Jano 1989; 3: 7-18.
Clarfield AM. The reversible dementias: do they reverse? Ann Intern Med 1988; 109: 476-486.
Del Ser T, Pella J. Evaluación neuropsicológica y funcional de la demencia. Barcelona: JR Prous S.A., 1994.
Espinàs J, Casabella B, Megido MJ, Rico MM. Demencias en atención primaria. En: semFYC, editores. Protocolo de demencias en atención primaria. Barcelona: Ediciones Doyma, 1999.
Espinas J, Monjo M. Una aproximación razonada al tratamiento farmacológico de la enfermedad de Alzheimer. Aten Primaria 1998; 21: 60-62.
Fernández MI, Montorio I, Díaz P. Cuando las personas mayores necesitan cuidarse. Guía para cuidadores y familiares. Vol. 1: Cuidarse y cuidar mejor. Vol. 2: Resolviendo problemas difíciles. Madrid. Ministerio de Trabajo y Asuntos Sociales, 1997.
Filley CM. Alzheimer's disease: it's irreversible but not untreatable. Geriatrics 1995; 50: 18-23.
Folstein M, Anthony JC, Parhad I, Duffy B, Gruenberg EM. The meaning of cognitive impairment in the elderly. J Am Geriatr Soc 1995; 33: 228-235.
Folstein MF, Folstein SE, McHugh PR. Mini.Mental State. A practical method for grading the cognitive state of patients for the clinicians. J Psychiatr Res 1975; 12: 189-198.
García Tirado MC, Torío Durántez J. Repercusiones de la demencia en la familia y en el cuidador principal del paciente. Medifam 1996; 6: 47-55.
Geldmacher DS, Whitehouse PJ. Evaluation of dementia. N Engl J Med 1996; 335: 330-336.
González Montalvo JI, Alarcón Alarcón MT, Salgado Alba A. Valoración del estado mental en el anciano. En: Salgado A, Alarcón MT, editores. Valoración del paciente anciano. Barcelona: Masson S.A., 1993; 73-104.
Grupo de Estudio de Demencias de la Sociedad Española de Geriatría. El médico de familia y la demencia. Madrid. Ediciones Ergon S.A. 1993.
Gustafson L, Nilson L. Differential diagnosis of presenile dementia on clinical grounds. Acta Psychiatr Scand 1982; 65: 194-209.
Harriet M, Benfield B. Donepezilo. Drugs Aging 1997; 10: 234-239.
Hart G. Syphilis tests in diagnostic and therapeutic decision making. Ann Intern Med 1986; 104. 368-376.
Homer AC, Honaver M, Lantos PL, Hastle IR, Kellet JM, Millard PH. Diagnosing dementia: do we get it right? BMJ 1988; 297: 894-896.
Hornillos M, Rodríguez AM; Baztán JJ. Valoración geriátrica en atención primaria. Semergen 2000; 26: 77-89.
Isaacs B, Kennie AT. The set test as an aid to the detection of dementia in old people. Br J Psychiatry 1973; 123: 467- 470.
Jarabo Y, Vaz FJ. Orientación familiar en atención primaria de salud: un enfoque sistémico. Aten Primaria 1995; 16: 557-562.
Kahn RL, Goldfarb Al, Pollack M, Peck A. Brief objective measures for the determination of mental status in the aged. Am J Psychiatry 1960; 117: 326- 328.
Kay DW, Henderson AS, Scott R, Wilson J, Rickwood D, Grayson DA. Dementia and depression among the elderly living in the Hobart community: the effect of the diagnostic criteria on the prevalence rates. Psycol Med 1985; 15: 771-788.
Klein LE, Roca RP, McArthur J. Diagnosing dementia. J Am Geriatr Soc 1985; 33: 483-488.
Knight BA, Lutzky SM, Macefsky F. A metaanalytic review of recommendation for caregiver distress: recommendations for future research. Gerontologist 1993; 33: 240-248.
Larson EB, Reifler BV, Sumi SM, Canfield CG, Chinn NM. Diagnostic tests in the evaluation of dementia. Arch Intern Med 1986; 146: 1917-1922.
López T, Sánchez JL, Fernández F, Ruiz JJ, Gómez JC, Campos DM. Enfermedades del sistema nervioso: demencia. Medicine 1998; 7: 4445-4492.
López-Pousa S, López-Ojeda A. El uso clínico de la tacrina. FMC 1996; 3: 477-478.
Mahler ME, Cummings JL, Benson DF. Treatable dementias. West J Med 1987; 146: 705-712.
Manual diagnóstico y estadístico de los trastornos mentales (4.a ed.). Atención primaria (DSM-IV-AP). Barcelona: Mason, S.A., 1997.
Marchello V, Boczko F, Shelkey M. Progressive dementia strategies to manage new problem behaviors. Geriatrics 1995; 50: 40-43.
Martínez Lage JM, Martínez-Lage Álvarez P. Concepto, criterios diagnósticos, y visión general de las demencias. En: López-Pousa S, Vilalta Franch J, Llinás Reglá J, editores. Manual de demencias. Barcelona: Prous Science SA, 1996; 14-44.
McCartney JR, Palmateer LM. Assessment of cognitive deficit in geriatric patients. J Am Geriatr Soc 1985; 33: 236-245.
Megido MJ, Espinás J, Carrasco RM, Copetti S, Caballé E. La atención de los cuidadores del paciente con demencia. Aten Primaria 1999; 23: 493-495.
Mittelman MS, Ferris S, Shulman E, Steinberg G, Leyin B. Intervención en la familia para retrasar la institucionalización de los pacientes con enfermedad de Alzheimer. JAMA 1997; 6: 175-182.
Moliner C, Martínez J, Gené J, Cazorla ME, Herrera A, Rozas M. Estudio preliminar de demencia en atención primaria. Aten Primaria 1999; 24: 169-173.
Molsa PK, Paljarvi L, Rinne UK, Sako E. Validity of clinical diagnosis in dementia: a prospective clinicopathological study. J Neurosurg Psychiatry 1985; 48: 1085-1090.
Nelson A, Fogel BS, Faust D. Bedside cognitive screening instruments. A critical assesment. J Nerv Ment Dis 1986; 174: 73-83.
Pérez del Molino J, Jiménez C, De Paz A. Familiares de enfermos con demencia: un paciente más. Rev Esp Geriatria Gerontol 1993; 28: 183-188.
Pérez J, Jiménez C, De Paz A. Familias de enfermos con demencia: un paciente más. Rev Esp Geriatr Gerontol 1993; 28: 183-188.
Pérez JM, Abento J, Labarta S. El síndrome del cuidador en los procesos con deterioro cognitivo. Aten Primaria 1996; 18: 82-98.
Pérez Trullen JM, Abanto J, Labarta J. El síndrome del cuidador en los procesos con deterioro cognoscitivo (demencia). Aten Primaria 1996; 18: 194-202.
Roca M, Úbeda I, Fuentelsaz C, López R, Pont A, García L et al. Impacto del hecho de cuidar en la salud de los cuidadores familiares. Aten Primaria 2000; 26: 217-222.
Rodríguez LF, Pedregal JA, Sáiz PA, Bobes J, Bousoño M. Trastornos mentales orgánicos (demencias). En: Manejo de los trastornos mentales y del comportamiento en atención primaria. Oviedo: Universidad de Oviedo, 1995; 75-89.
Roquer GJ, Casabella AB. Demencias. En: Martín Zurro A, editor. Atención primaria: conceptos, organización y práctica clínica (4.a ed.). Barcelona: Mosby-Doyma, 1999; 1227.
Rosen WG, Terry RD, Fuld PA, Katzman R, Peck A. Pathological verification of ischemic score in differentiation of dementias. Ann Neurol 1980; 7: 486-488.
Siu AL. Screening for dementia and investigating its causes. Ann Intern Med 1991; 115: 122-132.
Skoog I, Nilsson L, Palmertz B, Andreasson LA, Svanborg A. A population based study of dementia in 85 year-olds. N Engl J Med 1993; 328: 153-158.
Vergeles JM, Peña M, Pozuelos G. Uso clínico de la tacrina. Revisión de la bibliografía reciente. FMC 1996; 3: 205.
Vergeles-Blanca JM, Pozuelos G, Buitrago F. Abordaje del paciente con demencia en atención primaria. FMC 1998; 5: 115-126.
Wade JP, Mirsen TR, Hachinski VC, Fisman M, Lau C, Merksey H. The clinical diagnosis of Alzheimer's disease. Arch Neurol 1987; 44: 24-29.
Wells CE. Pseudodementia. Am J Psychiatry 1979; 136: 895-900.
Weytingh MD, Bossuyt PMM, Van Crevel H. Reversible dementia: more than 10% or less than 1%? A quantitative review. J Neurol 1995; 242: 446-471.
Wolf-Klein GP, Silverstone FA, Levey AP, Brod MS. Screening for Alzheimer's disease by clock drawing. J Am Geriatr Soc 1987; 37: 730-734.