Las acropaquias constituyen un engrosamiento de las falanges distales de los dedos de las manos y los pies. Las causas más frecuentes son la enfermedad pulmonar y la cardiaca, aunque una historia familiar y una evolución larga, sin pruebas de enfermedad, sugiere que se trata de un tipo hereditario.
Debemos realizar una anamnesis y exploración física meticulosas, dirigidas a descartar las causas conocidas de hipocratismo digital, para establecer la etiología en cada caso.
Clubbing is a condition in which there is thickening of the distal phalanges of the toes and fingers. Its most frequent causes are lung and heart disease, however a long-duration family background, with no evidence of disease, suggests that it is a hereditary type of illness.
A careful medical history and an exhaustive physical examination must be made in order to rule out the most common causes of clubbing and to establish the origin in each case.
Los dedos en palillo de tambor han intrigado a los médicos desde los tiempos de Hipócrates. Aunque parecen secundarios a la presencia de una sustancia (presumiblemente humoral) que produce dilatación de los vasos del extremo distal de los dedos, hay otra hipótesis que lo atribuye a la hipoxia1.
En nuestro caso, el diagnóstico fue un hallazgo casual en un examen de salud, de un joven inmigrante recién llegado a España desde Perú. El paciente refería que los presentaba desde hacía años, y conocía el nombre de esta patología.
Ante la ausencia de clínica y tras las exploraciones complementarias realizadas, se llegó al diagnóstico de acropaquias de origen idiopático.
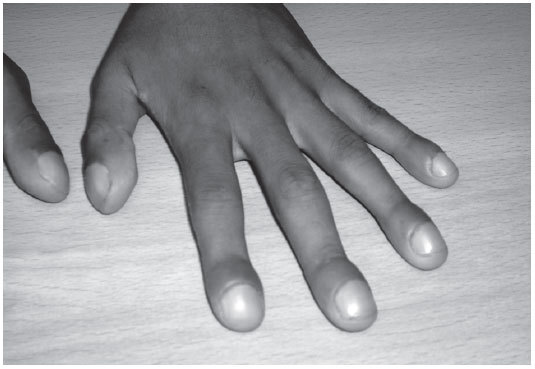
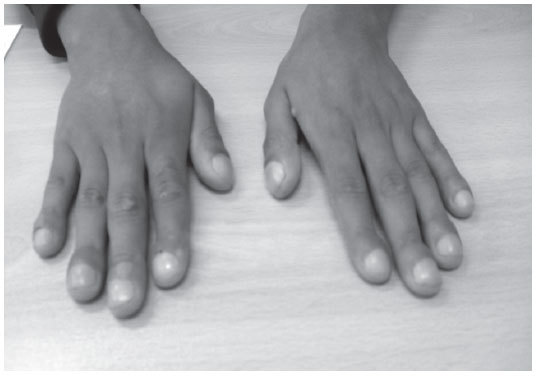
CASO CLÍNICOVarón de 21 años, peruano, sin antecedentes personales de interés, que acude por primera vez a consulta por parestesias, de 15 días de evolución, en 4.º y 5.º dedos de la mano izquierda. Al realizar exploración de extremidades, se objetivan dedos en palillo de tambor (figs. 1 y 2), bilaterales, en manos y pies.
Figura 1. Acropaquias
Figura 2. Fotografía de las acropaquias bilaterales.
El paciente no tenía hábitos tóxicos.
Preguntado por sus antecedentes familiares, no refiere esta patología en sus parientes.
Asintomático en la anamnesis por aparatos y exploración física normal. Se pauta tratamiento para neuropatía cubital izquierda.
Se realiza: analítica sanguínea, radiografía de tórax, radiografía ósea de manos y pies y electrocardiograma, con resultados normales.
Se le preguntó en otra visita por las parestesias en dedos, a lo que el paciente contestó que habían desaparecido tras el tratamiento prescrito.
DISCUSIÓNLos dedos en “palillo de tambor”, hipocratismo digital o clubbing, constituyen un engrosamiento de las falanges distales de los dedos de manos y pies. La osteoartropatía hipertrófica -enfermedad de Marie-Bamberger- es un estadio más avanzado que se asocia con proliferación periostática de los huesos largos, y a menudo, con artralgia o artritis.
La afectación es al principio indolora, bilateral y reversible, si se elimina su causa. Se afectan primero el pulgar y el índice, para extenderse después a los demás dedos2.
Los cuatro criterios diagnósticos de toda acropaquia son: uñas en vidrio de reloj, engrosamiento bulboso distal del dedo, desaparición del ángulo que forma la raíz de la uña con el dedo y sensación de esponjosidad al ejercer presión sobre la uña.
A veces la acropaquia incipiente es difícil de reconocer. Una norma muy simple y útil es la siguiente: si la altura o grosor del dedo en la base de la uña es mayor que en la articulación interfalángica distal, puede asegurarse, casi con certeza, la existencia de acropaquia3.
En cuanto al diagnóstico diferencial, debe hacerse con: artritis, celulitis, quistes óseos en las falanges, nódulos de Heberden, paquidermoperiostosis (autosómica dominante) y curvatura exagerada de uña (variante normal, especialmente en la raza negra).
Sus causas más frecuentes (tabla 1) son la enfermedad pulmonar (75-80% de los casos) y la cardiaca (10-15%).
Tabla 1. Causas de acropaquia
En la anamnesis debe preguntarse por tos, disnea, cianosis, fiebre, alcoholismo, tabaquismo, ictericia, diarrea y temblor.
En la exploración física deben buscarse signos de neumopatía crónica, hepatopatía, endocarditis, neoplasia, etcétera: sibilancias, estertores, nódulos supraclaviculares, ictericia, arañas vasculares, eritema palmar, hepatomegalia, soplos, masas abdominales (enteritis regional), bocio, exoftalmos...
En cuanto a las pruebas de laboratorio, debemos solicitar: hemograma, bioquímica, analítica de orina, gasometría, estudio de hormonas tiroideas, electrocardiograma, radiografía de tórax, radiología ósea (al comienzo, las radiografías son normales, más tarde, hay ensanchamiento y desmineralización de la apófisis ungueal) y estudios de imagen del aparato digestivo2.
Por lo tanto, cuando un paciente presenta acropaquias bilaterales sin datos sugerentes de osteoartropatía hipertrófica, debe valorarse la presencia o ausencia de cianosis y/o fiebre. Cuando no existe cianosis ni cuadro febril, continuo o intermitente, ni disnea, la presencia de acropaquias nos inducirá a pensar inicialmente, si no existen otros síntomas ni antecedentes personales, que se trata de una forma idiopática.
Otras posibilidades son la cirrosis hepática y biliar, en las que los datos asociados, sobre todo estigmas cutáneos e ictericia, nos orientan inicialmente. En cualquier caso, no debe olvidarse que la aparición espontánea de unas acropaquias bilaterales en un sujeto que previamente no las presentaba puede ser un signo precoz de neoplasia.
También debemos valorar, ante unas acropaquias bilaterales sin osteoartropatía hipertrófica, la exposición a grandes alturas4. El mal crónico de montaña, o enfermedad de Monge, aparece cuando personas que residen habitualmente a grandes alturas pierden la aclimatación a las bajas presiones de oxígeno ambiental por diversas causas. Afecta a adultos jóvenes y que viven a altitudes por encima de 3.000 m (descrito en indios del altiplano andino). Es posible que la causa sea una disminución de la sensibilidad del centro respiratorio a la hipoxia. El cuadro comienza con disminución de tolerancia al ejercicio, disnea, cefalea, parestesias y somnolencia. Pueden verse cianosis, acropaquias, hipertensión diastólica y signos de insuficiencia cardiaca congestiva. Todos los síntomas desaparecen con una temporada de permanencia en alturas cercanas al nivel del mar. El mal crónico de la montaña no es el caso de nuestro paciente, debido a que residía en la costa peruana antes de inmigrar a España5.
Correspondencia: M.C. Toribio González
Centro de Salud Dobra
c/ La Llama s/n
39300 Torrelavega. Cantabria
Correo electrónico: mtoribio@gap02.scsalud.es
Recibido el 19-09-08; aceptado para su publicación el 25-05-09.