El virus varicela zóster (VVZ) es el responsable de la varicela como primoinfección y del herpes zóster (HZ) cuando se produce la reactivación del virus latente en los ganglios sensitivos1–3. En contraste con la primoinfección, que suele ocurrir con más frecuencia en la infancia, el HZ es más frecuente en pacientes mayores de 45 años y en inmunodeprimidos1,2. La aparición de un HZ en niños inmunocompetentes y sin antecedentes personales de varicela es poco frecuente2. Presentamos 4 casos de HZ en niños con edades comprendidas entre uno y 7 años, todos ellos inmunocompetentes, con una buena evolución tras el tratamiento (tabla 1).
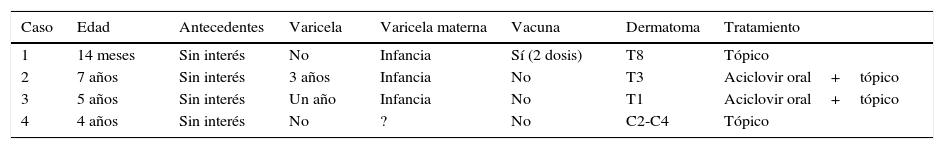
Tabla resumen de los casos clínicos
| Caso | Edad | Antecedentes | Varicela | Varicela materna | Vacuna | Dermatoma | Tratamiento |
|---|---|---|---|---|---|---|---|
| 1 | 14 meses | Sin interés | No | Infancia | Sí (2 dosis) | T8 | Tópico |
| 2 | 7 años | Sin interés | 3 años | Infancia | No | T3 | Aciclovir oral+tópico |
| 3 | 5 años | Sin interés | Un año | Infancia | No | T1 | Aciclovir oral+tópico |
| 4 | 4 años | Sin interés | No | ? | No | C2-C4 | Tópico |
El primer paciente se trataba de un varón de 14 meses con lesiones indicativas de HZ en la espalda, a nivel del dermatoma T8. La única exposición del niño al VVZ había sido tras la vacuna de la varicela 2 meses antes.
El segundo caso fue un niño de 7 años que había pasado la varicela a los 4 años y presentó un HZ en la espalda, siguiendo el dermatoma T3.
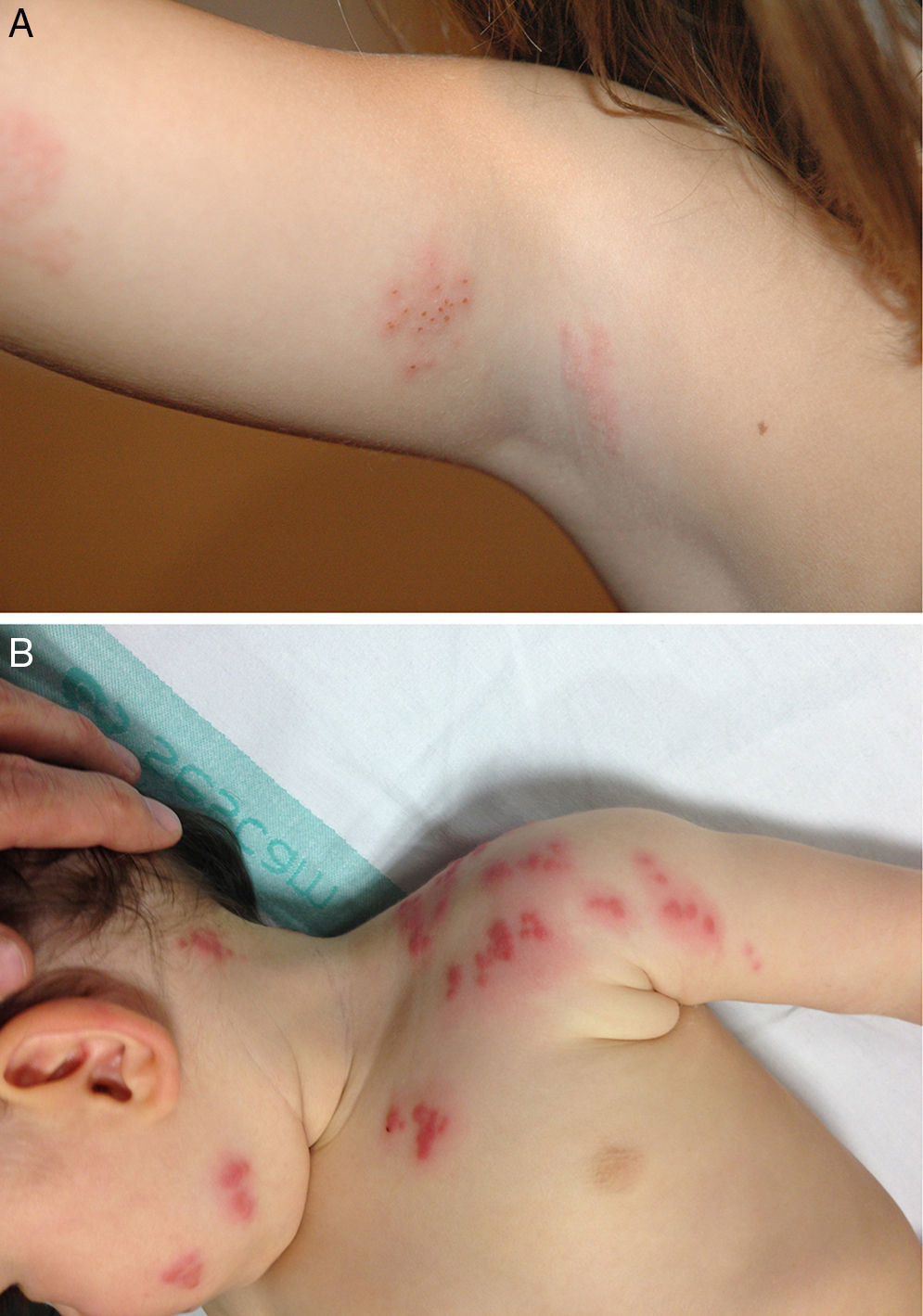
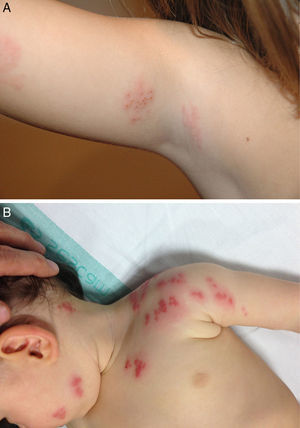
El caso número 3 se trataba de una niña de 5 años que presentó un HZ en el brazo, localizado en el dermatoma T1 (fig. 1A). Había pasado la varicela al año de vida y la contagió, a su vez, a su hermano de 4 años de edad, recientemente vacunado del VVZ.
El último caso se trataba de un niño de 4 años con un HZ en la hemicara y el brazo izquierdos, siguiendo el trayecto de los dermatomas C2-C4 (fig. 1B) El paciente no había pasado la varicela ni había sido vacunado. La madre no recordaba si ella había pasado la varicela durante su infancia.
A todos los niños se les instauró tratamiento tópico con ácido fusídico y fomentos con sulfato de cinc al 1‰, ambos cada 12h durante una semana aproximadamente. Los casos 2 y 3 recibieron, además, tratamiento con aciclovir oral 200mg 4 veces al día durante una semana. Todos tuvieron una resolución completa del cuadro sin complicaciones en la actualidad.
El HZ se considera una enfermedad típica de adultos mayores y de pacientes con alteración de la inmunidad1–3, sin embargo, es un proceso relativamente frecuente en niños, tanto inmunodeprimidos como en sanos1. La incidencia ajustada por edad del HZ es de 0,45 por cada 1.000 personas-año en pacientes con edades entre 0 y 14 años, y asciende a 4,5 por cada 1.000 personas-año en aquellos con una edad mayor a 75 años1. Dentro de la población pediátrica la incidencia es más baja en el grupo de 0 a 5 años (20 por 100.000 personas-año) en comparación con los adolescentes (63 por 100.000 personas-año)1,3.
En los últimos años, la incidencia del HZ ha aumentado en la edad pediátrica1,3. Quizá sea debido a que anteriormente muchos casos de HZ fueron infradiagnosticados cuando las pruebas específicas de laboratorio aún no estaban disponibles2, o bien por la confusión frecuente en la infancia con el herpes simple1, el impétigo ampolloso o el prurigo estrófulo3.
Los principales factores de riesgo para el HZ infantil son la inmunodepresión, que es el factor más importante al igual que ocurre en los adultos, y la varicela materna durante el segundo trimestre del embarazo o la varicela durante el primer año de vida del niño. Las 2 últimas situaciones no permiten que se forme una respuesta anti-VVZ duradera por la inmadurez de su sistema inmune1–3. Por lo tanto, el estado inmunológico del niño en el momento de adquirir la primoinfección parece ser el factor determinante más importante1,3. En la serie presentada, solo una niña había pasado la varicela al año de edad, pudiendo ser este el factor de riesgo clave; sin embargo, el caso número 2 la había pasado a la edad de 3 años, donde no parece haber un factor de riesgo directamente asociado. Todas las madres, salvo una que no podía afirmarlo, habían pasado la varicela durante la infancia sin haber presentado reactivación durante el embarazo. Se ha barajado la posibilidad de que en aquellos pacientes con HZ en los que no se haya documentado la varicela, pueda deberse a que la hayan pasado intraútero, si la madre ha sido afectada por el virus durante el segundo trimestre del embarazo, con la consecuente reactivación del virus dentro del primer año de vida1–3, o bien que los anticuerpos maternos hayan hecho pasar al niño por una primoinfección subclínica dentro de los 6 primeros meses de vida, dando lugar a una forma incompleta de la varicela con pocas lesiones, que haya pasado desapercibida y que predisponga a padecer un HZ posterior1,2, hecho que puede explicar el caso número 4, que no había presentado varicela. No obstante, no son raras las formas clínicas con escasas manifestaciones que pueden pasar desapercibidas, independientemente del momento del contagio.
El contacto con el virus atenuado mediante la vacuna contra el VVZ también se ha descrito como probable factor de riesgo para el desarrollo de HZ3–7. Esta vacuna ha conseguido una disminución de la varicela en la población infantil, pero se ha planteado la hipótesis de que con su introducción pudiera haber aumentado la incidencia de HZ4–8.
Tras su introducción se han descrito primoinfecciones por varicela tipo «abortivas o breakthrough» con clínica más larvada, que parecen ocurrir hasta en un 15-20% de los vacunados y son más frecuente cuando la vacuna se ha recibido antes de los 14 meses, lo que puede atribuirse al estado de maduración de la inmunidad mediada por células en el momento de la vacuna, o en pacientes con una sola dosis de esta5,7, razón por la que se recomienda la primovacunación al año de vida, con dosis de refuerzo a los 2 o 3 años9.
Parece que las cepas atenuadas del VVZ en la vacuna también son capaces de producir una infección latente y acantonarse en los ganglios sensitivos, produciendo una reactivación en forma de HZ4,5,7. Se ha descrito un predominio por los dermatomas cervicales y lumbares asociados a la proximidad del lugar de inyección4,6,9 y formas más leves de HZ tras la misma9, mientras que en inmunodeprimidos parece provocar más complicaciones4. De la serie presentada, un caso había sido vacunado al año de edad, pudiendo ser esta la única vía de contacto con el virus.
En los niños la evolución del HZ suele ser buena2,3,5,10, salvo en inmunodeprimidos, que tienen mayor riesgo de complicaciones3,5. Las formas diseminadas o complicaciones suelen ser raras en la infancia2,4,10, siendo más frecuentes las sobreinfecciones bacterianas1,4,7, las cicatrices4,7 y la afectación de más de un dermatoma1,2. Se había pensado que el HZ infantil podría ser un indicador de una enfermedad maligna subyacente, como la leucemia linfática2,3; sin embargo, este hecho no se ha podido demostrar en los distintos estudios2,3.
El diagnóstico, al igual que en los adultos, es clínico. En casos dudosos se puede realizar citodiagnóstico de Tzanck, serologías mediante inmunofluorescencia indirecta o directa, o la detección del ADN del virus por PCR1,4.
El tratamiento del HZ en la infancia también es motivo de controversias1,2. Existen escasas recomendaciones en la literatura y estas no están basadas en estudios con alto grado de evidencia en el momento actual. En general, no se recomienda tratamiento sistémico en pacientes inmunocompetentes con HZ no complicados2,10. Sin embargo, para evitar las posibles complicaciones, la instauración de tratamiento precoz es una opción adecuada10. La terapia sistémica con fármacos antivirales parece claramente indicada en el caso de afectar a un dermatoma craneal o territorio de la rama del trigémino, sobre todo en la primera rama. En los pacientes inmunodeprimidos, donde las complicaciones o secuelas son más frecuentes, y en pacientes con formas moderadas o severas de dermatitis atópica también estaría indicado el tratamiento sistémico, y en estos casos se recomienda terapia intravenosa2,10. El tratamiento de elección en niños es el aciclovir oral, 80mg/kg/día, repartido en 4 dosis de máximo 800mg/día3,4. Además, se puede instaurar tratamiento con antibiótico tópico para prevenir sobreinfecciones y fomentos con sulfato de cinc.
En conclusión, hemos presentado 4 casos de HZ en niños inmunocompetentes con edades comprendidas entre uno y 7 años, poniendo de manifiesto su frecuencia en la práctica clínica. Se debe sospechar ante una erupción vesiculosa localizada a nivel de un dermatoma, aunque el paciente no haya pasado la varicela.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.