La hidrosadenitis supurativa es una enfermedad prevalente caracterizada por una marcada variabilidad clínica y por una intensa repercusión sobre la calidad de vida de los pacientes. Esta actualización recoge los últimos avances sobre la hidrosadenitis supurativa tras llevar a cabo una minuciosa revisión de la literatura científica.
Indudablemente el médico de Atención Primaria desempeña un papel fundamental en el diagnóstico precoz y en el tratamiento de la hidrosadenitis supurativa. Con esta actualización pretendemos ofrecer una visión global, actualizada y práctica sobre la enfermedad que permita optimizar el uso de los recursos disponibles en la consulta de Atención Primaria.
Hidradenitis suppurativa is a prevalent disease that is noted for its clinical variability and by its severe impact on quality of life. A meticulous scientific literature review is presented in this article in order to give an update on what is known on this condition.
Primary Care physicians obviously play an important role in the early diagnosis and management of hidradenitis suppurativa. This review aims to provide a current and practical overview about this disease in order to optimise the healthcare for these patients by making the best use of available resources.
La hidrosadenitis supurativa (HS), también conocida como hidradenitis supurativa o acné inversa, es una enfermedad inflamatoria crónica, que cursa por brotes de intensidad variable, caracterizada por la presencia de forúnculos, nódulos dolorosos o abscesos que afectan predominantemente las grandes áreas intertriginosas corporales, en especial las axilas, las ingles y la región anogenital. Puede progresar a un estado inflamatorio crónico con formación de trayectos fistulosos, supuración maloliente, fibrosis dérmica y cicatrices hipertróficas1–3. De curso crónico y manejo complejo, requiere una atención individualizada y multidisciplinar, en la que el médico de Atención Primaria debe desempeñar un papel protagonista tanto en el diagnóstico precoz como en el abordaje terapéutico y de las comorbilidades asociadas. Para la elaboración de este artículo se ha revisado la literatura científica consultando las bases de datos: PubMed y Cochrane, y las plataformas: BMJ, Science Direct, OVID, usando como descriptores las palabras clave y eligiendo fundamentalmente artículos de revisión y guías clínicas.
EpidemiologíaCarecemos de amplios estudios multicéntricos que nos permitan conocer con exactitud la incidencia y la prevalencia de la enfermedad en nuestro país. Aunque la mayoría de los autores apuntan a una prevalencia estimada del 1%, recientemente se ha definido su prevalencia en el 0,1% y la incidencia en 6 de cada 100.000 personas/año en los EE. UU.3–5. La enfermedad suele iniciarse con la pubertad (2a década de la vida), aunque existen casos de inicio precoz en la infancia. Algunos estudios epidemiológicos indican una mayor actividad de la enfermedad entre la 3ay 4a décadas de la vida.
La HS afecta predominantemente a las mujeres en una proporción 3,3:1 con respecto a los varones5.
EtiopatogeniaLa HS es una enfermedad inflamatoria del folículo pilosebáceo en la que subyace un desequilibrio del sistema inmunológico (enfermedad autoinflamatoria), en una persona predispuesta genéticamente. Se estima que el 40% de los pacientes tiene familiares de primer grado afectos, siendo el patrón de herencia autosómico dominante. La presencia de factores exógenos desencadenantes o agravantes como el tabaquismo, la obesidad, alteraciones endocrinológicas, el microbioma y las fuerzas de fricción o cizallamiento pueden modificar el curso de la enfermedad1,6. La oclusión folicular es considerada el punto de partida de cada una de las lesiones de la enfermedad; la implicación de las glándulas sudoríparas ecrinas y apocrinas se considera secundaria2,7. Recientemente se ha propuesto una teoría unitaria que permite relacionar las alteraciones genéticas descritas (γ-secretasa)8, con alteraciones en la formación de los folículos y con el desequilibrio inmunológico (alteraciones en los niveles de citocinas inflamatorias [IL], péptidos antimicrobianos y receptores Toll-like)6,9,10.
Factores desencadenantes y agravantesTabaquismoDiversos estudios han demostrado una relación entre el hábito tabáquico y la HS11. El porcentaje de fumadores y exfumadores entre pacientes de HS varía entre el 70 y el 88,9% en estudios de casos y controles3,12,13. La relación entre la gravedad de la enfermedad y el tabaquismo resulta más controvertida5,13,14. Se considera que el tabaquismo condiciona la evolución de la HS por la acción de la nicotina como inductor de la sobreproducción de IL-101, por alteraciones a nivel molecular sobre la γ-secretasa y la vía de señalización Notch1,15, por la alteración de la quimiotaxis de los neutrófilos16 y por la hiperqueratosis y acantosis que induce en el epitelio folicular.
Sobrepeso y obesidadEl segundo gran factor de riesgo asociado a la HS es el sobrepeso14, el cual se considera un factor exacerbante más que desencadenante, debido al estímulo en la sobreproducción de citocinas proinflamatorias, a la irritación mecánica, la oclusión y la maceración17. Aproximadamente el 75% de los pacientes presentan sobrepeso u obesidad (OR 1,71; IC del 95%: 1,53 a 1,91), habiéndose demostrado una asociación entre índice de masa corporal y gravedad de la HS18. La HS está también relacionada de forma estadísticamente significativa con el síndrome metabólico (SM) (OR 1,61; IC del 95%: 1,36 a 1,89)19–21 y de forma independiente con la dislipidemia (OR 1,14; IC del 95%: 1,02 a 1,28) y la hiperglucemia (OR 1,4; IC del 95%: 1,19 a 1,66). También se ha relacionado con un mayor riesgo de desarrollar enfermedad cardiovascular y con una reducción en la esperanza de vida. La asociación entre SM y HS también es significativa en pacientes menores de 50 años (3,4 frente 1,7% en controles sanos, p<0,01)21.
Factores endocrinológicosResulta controvertido el papel de las hormonas sexuales. El predominio de casos femeninos, la existencia de brotes premenstruales, el inicio tras la menarquia y la mejoría experimentada por algunas pacientes durante el embarazo o tras la menopausia, sustentaban la hipótesis del hiperandrogenismo22,23. Sin embargo, los estudios analíticos hormonales en las pacientes afectas no refrendan estas hipótesis12.
Ropa ajustadaLas fuerzas de cizallamiento y fricción estimulan la aparición de lesiones24. Los desodorantes o la depilación actúan como exacerbantes de la enfermedad17,25.
FármacosEl litio y, en ocasiones, fármacos incluidos en el arsenal terapéutico de la HS pueden empeorar el curso de la enfermedad, como en el caso de los anticonceptivos o la isotretinoína17.
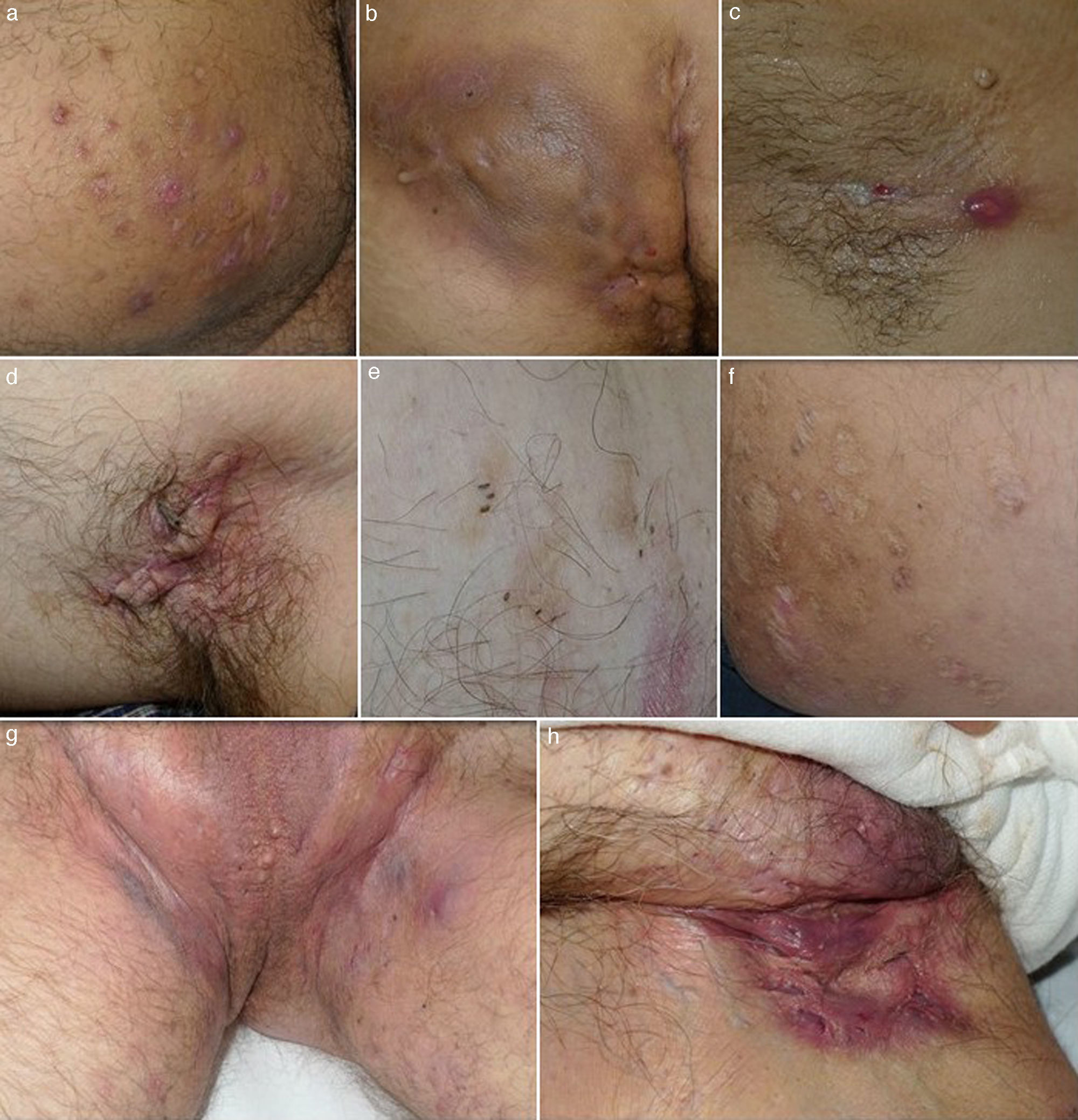
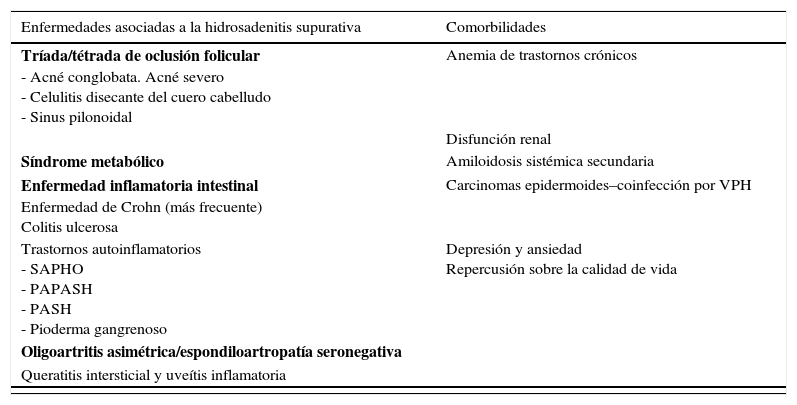
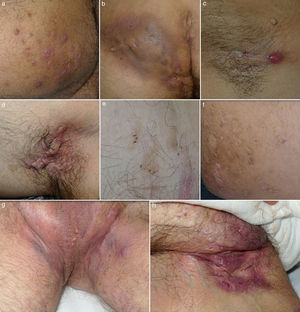
ClínicaLa HS es una entidad con marcado polimorfismo en la que se han descrito numerosas manifestaciones clínicas (fig. 1)26. La enfermedad se manifiesta clínicamente por la aparición recurrente de forúnculos, nódulos dolorosos (fig. 1a), abscesos (fig. 1b) o fístulas (fig. 1c), que afectan predominantemente las grandes áreas intertriginosas corporales. Las localizaciones más frecuentemente afectadas son las axilas y la región inguinogenitofemoral. Otros territorios en los que se observan lesiones son la región mamaria, las nalgas, la cara interna de los muslos, el pliegue abdominal, la espalda, el área retroauricular y la región facial. Los síntomas predominantes son el dolor, el prurito y la secreción maloliente14. La mayoría de los casos asociarán numerosas pápulas y pústulas foliculares (foliculitis) o quistes epidermoides. La HS puede cursar por brotes, alternando fases de actividad clínica y fases de latencia, o bien progresar a un estado inflamatorio crónico con formación de trayectos fistulosos, fibrosis dérmica y cicatrices características. Las cicatrices axilares o inguinales queloideas «en puente» o «en cuerda» (fig. 1d) y los dobles comedones también son consideradas lesiones definitorias de la enfermedad (fig. 1e). Las cicatrices atróficas (fig. 1f), en panal de abejas («honeycomb»), o en malla también son muy características. Los pacientes con HS presentan un gran deterioro en la calidad de vida. La influencia de la HS en la calidad de vida de los pacientes ha sido evaluada mediante el cuestionario Dermatology Life Quality Index (DLQI), obteniéndose puntuaciones superiores a los de otras enfermedades dermatológicas27. La HS incide globalmente sobre la vida de los pacientes. Los enfermos subrayan los problemas vinculados al contacto interpersonal, especialmente con relación a la apariencia y el olor, los cuales producen diversas reacciones emocionales y afectivas que promueven el aislamiento social. Puede afectar al rendimiento en las tareas cotidianas, incluyendo abstencionismo y pérdida de actividad laboral28. Resulta controvertido definir la HS como una enfermedad sistémica29. En cualquier caso, sí se ha demostrado su repercusión sistémica y la asociación de la HS con numerosas enfermedades y síndromes (tabla 1).
Imágenes clínicas de la hidrosadenitis supurativa. a) Nódulos inflamatorios localizados en la cara interna del muslo derecho. b) Gran absceso y fístula crónica que ocupa la nalga derecha. Destaca la hiperpigmentación de la nalga afecta. c) Fístula lineal en fase inicial. Se aprecia un nódulo inflamatorio y un sinus drenante localizado en la axila de una mujer de 22 años. d) Cicatriz en puente en axila izquierda. e) Dobles y triples comedones. f) Cicatrices atróficas tipo «boxcar». g) Hidrosadenitis de predominio folicular con presencia en el área inguinogenital de numerosos quistes, nódulos inflamatorios y abscesos. Llama la atención el eritema y edema que envuelve toda el área afecta. h) Cicatrices y fístulas drenantes en ingle derecha.
Asociaciones
| Enfermedades asociadas a la hidrosadenitis supurativa | Comorbilidades |
|---|---|
| Tríada/tétrada de oclusión folicular - Acné conglobata. Acné severo - Celulitis disecante del cuero cabelludo - Sinus pilonoidal | Anemia de trastornos crónicos |
| Disfunción renal | |
| Síndrome metabólico | Amiloidosis sistémica secundaria |
| Enfermedad inflamatoria intestinal Enfermedad de Crohn (más frecuente) Colitis ulcerosa | Carcinomas epidermoides–coinfección por VPH |
| Trastornos autoinflamatorios - SAPHO - PAPASH - PASH - Pioderma gangrenoso | Depresión y ansiedad Repercusión sobre la calidad de vida |
| Oligoartritis asimétrica/espondiloartropatía seronegativa | |
| Queratitis intersticial y uveítis inflamatoria |
| Otras asociaciones infrecuentes/casos aislados | |
| Enfermedad de Behçet | Enfermedad de Fox-Fordyce |
| Enfermedad de Dowling Degos | Paquioniquia congénita |
| Síndrome KID | Síndrome de dolor regional complejo tipo 1 |
Pese a ser una enfermedad prevalente, la mayoría de los pacientes refieren una considerable demora diagnóstica. Muchos pacientes son diagnosticados de forunculosis o abscesos, recibiendo la mayoría de ellos pautas antibióticas empíricas inadecuadas. Ante episodios recurrentes debemos buscar otros signos clínicos de la enfermedad como las cicatrices, inspeccionar otras localizaciones típicas y consultar por los antecedentes familiares.
El diagnóstico es exclusivamente clínico y deben cumplirse 3 concisas premisas: a) la localización de las lesiones en áreas intertriginosas, predominantemente en las axilas o las ingles, b) objetivar la presencia de alguna de las lesiones consideradas típicas, incluyendo nódulos dolorosos o abscesos o sinus supurativos o cicatrices y c) que el curso de la enfermedad presente múltiples recurrencias12. En la mayoría de los casos, salvo sospecha de complicación o dudas diagnósticas, no realizaremos tomas de biopsias ni tomas de cultivo.
La ecografía de alta frecuencia se está erigiendo como una potente herramienta en la estadificación y en el diagnóstico diferencial, así como en la demostración de la existencia de inflamación subclínica y trayectos fistulosos inaparentes30,31.
El diagnóstico diferencial debe establecerse con: piodermitis locales como foliculitis, forúnculos, abscesos simples, erisipelas y celulitis; manifestaciones de la enfermedad de Crohn cutánea, en especial en las formas con predominio de las fístulas perianales; con neoplasias primarias o secundarias, con el linfogranuloma venéreo y con la actinomicosis o la escrofulodermia.
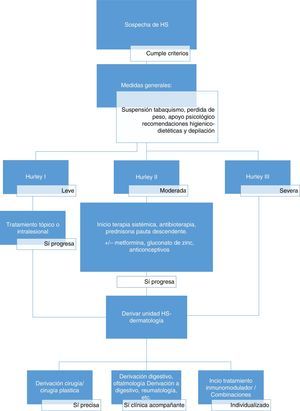
ClasificacionesLa escala clásicamente utilizada para estratificar la severidad de la enfermedad es la escala de Hurley. Es la clasificación más comúnmente empleada en la práctica clínica diaria32 por ser una herramienta simple, de manejo sencillo y que nos permite una buena comunicación entre Atención Primaria y Dermatología o Cirugía. Sin embargo, no es útil, ni precisa para la evaluación de la respuesta terapéutica ni para ensayos clínicos (tabla 2).
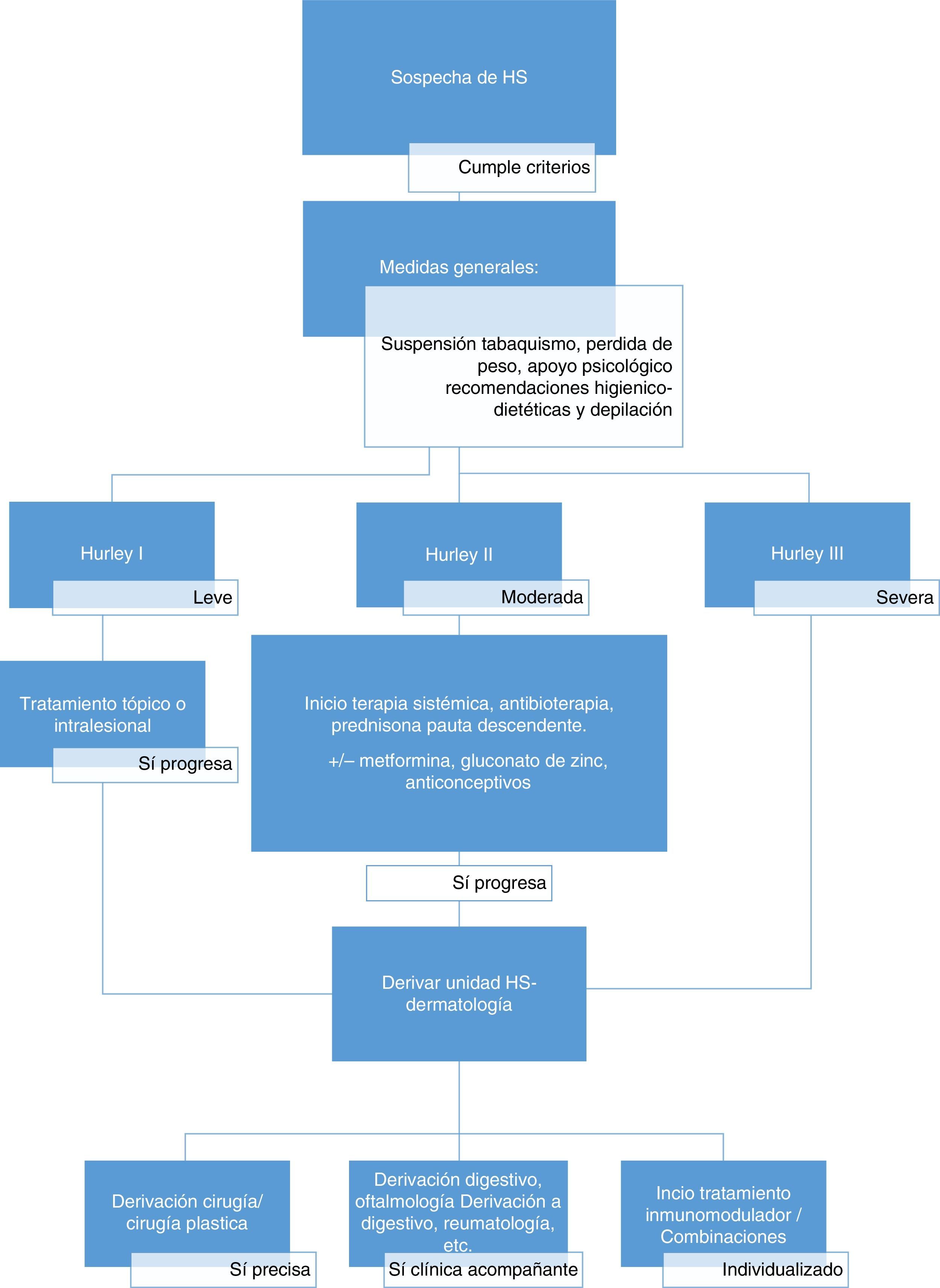
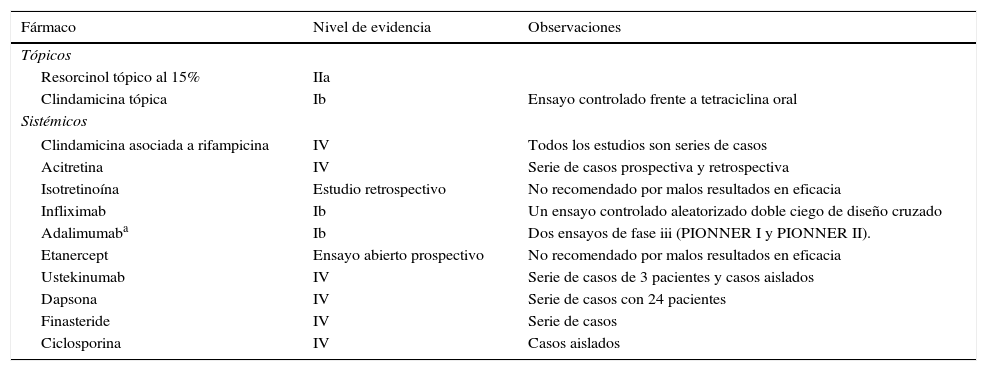
Abordaje terapéuticoLa HS es una entidad clínica compleja, cuyo correcto manejo requiere de un abordaje multidisciplinar, adaptado a la situación clínica de cada paciente (fig. 2). La elección de la mejor estrategia terapéutica es compleja, dado el bajo nivel de evidencia de las distintas opciones terapéuticas, y requiere la evaluación de múltiples aspectos relacionados con la enfermedad, el paciente y la experiencia de los profesionales sanitarios implicados. A excepción del adalimumab, la mayoría de los tratamientos empleados para la HS carecen de indicación específica para la enfermedad (tabla 3). Pasamos a describir las alternativas locales, sistémicas y quirúrgicas disponibles en una consulta de Atención Primaria.
Niveles de evidencia de las alternativas terapéuticas en la hidrosadenitis supurativa
| Fármaco | Nivel de evidencia | Observaciones |
|---|---|---|
| Tópicos | ||
| Resorcinol tópico al 15% | IIa | |
| Clindamicina tópica | Ib | Ensayo controlado frente a tetraciclina oral |
| Sistémicos | ||
| Clindamicina asociada a rifampicina | IV | Todos los estudios son series de casos |
| Acitretina | IV | Serie de casos prospectiva y retrospectiva |
| Isotretinoína | Estudio retrospectivo | No recomendado por malos resultados en eficacia |
| Infliximab | Ib | Un ensayo controlado aleatorizado doble ciego de diseño cruzado |
| Adalimumaba | Ib | Dos ensayos de fase iii (PIONNER I y PIONNER II). |
| Etanercept | Ensayo abierto prospectivo | No recomendado por malos resultados en eficacia |
| Ustekinumab | IV | Serie de casos de 3 pacientes y casos aislados |
| Dapsona | IV | Serie de casos con 24 pacientes |
| Finasteride | IV | Serie de casos |
| Ciclosporina | IV | Casos aislados |
El abordaje integral de esta enfermedad se inicia en el manejo de los posibles factores desencadenantes y exacerbantes. Por lo tanto, es muy recomendable insistir y facilitar, con todas las estrategias disponibles, el cese del hábito tabáquico y el control de los diferentes componentes del SM, así como todo tipo de medidas orientadas al apoyo del daño psicosocial generado por la enfermedad. Con frecuencia los pacientes dicen que las ropas apretadas favorecen la aparición de lesiones, por lo que debe recomendarse el uso de ropa suelta y no ajustada. Deben evitarse técnicas de depilación agresivas. La mayoría de los autores recomienda la depilación láser de las áreas problemáticas33,34. El uso de desodorantes que puedan irritar las axilas debe evitarse. Aunque debe extremarse la higiene y evitar la maceración de los grandes pliegues, no se ha demostrado que el uso de jabones antisépticos altere el curso de la enfermedad35.
Tratamiento sintomáticoEl síntoma más limitante y que más influye sobre el DLQi es el dolor. La primera línea en el tratamiento del dolor en la HS incluye antiinflamatorios tópicos y antiinflamatorios no esteroideos o paracetamol vía oral. En algunos casos el dolor puede controlarse con la aplicación de bolsas de hielo y, tópicamente, con lidocaína al 5%, lidocaína microsómica al 4%, o diclofenaco en gel al 1%. Algunos pacientes refieren alivio inmediato del dolor al drenar los abscesos36. Numerosos pacientes refieren como principal síntoma de la enfermedad el prurito. La presencia de numerosos mastocitos en las biopsias de áreas afectas podría justificar este síntoma37. Los corticoides tópicos parecen ser eficaces en el control de este síntoma. Los antihistamínicos orales clásicos sedantes como la hidroxicina o la dexclorfeniramina también pueden ser empleados38.
Tratamiento localEl resorcinol tópico al 15% (2 aplicaciones al día) es el único exfoliante que ha demostrado eficacia, tiene actividad queratolítica, antipruriginosa y antiséptica. Está indicado en la HS Hurley I y II39. La clindamicina tópica es el único agente con el que se han llevado a cabo estudios aleatorizados y controlados con placebo para el tratamiento de la HS leve-moderada. La clindamicina tópica al 0,1% también se ha comparado con la tetraciclina vía oral de 500mg, ambas empleadas 2 veces al día en un estudio aleatorizado y doble ciego, donde se concluyó que la clindamicina tópica puede ser tan eficaz como la tetraciclina oral40. Desconocemos la eficacia de otros antibióticos tópicos en la HS. Los corticoides intralesionales son empleados para el tratamiento de lesiones localizadas no abscesificadas, y pueden llegar a resolver la inflamación en esa área concreta. Se puede emplear acetónido de triamcinolona o betametasona; la infiltración se puede repetir a las 3-6 semanas. Este tratamiento puede emplearse como monoterapia o adyuvante de otros tratamientos sistémicos. Pueden provocar atrofia cutánea, telangiectasias y trastornos de la pigmentación y están contraindicados si se sospecha infección bacteriana.
Tratamientos sistémicosLa principal utilidad de los corticoides orales es la rápida reducción de la carga inflamatoria y, aunque no constituyen un buen tratamiento a largo plazo por sus efectos adversos bien conocidos, pueden ser útiles en los brotes en pautas cortas. Aunque no existen estudios recientes controlados a doble ciego, el empleo de prednisona y prednisolona a dosis de hasta 0,5-1mg/kg/día y pauta descendente posterior son frecuentemente utilizados por los dermatólogos que atienden pacientes con HS.
Antibióticos oralesEn ocasiones, en brotes intensos, la presencia de eritema, edema, calor y dolor acompañando a otras manifestaciones inflamatorias drenantes de la HS (fístulas o abscesos) podría llevarnos a pensar que la etiología de la HS es infecciosa (fig. 1g, h). En estos casos antes de iniciar antibioterapia empírica, recomendamos valorar globalmente al paciente (buscando otros signos de sobreinfección bacteriana como fiebre, taquicardia, afectación del estado general, etc.) y realizar un hemograma41. El efecto positivo de tratamientos antibióticos prolongados depende, por un lado, de la disminución de la carga bacteriana en las lesiones (microbioma), entendiendo que estos microorganismos de baja patogenicidad suponen un estímulo para la respuesta inmune,42 y por la eliminación del biofilm43. Por otro lado, se ha demostrado que algunos antibióticos tienen cierto efecto antiinflamatorio44. El uso combinado de clindamicina y rifampicina (300mg de cada fármaco cada 12 h durante 10 semanas) se ha posicionado como uno de las principales alternativas terapéuticas en la HS moderada-grave. Es una pauta clásica para el tratamiento de la foliculitis decalvante45. En total esta combinación se ha estudiado en 4 trabajos, incluyendo un total de 137 pacientes, con 2 estudios retrospectivos46,47 y 2 prospectivos sin comparación con otros tratamientos48,49. Todos los estudios concluyen que la combinación rifampicina-clindamicina es eficaz, con una mejoría parcial o total entre el 60-70% de los pacientes. En casos de diarrea, se puede plantear sustituir la clindamicina por minociclina (100mg/día). Pese a no disponer de estudios aleatorizados respecto al uso de otras tetraciclinas como la doxiciclina o la minociclina, estos fármacos son prescritos frecuentemente por los dermatólogos en monoterapia en ciclos largos (2-3 meses), especialmente en casos de HS que asocian acné o en formas de HS con predominio de las lesiones superficiales (foliculitis, pápulas y pústulas), por analogía al tratamiento de la acné, enfermedad en la que sí hay estudios controlados con placebo50. Existen otras pautas eficaces en combinación con rifampicina, como por ejemplo rifampicina 10mg/kg/día, moxifloxacino 400mg al día y metronidazol 500mg cada 12 h. En un estudio retrospectivo de 28 pacientes con enfermedad resistente a otros tratamientos51, se alcanzó una respuesta completa en 16 de 28 pacientes. La combinación se empleó durante 12 semanas y los pacientes respondedores continuaban otras 12 semanas adicionales con la combinación rifampicina y moxifloxacino. Los principales efectos adversos fueron alteraciones gastrointestinales (64%) y candidiasis vaginal en el 35% de las mujeres.
Terapias hormonalesUn estudio a doble ciego demostró la eficacia de anticonceptivos estrogénicos con y sin acetato de ciproterona en el tratamiento de 24 mujeres con HS52. Sin embargo, otros trabajos cuestionan este beneficio, describiéndose incluso empeoramiento de la enfermedad53. Por lo que el uso de anticonceptivos estrogénicos y antiandrogénicos debe limitarse a mujeres con signos de hiperandrogenismo o niveles elevados de dehidroepiandrosterona o androstendiona. En el caso del finasteride (inhibidor de la enzima 5α-reductasa tipo II), empleado habitualmente en la hiperplasia benigna de próstata y en la alopecia androgenética en varones, existen series cortas de su empleo en HS, a una dosis de 5mg/día, con mejoría relevante en algunos pacientes, aunque no se ha demostrado su eficacia en ensayos clínicos54,55.
Otros tratamientosGluconato de cincEsta sal (cinc) tiene un efecto principalmente inmunorregulador, y dicha acción ha llevado a que se utilice con éxito en el tratamiento de las verrugas vulgares recalcitrantes56. Otro enfoque terapéutico para enfrentarnos a la HS es disminuir la carga inflamatoria de estos pacientes. El gluconato de cinc a dosis de 90mg/día durante 3 meses se ha descrito como eficaz en casos leves o moderados de HS; los efectos adversos más graves son los gastrointestinales57,58.
MetforminaLas primeras pruebas indican que la metformina puede ser un tratamiento útil para la HS. En un estudio prospectivo de 24 semanas en 25 pacientes no diabéticos tratados con metformina (dosis inicial 500mg/día, dosis máxima 500mg 3 veces al día), 18 pacientes lograron mejoría clínica; 7 lograron al menos una reducción del 50% en la puntuación de Sartorius. El efecto beneficioso de la metformina en la HS puede estar relacionado con la reducción de los niveles circulantes de insulina y del factor de crecimiento insulina-like y por la pérdida de peso.
Tratamiento quirúrgicoLa cirugía está indicada en nódulos aislados, fístulas localizadas y en casos severos extensos que no responden a tratamientos médicos59. Para muchos autores, constituye el único tratamiento que puede llegar a ser curativo12. No obstante, no existen hasta el momento ensayos clínicos que evalúen su efectividad60 y un buen resultado quirúrgico no descarta la posterior aparición de lesiones en otras localizaciones. Debemos tener en cuenta que las cirugías amplias más agresivas asocian con mayor frecuencia secuelas estéticas y funcionales, por lo que el tipo de cirugía y los márgenes serán seleccionados en función de la zona y del grado de afectación. Es recomendable disminuir la inflamación de manera previa a la intervención en los casos donde exista y los márgenes no sean claros.
Existen varias técnicas quirúrgicas: a) incisión y drenaje, b) deroofing («destechamiento») y marsupialización, c) extirpación localizada o extensa. La técnica más empleada en centros de Atención Primaria y Urgencias es la incisión simple y drenaje. Se trata de un procedimiento sencillo, que puede realizarse en consulta bajo anestesia local y suele producir un rápido alivio del dolor de nódulos aislados, aunque la recidiva es la norma59,61,62. Anestesiaremos periféricamente la zona dolorosa y posteriormente incidiremos con un bisturí en el centro de la lesión. O bien, con un punch o sacabocados de 5-7mm, se realiza una incisión profunda centrada sobre la unidad pilosebácea inflamada. Esta técnica ha sido descrita como «punch-desbridamiento»23. El «destechamiento» (deroofing) y marsupialización es un técnica sencilla que podemos realizar en una sala de curas63. Con ayuda de una sonda o mosquito vamos transfixiando el trayecto fistuloso y retiramos el techo de la fístula con la ayuda de una tijera o electrobisturí63,64.
Como conclusión, cabe destacar que la HS es una enfermedad de etiopatogenia compleja, con numerosas asociaciones sistémicas y que se caracteriza por menoscabar significativamente la calidad de vida de los pacientes afectos. Disponemos de un elevado número de alternativas terapéuticas para la HS, las cuales pueden emplearse en monoterapia o combinadas, siempre en función de la gravedad de la enfermedad. Algunas de ellas pueden ser prescritas fácilmente desde Atención Primaria, mientras que otras requieren de la participación del dermatólogo, pero es importante conocer su existencia para remitir de forma precoz a todos los pacientes con HS moderada/grave que puedan beneficiarse de estos tratamientos. La valoración temprana y el tratamiento intensivo de la enfermedad pueden llegar a prevenir e incluso evitar las secuelas generadas por esta terrible y poco valorada enfermedad.
Conflicto de interesesLos autores F. Javier García-Martínez, José C. Pascual, José Juan Pereyra-Rodríguez, Laura Salgado-Boquete y Antonio Martorell Calatayud han participado como consultores para laboratorios Abbvie. Javier Labandeira también ha participado como consultor de laboratorios Abbvie y MSD.