INTRODUCCIÓN
En la enfermedad de Alzheimer (EA) los síntomas comportamentales o conductuales son especialmente importantes porque influyen de manera determinante en la calidad de vida del enfermo y de sus familiares cuidadores. Se observan en el 70%-90% de los demenciados, con más frecuencia en estadios avanzados de la enfermedad. Son uno de los principales motivos de institucionalización1.
Los síntomas conductuales se definen como síntomas de alteración de la percepción, del contenido del pensamiento, del estado de ánimo o la conducta que a menudo se presentan en pacientes con demencia2. Se identifican en la observación del enfermo, comprenden manifestaciones variadas como agresividad física, chillidos, inquietud, agitación, deambulación errática, hiperactividad, conductas culturalmente inapropiadas, desinhibición sexual, acoso, lenguaje inapropiado, seguimiento de otra persona, etc3.
La frecuencia de estos síntomas en la EA se relaciona con la velocidad con que se produce el deterioro cognitivo, comprobado con una rápida bajada en la puntuación del Mini-Mental State Examination (MMSE)4. Éstos aparecen en las diversas fases de la enfermedad de una manera no lineal. A medida que avanza el proceso demencial pueden aumentar de manera lineal en períodos específicos de la enfermedad y posteriormente manifestarse con menor frecuencia. Algunos síntomas conductuales son más persistentes que otros. Así por ejemplo, la deambulación errática y la agitación suelen ser los síntomas más duraderos5.
Los trastornos conductuales contribuyen a una institucionalización prematura, disminuyen la calidad de vida del enfermo y cuidadores, aumentando el estrés de estos últimos y, en definitiva, disminuyen el nivel de autonomía funcional de los enfermos6. Alcanzan su máximo antes de llegar a las fases más avanzadas de la enfermedad. De acuerdo con Reisberg, cualquier síntoma conductual se puede manifestar en cualquier fase de la demencia, en todos los enfermos aparece un tipo u otro de síntoma conductual en determinado momento de la enfermedad7.
La deambulación errática supone una gran carga para los familiares, está formada por componentes diferentes como la hiperactividad y la dificultad para orientarse8. Su prevalencia oscila entre un 3% y un 53%.
La agitación es la actividad verbal, vocal o motora inadecuada que, a juicio de un observador, no parece un resultado directo de las necesidades o la confusión de la persona9. Falsetti describe la agitación como una agrupación de síntomas que incluyen agresividad, combatividad, hiperactividad y desinhibición10. Más del 90% de los mayores demenciados presentan este síntoma a lo largo de la enfermedad11.
Las reacciones catastróficas se caracterizan por una respuesta emocional o física excesiva y brusca como cólera, agresividad verbal y física. Su incidencia está alrededor del 38% de los mayores demenciados12. Los factores de riesgo son deterioro cognitivo grave, edad avanzada y rasgos de personalidad premórbida.
EXPOSICIÓN DEL CASO
Varón de 72 años, agricultor, viudo, con gran fortaleza física, diagnosticado de demencia tipo Alzheimer hace 6 años. No hay antecedentes de hábitos tóxicos o consumo de fármacos, no existen procesos orgánicos como tumores cerebrales. Lleva prótesis en miembro inferior derecho (MID). El enfermo vive con su hija y acude a un Centro de día. Desde hace quince días presenta graves trastornos de conducta que no son controlados con los neurolépticos habituales. La convivencia se hace imposible a causa de su comportamiento agitado y muy agresivo, además de producirse una inversión sueño - vigilia. Tiene diversos problemas con los familiares y también con los cuidadores en el Centro de día.
La exploración física es normal, también la analítica general, incluyendo bioquímica, B12 y hormonas tiroides, electrocardiograma (ECG) y radiografía de tórax. La exploración neurológica es también normal.
Visitado en su domicilio, presenta aspecto embotado, nivel de atención y conciencia normales, desorientación témporo-espacial, grave alteración amnésica, síndrome afaso-apraxo-agnósico, discapacidad ejecutiva, incapaz de autorreconocimiento, incontinencia urinaria y fecal y cambios bruscos de humor y conducta con graves alteraciones de comportamiento, no asociados a deterioro motor, con la marcha preservada y tendencia al vagabundeo (fig. 1). Estadio de demencia grave con déficit cognitivo muy grave (Escala FAST- 7a) (GDS-FAST de Reisberg, estadio 7).
Figura 1. Deambulación errática.
El paciente presenta graves problemas para conciliar el sueño, vagabundeo o deambulación constante, camina por todo el patio y el jardín, sin rumbo fijo, con varios intentos de escapadas al exterior de la casa. Por la noche se acentúa esta tendencia a la deambulación errática, creando problemas de convivencia, también presenta gran inquietud o agitación psicomotora, especialmente por la tarde.
Ha tenido varios episodios de agitación con inquietud general, manejo inapropiado de cuchara y tenedor (utilizándolos para golpear, amenazar y pinchar en las paredes), irritabilidad con agresividad física (agarrar a algún familiar y dar empujones, golpear e intentar morder) y verbal con gritos, insultos, emisión de ruidos extraños y palabras ininteligibles. En cinco ocasiones, las conductas físicamente agresivas han necesitado intervención, contención física y retirada de prótesis durante un período de varias horas, para la autoprotección del enfermo y de los familiares.
Las reacciones catastróficas o de rabia contenida con súbitos estallidos de cólera y agresividad verbal (gritos, lenguaje malsonante, parcialmente inteligible o ininteligible) y física (empujones, golpes, patadas, mordiscos, saltos) se relacionan con los intentos de escapada. El enfermo ha llegado a conductas disruptivas y agresivas, agarrando y empujando a los familiares con gran fuerza física.
Estos trastornos conductuales aparecen con deterioro cognitivo moderadamente grave y enfermedad de Alzheimer moderada de inicio tardío (F00.1, CIE-10) (DSM-IV). En el estudio con tomografía axial computarizada (TAC) apreciamos una atrofia córtico-subcortical inespecífica con lesiones generalizadas.
DISCUSIÓN
Los síntomas descritos son molestos y gravosos para los familiares y dificultan mucho la convivencia. Los síntomas conductuales más frecuentes y más insoportables son la agresividad física, la deambulación errática y la inquietud. Los moderadamente frecuentes y moderadamente insoportables son la falta de motivación, la conducta culturalmente inapropiada, la desinhibición y los gritos. Los síntomas conductuales menos frecuentes y más soportables son el llanto, el lenguaje malsonante, las preguntas repetitivas y el seguir a otra persona.
Los problemas conductuales como la agitación son difíciles de tratar, ya que estos pacientes son muy sensibles a los efectos secundarios de los neurolépticos, especialmente discinesia tardía, sedación, confusión y caídas13. Es necesario utilizar neurolépticos de última generación o atípicos, con escasos efectos de sedación, hipersalivación e hipotensión ortostática, que podrían producir confusión o caídas14.
Son importantes otras medidas no farmacológicas como facilitar el paseo (fig. 2) en entornos libres de barreras arquitectónicas (patios, parques o jardines), terapias de orientación a la realidad, etc. Hemos tenido especial éxito con la musicoterapia y terapia artística (pintura en talleres personalizados del Centro de día)15. El paciente que estudiamos es muy sensible a la pintura en figuras de escayola y a la musicoterapia y baile, dos sesiones semanales. Hemos observado reducciones importantes de los trastornos conductuales en el mismo los días posteriores a la actividad. La musicoterapia reduce la inquietud, la ansiedad y la hostilidad, mejorando el sueño.
Figura 2. Paseo y deambulación terapéutica en compañía familiar.
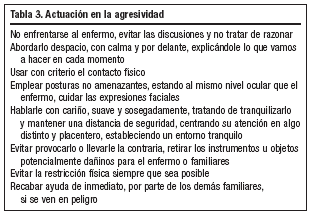
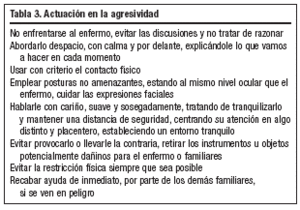
Es importante no enfrentarse al enfermo cuando aparece la agresividad y los comportamientos disruptivos, crear un circuito y entorno adecuados para que se mueva y actúe sin peligro, luchar contra el insomnio impidiendo las siestas, reforzar siempre los comportamientos adecuados con una estimulación óptima y cariñosa que permita mejorar sin irritar16. En las tablas 1 a 4 podemos observar algunas actuaciones empleadas en los síntomas conductuales más frecuentes.
La intervención no farmacológica es de primera elección en el tratamiento de los trastornos y síntomas conductuales de la enfermedad de Alzheimer. El uso de fármacos complementa estas medidas en los trastornos moderados o graves que interfieren la calidad de vida del paciente o cuidador. Antes de usar un fármaco deberemos hacernos estas preguntas:
¿Justifica el síntoma un tratamiento farmacológico? ¿Por qué?
¿Es un síntoma que responde al tratamiento farmacológico?
¿Qué grupo de fármacos es el más adecuado para este síntoma?
¿Cuáles son los efectos adversos potenciales y predecibles del fármaco que vamos a utilizar?
¿Cuánto tiempo debemos mantener el tratamiento?
El entorno ideal del enfermo es el familiar, ya que se mantiene constante y no genera estrés. Las intervenciones conductuales comprenden:
Identificar los síntomas objeto de intervención.
Recabar información de los mismos a los cuidadores.
Identificar los desencadenantes o los resultados de un síntoma específico.
Fijar objetivos realistas y planes integrales sobre los mismos.
Animar a los cuidadores en el logro de los objetivos.
Evaluar y modificar continuamente los planes.
Las terapias recreativas y la musicoterapia son intervenciones muy eficaces para reducir la ansiedad y agitación.
La psicoterapia individual, de grupo o de familia es de utilidad en las primeras etapas de la demencia.
No debemos empezar tratamiento farmacológico alguno hasta que tengamos la certeza de que los síntomas no tienen una causa física, no tienen relación con el uso de otra medicación y no han respondido o no son susceptibles de ser tratados mediante intervenciones no farmacológicas.
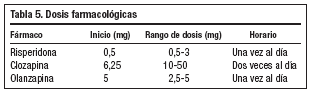
Desde el punto de vista farmacológico, los antipsicóticos atípicos han demostrado su eficacia17 en los síntomas psicóticos de la demencia, en la agitación y en las alteraciones conductuales, aunque igual de eficaces que los convencionales, tienen menos efectos colaterales. Los estudios realizados para comparar a los distintos fármacos antipsicóticos no aportan diferencias de eficacia. Si la elección la realizamos basándonos en el perfil de efectos adversos, los antipsicóticos atípicos, risperidona, clozapina y olanzapina en el orden indicado, tienen un mejor perfil que el resto de los fármacos del grupo por producir menos efectos secundarios, discinesia tardía, síntomas extrapiramidales, disminución del umbral convulsionante, etc. y en especial un menor efecto parkisonizante. También están indicados en los trastornos del sueño a dosis bajas.
Los neurolépticos o antipsicóticos atípicos indicados en las ideas delirantes, alucinaciones, hostilidad, agresividad, agitación, conducta violenta y alteraciones del sueño-vigilia se han ensayado en grandes estudios multicéntricos, especialmente la risperidona18. Podemos ver las dosis farmacológicas en la tabla 5. Debemos comenzar con dosis bajas y subirlas lentamente, cada dos días. También debemos descartar la existencia de historia de hipersensibilidad a los neurolépticos y el diagnóstico de demencia por cuerpos de Lewy. Aunque estos neurolépticos se toleran mejor que los clásicos (haloperidol, tioridazina y tiotixeno) vigilaremos estrechamente la aparición de efectos adversos, minimizándolos mediante la titulación lenta y la utilización de dosis bajas. Si en seis semanas no ha cedido la gravedad del síntoma, utilizaremos otro fármaco.
La risperidona (antagonista dopamina-serotonina) se asocia con la aparición de efectos adversos extrapiramidales, hipotensión postural y sedación a dosis altas. La clozapina (antagonista multirreceptor) es la que mayores efectos adversos tiene y sólo está indicada en síntomas conductuales muy graves, no controlados con otros neurolépticos (se aconseja en la discinesia tardía). Además de efectos anticolinérgicos y de hipotensión ortostática, se le asocia riesgo de agranulocitosis (requiere monitorización semanal de recuento leucocitario). La ziprasina (antagonista dopamina-serotonina) es muy similar a la risperidona con un rango de dosis de 130-140 mg, sus mayores efectos secundarios son sedación, cefalea, agitación, mareo e hipotensión ortostática. El seroquel (antagonista multirreceptor) tiene un perfil positivo frente a los efectos secundarios extrapiramidales. En conclusión, podemos afirmar que la risperidona es el neuroléptico que mejor perfil farmacológico tiene para su uso en Atención Primaria (tabla 5).