Presentamos el caso de una mujer de 22 años, fumadora de 3 cigarrillos al día, en tratamiento con anticonceptivos orales, y que convive con dos gatos, consulta por odinofagia intensa con fiebre de hasta 38,7 °C, sin tos. A la exploración, presentó amígdalas congestivas con secreción fibrinosa, adenopatías cervicales de pequeño tamaño y móviles, dolorosas, sin palparse en otras localizaciones. Paladar no abombado y simétrico. El resto de la exploración fue anodina. Se prescribió amoxicilina/clavulánico 875 mg/8 horas, acudiendo la paciente a un servicio de urgencias a las 48 h por intensa odinofagia a pesar del tratamiento y persistencia de la fiebre; allí se cambió el tratamiento a cefditoreno y prednisona. La paciente durante este tiempo se automedicó con metamizol a dosis entre 1.500-2.000 mg al día. Antes de 48 h volvió a acudir a un servicio de urgencias hospitalario por persistencia de la fiebre y la odinofagia, empeoramiento del estado general e hiporexia. El hemograma mostró un hematocrito de 38,1%, hemoglobina 12,6g/l, leucocitos 1,6×109/l, granulocitos 0,1×109/l, y plaquetas 565×109/l.
Durante el ingreso para estudiar la neutropenia, la función renal y hepática fueron normales; se realizaron serologías de hepatitis, virus de Epstein-Barr y citomegalovirus que fueron negativas. El antígeno galactomano de Aspergillus spp.también fue negativo. El cultivo de exudado faríngeo aisló cepas de Pasteurella multocida y los hemocultivos fueron negativos. En el aspirado medular se observaron abundantes megacariocitos y en la citometría de flujo no se apreciaron células de inmunofenotipo anómalo. Se realizaron radiografía de tórax y ecografía abdominal que fueron normales.
La paciente fue tratada con antibióticos de amplio espectro (tazocel y amikacina), cediendo la fiebre, y con cuatro dosis de filgrastim, una citocina estimulante de las colonias de granulocitos, normalizó la serie leucocitaria en los recuentos hemoperiféricos.
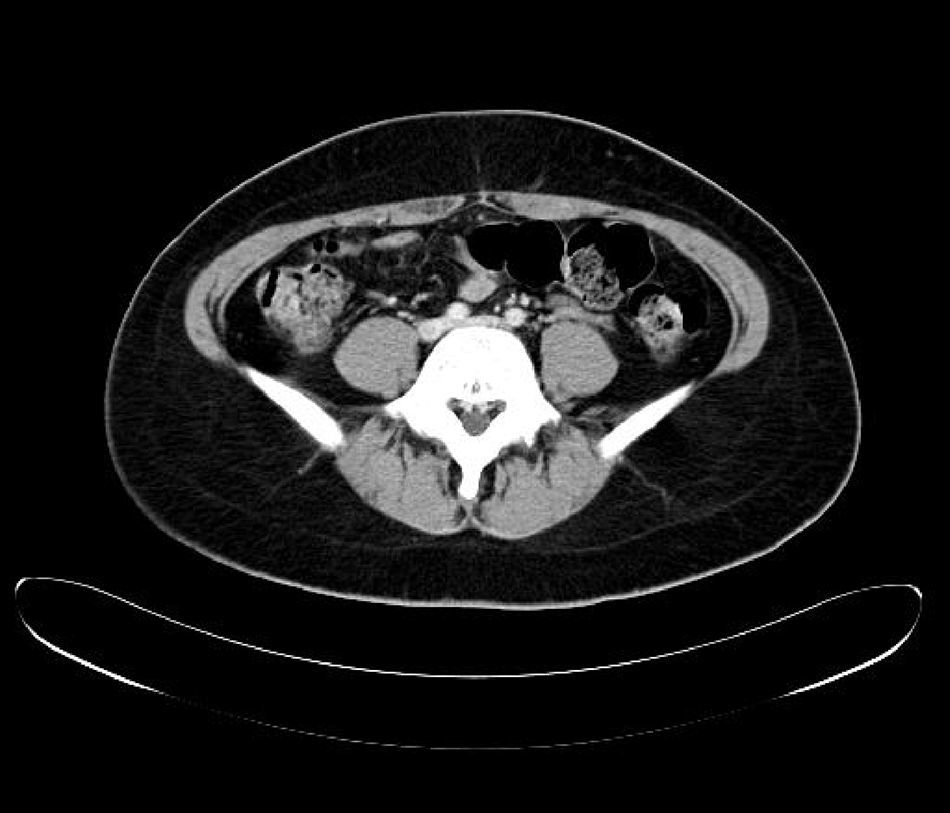
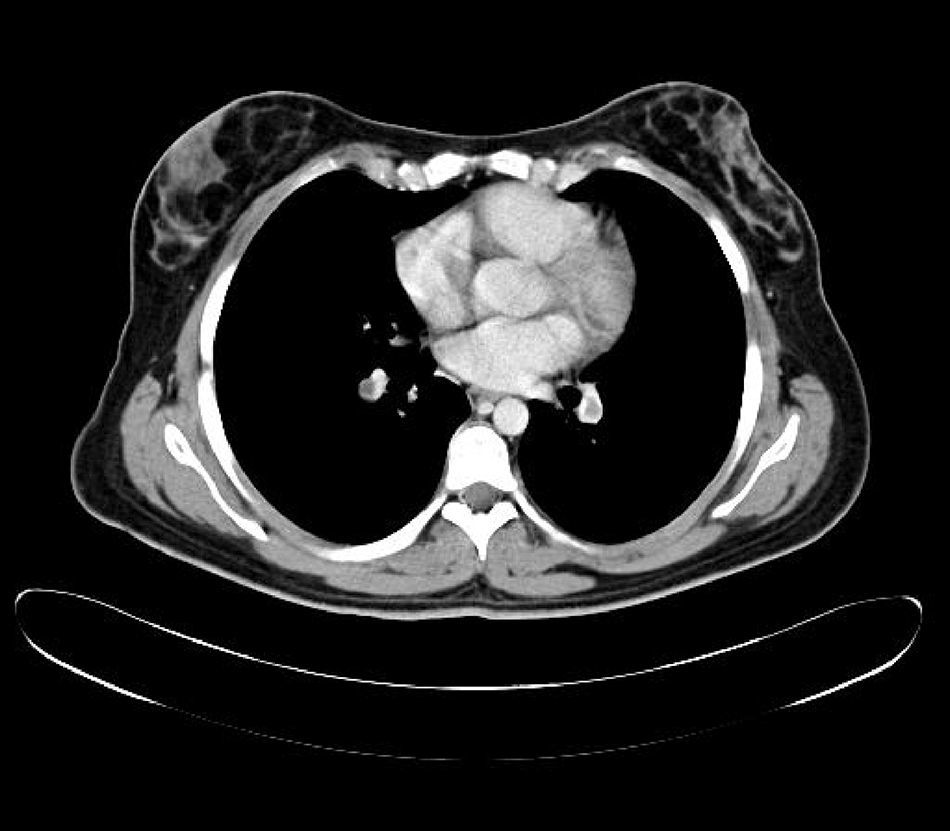
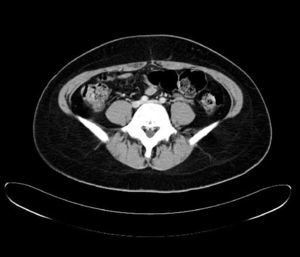
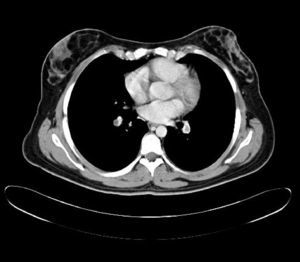
Durante el estudio le fue realizado una TAC que encontró tromboembolismo pulmonar bilateral sin repercusión clínica y trombosis venosa profunda de vena ilíaca izquierda, con síndrome de May-Thurner, como hallazgos casuales. El estudio de trombofilia familiar fue negativo. Se inició a continuación tratamiento anticoagulante. Recibió el alta con pauta de acenocumarol, de prednisona y levofloxacino, con mejoría clínica paulatina en las siguientes semanas (figs. 1 y 2).
En la primera visita de la paciente se recogen en su historia los datos necesarios para sospechar una faringoamigdalitis aguda por estreptococo betahemolítico como causa más probable, que cumple los cuatro criterios de Centor. Sin embargo, el tratamiento utilizado no es de elección puesto que los estreptococos no producen betalactamasas, por lo que el tratamiento adecuado hubiese sido penicilina oral o amoxicilina1. Sin embargo esta paciente presenta una infección amigdalar de causa poco frecuente. Pasteurella es un cocobacilo gramnegativo, inmóvil, no formador de esporas, aerobio y en ocasiones anaerobio facultativo, que forma parte habitual de la flora gastrointestinal y del aparato respiratorio de perros, gatos, y otros animales2, pero las infecciones en humanos son raras. En la literatura se han publicado casos aislados o pequeñas series3,4. Las infecciones más habituales por el género Pasteurella afectan a tejidos blandos, debido a mordeduras, arañazos o abrasiones, pero también se han descrito infecciones en vías respiratorias superiores (otitis, sinusitis, amigdalitis, epiglotitis) e inferiores (neumonía, empiema), peritonitis, así como más raramente artritis, osteomielitis, infecciones genitourinarias y puerperales, endoftalmitis, endocarditis y meningitis. La bacteriemia o sepsis por Pasteurella son aún menos frecuentes, y ocurren en pacientes con enfermedades crónicas o inmunocomprometidos. En esta paciente se presentó como amigdalitis con intensa odinofagia, que no mejoró a pesar de los tratamientos instaurados. Una de las razones de la falta de mejoría pudo deberse a la agranulocitosis descubierta en la analítica de urgencias secundaria posiblemente a la ingesta de fármacos. La agranulocitosis inducida por fármacos se ha descrito con antibióticos (betalactámicos y clotrimazol), antiagregantes plaquetarios (ticlopidina), fármacos antitiroideos, sulfasalazina, neurolépticos (clozapina), antiepilépticos (carbamazepina), AINE y metamizol5. Este último fármaco se consideró la causa más probable de la neutropenia de esta paciente. La incidencia de agranulocitosis por metamizol es muy varible según las series. Con un adecuado tratamiento la tasa de mortalidad se sitúa en un 5%5. Sin embargo países como Estados Unidos, Reino Unido, Suecia e India han prohibido el uso de metamizol por el riesgo de agranulocitosis; dadas las alertas sanitarias sobre riesgo cardiovascular y gastrointestinal de los AINE, se realizó en 2015 una revisión sistemática que concluyó que el metamizol era un fármaco seguro comparado con otros analgésicos en casos de cólico renal, dolor postoperatorio y cefaleas primarias6. Son necesarios más estudios a nivel ambulatorio con adecuados tamaños muestrales sobre los efectos adversos del metamizol utilizado a más largo plazo.
Durante el estudio de la agranulocitosis de esta paciente se realizó una TAC, con el hallazgo casual de trombosis pulmonar bilateral con trombosis venosa profunda de la ilíaca común izquierda con un síndrome de May-Thurner. La paciente no refirió disnea ni otros síntomas respiratorios. Como antecedente de interés, la paciente estaba en tratamiento anticonceptivo hormonal oral y fumaba 3 cigarrillos al día, sin haberse encontrado alteraciones genéticas de la coagulación.
El síndrome de May-Thurner consiste en la compresión de la vena ilíaca común izquierda por la arteria ilíaca común derecha. Su prevalencia real es desconocida, aunque según diferentes estudios aparece entre 2-5% del total de pacientes con trastorno venoso en la extremidad inferior izquierda, y entre 18-49% de los que padecen una TVP. Este síndrome suele cursar con edema en la extremidad inferior izquierda, y suele aparecer más frecuentemente en mujeres entre los 20 y 50 años. En ocasiones puede dar lugar a complicaciones como en este caso como el tromboembolismo pulmonar.
Este síndrome fue descrito por May y Thurner en 1956 tras examinar 430 cadáveres7. La fisiopatología de la trombosis venosa profunda a nivel de la vena ilíaca común izquierda se explica por el daño endotelial debido a los microtraumatismos repetidos provocados sobre el endotelio venoso por la pulsación arterial sobre la vena. El aumento de presión intraabdominal (Valsalva) junto con un defecto de la íntima podrían intervenir como factores etiopatogénicos de la rotura de la vena. El método diagnóstico de elección hasta ahora había sido la venografía ilíaca, que permite demostrar tanto la compresión de la vena ilíaca como la toma de gradientes de presiones y la presencia de circulación colateral. Actualmente, tanto la angio-TC como la angio-RM venosa se han convertido en las técnicas diagnósticas alternativas8. El tratamiento de estos pacientes, además del tratamiento de anticoagulación, es endovascular (angioplastia con parche venoso y endoprótesis), para eliminar el trombo y la causa anatómica del problema9,10.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.