El objetivo del presente estudio es determinar el porcentaje de pacientes con enfermedad arterial periférica (EAP) con un control óptimo de sus factores de riesgo cardiovascular (FRCV) (colesterol unido a las lipoproteínas de baja densidad [c-LDL], presión arterial [PA] y abandono de tabaco).
Material y métodosEstudio descriptivo transversal multicéntrico, realizado en consultas de atención primaria (AP) y de otras especialidades que habitualmente atienden a pacientes con EAP, medicina interna, cirugía vascular (CV), cardiología, endocrinología y nefrología. Selección sistemática de los 10 primeros pacientes con EAP de las consultas de 440 investigadores pertenecientes a todas las comunidades autónomas.
ResultadosSe incluyeron en el estudio a 4.087 pacientes. Tenían controlada la PA el 29,5% de los pacientes. La frecuencia de pacientes con control de la PA fue significativamente mejor en consultas de AP (p<0,01). Se observó un control óptimo de los niveles de c-LDL en un 30,4% de los pacientes. Los factores asociados con un control óptimo de este factor fueron el hecho de ser diabético, el encontrarse en estadio I de La Fontaine y el ser atendido por un médico que no fuese de AP, y se controlaba peor en mujeres y en fumadores activos.
ConclusionesLos médicos de AP manejan mejor al paciente hipertenso. Sin embargo, los pacientes atendidos en especialidad frente a AP tienen mayor probabilidad de conseguir un control óptimo de los FRCV. La situación dista de ser la idónea, ya que solo en un 6% se consiguió el control óptimo de todos los FRCV.
The objective was to determine the percentage of patients with peripheral arterial disease (PAD) with good control of their cardiovascular risk factors (CVRF) (LDL cholesterol, blood pressure and smoke cessation).
Material and methodsCross-sectional multicentre study. The location was Primary Care and other clinics that typically treat patients with peripheral arterial disease (Internal Medicine, Vascular Surgery, Cardiology, Endocrinology and Nephrology). The first 10 patients with peripheral arterial disease were systematically selected by 440 researchers from all regions.
ResultsThe study included 4087 patients. Blood pressure was controlled in 29.5% of the cases. The frequency of patients with optimal control was significantly better in primary care (p<.01). There was an optimal control of LDL-C levels in 30.4% of patients. Factors associated with optimal control of LDL-C was, being diabetic, stage I of La Fontaine, and being seen by a doctor that was not the primary care physician. Control was worse in women and in smokers.
ConclusionsPrimary care physicians better manage patients with hypertension. Patients seen in by a specialist as opposed to primary care are more likely to achieve optimal control of CVRF. The situation is far from the ideal, only 6% achieved optimal control of all CVRF.
La enfermedad arterial periférica (EAP) es una más de las manifestaciones de la ateroesclerosis cuya prevalencia aumenta con la edad llegando al 20% por encima de los 65 años1. Asocia un riesgo elevado futuro de episodios cardiovasculares cerebrales y coronarios (ictus e infarto agudo de miocardio [IAM]) y una importante tasa de mortalidad (10-15%) a los 5 años2. De hecho, presentar EAP es considerada como un equivalente de riesgo de enfermedad coronaria3,4.
Las actuales guías de práctica clínica insisten en el control de otros factores de riesgo cardiovascular (FRCV) asociados, aún más cuando en numerosos estudios se concluye que el control de los mismos es deficiente5–8.
El objetivo del estudio fue determinar el porcentaje de pacientes con EAP con un control óptimo de sus FRCV (colesterol unido a las lipoproteínas de baja densidad [c-LDL], presión arterial [PA] y abandono de tabaco).
Material y métodosEstudio epidemiológico transversal, observacional, que se realizó en las consultas de atención primaria (AP), medicina interna (MI), cirugía vascular (CV) y de otras especialidades que habitualmente atienden a pacientes con EAP, como son cardiología, endocrinología y nefrología. Se realizó una selección previa de los centros de forma estratificada, de manera que el resultado fuera representativo de la distribución de la atención de la enfermedad arterial periférica. Los pacientes fueron seleccionados de forma sistemática de entre la población habitual de las distintas consultas de los 440 médicos participantes. De mayo a diciembre del año 2009, cada centro debía recoger consecutivamente los 10 primeros pacientes que cumplían los criterios de inclusión y ninguno de exclusión para evitar sesgos de selección (tabla 1).
Criterios de inclusión y exclusión
| Criterios de inclusión |
| Paciente ≥ 45 años |
| Paciente con diagnóstico clínico documentado de EAP |
| Paciente con análisis sanguíneo que incluyera el perfil lipídico en el momento de la inclusión o en los 6 meses previos a la inclusión |
| Criterios de exclusión |
| Antecedentes de enfermedad coronaria (angina, infarto de miocardio o procedimiento de revascularización coronario) |
| Antecedentes de enfermedad cerebrovascular (ataque isquémico transitorio, ictus o deterioro cognitivo de posible causa vascular) |
| Hipotiroidismo no controlado |
| Enfermedad grave o terminal |
| Estar incluido en algún estudio clínico de intervención |
A todos los pacientes se les realizó una historia clínica y una exploración física que incluía la determinación de peso, talla, perímetro abdominal y la toma de presión arterial (PA) en tres ocasiones separadas 2 min entre sí. Los pacientes fueron considerados hipertensos si recibían tratamiento con antihipertensivos o si habían presentado, antes de su inclusión en el estudio, cifras superiores a 140/90mm Hg en 2 ocasiones separadas más de una semana. El diagnóstico de diabetes se estableció de acuerdo a las recomendaciones de la American Diabetes Association9. El diagnóstico de insuficiencia cardíaca y fibrilación auricular se consignó en función de los antecedentes recogidos de la historia clínica del paciente. Para este estudio se consideró que la PA estaba controlada si ésta era menor de 130/80mm Hg en diabéticos, en pacientes con insuficiencia cardíaca o si presentaban un filtrado glomerular inferior a 60ml/min/1,73 m2 y menor de 140/90 mm Hg para el resto de la población10. El c-LDL se consideró que cumplía objetivos si era inferior a 100mg/dl, el colesterol unido a las lipoproteínas de alta densidad (c-HDL) si era mayor de 40mg/dl en varones o 45mg/dl en mujeres y los triglicéridos debían ser inferiores a 150mg/dl. Se consideró un control óptimo de todos los FRCV si el c-LDL y la PA se encontraban dentro de los objetivos, y además el paciente no fumaba.
Se les entregó a todos los participantes una hoja de consentimiento informado que debían firmar, explicándoles que no iban a recibir ningún tratamiento farmacológico y que sus datos serían conservados con la debida diligencia (Ley Orgánica 15/1999, de 13 de diciembre).
El tamaño de la muestra se calculó de acuerdo con el objetivo primario del estudio. Necesitaba evaluar un mínimo de 4.100 pacientes, para obtener un error de precisión (amplitud del intervalo de confianza [IC]) igual o inferior al 1,5%. Con el fin de cubrir los objetivos del estudio se realizó un análisis descriptivo de todas las variables, tanto para la muestra total de pacientes evaluables como para cada una de las subpoblaciones establecidas en función de la especialidad del médico que aporta los datos del paciente: AP, u otro especialista de MI, CV, cardiología u otros. Para analizar la asociación entre variables discretas, se utilizó el test de la ji al cuadrado (razón de verosimilitud para tablas mxn). Las comparaciones entre variables continuas se realizaron mediante el test ANOVA de un factor, si estas se distribuían normalmente, o H de Kruskall-Wallis, si no se cumplían los supuestos paramétricos. Para evaluar los factores asociados con el control de los factores de riesgo, se realizó un modelo de regresión logística por pasos hacia delante. En dicho modelo se introdujeron todos los factores asociados con el control en el modelo univariante y aquellas variables clínicamente relevantes. El valor de significación estadística se estableció en p<0,05. Se utilizó el paquete estadístico SPSS V17.0.
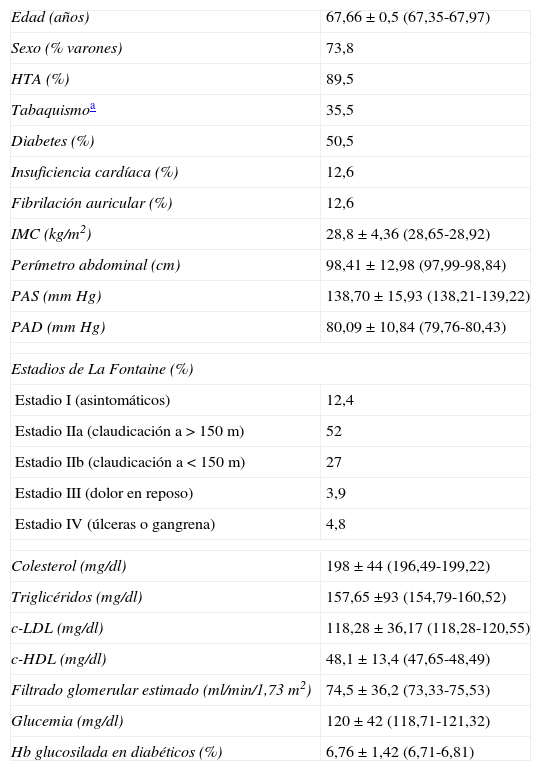
ResultadosSe incluyeron en el estudio 4.321 pacientes, de los cuales 234 (5,4%) fueron considerados no evaluables por cumplir los criterios de exclusión. (Finalmente se evaluaron 4.087 [94,6%]). Se recogieron pacientes procedentes de todas las comunidades autónomas, excepto de Ceuta y Melilla. Las comunidades que aportaron un mayor número de participantes fueron Andalucía (16,1%), Cataluña (15,6%), Valencia (12%) y Madrid (10%). De los 4.087 pacientes evaluados, un 56,5% (N=2.308) fueron visitados por un médico de AP, el 21,9% (N=895) por MI el 9,4% (N=386) por un especialista de CV el 7,7% (N=314) por un cardiólogo y el 4,5% restante (N=184) por otro especialista (sobre todo endocrinología y nefrología). La prevalencia de FRCV fue muy elevada (tabla 2). La mitad de los pacientes evaluados eran diabéticos y casi 9 de cada 10 pacientes eran hipertensos. La media de edad de los pacientes en estudio fue de 67,66 años±9,96 (IC 95%=67,35-67,97). La edad media en el momento del diagnóstico de la EAP fue de 63,2 años (IC 95%=62,86-63,50).
Características de los 4.087 participantes evaluables del estudio
| Edad (años) | 67,66±0,5 (67,35-67,97) |
| Sexo (% varones) | 73,8 |
| HTA (%) | 89,5 |
| Tabaquismoa | 35,5 |
| Diabetes (%) | 50,5 |
| Insuficiencia cardíaca (%) | 12,6 |
| Fibrilación auricular (%) | 12,6 |
| IMC (kg/m2) | 28,8±4,36 (28,65-28,92) |
| Perímetro abdominal (cm) | 98,41±12,98 (97,99-98,84) |
| PAS (mm Hg) | 138,70±15,93 (138,21-139,22) |
| PAD (mm Hg) | 80,09±10,84 (79,76-80,43) |
| Estadios de La Fontaine (%) | |
| Estadio I (asintomáticos) | 12,4 |
| Estadio IIa (claudicación a > 150m) | 52 |
| Estadio IIb (claudicación a < 150m) | 27 |
| Estadio III (dolor en reposo) | 3,9 |
| Estadio IV (úlceras o gangrena) | 4,8 |
| Colesterol (mg/dl) | 198±44 (196,49-199,22) |
| Triglicéridos (mg/dl) | 157,65 ±93 (154,79-160,52) |
| c-LDL (mg/dl) | 118,28±36,17 (118,28-120,55) |
| c-HDL (mg/dl) | 48,1±13,4 (47,65-48,49) |
| Filtrado glomerular estimado (ml/min/1,73 m2) | 74,5±36,2 (73,33-75,53) |
| Glucemia (mg/dl) | 120±42 (118,71-121,32) |
| Hb glucosilada en diabéticos (%) | 6,76±1,42 (6,71-6,81) |
c-HDL: colesterol unido a las lipoproteínas de alta densidad; c-LDL: colesterol unido a las lipoproteínas de baja densidad; Hb: hemoglobina; HTA: hipertensión arterial; IMC: índice de masa corporal; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
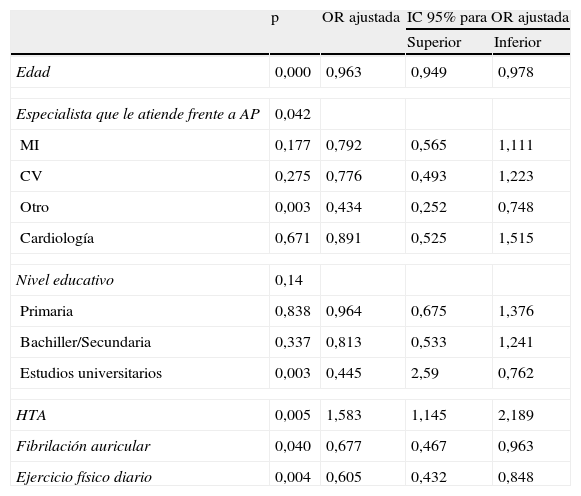
Con el fin de buscar factores asociados al control óptimo, entendiendo como tal paciente no fumador con PA controlada y c-LDL<100, se realizó un modelo de regresión logística, donde la variable dependiente es control óptimo (sí/no), y como variables independientes/covariables todos aquellos factores estudiados: sexo, edad, especialista que le atiende, nivel educativo, hipertensión arterial (HTA), diabetes, fibrilación auricular, clasificación de isquemia crónica de La Fontaine, revascularización, amputación, ejercicio físico y filtrado glomerular. Sí la odds ratio (OR) es mayor de 1 se considera como factor para no alcanzar el control óptimo y si es menor de 1, como factor favorable para alcanzar el control óptimo (tabla 3). De la misma manera se elaboró un modelo multivariante para control individual de colesterol, tabaquismo y PA (tablas 4–6).
Factores asociados al control de los factores de riesgo cardiovascular: análisis multivariante
| p | OR ajustada | IC 95% para OR ajustada | ||
| Superior | Inferior | |||
| Edad | 0,000 | 0,963 | 0,949 | 0,978 |
| Especialista que le atiende frente a AP | 0,042 | |||
| MI | 0,177 | 0,792 | 0,565 | 1,111 |
| CV | 0,275 | 0,776 | 0,493 | 1,223 |
| Otro | 0,003 | 0,434 | 0,252 | 0,748 |
| Cardiología | 0,671 | 0,891 | 0,525 | 1,515 |
| Nivel educativo | 0,14 | |||
| Primaria | 0,838 | 0,964 | 0,675 | 1,376 |
| Bachiller/Secundaria | 0,337 | 0,813 | 0,533 | 1,241 |
| Estudios universitarios | 0,003 | 0,445 | 2,59 | 0,762 |
| HTA | 0,005 | 1,583 | 1,145 | 2,189 |
| Fibrilación auricular | 0,040 | 0,677 | 0,467 | 0,963 |
| Ejercicio físico diario | 0,004 | 0,605 | 0,432 | 0,848 |
AP: atención primaria; CV: cirugía vascular; HTA: hipertensión arterial; MI: medicina interna.
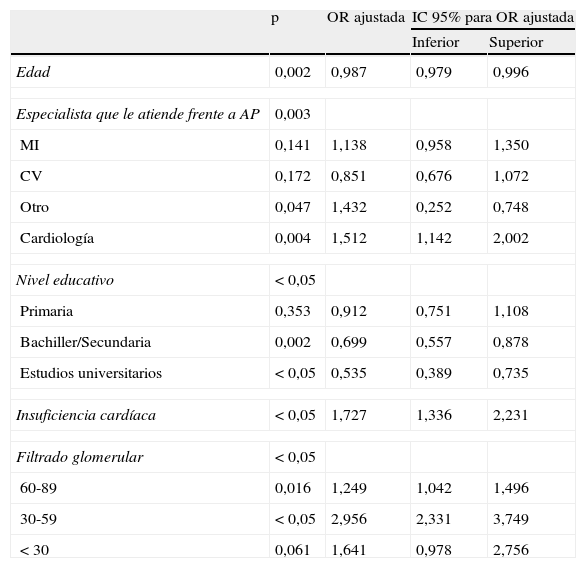
Factores asociados con el control de la presión arterial: análisis multivariante
| p | OR ajustada | IC 95% para OR ajustada | ||
| Inferior | Superior | |||
| Edad | 0,002 | 0,987 | 0,979 | 0,996 |
| Especialista que le atiende frente a AP | 0,003 | |||
| MI | 0,141 | 1,138 | 0,958 | 1,350 |
| CV | 0,172 | 0,851 | 0,676 | 1,072 |
| Otro | 0,047 | 1,432 | 0,252 | 0,748 |
| Cardiología | 0,004 | 1,512 | 1,142 | 2,002 |
| Nivel educativo | < 0,05 | |||
| Primaria | 0,353 | 0,912 | 0,751 | 1,108 |
| Bachiller/Secundaria | 0,002 | 0,699 | 0,557 | 0,878 |
| Estudios universitarios | < 0,05 | 0,535 | 0,389 | 0,735 |
| Insuficiencia cardíaca | < 0,05 | 1,727 | 1,336 | 2,231 |
| Filtrado glomerular | < 0,05 | |||
| 60-89 | 0,016 | 1,249 | 1,042 | 1,496 |
| 30-59 | < 0,05 | 2,956 | 2,331 | 3,749 |
| < 30 | 0,061 | 1,641 | 0,978 | 2,756 |
AP: atención primaria; CV: cirugía vascular; MI: medicina interna.
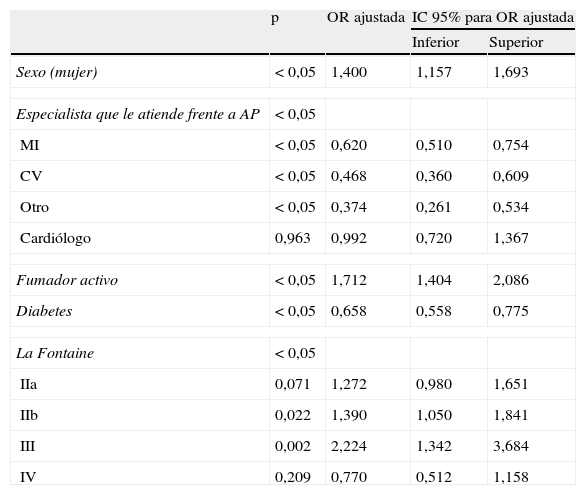
Factores asociados con un control del colesterol unido a las lipoproteínas de baja densidad: análisis multivariante
| p | OR ajustada | IC 95% para OR ajustada | ||
| Inferior | Superior | |||
| Sexo (mujer) | < 0,05 | 1,400 | 1,157 | 1,693 |
| Especialista que le atiende frente a AP | < 0,05 | |||
| MI | < 0,05 | 0,620 | 0,510 | 0,754 |
| CV | < 0,05 | 0,468 | 0,360 | 0,609 |
| Otro | < 0,05 | 0,374 | 0,261 | 0,534 |
| Cardiólogo | 0,963 | 0,992 | 0,720 | 1,367 |
| Fumador activo | < 0,05 | 1,712 | 1,404 | 2,086 |
| Diabetes | < 0,05 | 0,658 | 0,558 | 0,775 |
| La Fontaine | < 0,05 | |||
| IIa | 0,071 | 1,272 | 0,980 | 1,651 |
| IIb | 0,022 | 1,390 | 1,050 | 1,841 |
| III | 0,002 | 2,224 | 1,342 | 3,684 |
| IV | 0,209 | 0,770 | 0,512 | 1,158 |
AP: atención primaria; CV: cirugía vascular; MI: medicina interna.
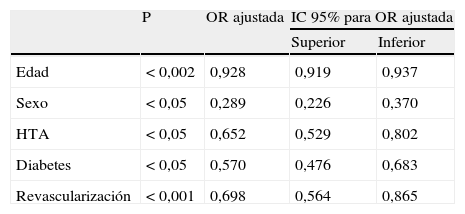
Factores asociados a un control del tabaquismo: análisis multivariante (se muestran solo los datos significativos)
| P | OR ajustada | IC 95% para OR ajustada | ||
| Superior | Inferior | |||
| Edad | < 0,002 | 0,928 | 0,919 | 0,937 |
| Sexo | < 0,05 | 0,289 | 0,226 | 0,370 |
| HTA | < 0,05 | 0,652 | 0,529 | 0,802 |
| Diabetes | < 0,05 | 0,570 | 0,476 | 0,683 |
| Revascularización | < 0,001 | 0,698 | 0,564 | 0,865 |
HTA: hipertensión arterial.
Tenían controlada la PA el 29,5% de los pacientes (N=1.192), un 30,7% (N=702) de los atendidos por el médico de AP, un 28,0% (N=129) en CV, un 22,7% (N=70) en cardiólogo y un 23,6% (N=43) en los atendidos por otro especialista. La frecuencia de pacientes con control de la PA fue significativamente diferente en función de la especialidad del médico que visitaba al paciente (p<0,01).
Se observó un control óptimo de los niveles de c-LDL en un 30,4% de los pacientes (N=1.185), un 25,4% (N=561) de los atendidos por un médico de AP, un 36,1% (N=309) en MI, un 39,9% (N=146) en CV, un 27,4% (N=79) en cardiólogo y un 50,8% (N=90) en los atendidos por otro especialista.
El 69,6% de los pacientes incluidos en el estudio tenían el c-HDL dentro de los objetivos, y el 54,2%, los triglicéridos. Pero tan solo el 13% de los pacientes tenía adecuadamente controladas las 3 variables lipídicas.
DiscusiónEl presente estudio refleja el estado actual del control de los FRCV en el ámbito de la AP y de la atención especializada dentro del grupo de enfermos con EAP. Teniendo en cuenta el sesgo de selección que constituyen per se estos enfermos, que requieren un mejor control de los FRCV y un seguimiento periódico, las consideraciones obtenidas no se pueden extrapolar a la población general pero, precisamente por esta razón, deberían reflejar niveles de control óptimo de sus FRCV con respecto a la generalidad, hecho que no sucede siempre en la práctica clínica. Del estudio se infiere que el médico de AP controla mejor la PA que el resto de especialistas (de forma significativa) estando este resultado en contradicción con estudios previos11. El cardiólogo obtiene peores resultados y destaca que en conjunto solo un tercio de los pacientes controla adecuadamente su PA. Los pacientes con hipertensión arterial (HTA) leve-moderada (la mayoría del estudio, PA sistólica 138±15,93 [IC 138,21-139,20]) obtienen un mayor beneficio de medidas como el ejercicio físico, el abandono tabáquico o la reducción del peso corporal, entre otros12,13. En este sentido, los pacientes del estudio presentan un índice de masa corporal (IMC) de 28,78±4,36 (IC 28,65-28,92) (sobrepeso grado II o preobesidad), la mayoría realizaban ejercicio físico diario (solo un 28% llevaba vida sedentaria) y los fumadores activos y ex fumadores de menos de un año constituían un 35%.
Al introducir estas y otras variables en el análisis multivariante, para conseguir un control óptimo de la PA, solo resulta significativo el ejercicio físico (p=0,02), la edad avanzada o los estudios superiores y no así el abandono tabáquico o el IMC. Se debe tener en cuenta como factor limitante que el estudio no fue diseñado para valorar la efectividad del tratamiento farmacológico, ya que el 85,5% de los enfermos tomaban al menos un antihipertensivo. Estos datos reflejan lo descrito en otros trabajos llevados a cabo previamente como los PRESCAP14 (estudios transversales multicéntricos diseñados para estimación de prevalencias, que se realizaron en los años 2002 y 2006 con la misma metodolología y en poblaciones similares asistidas en AP), pero nuestros resultados parecen indicar que se ha producido una mejora importante en la inercia terapéutica de los médicos de AP ante los hipertensos mal controlados que siguen tratamiento farmacológico. Aunque la situación dista de ser la idónea.
En segundo lugar, con respecto al control del c-LDL llama la atención el bajo porcentaje con control óptimo del mismo y los factores que se ven involucrados en este fracaso son múltiples como la prescripción y uso de estatinas poco potentes o en dosis subóptimas, la pobre adherencia al tratamiento por parte del paciente15. El sexo femenino supone un riesgo 1,40 veces mayor que el masculino para no alcanzar el control óptimo del c-LDL y el ser fumador activo, 1,71 veces mayor de riesgo de no alcanzar el control óptimo del c-LDL frente a los pacientes no fumadores, en consonancia con otros estudios que apuntan la mayor dificultad de controlarlo en mujeres fumadoras16. Influye también la clasificación de La Fontaine, de modo que aquellos pacientes con una valoración en la clasificación de IIa, IIb o III tienen un riesgo mayor de no alcanzar el control óptimo del c-LDL, sin embargo, en los pacientes con una clasificación de IV, lesiones de necrosis o gangrena, está favorecido alcanzar el control del mismo frente a los que presentan una lesión asintomática.
Adicionalmente, constituyen factores favorables para lograr un control óptimo del c-LDL ser atendidos en niveles especializados o tener diabetes. Los pacientes diabéticos reducen el riesgo 0,658 veces de no alcanzar el control del colesterol frente a los no diabéticos. Esto puede explicar que los médicos de AP obtengan peores resultados, ya que los diabéticos eran más numerosos en las consultas de atención especializada (sobre todo en el subgrupo «otra especialidad», donde se encuentra el endocrino).
Con respecto al tabaquismo se asume que abandonar el consumo de tabaco es la medida que más contribuye a la disminución de la mortalidad cardiovascular17. En nuestro estudio ser mujer facilita el control del tabaquismo, siendo 3 veces mayor que en los hombres, siendo este el factor que más influye para dejar de fumar. La revascularización facilita que sea 1,6 veces más probable abandonar el hábito tabáquico y otro factor significativo es la edad, ya que por cada año, la probabilidad de abandonar el hábito del tabaco es 1,077 veces mayor.
Para concluir, aunque este estudio parece indicar que los médicos de AP manejan mejor al paciente hipertenso, tienen mayor probabilidad de conseguir (de forma global) un control óptimo de los FRCV los pacientes atendidos en MI, CV, cardiólogo u otras especialidades. Hecho que debe hacernos reflexionar, ya que son resultados acordes en el ámbito nacional con el estudio PREVENCAT10 (acrónimo de PREVención de la ENfermedad Cardiovascular y Actuación Terapéutica), actual estudio transversal nacional, realizado entre el 2002 y 2003, en el que también se concluía que el control de los FRCV en la población atendida en AP era insuficiente (solo uno de cada dos lo estaba). Con todo, y en el conjunto de nuestro estudio, el control óptimo de todos los FRCV solo se consiguió en un 6% de los pacientes, lo que debe hacernos plantear el interrogante de si estas cifras tan bajas son debidas a la dejadez en la búsqueda de objetivos adecuados (cumplimiento de las guías) o a una escasa adherencia al tratamiento por parte del paciente.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.