INTRODUCCIÓN
Los anestésicos locales son agentes químicos que interrumpen la conducción nerviosa en una zona localizada, de forma transitoria y reversible.
El uso de preparados farmacológicos para producir anestesia local data de las civilizaciones incas cuando al emplear hojas de coca masticadas, como estimulante, las personas notaban insensibilidad en la boca y en la faringe. A pesar de ello, hasta el siglo xix no se extrae el principio activo de la cocaína (Niemann, 1860) y, con posterioridad, se empieza a utilizar como anestésico para realizar intervenciones en la cavidad oral y en la córnea. Algo después se usará en forma de infiltración subcutánea y en bloqueos regionales, aunque los que la utilizaban terminaron haciendo uso de la misma por su propia adicción a la sustancia.
A principios de siglo xx son habituales el uso de la jeringa y la aguja para realizar la anestesia local (la jeringa metálica se descubre 50 años antes en Irlanda y el Reino Unido), y se buscan otros preparados con menos efectos colaterales. Así, se descubre la procaína y con posterioridad aparecen la tetracaína y la clorprocaína que se utilizan con mucha asiduidad en los años cincuenta. En esos años se descubre la lidocaína (Lofgren y Lundqvist, 1943) que hasta hoy sigue siendo el anestésico local de referencia por su potencia, buena penetración y escasa toxicidad. A partir de ella se han desarrollado nuevos preparados (mepivacaína, prilocaína, bupivacaína, etc.).
MECANISMO DE ACCION DE LOS ANESTÉSICOS LOCALES
La fibra nerviosa
Los nervios transmiten sus impulsos por un mecanismo químico y eléctrico. La membrana celular (estructura lipoproteica con polo externo hidrofílico y polo interno hidrofóbico) que rodea los axones es la pieza más importante que condiciona la conducción nerviosa. Existen determinadas categorías de fibras nerviosas (A, B y C) que, según los diferentes tipos de composición de la mielina y del tamaño, tienen una función específica (motora, propioceptiva, táctil, dolor, temperatura, vasoconstricción, etc.) y una velocidad de conducción determinada (tabla 1). Éstas y otras peculiaridades van a limitar el tipo, la intensidad y la velocidad de la anestesia, así como los tipos de anestésicos utilizados y en qué cantidad y concentración.
Secuencia en la acción de los anestésicos locales
Los anestésicos locales provocan bloqueo de la transmisión del potencial de acción y, por tanto, evitan la transmisión nerviosa específica de dicha fibra anestesiada (tabla 2).
Actúan sobre los axones bloqueando el canal de sodio de la membrana y disminuyendo la tasa de despolarización del potencial de acción, lo que impide que se propague el impulso nervioso a través de la fibra nerviosa (bloqueo reversible).
La secuencia de anestesia clínica, en general*, es por este orden:
1. Bloqueo simpático (vasodilatación y aumento de tem-peratura).
2. Pérdida de sensibilidad dolorosa y térmica.
3. Pérdida propioceptiva
4. Pérdida de la sensación de tacto-presión.
5. Parálisis motora.
Farmacocinética
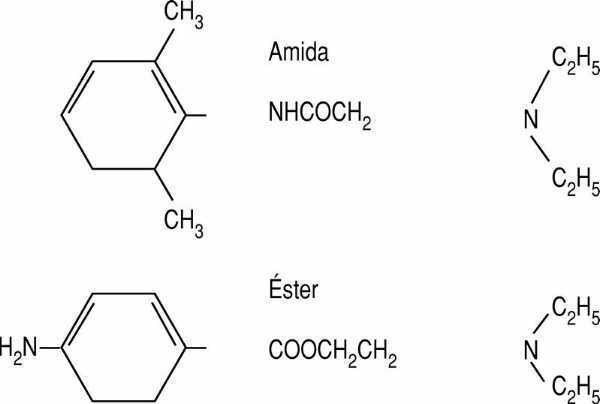
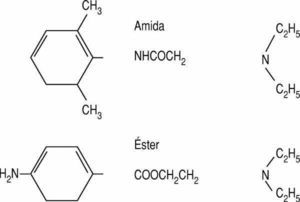
Los anestésicos locales son bases débiles escasamente hidrosolubles. Su estructura química está formada por un anillo aromático y una amina terciaria. El anillo aromático confiere liposolubilidad a la molécula, mientras que la amina es la parte hidrosoluble.
Entre el anillo y la amina, existe una cadena hidrocarbonada; su unión (con la amina) se hace por un grupo éster o un grupo amida. Esta característica química es la que clasifica a los anestésicos locales en dos grupos: ésteres y amidas (fig.1 ).
Figura 1. Estructura química de los anestésicos locales: ésteres y amidas.
La acción de los anestésicos locales depende de los siguientes factores:
1. Solubilidad a los lípidos.
2. Unión a proteínas.
3. pKa.
4. Actividad vasodilatadora intrínseca.
5. Difusibilidad en los tejidos de la zona a anestesiar.
La liposolubilidad determina la potencia del anestésico local. La membrana axonal está formada por un 90% de lípidos, por ello los anestésicos locales más lipofílicos tendrán una rápida entrada y un duradero efecto.
La unión a proteínas determina la duración del efecto anestésico.
El pKa determina la velocidad de inicio (cuanto más cercano al fisiológico serán más rápidos [los anestésicos locales tienen un pka ligeramente básico, algo superior al fisiológico: pka 7,7-8,9]). Se llama pka al pH al cual se encuentra ionizada al 50%. Las moléculas ionizadas son incapaces de atravesar la membrana celular, por ello el pH del tejido influye mucho sobre la eficacia de los anestésicos locales. Así, en los tejidos a infiltrar con pH ácido (infectados o la mucosa oral) los anestésicos locales tienen menor efecto y es preciso utilizar mayores concentraciones de anestésicos o anestésicos con una constante de disociación más baja (p. ej., benzocaína con pKa de 3,5 y pH bajo).
Casi todos los anestésicos locales tiene capacidad vasodilatadora intrínseca, excepto la cocaína. In vivo la lidocaína tiene mayor vasodilatación que la mepivacaína.
La localización de la zona a anestesiar determina también la rapidez y potencia de la anestesia. Así, si está muy irrigada (cara y cuero cabelludo), producirá absorción rápida y, por tanto, rapidez en el inicio de acción. Al contrario ocurre en las extremidades inferiores.
TIPOS DE ANESTÉSICOS LOCALES
Como se ha dicho anteriormente, una pequeña diferencia química clasifica a los anestésicos locales en dos grupos:
Ésteres: procaína, tetracaína, clorprocaína, benzocaína, cocaína... Inestables en solución, en plasma son metabolizados por la seudocolinesterasa y otras esterasas plasmáticas. Uno de los productos de la hidrólisis es el ácido paraaminobenzoico (PABA), que le confiere un alto poder de hipersensibilización. Por esta razón, cayeron en desuso.
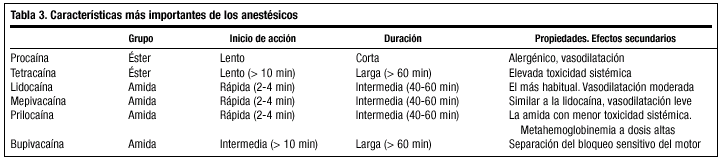
Amidas: lidocaína, mepivacaína, bupivacaína, prilocaína, etidocaína, ropivacaína. Estables en solución y se metabolizan en el hígado. Su desarrollo supuso un incremento notable de la seguridad en todas las intervenciones donse se utilizan anestésicos locales. En la tabla 3 se presentan los principales anestésicos locales y sus características.
Preparados comerciales
Los anestésicos locales se presentan en forma de sales de hidrocloruro pH = 6, esto explica la sensación de escozor y quemazón que producen al infiltrarlos. Cuando llevan vasoconstrictor (adrenalina) el pH es de 4-5,5, debido a agentes estabilizantes del vasoconstrictor.
La concentración del preparado se expresa en porcentaje. Debemos saber que una concentración al 1% significa que en 100 ml hay 1 g y en 10 ml de la solución hay 100 mg del anestésico. Para calcular la concentración en mg/ml bastará con multiplicar el tanto por ciento por 10: así, al 2% tendremos 20 mg/ml de la solución.
Dosificación
Varía según el tipo de anestésico, el peso del paciente y su enfermedad de base, la vía de administración y la asociación de un vasoconstrictor. Las dosis máximas son:
Con adrenalina mg/kgSin adrenalina mg/kg
| Procaína | 14 | 7 |
| Tetracaína | 2 | 1,4 |
| Lidocaína | 6-7 | 3-4 |
| Mepivacaína | 7 | 4,5 |
| Bupivacaína | 2-2,5 | 2 |
Los más usados
Lidocaína: ampollas de 10 ml al 1% (100 mg), al 2% (200 mg) o al 5% (500 mg).
Inicio de acción: 2-4 min.
Duración: 1-2 h, según cantidad y amplitud de la zona.
En adultos, usar la concentración al 1% y no más de 30 ml.
En niños, usar al 0,25-0,50%, no más de 4 mg/kg de peso.
| Dosis | Sin vasoconstrictor | Con vasoconstrictor |
| 3-4 mg/kg: máximo | 7 mg/kg: máximo 500 mg | |
| 300 mg (3 ampollas al 1%) | (5 ampollas al 1%) |
Mepivacaína: ampolla de 10 ml al 1% (100 mg) y de 2 ml al 2% (40 mg).
Inicio: 2-5 min.
Duración: 1-1,5 h, según cantidad y amplitud de la zona.
En adultos usar la concentración al 1% y no más de 40 ml.
En niños usar al 0,25-0,50%, no más de 7 mg/kg de peso.
DosisSin vasoconstrictorCon vasoconstrictor
400 mg (4-5 mg/kg)500 mg (7 mg/kg)
VASOCONSTRICTORES Y ANESTESIA LOCAL
El uso de vasoconstrictores junto con los anestésicos locales está justificado por la mejora del perfil de seguridad del anestésico y también por la mejor visualización que proporcionan al campo quirúrgico. El más empleado es la adrenalina y la fenilefrina.
La dosis máxima de adrenalina (como vasoconstrictor) no debe sobrepasar los 200-250 mg en el adulto o los 10 mg/kg en el niño. La concentración recomendada es a una dilución de 1:100.000 o 1:200.000 (óptima) que se prepara mezclando 0,1 mg de adrenalina (0,1 ml de adrenalina al 1:1.000) en 9 ml de suero salino, para tener una dilución del 1:100.000.
Ventajas
Prolonga la duración del efecto y aumenta la intensidad del bloqueo.
Desciende la velocidad de absorción, por lo que aumenta la dosis máxima (disminuye la toxicidad sistémica) y reduce el sangrado del campo quirúrgico.
Inconvenientes
Riesgo de necrosis por vasospasmo y retraso en la cicatrización.
Disminuye el pH (los excipientes hacen que tenga un pH más ácido para evitar la labilidad de las catecolaminas) con el consiguiente aumento de dolor al realizar la infiltración.
Riesgo de arritmias, HTA e infarto de miocardio.
Contraindicaciones
HTA moderada-grave, coronariopatías, diabetes, embarazo.
Tratamientos con IMAO, antidepresivos tricíclicos o fenotiazinas.
Hipertiroidismo, feocromocitoma, esclerodermia.
En zonas acras: dedos de las manos y de los pies, nariz, oreja o pene.
Piel desvitalizada o traumatizada.
EFECTOS ADVERSOS DE LA ANESTESIA LOCAL
Los efectos adversos pueden producirse de forma local y sistémica:
Local: dolor, equimosis/hematoma, infección, lesión del tronco nervioso, lesión de la estructura subcutánea.
Sistémica: la mayoría de los efectos secundarios se producen por sobredosificación, generalmente por inyección i.v. accidental. Existe una mayor toxicidad a mayor potencia, a mayor velocidad de administración, de absorción y difusión, y a mayor toxicidad intrínseca del anestésico local (p. ej., la bupivacaína tiene mayor toxicidad intrínseca que la lidocaína, aunque su velocidad de absorción en el punto de inyección es más lenta).
Derivados de la toxicidad por sobredosificación
Aparece cuando se superan las dosis máximas recomendadas (sobredosificación absoluta) o por dosis correctas aplicadas de forma intravascular (sobredosificación relativa). La clínica se produce por toxicidad en el sistema nervioso central (SNC) y en el cardiovascular (CV):
Sistema nervioso central: más sensible que el miocardio. Clínica más precoz de intoxicación.
Leve: acufenos, sabor metálico, parestesias, náuseas, vómitos, vértigo, inquietud.
Moderada: nistagmo, alucinaciones, fasciculaciones, temblor y convulsiones.
Grave: apnea y coma.
Sistema cardiovascular: hipotensión (primer signo), arritmias, shock y parada cardíaca en asistolia.
Derivados de la reacción alérgica
Son poco frecuentes con las amidas. La clínica consiste en picor, urticaria, eritema, náuseas, vómitos, dolor, diarrea, tos, disnea. Cuando es grave, todo esto se complica con edema de glotis, broncospasmo, hipotensión y shock.
Derivados de la reacción psicógena
Son los más frecuentes. La clínica tiene como origen el estado de ansiedad previo a la intervención y durante ella, por lo que lo más común es que la clínica aparezca una vez terminada la intervención, y consiste en sensación de mareo al levantarse de la camilla, palidez, sudación, náuseas, bradicardia, hiperventilación y síncope.
Tratamiento de las reacciones locales
Medias para evitar el dolor
Explicar el procedimiento o emplear una preanestesia tópica.
Utilizar agujas de calibre fino.
Explicar al paciente la sensación de "pinchazo", "picor", antes de que se produzca.
Hacer manipulación física (presión en la zona del pinchazo).
Insertar la aguja en un poro cutáneo.
Efectuar la técnica de forma cuidadosa, no moviendo la aguja lateralmente.
Realizar una reinserción imbricada, si es posible.
Medidas para evitar la irritación tisular
La inyección debe ser lenta y en tejido subcutáneo e inyectar el menor volumen posible. Además, se deben realizar bloqueos nerviosos siempre que exista indicación para ello.
Tratamiento de las reacciones sistémicas
En caso de una sobredosificación:
Leve-moderada: diazepam 1-2 mg i.v. diluido en 10 ml de suero salino y oxígeno.
Grave: oxígeno, soporte ventilatorio (intubar si hay apnea), diazepam (0,1 mg/kg) y aumentar de 5-10-15 mg i.v. lentamente, tiopental 100-150 mg, en caso de convulsiones, fluidoterapia i.v. y traslado urgente a la UCI.
En caso de una reacción anafiláctica:
Leve: adrenalina s.c. 0,3-0,5 mg/20 min.
Grave: oxígeno, adrenalina 0,5 mg i.v. diluida/5-10 min y traslado a la UCI.
En caso de una reacción psicógena: es una reacción vasovagal frecuente y tan sólo se tratará con posición de Trendelenburg, tranquilizando al paciente, y la aplicación de medidas preventivas al levantarse de la camilla tras la intervención, indicándole que lo debe hacer lentamente y tras permanecer sentado durante unos segundos. A veces, es preciso: fluidoterapia y atropina, 1/2-1 ampolla (i.v.).
Prevención de las complicaciones en la anestesia local
Para evitar las posibles complicaciones descritas anteriormente, siempre tendremos en cuenta las siguientes recomendaciones:
No sobrepasar las dosis máximas y usar concentraciones del 1%.
Esperar el tiempo de latencia previo a intervenir quirúrgicamente (5-10 min).
Preguntar por alergias (indagar sobre procedimientos dentales previos).
Desinfectar generosamente la zona a infiltrar.
Aspirar la jeringa "siempre" antes de presionar el émbolo, y presionar suavemente. Si aparece aspiración sanguínea, interrumpir la anestesia presionando levemente la zona con una gasa estéril y desechar la jeringuilla, continuando la infiltración con una nueva.
Si en el momento de la punción apareciera un dolor intenso y generalmente irradiado, es porque hemos lesionado una terminal nerviosa; en este caso, hay que retirar un poco la infiltración perineural y continuar infiltrando en otra zona.
Preguntar a menudo al paciente para valorar precozmente cualquier complicación.
Evitar hacer comentarios inapropiados que asusten al paciente y mantener siempre contacto verbal con él.
PROCEDIMIENTOS DE ANESTESIA LOCAL
Existen tres tipos de anestesia local: a) tópica (epidérmica, mucosa); b) local por infiltración (percutánea), y c) por bloqueo regional (nervio periférico menor o mayor). Vamos a describir estas modalidades y las peculiaridades de cada procedimiento:
Anestesia tópica
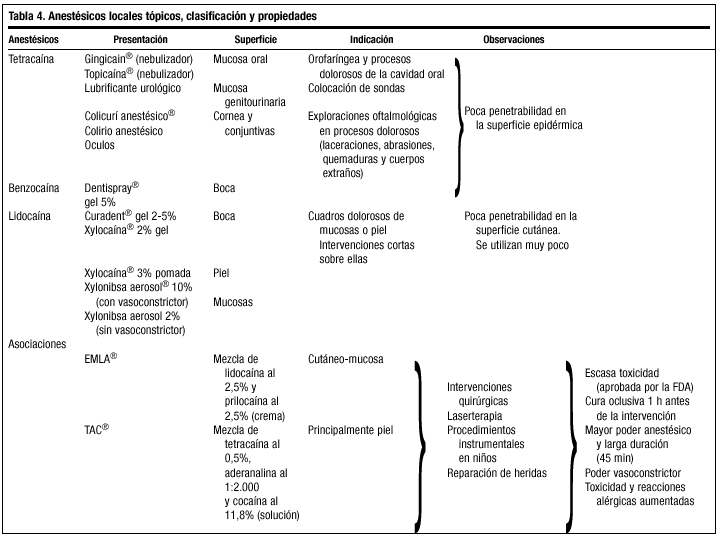
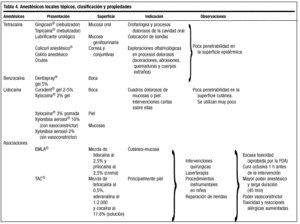
La anestesia local tópica (AT) consiste en la aplicación directa del agente anestésico sobre la piel o las mucosas produciendo una inhibición de los estímulos dolorosos, táctiles y térmicos. En la tabla 4 se resumen los tipos, indicaciones y propiedades de estos anestésicos.
Vamos a detenernos en los siguientes: anestesia ocular, uso del EMLA® y crioanestesia.
Anestesia ocular oftálmica
La anestesia tópica eliminar el dolor y permite una exploración cómoda, al eliminar el blefarospasmo y el lagrimeo; por ello, resulta de extrema utilidad en la valoración de:
Laceraciones y abrasiones corneales.
Quemaduras oculares, originadas por agentes físicos o químicos.
Úlceras corneales, sobre todo las producidas por cuerpos extraños y lentes de contacto.
La técnica se realizará siempre tras la valoración sensorial y visual:
1. Se indica al paciente que dirija la mirada hacia arriba.
2. Se aplican 2 gotas del colirio anestésico en la conjuntiva tarsal inferior (fondo de saco). La tetracaína (colirio anestésico) tiene una latencia de 3-4 min y su efecto permanente durante 30-40 min.
EMLA®
Está compuesto por lidocaína 25 mg y prilocaína 25 mg, junto con excipientes de polyoxietileno y carboxipolimetileno. El efecto anestésico (menor que con lidocaína infiltrada) se alcanza al cabo de una hora de su aplicación y su duración es de una hora. Se presenta en forma de crema o parches autoadhesivos de 4 cm de diámetro.
Tiene una tolerabilidad favorable, aunque en niños menores de 6 meses puede producir metahemoglobinemia, capacidad atribuida al metabolito de la prilocaína (ortotoluidina). Sus indicaciones más habituales son:
Desbridamiento de úlceras.
Preanestesia por infiltración.
Para procedimientos en los niños (junto con sedación):
* Aspiración de médula ósea.
* Reparación de laceraciones.
* Punción lumbar.
* Manipulaciones ortopédicas.
* Examen en abusos sexuales.
* Desbridamiento de heridas.
Crioanestesia
Es otro tipo de anestesia local tópica que, mediante el frío, inhibe el impulso nervioso. El efecto criógeno la producen diferentes compuestos químicos: Cloretilo® (el más utilizado), Fluoretilo® (efecto más prolongado). Su forma de aplicación generalmente es en aerosol, que se accionará a unos 5 cm de la lesión durante más de 5 s; de esta forma se conseguirán de 2-5 s de anestesia. No se deben emplear para los ojos ni inhalarlos, ya que son muy tóxicos e inflamables.
La indicación más habitual de la crioanestesia es como preanestesia:
1. Previa punción o incisión (abscesos, infiltración articular).
2. Complementaria a otra modalidad anestésica (de una infiltración subcutánea).
Anestesia por infiltración
Es de elección en la mayoría de las intervenciones de cirugía menor. El agente anestésico se infiltra extravascularmente en el tejido subcutáneo y en la dermis. Allí actuará sobre las terminaciones nerviosas, inhibiendo su excitación. Existen tres formas para la infiltración del anestésico local.
1. Infiltración angular.
2. Infiltración perifocal o perilesional.
3. Infiltración lineal.
La elección depende del tipo de intervención, del tamaño de la zona a anestesiar y de las características de la lesión:
Las lesiones superficiales (nevos, dermatofibromas) son susceptibles de la infiltración angular.
Las lesiones subcutáneas como quistes, abscesos o lesiones vasculares se deben infiltrar con la infiltración perilesional. Esta forma es también útil para las lesiones superficiales, pero no es aconsejable realizar la angular en las descritas en este apartado, por el riesgo de puncionar el quiste, absceso, etc.
Las laceraciones de la piel se infiltrarán siguiendo los márgenes de la misma de forma lineal perilesional o intralesional.
Procedimiento
Para realizar la técnica de anestesia por infiltración necesitamos los siguientes materiales: guantes y gasas estériles, povidona yodada, jeringas desechales (1, 2, 5, 10 ml), agujas desechales subcutánea 25 G e intramuscular 21 G.
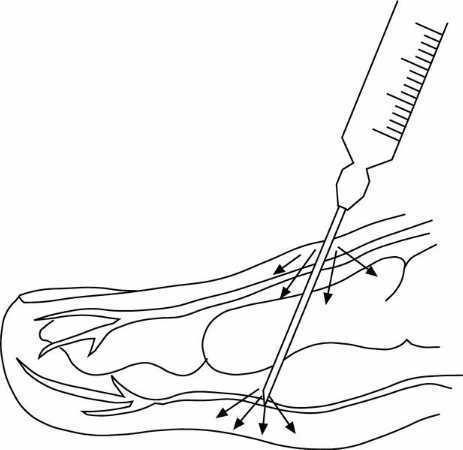
1. Previa antisepsia, se realiza la primera punción (en un poro cutáneo) con una aguja de calibre fino (las punciones son menos dolorosas). Se produce un primer habón dérmico (aguja inclinada 45o respecto a la piel) o intraepidérmico, que es menos doloroso, con 0,5-1 ml de anestésico. Sobre este habón se aplica un ligero masaje para que el anestésico se extienda entre los tejidos.
2. A partir del punto de entrada, se efectuará la infiltración subcutánea de campo, para lo que se empleará una aguja de mayor calibre y más larga (i.m. de adultos o de niños) que se introducirá por el habón inicial, con una angulación inferior a 30o.
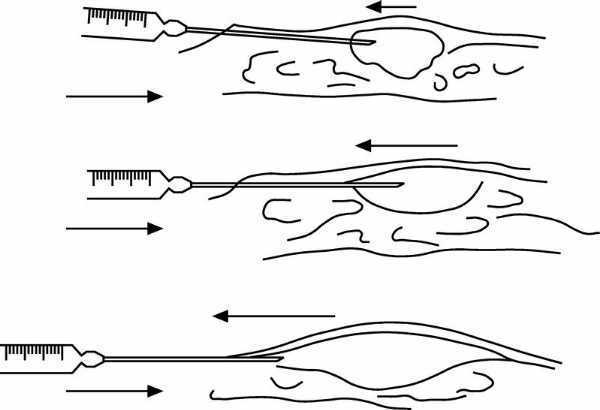
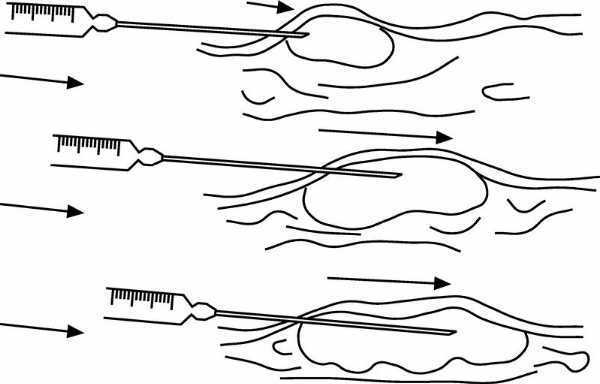
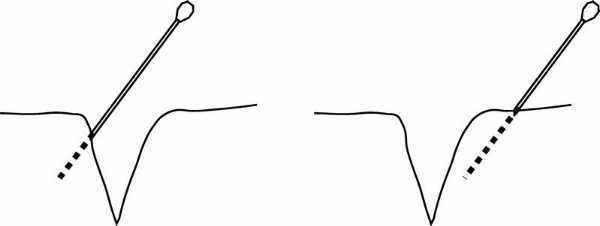
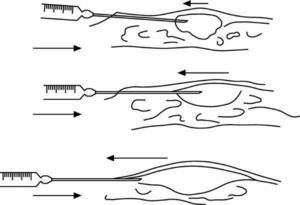
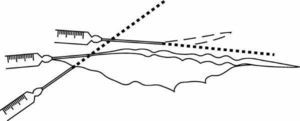
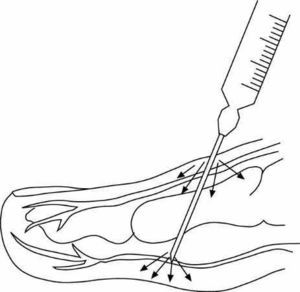
La introducción del anestésico se hará preferentemente "en retirada de la aguja" (fig. 2):
Figura 2. Infiltración subcutánea de campo "en retirada": se presiona el émbolo a la vez que se extrae la aguja.
Se introduce la aguja hasta la profundidad deseada.
Se aspira para confirmar que no estamos en un lecho vascular.
Se retira lentamente mientras se presiona el émbolo de la jeringa.
Otra modalidad (fig. 3) consiste en introducir el anestésico a la par que la aguja. Esto tiene algún riesgo de introducir en un vaso el líquido anestésico, por lo que es más segura la anterior modalidad.
Figura 3. Infiltración subcutánea de campo "a la par": se presiona el émbolo a la par que se introduje la aguja.
Se pueden seguir tres patrones de infiltración subcutánea de campo: a) angular; b) perilesional, y c) lineal.
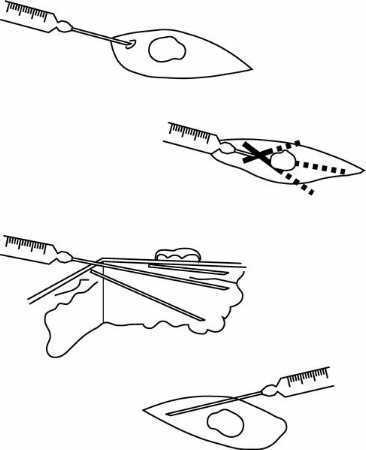
Infiltración angular
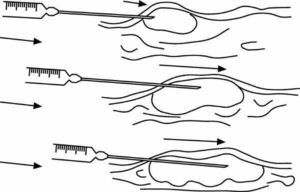
A partir del punto de entrada, se infiltra el anestésico siguiendo tres o más direcciones diferentes, a modo de abanico. Para cambiar la dirección, la aguja saldrá del punto de entrada con el fin de evitar laceraciones de los tejidos.
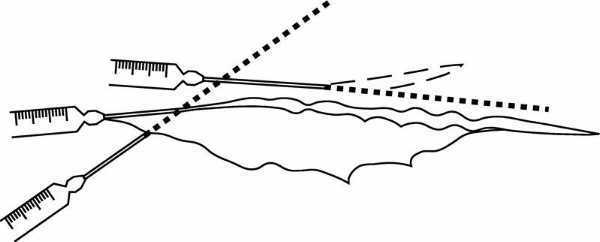
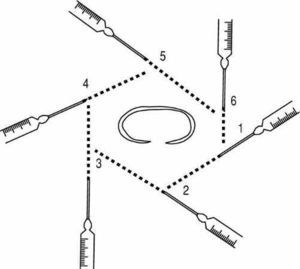
En cualquier lesión cutánea se hará la infiltración a partir de dos puntos de entrada, cada uno situado a un lado de la lesión, de manera que una línea que una ambos puntos coincida con el eje mayor de la lesión (fig. 4a). Son aconsejables márgenes amplios para no tener que administrar de nuevo anestesia antes de finalizar la intervención. Se calculará la longitud de la aguja según el tamaño de la lesión y la modalidad de la infiltración. Otra alternativa consiste en puncionar una sola vez (fig. 4b). En este caso se pincha, además, dentro de la piel que se va a retirar, con lo que la lesión tisular, dependiente de la anestesia, es la menor posible.
Figura 4. a) Infiltración angular "en abanico". b) Infiltración angular "en una sola punción".
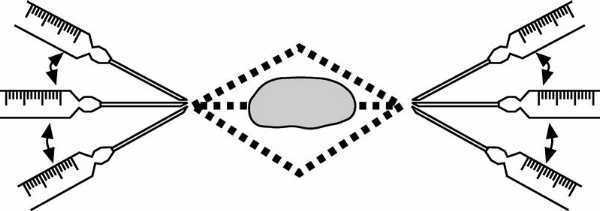
Infiltración perilesional
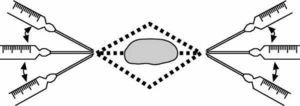
A partir de cada punto de entrada se infiltrará el anestésico en una única dirección, de manera que se rodea la lesión mediante diferentes infiltraciones, cada una con su propio punto de entrada, formando una figura poliédrica y dejando un margen de seguridad amplio para no puncionar la lesión que se pretende bloquear (fig. 5).
Figura 5. Infiltración perilesional.
Las punciones sucesivas se superponen, es decir, se van realizando sobre tejido, ya impregnado el anestésico, con lo que el dolor de la punción dérmica será mayor solamente en la primera punción.
Se empleará, como en el caso de la técnica angular, la longitud de la aguja que se desee con respecto al punto de entrada.
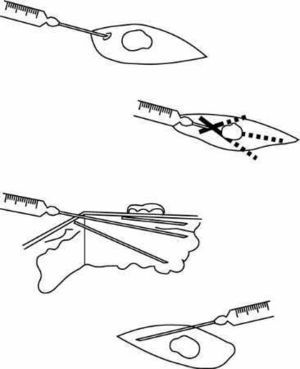
Infiltración lineal
Si la lesión que se va a intervenir es una laceración cutánea, se infiltrará siguiendo la línea del corte de forma li-
neal e imbricada (fig. 6).
Figura 6. Infiltración lineal imbricada.
Si la herida es limpia, se puede realizar la inyección en sus labios, mientras que si es contusa y tiene bordes irregulares, es preferible utilizar una técnica perilesional desde la zona no lesionada (fig. 7), siguiendo linealmente los márgenes de la herida para no introducir contaminación microbiana.
Figura 7. Infiltración lineal intralesional y perilesional.
Anestesia locorregional
Esta modalidad de anestesia local se caracteriza por el bloqueo de un nervio periférico con el objetivo de obtener anestesia en el territorio inervado por el mismo.
Las ventajas son:
Mayor duración de acción.
Ausencia de distorsión de la zona que se va a inter-
venir.
Sus inconvenientes consisten en:
Riesgo de daño neural directo (neuritis por punción neural) o por compresión a partir de hematomas.
Mayor latencia de acción.
Estos inconvenientes se minimizan si tenemos un buen conocimiento de la anatomía junto con una habilidad técnica depurada.
Existen múltiples aplicaciones de la anestesia regional (anestesia epidural, etc.), aunque en el ámbito de la medicina de familia son los bloqueos digitales los más habituales y, sólo excepcionalmente, otros bloqueos en los cuales se requiere un conocimiento anatómico preciso del trayecto del nervio y la suficiente experiencia en la realización de la técnica.
Bloqueos digitales
El bloqueo digital consiste en el bloqueo de los nervios interdigitales. Suelen utilizarse mepivacaína 1% o lidocaína 1%.
Indicaciones
Lesiones de los dedos (laceraciones, desbridamiento de heridas, panadizo, cuerpos extraños).
Patología de la uña (paroniquia-absceso subungueal, uña encarnada, biopsia ungueal).
En ambos casos está contraindicado el uso de vasoconstrictor.
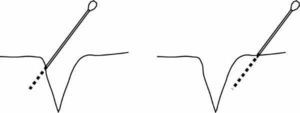
Los nervios interdigitales están situados a cada lado de la faringe y se dividen en dos ramas, palmar (localizados en las 5 h y 7 h), y dorsal (a las 10 h y a las 2 h) (fig. 8a).
Figura 8. a) Bloqueo digital: situación de las dos ramas dorsales y las dos ventrales de los nervios digitales. b) Bloqueo digital: infiltración de la rama dorsal y ventral de un lateral del primer dedo del piel.
Procedimiento
Previa antisepsia, se introduce una fina aguja en la base de la falange proximal, en una localización laterodorsal. La aguja penetra hasta el punto en el que se calcula que está situado el nervio colateral digital palmar y, previa aspiración, se inyecta 1 ml de anestésico. A continuación, se retira la aguja hasta inmediatamente por debajo de la piel, a la vez que se aspira de nuevo y se inyecta una roncha subcutánea a lo largo de la cara lateral (fig. 8b). De la misma manera, se realiza en el otro servicio colateral. El volumen total inyectado no debe superar los 4 ml, debido a que volúmenes mayores pueden comprimir los vasos digitales. Antes del procedimiento, esperaremos de 10 a 15 min para que se difunda el anestésico y el bloqueo sea completo.
Bloqueo digital intermetacarpiano
Se emplea en la mano para reparar laceraciones complejas de los dedos y para reducir fracturas de cualquier dedo. Se realiza inyectando el anestésico en la base del dedo para bloquear los nervios a su paso entre los metacarpianos. Para ello se introduce la aguja 2 cm por encima de la comisura interdigital hasta llegar al espacio intermetacarpiano. Al inyectar el anestésico local (1-2 ml) notaremos que se rellena. Esto anestesia los lados adyacentes de los dedos. Para bloquear un dedo completo hay que infiltrar el espacio vecino.
Bloqueos en cabeza y cuello
El conocimiento de algunos bloqueos tronculares del área facial es de gran utilidad en la mayor parte de los procedimientos de cirugía menor en la región facial, así como el tratamiento de las heridas producidas en dicha área.
El bloqueo troncular facial presenta, respecto a la infiltración local, además las ventajas propias de la anestesia locorregional:
Resulta menos dolorosa.
Requiere menos cantidad de anestésico para áreas mayores.
No distorsiona el tejido que se va a tratar, no alterando los márgenes de las lesiones.
El punto de bloqueo se encuentra alejado de las áreas a tratar, hecho importante en heridas contaminadas.
Ahorra tiempo.
Permite trabajar sobre áreas extensas, con menos riesgo que la anestesia general.
La vía intraoral resulta muy cómoda para el paciente y para el médico.
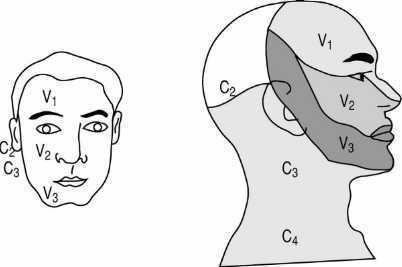
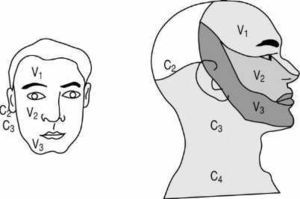
Ello es así siempre que el médico tenga adecuado conocimiento anatómico y experiencia. La inervación sensitiva cervicofacial corresponde principalmente al quinto par craneal (nervio trigémino) y a ramos sensitivos del plexo braquial (C2 y C3) (fig. 9).
Figura 9. Inervación sensitiva derivada de las 3 ramas del trigémino y de las ramas cervicales C2 y C3.
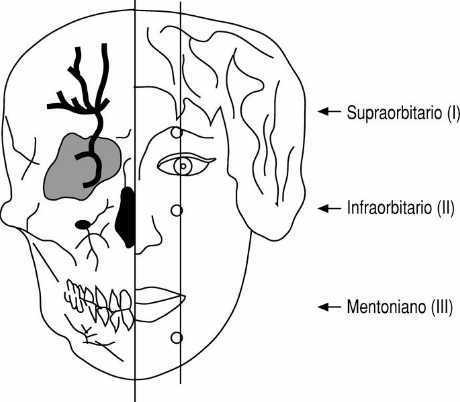
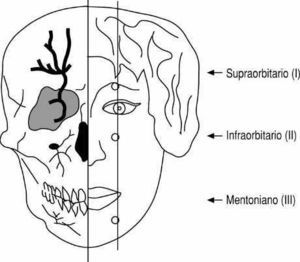
Resulta de especial interés la alineación anatómica del agujero o de la escotadura supraorbitaria, el agujero infraorbitario y el agujero mentoniano, en una línea vertical trazada desde la pupila hasta la comisura oral (fig. 10). Esta línea permite situar la topografía de los nervios supraorbitario-supratroclear, infraorbitaio y mentoniano.
Figura 10. Alineación de los orificios de salida de los nervios supraorbitario, infraorbitario y mentoniano.
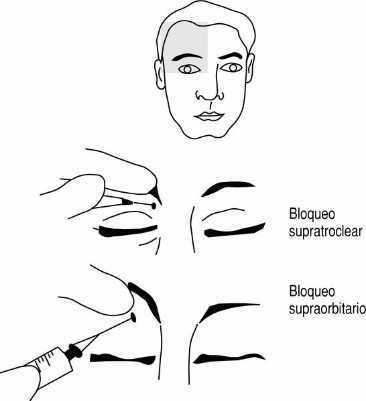
Bloqueo supraorbitario y supratroclear
Materiales. Se recomienda utilizar lidocaína o mepivacaína al 1% con o sin vasoconstrictor, con jeringa de 2 cm3 y aguja subcutánea.
Indicaciones:
Intervenciones en la región frontal.
Heridas profundas y abrasiones en la frente (no aconsejable ante fracturas).
Tratamiento de dolor postraumático en la región frontal.
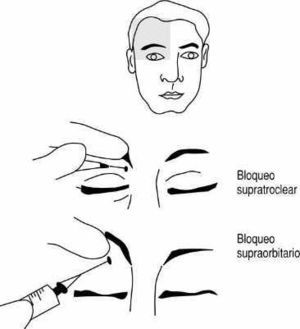
Localización. Unión del tercio medial con el central de la arcada supraorbitaria. Esta infiltración permite anestesiar la mayor parte de la frente.
Nervio supratroclear: se inyectará un habón de líquido (1-2 ml) anestésico por encima de la raíz nasal, avanzando en el plano subcutáneo hacia la ceja.
Nervio supraorbitario: tras palpar la arcada supraorbitaria se dirige la aguja hacia el agujero supraorbitario (2,5 cm lateralmente a la línea mediosagital, en el borde superior de la órbita) y se inyecta 1 o 2 cm3 de anestésico. Se consigue la anestesia de la región frontal lateral, palpebral superior y conjuntiva (fig. 11).
Figura 11. Bloqueo supraorbitario: nervio supraorbitario y supratroclear.
Bloqueo infraorbitario
Materiales. Igual que en el anterior.
Indicaciones:
Procedimientos en labio superior, mejilla y región lateronasal.
Diagnóstico diferencial en casos de neuralgia.
Intervenciones odontoestomatológicas.
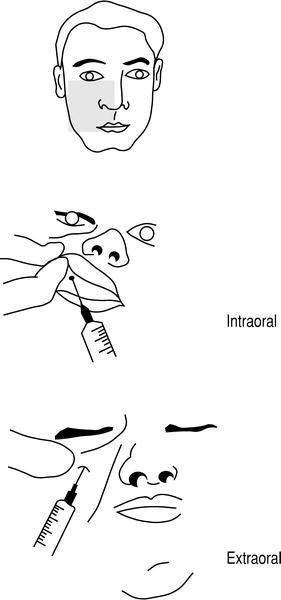
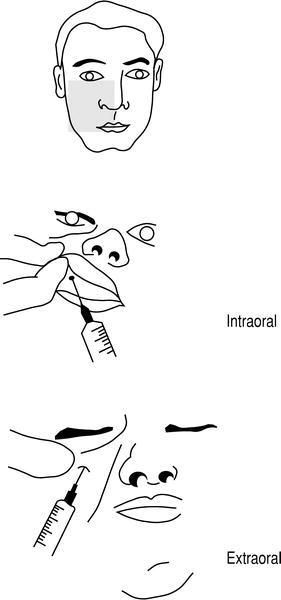
Localización. Unión del tercio medial con el tercio central del reborde infraorbitario y a 0,5-1 cm por debajo del mismo. Su bloqueo puede hacerse de dos maneras (fig. 12):
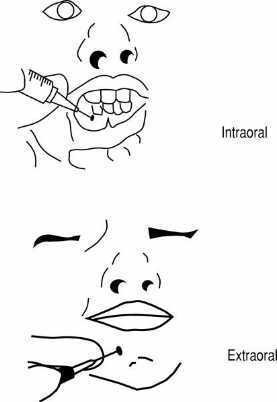
Figura 12. Bloqueo infraorbitario: vía intraoral y extraoral.
1. Intraoral. Se palpa la porción central del reborde orbitario inferior con el dedo medio y se desciende 1 cm, localizando el agujero infraorbitario. Tras levantar y evertir el labio superior, se inyecta 1-3 ml del anestésico a través de la mucosa del vestíbulo.
2. Extraoral. Se inyecta el anestésico por vía percutánea. Está indicada en casos de trismo o de dificultad para la apertura oral por edema o traumatismo.
Bloqueo mentoniano
Indicaciones:
Intervenciones quirúrgicas en el área mentoniana y labio inferior homolateral.
Intervenciones odontoestomatológicas.
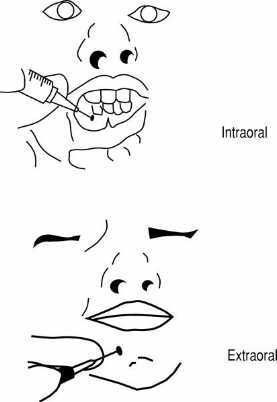
Localización. Emerge a través del agujero mentoniano, situado a 1-1,5 cm por encima del borde inferior de la mandíbula, la altura del primer premolar. Inerva la región mentoniana y el labio inferior de cada lado. Su bloqueo puede hacerse de dos maneras (fig. 13):
Figura 13. Bloqueo mentoniano: vía intraoral y extraoral.
1. Intraoral. Tras levantar y evertir el labio inferior, se inyecta 1-3 m el anestésico a través de la mucosa del fondo del vestíbulo, previa aspiración, hacia el agujero mentoniano.
2. Extraoral. Se infiltra el anestésico por vía percutánea hacia el punto topográfico correspondientes. Es más doloroso y está indicado en casos de trismo o de dificultad para la apertura oral.
Bloqueo auricular
Indicaciones:
Reparación de laceraciones del pabellón.
Extirpación de lesiones en el pabellón.
Reparación del desgarro del lóbulo.
Localización. El pabellón auricular recibe inervación sensitiva en su cara posterior y en el tercio inferior de la cara anterior a partir de los nervios auricular mayor y occipital menor (ramos del plexo cervical, C2-C3). El nervio auriculotemporal (rama del nervio trigémino, división mandibular) recoge la sensibilidad de los dos tercios superiores de la cara anterior del pabellón. La pared posteroinferior del conducto auditivo es inervada por el ramo auricular del nervio vago (ganglio yugular).
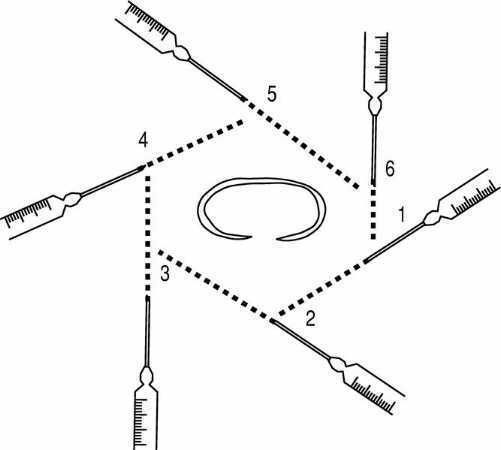
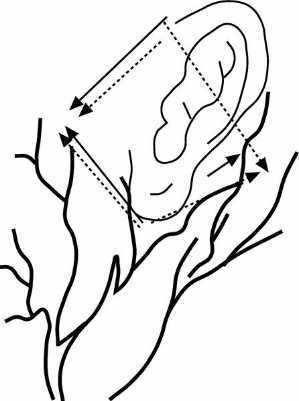
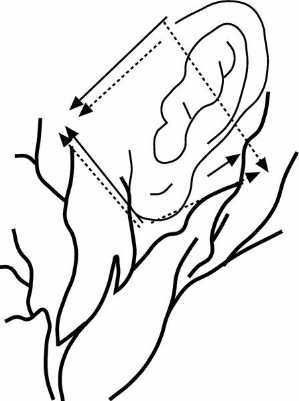
Suele realizarse una infiltración subcutánea, en forma de rombo (fig. 14), siguiendo el contorno del pabellón auricular con la aguja "muy plana" inmediatamente debajo de la piel:
Figura 14. Bloqueo "en rombo" de la oreja.
1. Nervio auriculotemporal: la aguja se inserta en la parte posterior del arco cigomático.
2. Nervios auricular mayor y occipital menor: se procede a la infiltración en V o en abanico partiendo del polo inferior del pabellón.
ANESTESIA EN PEDIATRIA
En el uso de anestésicos locales en los niños, se valorarán algunas peculiaridades:
No realizar anestesia local en los lactantes de menos de 3 meses de edad.
Se debe obtener el consentimiento de los padres o tutores.
Es útil utilizar una sedación previa al anestésico para disminuir su ansiedad, lo que permite, en muchos casos, no tener que emplear anestésicos.
Los anestésicos más frecuentemente empleados en pediatría son:
Lidocaína al 1%, cuya vida media es de 2-3 h en neonatos y niños. La dosis pediátrica máxima a emplear es de 4,5 mg/kg en solución al 0,25-0,5%. Se puede diluir en suero fisiológico al 0,9% hasta obtener la concentración deseada.
Mepivacaína al 1-2%. Su vida media se prolonga en los niños hasta las 9 h. Su dosis máxima es de 5 mg/kg y debe calcularse de manera individual según el peso y la edad del paciente. En lactantes y niños menores de 3 años se emplea una concentración del 0,2-0,5%. Si son mayores de 3 años o pesan más de 14 kg se emplea mepivacaína al 0,5-1%.
La adrenalina se puede emplear como vasoconstrictor siempre que no existan contraindicaciones en su uso.
Sedación
Existen distintos fármacos empleados en la sedación del paciente pediátrico. El más utilizado por su fácil manejo y aplicación con un mínimo de efectos secundarios es el midazolam intranasal (Dormicum®) [benzodiacepina miorrelajante, ansiolítica, hipnótica, anticonvulsiva y amnésica anterógrada]. Se emplea en la inducción de la anestesia tanto de forma ambulatoria por vía oral o intranasal como para la anestesia general por vía intramuscular o intravenosa. Se presenta en ampollas de 5 mg/5 ml y 15 mg/3 ml, sin diluir.
La dosis empleada en pediatría es de 0,2-0,4 mg/kg, que se aplica la mitad de la misma en cada cavidad nasal con una jeringa de insulina (sin aguja).
El fármaco comienza a actuar a los 10-15 min y tiene una duración de 20-30 min. Los efectos secundarios son la depresión respiratoria (10 veces más que el diazepam), la somnolencia y la marcha inestable y son transitorios (durante unas horas que no suele dejar efectos residuales). Durante su uso se controla la presión arterial, la frecuencia cardíaca y el resto de las constantes vitales.
GUÍA PARA RECORDAR EN LOS ANESTÉSICOS LOCALES
No sobrepasar las dosis máximas recomendadas (cargar personalmente la jeringa).
Esperar el tiempo de latencia de 7-15 min.
Usar vasoconstrictor, si no existe contraindicación.
Preguntar por alergias.
Aspirar la jeringa siempre antes de presionar el émbolo.
Disponer siempre de material y medicación de reanimación cardiopulmonar.
En los bloqueos regionales es imprescindible el conocimiento de la anatomía local.
Correspondencia: Dr. J.M. Arribas Blanco. Berlín, 4, portal 2, 3.o B. 28224 Pozuelo de Alarcón. Madrid.
BIBLIOGRAFIA GENERAL
Arribas JM. Cirugía menor y procedimientos en medicina de familia. Madrid: Jarpyo Editores, 2000.
Arndt K, editor. Manual of Dermatologic Therapeutic (5.a ed.). Boston: Little Brown, 1995.
Bull MJV, Gardiner P. Surgical procedures in primary care. Oxford University Press, 1995.
Camacho F, De Dulanto F. Cirugía dermatológica. Madrid: Grupo Aula Médica, 1995.
Ferrera PC, Chadler R. Anestesia en servicio de urgencias (parte 1 y 2). Am Fam Physician (ed. esp.) 1995; 229-242.
John L, Pfenninger Grant C, Fowler. Procedures for primary care physicians. Mosby Year Book, Inc., St Louis: 1994.
Lask GP, Moy RL. Principles and techniques of cutaneous surgery. McGraw-Hill, 1996.
Roenigk R, Roenigk H, editores. Dermatologic surgery. Principles and practice (2.a ed.). Nueva York: Marcel Dekker, Inc., 1996.
Sobbotta. Atlas de anatomía humana, Putz R, Pabst R, editores (21.a ed.). Madrid: Editora Panamericana, 2000.
Taddio A, Stevens B, Graigk et al. Efficacy and safety of lidocaine-prilocaine cream for pain during circumcision. N Engl J Med 1997; 336: 1197-1201.
Vija K Sodera. Minor surgery in practice. Cambridge: Cambridge University Press, 1994.
Material docente del Grupo de Trabajo de Cirugía Menor en Medicina de Familia1.
Cirugía menor y procedimientos en medicina de familia on line: curso de cirugía menor por Internet dentro del portal: www.medifusion.
com. Madrid, 2001.
Curso Multimedia de simulación en cirugía menor SimCim2, en soporte CD-ROM desarrollado por Software de Medicina, http://www.softmed.com. Madrid, 1999.
Curso básico de cirugía menor en medicina de familia. Grupo de Trabajo de Cirugía menor en medicina de familia. Madrid, 1997.
Curso avanzado de cirugía menor en medicina de familia. Grupo de Trabajo de cirugía menor en medicina de familia. Madrid, 1999.
Multitalleres cirugía menor. Arribas JM et al. Grupo de Trabajo de Cirugía Menor en Medicina de Familia. Madrid, 2001.
Página Web: www.cirugiamenor.org.