En Atención Primaria vemos muchos pacientes con infección respiratoria baja (IRB), la mayoría víricas, aunque un porcentaje incierto de ellas son bacterianas. El diagnóstico diferencial IRB/neumonía es difícil. La medida de la proteína C reactiva (PCR) y procalcitonina pueden servir para este diagnóstico diferencial, pero estas técnicas requieren más estudios. La placa de tórax es lo más útil, pero la enorme prevalencia de la IRB limita su uso. El diagnóstico y tratamiento de la IRB se hace en base a hallazgos clínicos. Los antibióticos no son eficaces en la IRB, además de tener su tasa de efectos secundarios. Además el uso de antibióticos se asocia al riesgo de padecer infecciones por bacterias resistentes. La prescripción racional de antibióticos disminuye la prevalencia de dichas infecciones. Una explicación apropiada, la prescripción retardada, y la educación para la salud, son clave cuando no se pautan antibióticos a un paciente con IRB que esperaba recibirlos.
Attention is given in Primary Care to many patients with Lower Respiratory Tract Infection (LRTI), most of these infections being viral, although some unknown percentage is bacterial. It is difficult to make a differential LRTI/pneumonia diagnosis. Measuring the C-reactive protein and procalcitonin may aid in this differential diagnosis, but these techniques require further study. The chest X-ray is the most useful tool in this situation, however, the high prevalence of LRTI limits its use. The diagnosis and treatment of LRTI is based on clinical findings. Antibiotics are not effective in LRTI and also have a rate of side effects. In addition, the use of antibiotics is associated to the risk of suffering resistant bacterial infections. A rational use of antibiotics can decrease the prevalence of resistant bacterial infections. Giving a proper explanation to the patient and delaying the antibiotic prescription and providing health education are key aspects when not prescribing antibiotics to a patient who is expecting them.
En Atención Primaria (AP) vemos muchísimos pacientes con síntomas de infección respiratoria baja (IRB) o bronquitis (tos y esputo amarillento). Esta consulta, en apariencia sencilla, presenta puntos importantes difíciles de resolver. Con frecuencia atribuimos estas infecciones a un virus, aunque después pautemos antibióticos. La mayor parte de las veces abordamos estos casos sin apoyo de ninguna prueba diagnóstica y realizamos el diagnóstico diferencial de la IRB frente a la neumonía en base a hallazgos clínicos. Finalmente optamos por pautar, o no, un antibiótico. En esta última decisión tenemos en cuenta nuestros conocimientos de la etiología de la enfermedad, el nivel del tracto respiratorio que creemos afectado, nuestro conocimiento de la eficacia terapéutica y los efectos adversos del antibiótico, así como la expectativa del paciente, ya que creemos que espera ser tratado con antibiótico. En este artículo revisamos la evidencia disponible acerca de la etiología de estas infecciones, la exactitud del diagnóstico clínico, las posibilidades de diagnóstico diferencial de la IRB frente a la neumonía, la eficacia terapéutica del antibiótico y el impacto que dicha prescripción pueda tener en la satisfacción del paciente y en la salud pública.
ETIOLOGÍA DE LA INFECCIÓN RESPIRATORIA BAJA: “TIENE USTED UN VIRUS”Aunque los virus han sido considerados el agente causal de la mayoría de las IRB1,2, la etiología de estas infecciones es, en realidad, poco clara. Se han hallado virus en un 823% de los casos3, mientras que entre un 253-5 y un 44%3,6 de los pacientes presentan bacterias en el esputo. Estos hallazgos microbiológicos son, sin embargo, difíciles de interpretar, porque a veces las bacterias encontradas forman parte de la flora bacteriana orofaríngea3. En todo caso, en AP se piden rara vez pruebas de microbiología. El diagnóstico de la IRB se hace casi siempre en base a hallazgos clínicos.
DIAGNÓSTICO: INFECCIÓN RESPIRATORIA BAJA FRENTE A NEUMONÍAEl diagnóstico clínico de la IRB es aún complicado. Su diagnóstico diferencial frente a la neumonía es especialmente difícil. Los signos y síntomas de la IRB y la neumonía son muy parecidos2,7 y muy inespecíficos. Sabemos que en el Reino Unido un 6% de los adultos que acuden a la consulta del médico de familia con tos aguda, sin enfermedad pulmonar o cardiaca previa, tiene un criterio de neumonía en la placa de tórax7. También conocemos que en la neumonía el retraso en la prescripción de un antibiótico está asociado con un incremento de la mortalidad7. La tos en ausencia de fiebre y la taquicardia o taquipnea sugieren IRB más que neumonía. La presencia de constantes vitales normales y la ausencia de estertores o matidez en la percusión minimizan la posibilidad de que se trate de neumonía. Sin embargo, la neumonía en pacientes ancianos se caracteriza a menudo por la ausencia de signos y síntomas2. Una revisión sistemática7 mostró que pacientes en los que se sospechaba neumonía con tos, taquicardia, fiebre y crepitantes tenían una probabilidad real de neumonía, observable en la placa de tórax, de entre el 18 y el 42%; la incertidumbre diagnóstica es muy alta incluso con este cuadro. La tos, la diarrea y la temperatura superior o igual que 38° C se han presentado como predictores independientes significativos de neumonía8. La presencia en pacientes con sospecha de neumonía de 1 ó 2 de los siguientes 4 parámetros: edad superior a 65 años, confusión, taquipnea superior a 30 ventilaciones por minuto (vpm) y presión arterial inferior a 90/60 mmHg se asocia con una mortalidad a los 30 días del 8,15%, frente a un 0,9% de los que no tienen ninguno9. En un ensayo clínico10 (antibiótico frente a no tratamiento) sólo un paciente diagnosticado clínicamente de IRB no complicada, asignado aleatoriamente al grupo de no tratamiento, fue posteriormente diagnosticado de neumonía.
Se ha propuesto la medida de la proteína C reactiva (PCR) y de la procalcitonina para apoyar el diagnóstico diferencial entre IRB y neumonía en AP. Los niveles de PCR por encima de un valor se asocian a la neumonía. Un estudio mostró que los pacientes con una PCR inferior a 20 y no más de uno de los siguientes síntomas: diarrea, tos seca y temperatura igual o superior a 38° C tenían un 97% de posibilidades de no tener neumonía8. Sin embargo, una revisión sistemática11 del valor de la PCR en el diagnóstico de la IRB concluyó que la PCR no es ni sufientemente sensible ni suficientemente específica en el diagnóstico de la neumonía observada en la radiografía ni en el de la IRB de origen bacteriano. Esta conclusión se basa en que hay aún pocos estudios y son de baja calidad.
Los niveles de procalcitonina, que están típicamente elevados en la infección bacteriana, se han propuesto como un modo de identificar pacientes que requieren tratamiento antibiótico. Sin embargo, es necesario estudiar más la validez de la procalcitonina en la discriminación de pacientes con IRB y pacientes con neumonía2.
La radiografía de tórax continúa siendo en AP la prueba que da el mejor diagnóstico diferencial de IRB frente a la neumonía. Pero para llevarlo a cabo habría que pedir placas a un elevadísimo número de pacientes. Esto, unido a la posibilidad de tratar una neumonía con antibiótico sin realizar ninguna prueba, limita la utilidad de la placa simple.
El diagnóstico diferencial de la IRB y la neumonía sigue dependiendo del juicio clínico. La PCR y la procalcitonina son parámetros cuya utilidad requiere más estudios. Una vez estudiada su validez, su utilización en AP podría plantearse.
¿DEBEMOS PAUTAR ANTIBIÓTICO? EVIDENCIACIENTÍFICA DE SU EFECTOEntre un 40 y un 80% de los pacientes con síntomas de IRB reciben antibióticos en diferentes países occidentales3,12,13. Los estudios españoles14-16 presentan tasas de prescripción de antibiótico para la IRB muy dispares, oscilando entre el 12 y el 76% de los pacientes.
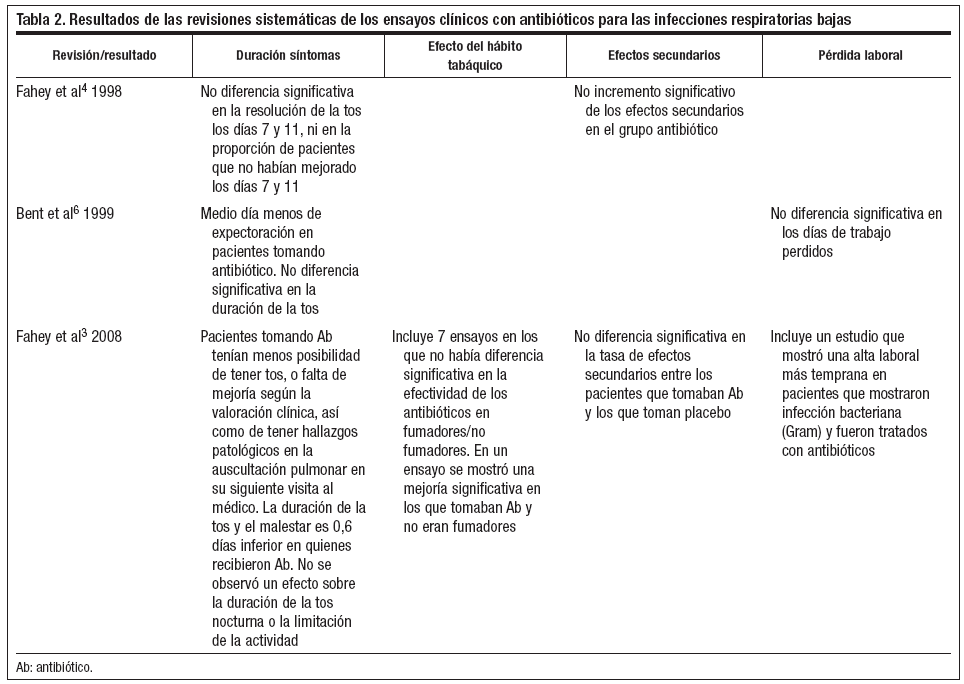
Hemos revisado ensayos clínicos10,17-21 y revisiones sistemáticas3,4,6 de ensayos clínicos donde el antibiótico era comparado con placebo, con nada o con otra medicación. Todos estos estudios se hicieron en pacientes que no tenían ninguna enfermedad respiratoria activa previa. Únicamente dos ensayos clínicos10,17 incluyeron a niños además de adultos. Los resultados de estos estudios están presentados en las tablas 1 y 2.
Tabla 1. Resultados de los ensayos clínicos con antibióticos en la infección respiratoria baja
Tabla 2. Resultados de las revisiones sistemáticas de los ensayos clínicos con antibióticos para las infecciones respiratorias bajas
Se ha publicado que la decisión del médico de familia de no pautar antibióticos tiene un riesgo del 10% de pasar por alto una neumonía8. Sin embargo, la evidencia científica muestra que el antibiótico puede reducir únicamente medio día la duración de los síntomas en adultos con IRB previamente sanos. Una pequeña proporción de pacientes presentará efectos secundarios. En una primera aproximación a los resultados de los ensayos clínicos10,17-21 y a las revisiones3,4,6 se podría decir que tal vez los pacientes que mejoran son precisamente los que tienen neumonía o IRB de etiología bacteriana. Pero incluso considerando esta posibilidad, la evidencia no apoya el efecto terapéutico del antibiótico. El resultado muestra en conjunto que el uso del antibiótico es clínicamente irrelevante. Aunque en algunos ensayos algunos grupos de individuos mostraron un mayor beneficio que otros, estos grupos no se han definido correctamente aún. El enorme coste del antibiótico para los servicios sanitarios y para los pacientes es un precio demasiado alto a pagar por un efecto beneficioso tan bajo. Apoyando estos resultados, un estudio ecológico22 no mostró asociación entre la tasa local de prescripción de penicilina y los ingresos por neumonía.
Se puede recomendar no pautar antibióticos a pacientes sin problemas respiratorios crónicos con síntomas de IRB en AP23. Esta recomendación es especialmente segura en pacientes más jóvenes con síntomas leves.
IMPACTO EN LA SALUD PÚBLICA DE LA PRESCRIPCIÓN. “¿QUÉ OCURRESI LE DOY UN ANTIBIÓTICO?”Desde el comienzo de los años noventa se ha observado un descenso de la prescripción innecesaria de antibióticos24-27. Aunque la prescripción varía de un país a otro, un estudio mostró en EE. UU. un incremento proporcional desde mediados de los noventa en la prescripción de antibióticos de amplio espectro (azitromicina, claritromicina, quinolonas, amoxicilina-clavulánico, cefalosporinas de segunda y tercera generación). La resistencia bacteriana a los antibióticos se hace cada vez más prevalente, y una política liberal en el manejo de los antibióticos por parte de los médicos de familia puede empeorar la situación4,22,28-32. Estudios retrospectivos y prospectivos han documentado una fuerte asociación entre el uso previo de antibióticos y ser portador de infección por S. pneumoniae resistente29. Los países con una tasa de prescripción antibiótica más alta han mostrado tener tasas más altas de resistencia a antibióticos en algunos patógenos25. Un descenso en el uso de los antibióticos puede conducir a disminuir la prevalencia de infecciones por bacterias resistentes24,29.
El impacto negativo que la prescripción necesaria de antibióticos pueda tener en la sociedad y en la futura salud del paciente debe ser también considerado.
EXPECTATIVAS DE LOS PACIENTES. “¿NO ME DA USTED NADA, DOCTOR?”La expectativa de los pacientes de recibir un antibiótico12,30,33, junto con otros motivos no médicos31 como la presión asistencial o la presión de dar de alta laboral34, tiene una influencia en la prescripción. Es una creencia muy extendida entre los pacientes que los antibióticos curan la IRB, y se muestran muy satisfechos cuando se les pautan. A veces, ya lo sabemos, se enfadan cuando no se les pautan. El médico valora la buena práctica clínica y a la vez la satisfacción del paciente. La presión legal a la que estamos sometidos hoy en día añade complejidad a la decisión de no prescribir antibióticos.
Sin embargo, la percepción del médico de que el paciente espera recibir un antibiótico es a menudo inexacta. Prescripción antibiótica y satisfacción del paciente parecen ser factores no asociados30. Un estudio mostró que los pacientes a menudo creen que no tratar la IRB puede complicarla, pero desconocen la diferencia entre infección vírica y bacteriana31. Una aproximación científica a la prescripción de antibióticos requiere una correcta explicación al paciente sobre la actitud terapéutica tomada. Una explicación apropiada consigue altos valores de satisfacción en los pacientes4. La explicación debida, no la pauta de antibióticos, aumenta la satisfacción del paciente35, que ha demostrado ser predictora de recuperación sintomática35.
La prescripción retardada de antibióticos, es decir, dar a los pacientes la receta para tomar el antibiótico en caso de que los síntomas estén todavía presentes en unos días, se ha convertido en una estrategia común para acoplar una práctica basada en la evidencia con las expectativas de los pacientes. La prescripción retardada reduce el uso innecesario de antibióticos35. En dos ensayos clínicos, la prescripción retardada mostró reducir la satisfacción del paciente, y en un tercero mostró no tener efectos en la satisfacción del paciente.
La educación del paciente acerca del efecto real de los antibióticos puede reducir la prescripción innecesaria de antibióticos31. Los antibióticos prescritos para la IRB refuerzan la necesidad del paciente de buscar atención médica cada vez que tiene tos productiva28. Los pacientes que han recibido antibiótico una vez insistirán en tomarlo la próxima vez que tengan los mismos síntomas29. Los “pacientes educados” posiblemente no busquen atención médica cuando tengan síntomas de infección respiratoria baja, lo cual reducirá la carga de trabajo del médico. Se han sugerido tres temas para la educación de los pacientes:
Los antibióticos no muestran ningún efecto beneficioso en pacientes ambulatorios con IRB sin enfermedades subyacentes. Sin embargo, el diagnóstico diferencial clínico entre la IRB y la neumonía es muy difícil, y la posibilidad de pasar por alto una neumonía debe tenerse en cuenta cuando se toma la decisión de prescribir o no antibióticos.
El abuso de antibióticos aumenta el riesgo de padecer infecciones resistentes, tanto para el paciente como para la comunidad.
Una explicación apropiada por parte del médico sobre la actitud terapéutica tomada, la prescripción retardada de antibióticos y la educación de los pacientes son herramientas útiles para realizar una prescripción más basada en la evidencia científica sin discutir con el paciente.
Correspondencia: L. Ayerbe.
Thorpe Bay Surgery.
99 Tyrone Road.
Essex SS1 3HD. Reino Unido
Correo electrónico: luisayerbe@hotmail.com
Recibido el 13-05-2008; aceptado para su publicación el 24-03-2009.