El parto es un proceso fisiológico y, como tal, su asistencia ha de limitarse a acompañar a la mujer vigilando que siga su curso normal, evitar complicaciones y, en caso de que aparezcan, intentar resolverlas. El personal sanitario ha de conseguir un equilibrio entre seguridad y el menor grado de intervención posible.
El parto extrahospitalario se considera una urgencia por presentarse de forma inesperada, no siendo planeado previamente. Dado que debe ser atendido fuera de las condiciones ideales de un paritorio, es considerado una urgencia.
Childbirth is a physiological process and, as such, there should be limited assistance for the woman to ensure that it follows its natural process, avoiding any possible complication and, if they do appear, attempting to resolve them. Health personnel should try to achieve a balance between safety and the least possible outside assistance.
The out-of-hospital delivery is considered an emergency as it happens unexpectedly, that is, without being previously planned. Given that it has to be treated outside the ideal conditions of a maternity ward, it is considered as an emergency.
El parto extramuros o extrahospitalario supone el 0,5-1% de todos los nacimientos registrados en nuestro centro, dato similar al hallado en la literatura. La multiparidad, un bajo nivel sociocultural y el domicilio ubicado en áreas rurales con malas comunicaciones son considerados como los principales factores de riesgo del mismo1,2.
El objetivo de esta actualización es establecer cuál ha de ser la actitud y el manejo de los profesionales sanitarios, de atención primaria y urgencias, que se encuentren ante un parto inminente en el medio no hospitalario.
Definición de parto extrahospitalario y objetivos de la asistenciaEl parto extrahospitalario o extramuros es aquel que se presenta de forma inesperada, teniendo que ser asistido, en ocasiones, en unas condiciones no del todo adecuadas y por personal no formado para tal situación.
El personal sanitario que asiste al parto ha de conseguir un equilibrio entre seguridad y el menor grado de intervención posible3,4. Los objetivos de la asistencia son:
- -
Animar a la mujer y a su acompañante durante el parto, el alumbramiento y el periodo posparto.
- -
Observar a la parturienta: evaluar los factores de riesgo y detectar problemas de forma temprana.
- -
Llevar a cabo intervenciones menores, si son necesarias, como amniotomía y episiotomía.
- -
Trasladar a la mujer a un nivel mayor de asistencia si surgen factores de riesgo o si aparecen complicaciones que justifiquen dicho traslado.
El primer paso, como en toda atención médica, será realizar una historia clínica breve y centrándonos en los aspectos más relevantes para una atención inminente:
- -
Tiempo desde que se iniciaron las contracciones y frecuencia de estas.
- -
Pérdida de líquido amniótico o sangrado.
- -
Si percibe o ha percibido movimientos fetales en las horas previas.
Esta información se completará con la cartilla de embarazo si la paciente dispone de ella5. De esta interesará, sobre todo:
- -
Antecedentes personales.
- -
Semanas de gestación.
- -
Problemas en el embarazo actual.
- -
Gestaciones anteriores.
- -
Presentación fetal en el último control gestacional.
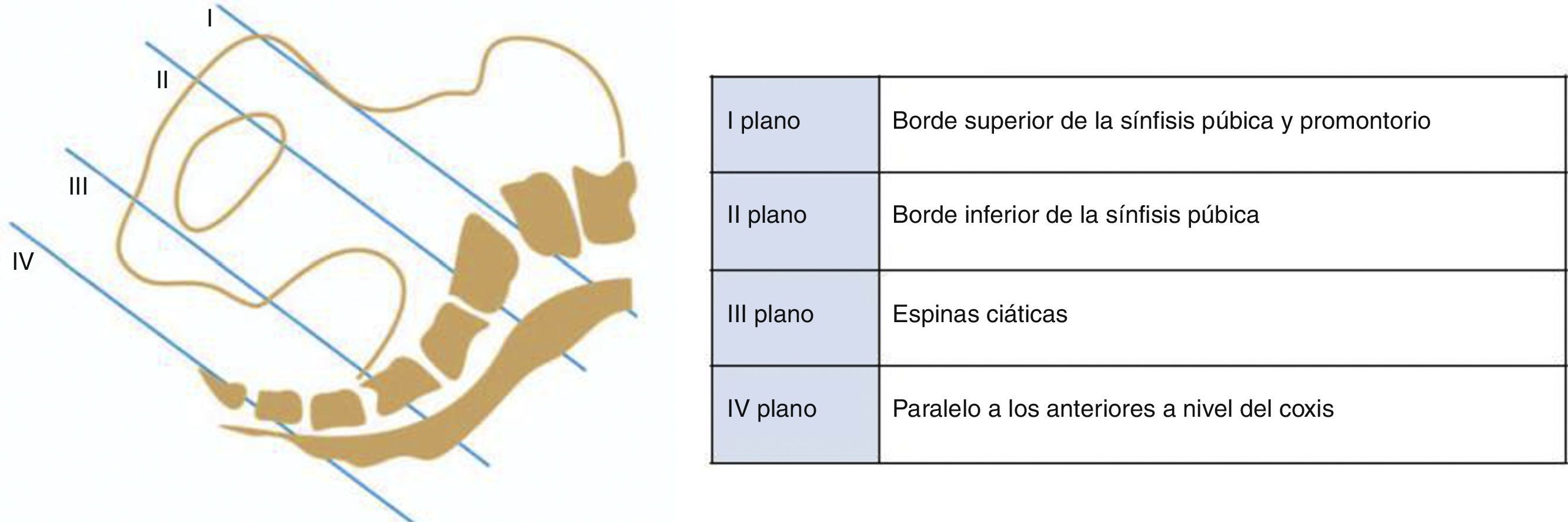
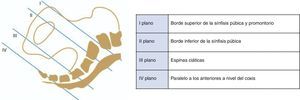
En primer lugar se realizará un tacto vaginal con el objetivo de evaluar las condiciones cervicales y la presentación fetal, la integridad de las membranas amnióticas, así como la pérdida hemática en caso de que esta exista. Se recomienda utilizar agua corriente si se necesita un lavado antes de un examen vaginal, no siendo necesario el uso de antisépticos (Grado de recomendación A)4. Atendiendo al test de Bishop se valorará la posición, la consistencia, el borramiento y la dilatación del cérvix, y respecto a la presentación fetal, se comprobará el tipo de presentación, el plano de Hodge y, a ser posible, la variedad de posición. La dilatación cervical es el ítem de mayor importancia, ya que dependiendo de esta, y de otros factores, será o no factible el traslado al hospital (en la fig. 1 se pueden observar los planos de Hodge6).
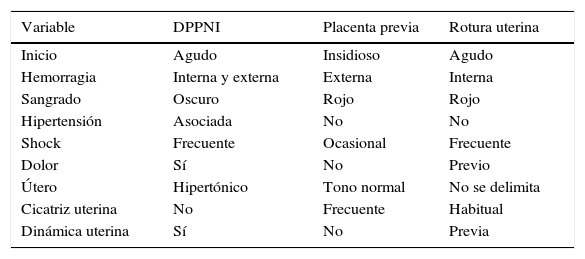
En caso de rotura de membranas se valorará la coloración del líquido amniótico (claro, amarillento, meconial o sanguinolento), y en caso de sangrado, las características de este, con el fin de establecer si se trata de un sangrado secundario a la dilatación cervical o bien si estamos ante una metrorragia de tercer trimestre, que implicaría la necesidad de traslado urgente al centro hospitalario más cercano por la elevada morbimortalidad maternofetal de estos cuadros (tabla 1).
Diagnóstico diferencial de las metrorragias de tercer trimestre
| Variable | DPPNI | Placenta previa | Rotura uterina |
|---|---|---|---|
| Inicio | Agudo | Insidioso | Agudo |
| Hemorragia | Interna y externa | Externa | Interna |
| Sangrado | Oscuro | Rojo | Rojo |
| Hipertensión | Asociada | No | No |
| Shock | Frecuente | Ocasional | Frecuente |
| Dolor | Sí | No | Previo |
| Útero | Hipertónico | Tono normal | No se delimita |
| Cicatriz uterina | No | Frecuente | Habitual |
| Dinámica uterina | Sí | No | Previa |
DPPNI: desprendimiento prematuro de placenta normoinserta.
El desprendimiento prematuro de placenta normoinserta, la placenta previa y la rotura uterina son 3 urgencias obstétricas que implican la necesidad de traslado urgente al centro hospitalario de referencia.
A continuación se realizará la auscultación del latido fetal directa con fonendoscopio o mediante ultrasonidos, y se comprobará mediante palpación abdominal la actividad uterina: intensidad, número y frecuencia de las contracciones. Es importante diferenciar entre el latido fetal y el materno, para lo cual, al mismo tiempo que se ausculta al feto, se tomará el pulso materno. La frecuencia cardíaca fetal normal está entre 120-160lpm.
Es recomendable canalizar una vía periférica con el objetivo de hidratar a la paciente o administrar medicación en caso de que se necesite (analgesia, betamiméticos, oxitocina, etc.).
La asistencia variará en función del periodo del parto en que se encuentre. Se considerará trabajo de parto franco cuando la paciente presente un borramiento cervical≥50%, y 3cm de dilatación y 2-3 contracciones cada 10min6. Clásicamente el parto se ha dividido en 3 periodos o fases:
- -
Fase de dilatación: desde el inicio del parto hasta la dilatación cervical completa (10cm).
- -
Fase de expulsivo: desde la dilatación completa al nacimiento del niño.
- -
Fase de alumbramiento: desde el nacimiento fetal hasta la expulsión de la placenta y las membranas.
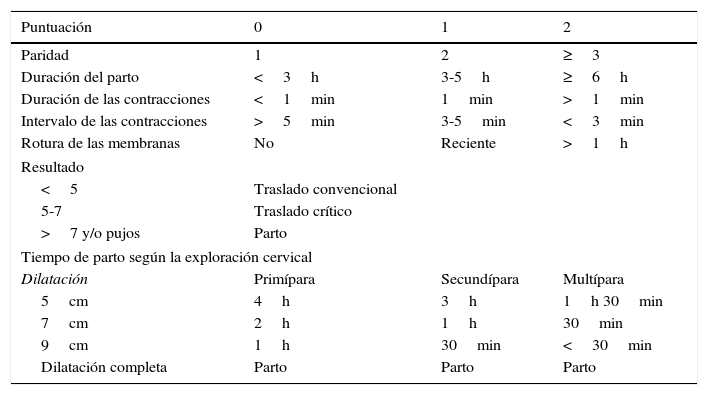
Reconocida la etapa del parto en la que se encuentra la mujer a nuestro cargo, debemos decidir si realizamos el traslado o, por el contrario, es preciso atender el proceso in situ. Para ayudarnos en esta determinación disponemos del test de Malinas7. Este nos permitirá decidir si es factible o no el traslado a un centro hospitalario atendiendo a la paridad de la paciente, el tiempo de parto, la duración de las contracciones e intervalo entre las mismas y la rotura de membranas (tabla 2).
Test de Malinas
| Puntuación | 0 | 1 | 2 |
|---|---|---|---|
| Paridad | 1 | 2 | ≥3 |
| Duración del parto | <3h | 3-5h | ≥6h |
| Duración de las contracciones | <1min | 1min | >1min |
| Intervalo de las contracciones | >5min | 3-5min | <3min |
| Rotura de las membranas | No | Reciente | >1h |
| Resultado | |||
| <5 | Traslado convencional | ||
| 5-7 | Traslado crítico | ||
| >7 y/o pujos | Parto | ||
| Tiempo de parto según la exploración cervical | |||
| Dilatación | Primípara | Secundípara | Multípara |
| 5cm | 4h | 3h | 1h 30min |
| 7cm | 2h | 1h | 30min |
| 9cm | 1h | 30min | <30min |
| Dilatación completa | Parto | Parto | Parto |
Tiempo de parto<1h: atención in situ.
Tiempo de parto>1h: traslado a centro de referencia.
El test de Malinas tiene como objetivo determinar si es precisa la atención del parto in situ o si, por el contrario, es posible el traslado al centro hospitalario de referencia.
Fuente: Morillo et al.7.
Estaremos en esta situación siempre y cuando no sea posible trasladar a la paciente a un centro hospitalario.
Medidas generalesEs importante procurar preservar la intimidad de la embarazada en todo momento, respetando en la medida de lo posible que adopte la posición que le sea más cómoda para afrontar el parto (Grado de recomendación A)4. Dependiendo del medio en el que se desarrolle, le sugeriremos a la gestante que adopte las posiciones de semifowler (paciente en decúbito supino con las rodillas flexionadas y separadas, y la cabeza y los hombros elevados con una inclinación de aproximadamente 30° respecto a la pelvis) o litotomía (paciente en decúbito supino con la pelvis al borde de la camilla y las piernas flexionadas y separadas, colocadas en las perneras).
Como material básico para la asistencia precisaremos:
- -
Dos pinzas de Kocher estériles o pinzas umbilicales.
- -
Una tijera estéril o bisturí (para cortar el cordón umbilical).
- -
Guantes y paños estériles.
- -
Gasas y compresas estériles.
- -
Sondas de aspiración neonatal: número 8 y 10 (si necesitara aspiración).
- -
Equipo de venoclisis.
Será conveniente crear un campo estéril con paños y evitar la contaminación con heces en el expulsivo. No debe realizarse rasurado perineal sistemático en mujeres en trabajo de parto4.
Fase de expulsivoSe recomienda el pujo espontáneo, es decir, cuando la paciente perciba la necesidad de empujar a causa del dolor, procurando que esté relajada y descanse entre contracciones4. El pujo debe ser intenso y de la mayor duración posible. A medida que se divise la calota fetal a través de la vulva se debe dejar salir lentamente, siendo imprescindible proteger el periné con la mano en horquilla para evitar una descompresión brusca y que se produzcan desgarros (Grado de recomendación B)4. La indicación de episiotomía no debe ser sistemática, solo debe realizarse si existe necesidad clínica, por ejemplo, cuando se sospecha compromiso fetal. En un parto eutócico se estima que el momento más oportuno para realizar la episiotomía es cuando la cabeza fetal es visible en el introito vulvar, en un diámetro de 3-4cm. Se recomienda la episiotomía mediolateral, con un ángulo aproximado de 45° respecto al rafe medio en dirección lateral hacia la espina ciática; para ello se introducen los dedos segundo y tercero entre la presentación y el suelo de la pelvis, utilizándolos como guía para la rama de la tijera. El sangrado que se produce generalmente se controla con compresión.
Para ayudar a la deflexión de la cabeza se sigue la maniobra de Ritgen: una mano sobre la cabeza para controlar el movimiento de la misma hacia delante y la otra sobre el periné, buscando el mentón, consiguiendo así que la cabeza salga lentamente. Tras la salida de la cabeza se deben limpiar las secreciones con una compresa estéril, primero de la boca y después de las fosas nasales, y valorar la presencia de circulares de cordón. En caso de que existan, se liberan pasando el cordón por delante de la cabeza, y de no ser posible se pinzará con 2 pinzas y se cortará. A continuación se espera a que la cabeza fetal rote hacia un lado u otro con la siguiente contracción.
Para la salida de los hombros, a medida que avanza la cabeza del recién nacido, se sujeta suavemente con ambas manos, y se tracciona hacia abajo, permitiendo la salida del hombro anterior bajo la sínfisis púbica, y después en sentido contrario para facilitar la salida del hombro posterior. La salida del tronco fetal y de las caderas se facilita traccionando del mismo, siguiendo el eje longitudinal de la pelvis.
Tras salir el recién nacido, si es posible se coloca piel con piel con la madre, primando la seguridad de ambos y evitando en todo momento la pérdida de calor. Para ello se debe secar completamente al recién nacido, tapándolo con una manta térmica o toalla. Si disponemos de gorrito o similar, se debe colocar para cubrir la cabeza del neonato. Para valorar la vitalidad del recién nacido se realizará el test de Apgar al minuto y a los 5min de vida (tabla 3).
Test de Apgar
| Puntuación | 0 | 1 | 2 |
|---|---|---|---|
| Actividad cardíaca | No hay latido | <100lpm | ≥100lpm |
| Respiración | No respira | Suave o de forma irregular | Fuerte |
| Reflejos | No hay respuesta a estímulos | Muecas, llanto sin fuerza | Llanto fuerte, tos, estornudos |
| Tono muscular | No hay tono | Algunos movimientos | Activo |
| Color de la piel | Azulada | Extremidades azules | Cuerpo rosado |
| Resultados | |||
| 8-10 | Buenas condiciones | ||
| 4-6 | Valoración clínica y recuperación inmediata | ||
| <4 | Atención de urgencia con fármacos intravenosos y respiración asistida | ||
El test de Apgar permite valorar el estado del recién nacido al minuto y a los 5min de vida.
Fuente: Manual de atención al parto en el ámbito extrahospitalario5.
La ligadura del cordón umbilical se demorará hasta el cese del latido o bien a partir del segundo minuto (Grado de recomendación B)4. Se seccionará siempre y cuando dispongamos de material estéril, de lo contrario, lo pinzaremos sin cortarlo. La pinza cercana al ombligo del recién nacido debe colocarse a más de 4-5cm de distancia.
Fase de alumbramientoEl periodo de alumbramiento es el de mayor riesgo para la vida materna. Ha de valorarse la cuantía de la pérdida hemática. Si no se constata hemorragia se espera a que salga la placenta. En caso de hemorragia profusa se revisarán el canal del parto y la episiotomía, buscando vasos con sangrado activo, y este intentará minimizarse realizando compresión con un taponamiento vaginal.
Los signos de desprendimiento placentario son: la salida de sangre oscura, el descenso del cordón y el cambio en la forma del fondo uterino de discoide a globular, elevándose este por encima del ombligo6. Cuando la placenta está desprendida se tracciona del cordón de forma constante, evitando maniobras intempestivas que puedan suponer la rotura del mismo. Las membranas ovulares suelen salir acompañando al cordón. Si estas se rompen, se pinzan con un Foster y se traccionan ligeramente rotando la pinza sobre sí misma hasta su extracción.
Para facilitar el alumbramiento se puede plantear un manejo activo administrando agentes uterotónicos, como la oxitocina, en el momento de la salida del hombro anterior o después de la salida del feto, y realizando maniobras de tracción controlada del cordón6:
- -
Maniobra de Brandt-Andrews: la mano abdominal sujeta el fondo para evitar la inversión uterina, y la otra ejerce una tracción sostenida hacia abajo sobre el cordón.
- -
Maniobra de Credé: el cordón es fijado con la mano inferior, mientras el fondo uterino es sujetado y traccionado hacia arriba utilizando la mano abdominal.
Tras la salida de la placenta se comprobará que el sangrado disminuye y que se forma el globo de seguridad uterino (el útero se reduce, se contrae y el fondo se localiza 2 traveses de dedo por debajo del ombligo). Como primera medida para favorecer la contracción miometrial se realizará masaje uterino, y simultáneamente se administrará una perfusión de oxitocina (una ampolla de 10UI/ml en 500cc de suero Ringer, fisiológico o glucosalino a 125ml/h). En caso de no disponer de oxitocina se pueden administrar otros fármacos uterotónicos, como los ergóticos o prostaglandinas. El manejo activo del alumbramiento reduce significativamente la duración de esta fase, la hemorragia posparto, la necesidad de transfusión y el requerimiento de oxitocina terapéutica4.
Tras el alumbramiento se deben valorar las constantes, el sangrado y la contracción uterina cada 15min. Es recomendable realizar una revisión del canal del parto y colocar gasas estériles empapadas en suero fisiológico ocluyendo la episiotomía o un posible desgarro vaginal. La sutura de la episiotomía es recomendable que se efectúe en el centro hospitalario.
Finalmente ha de trasladarse a la gestante y al recién nacido al centro hospitalario más cercano, manteniendo el contacto piel con piel y evitando su separación.
ConclusiónAunque el parto extrahospitalario es una situación infrecuente, cualquier profesional sanitario debe estar preparado para su asistencia, ya que en un porcentaje no despreciable de casos se pueden plantear problemas vitales tanto para la madre como para el recién nacido.
Por ello es necesario contar con guías de actuación que ayuden a los profesionales sanitarios no relacionados con la asistencia obstétrica a tomar las decisiones adecuadas y realizar las actividades precisas en cada momento.
Conflicto de interesesLos autores declaran la ausencia de conflicto de intereses.