Las residencias de ancianos han sido especialmente golpeadas durante la crisis por la actual pandemia por COVID-19. En el momento de redactar este artículo son más de 17.500 los ancianos que fallecieron por coronavirus y que vivían en residencias, más de un 66% de las defunciones. Las tasas de contagio y letalidad en la población institucionalizada son altas por la avanzada edad y deficitario sistema inmune, la presencia de comorbilidades, porque se trata de personas frágiles, porque conviven con otros residentes y cuidadores en una institución cerrada y la transmisibilidad es fácil en un contexto de alta contagiosidad y virulencia del virus. Las personas de edad avanzada presentan con mayor frecuencia las formas más graves de la enfermedad. Las presentaciones atípicas son más frecuentes en ancianos y pueden retrasar el diagnóstico. La prueba de reacción en cadena de la polimerasa (PCR) en los primeros 7 días para la detección de RNA viral del SARS-CoV-2 se considera el gold standard. Los criterios de derivación a un centro hospitalario desde los centros residenciales deberían tener en cuenta una valoración de la comorbilidad, la gravedad, la presencia de deterioro cognitivo grave y la dependencia o la necesidad de soporte ventilatorio en pacientes graves. Los centros sociosanitarios deben disponer de planes de contingencia para ofrecer una respuesta ante la aparición de casos de COVID-19. El aislamiento durante las pandemias puede tener importantes consecuencias físicas y psicosociales en los residentes. Se hace necesario reflexionar y reivindicar un nuevo modelo residencial desde un enfoque de atención centrada en la persona que procure la integración de los servicios sanitarios y sociales.
Rest homes for the elderly have been particularly hit during the crisis due the current COVID-19 pandemic. At the time of writing this article, more than 17,500 elderly people that lived in Care Homes have died due to coronavirus, more than 66% of the deaths. The infection and mortality rates in the institutionalised population are high. This is due to the advanced age, immune system deficit, and the presence of comorbidities, as well as because there are frail, because they live with other residents and carers in a closed institution, and transmission is easy in the context of a highly contagious and virulent virus. The elderly often have more severe forms of the disease. Atypical presentations are more frequent in the elderly and can delay the diagnosis. The Polymer Chain Reaction (PCR) test in the first 7 days for the detection of SARS-CoV-2 viral RNA is considered the test of reference (‘Gold standard’). The criteria for referring to a hospital site from Care Homes should take into account an assessment of comorbidity, the severity, the presence of severe cognitive impairment, and the dependency or necessity of ventilatory support in seriously ill patients. The social-health centres should have contingency plans available in order to offer a response when cases of COVID-19 appear. Isolation during pandemics may have important physical and psychosocial consequences in the residents. It is necessary to reflect and claim a new residential model from a person-centered care approach that seeks the integration of health and social services.
Las residencias de ancianos han sido especialmente golpeadas durante la crisis por la actual pandemia por SARS-CoV-2, denominada COVID-19 (Coronavirus Infectious Dissease-19). En nuestro país existen en la actualidad 5.358 centros residenciales con una disponibilidad de 372.985 plazas. La comunidad autónoma con un mayor número de centros es Cataluña, seguida de Castilla y León. Un 51,4% de las plazas residenciales lo son en centros con una disponibilidad igual o mayor de 100 plazas. Un 72,8% del total de centros residenciales son de titularidad privada. La ratio de plazas residenciales en mayores de 65años es del 19,3% siendo la más alta Castilla y León con un 25,4%, seguida de Galicia con un 25,2%1. En el momento de redactar este artículo son más de 17.500 los ancianos que fallecieron por coronavirus y que vivían en residencias, más de un 66% de los fallecidos.
EpidemiologíaEn España, hasta el momento se han notificado un total de 233.037 casos confirmados de COVID-19 y 27.940 fallecidos. Un 86% de los fallecidos tenían más de 70años. Las tasas de letalidad en el tramo de edad de 80 a 89 años fueron del 21,2% de casos confirmados y en mayores de 90años del 22,2%. Por sexo en mujeres fueron del 16,4 y del 19,1% respectivamente y en hombres del 28,4 y del 31,3%2,3.
En un trabajo chino la tasa de letalidad fue del 18,8% de los pacientes mayores de 80años. En este trabajo las comorbilidades más comunes fueron la hipertensión (48,8%), cardiopatía coronaria (16,1%), EPOC (29,0%), diabetes (9,7%) y enfermedad cerebrovascular (6,5%)4. Otro trabajo publicaba una tasa de letalidad del 2,3% en población general, del 8,0% y el 14,8% en pacientes de entre 70 y 79años y mayores de 80años, respectivamente5.
Hay pocos estudios observacionales en residencias. En un trabajo realizado en Estados Unidos en 101 residentes con COVID-19 confirmada la tasa de letalidad fue del 33,7%. La media de edad fue de 83años. Las comorbilidades más frecuentes fueron hipertensión arterial (67,3%), enfermedad cardíaca (60,4%), enfermedad renal (40,6%), diabetes mellitus (31,7%), obesidad (30,7%), enfermedad pulmonar (31,7%) y cáncer (14,9%)6.
Las tasas de contagio y letalidad en la población institucionalizada son altas por las siguientes razones7,8:
- •
la avanzada edad y deficitario sistema inmune;
- •
por las comorbilidades, siendo las más frecuentes hipertensión arterial, insuficiencia cardíaca, diabetes mellitus, EPOC, insuficiencia renal crónica y cáncer;
- •
porque se trata en su mayoría de personas frágiles, dependientes y con deterioro cognitivo y/o déficits de comunicación;
- •
porque conviven con otros residentes y cuidadores en una institución cerrada y la transmisibilidad es fácil en un contexto de alta contagiosidad y virulencia del virus. Cuando se produce un caso en una institución geriátrica la transmisión puede ocurrir de una manera muy rápida.
Se considera caso sospechoso de infección por SARS-CoV-2 a «cualquier persona con un cuadro clínico de infección respiratoria aguda de aparición súbita de cualquier gravedad que cursa, entre otros, con fiebre, tos o sensación de falta de aire. Otros síntomas atípicos como la odinofagia, anosmia, ageusia, dolores musculares, diarreas, dolor torácico o cefaleas, entre otros, pueden ser considerados también síntomas de sospecha de infección por SARS-CoV-2 según criterio clínico».
Los síntomas más frecuentes son la fiebre (72,8%), tos (68,9%) y disnea (47,4%). La complicación más frecuente es la neumonía (53,8%) y el síndrome de distrés respiratorio agudo (SDRA) (6,8%). Los hombres presentan una mayor prevalencia de fiebre y disnea, mientras que el dolor de garganta y la clínica digestiva son significativamente más frecuentes en mujeres9.
Las personas de edad avanzada son vulnerables y presentan con mayor frecuencia las formas más graves de la enfermedad. La ausencia de fiebre no descarta el diagnóstico10.
En una revisión de estudios observacionales todos los pacientes mayores tenían un peor pronóstico y la tasa de mortalidad era más del doble en los mayores de 65años. Los varones observados tenían un pronóstico peor. Se notificaron comorbilidades para predecir peores resultados como el índice de masa corporal (IMC), hipertensión arterial, diabetes, EPOC, cardiopatía coronaria y cáncer. Además, los pacientes con 2 o más comorbilidades tienen un peor pronóstico11.
La enfermedad cardiovascular (ECV) es la que presenta mayor prevalencia entre los pacientes de COVID-19 hospitalizados. El 60% padecía una ECV12. La edad es un factor de riesgo cardiovascular y de deterioro progresivo de la capacidad del sistema inmunitario; asimismo, alteraciones en la respuesta inmunitaria se han asociado con una mayor prevalencia de ECV10.
También la infección se asocia con manifestaciones cardiovasculares como miocarditis, derrame pericárdico y arritmias con mayor frecuencia en aquellos con mayor gravedad de la enfermedad. Las personas infectadas por el coronavirus tienen además un mayor riesgo de padecer enfermedad tromboembólica venosa y embolismo pulmonar13.
La diarrea puede preceder a los síntomas respiratorios14. Las presentaciones atípicas como cambios comportamentales, inestabilidad y caídas son más frecuentes en ancianos. En ocasiones una caída y una fractura de cadera como motivos de ingreso en un hospital detectaron la COVID. La inespecificidad en la presentación clínica de la COVID en personas mayores puede retrasar el diagnóstico. Es muy importante que los cuidadores conozcan estas manifestaciones para alertar de manera inmediata a los servicios sanitarios.
La ageusia y anosmia, cuando se trata de ancianos con capacidad cognitiva suficiente, pueden ser reconocidas, pero si se trata de pacientes con déficits previos de comunicación (sordera, ceguera) o cognitivos graves probablemente la inapetencia puede ser un síntoma precoz.
Otros síntomas atípicos como la odinofagia, mialgias, dolor torácico o cefaleas son síntomas dolorosos agudos cuya expresión no será verbalizada por quienes presentan déficits cognitivos graves o limitaciones sensoriales. Para poder inferir la intensidad del dolor los componentes que se tendrán en cuenta son los siguientes15:
- •
La expresión facial, que puede mostrar tristeza, enfado, «susto», o tiene el ceño fruncido.
- •
Movimientos corporales, se le advierte rígido, tenso, inquieto o muy sensible.
- •
Verbalizaciones, porque suspira, gime, pide ayuda, está muy reclamante.
- •
Estatus mental, porque grita, está muy confuso, está irritable, o muy agitado.
- •
Comportamiento en sus interacciones, porque está agresivo, combativo, con menos interacción social, muy inapropiado socialmente.
- •
Cambios en las rutinas, que son muy importante si son repentinos, por ejemplo, rechaza comer, está más parado, el sueño está alterado, vagabundea.
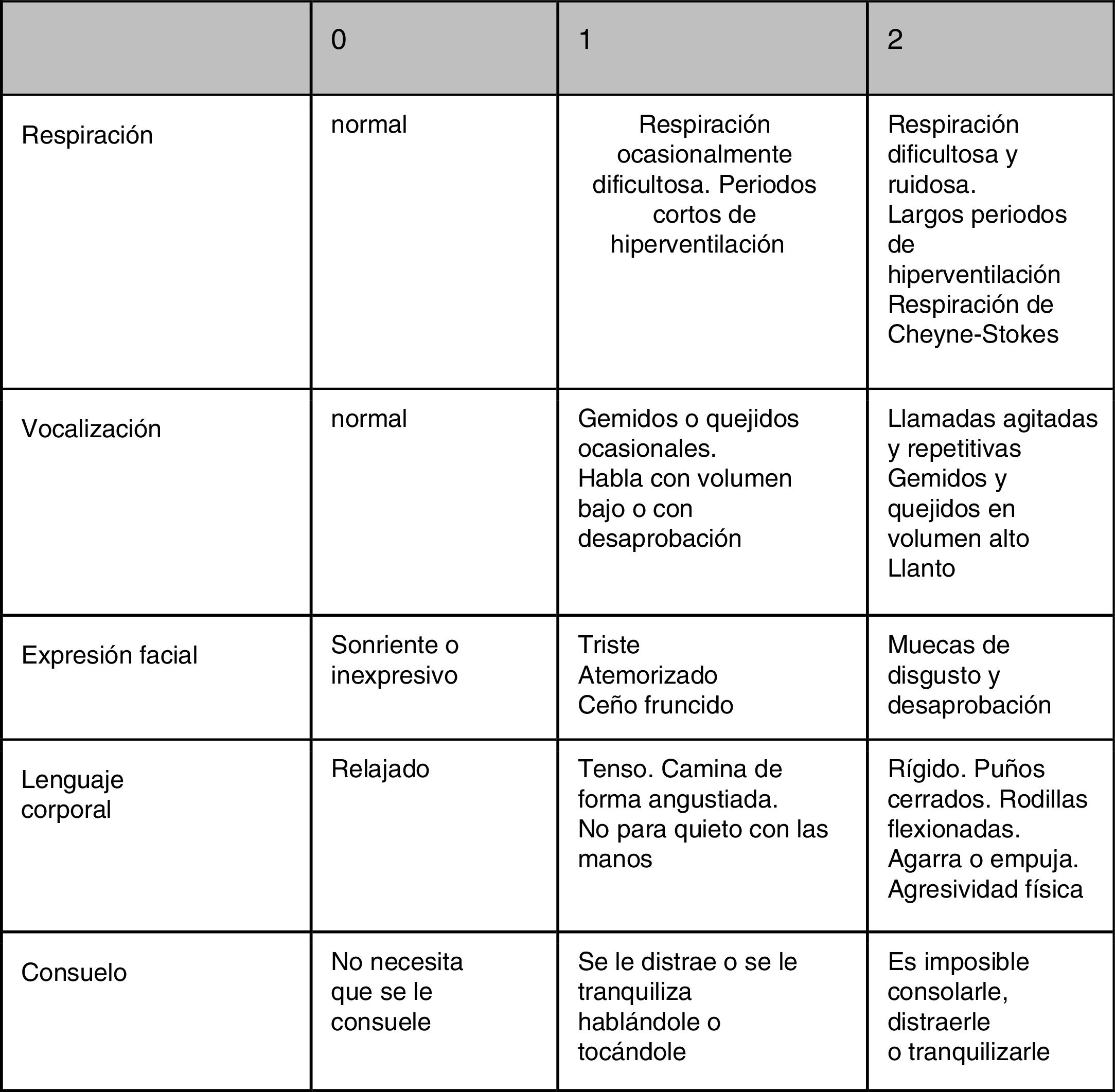
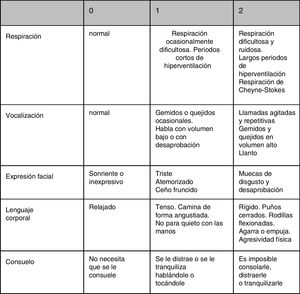
En la figura 1 se presenta la adaptación y validación de la versión española de la escala de evaluación de dolor en demencia avanzada, PAINAD16.
Escala PAINAD. Puntuación: 0-10; dolor leve, 1-3; moderado, 4-6; severo, 7-10.
Fuente: García-Soler et al.16.
Las lesiones cutáneas también pueden presentarse en la COVID. En un estudio español observacional multicéntrico las lesiones más frecuentes observadas en un 47% de los casos son las maculo-papulosas. Las lesiones urticariformes, principalmente en el tronco, se registraron en el 19% de los casos y son muy pruriginosas. Se observaron en pacientes más graves y con frecuencia al mismo tiempo que otros síntomas. Las lesiones vesiculosas aparecen en un 9% de los casos, en ocasiones se localizan en extremidades y pueden tener contenido hemorrágico. Este tipo de lesiones en un 15% de los casos pueden preceder a la clínica. Las lesiones menos frecuentes, pero más graves, se encontraron en un 6% de los casos; consistieron en obstrucción vascular como la «livedo reticularis» y la necrosis, y se vieron en los pacientes de más edad más graves y que presentaban más casos de neumonía, los cuales llegaron a tener hasta un 10% de mortalidad. Hay que pensar también que en algunos casos estas lesiones podrían estar causadas por los fármacos recibidos para el tratamiento17.
Se dispone de datos limitados sobre las tasas de delirium en la infección por COVID-19, aunque el riesgo ha sido identificado por la Organización Mundial de la Salud (OMS) y la Sociedad Británica de Geriatría (BGS), que han elaborado directrices específicas en este contexto. El delirium o síndrome confusional agudo es importante en el contexto de COVID-19, porque puede ser un síntoma en la presentación y/o durante el manejo, y porque los cambios de comportamiento comúnmente observados, en particular la agitación, pueden dificultar el diagnóstico en pacientes con deterioro cognitivo18.
Diagnóstico- A.
Reacción en cadena de la polimerasa (PCR)
La prueba de reacción en cadena de la polimerasa (PCR) en los primeros 5-7días para la detección de RNA viral del SARS-CoV-2 se considera la de mayor fiabilidad y es el gold standard en el diagnóstico para detectar enfermedad aguda. La toma se debe realizar en exudado nasofaríngeo preferiblemente. La mala calidad de la muestra, o la recogida en etapas muy precoces o tardías o problemas de manejo pueden explicar falsos negativos, y en la práctica clínica se reporta que la sensibilidad es del 60-70%. No hay estudios en los que la sensibilidad de PCR se viera afectada por la edad.
- B.
Test serológicos
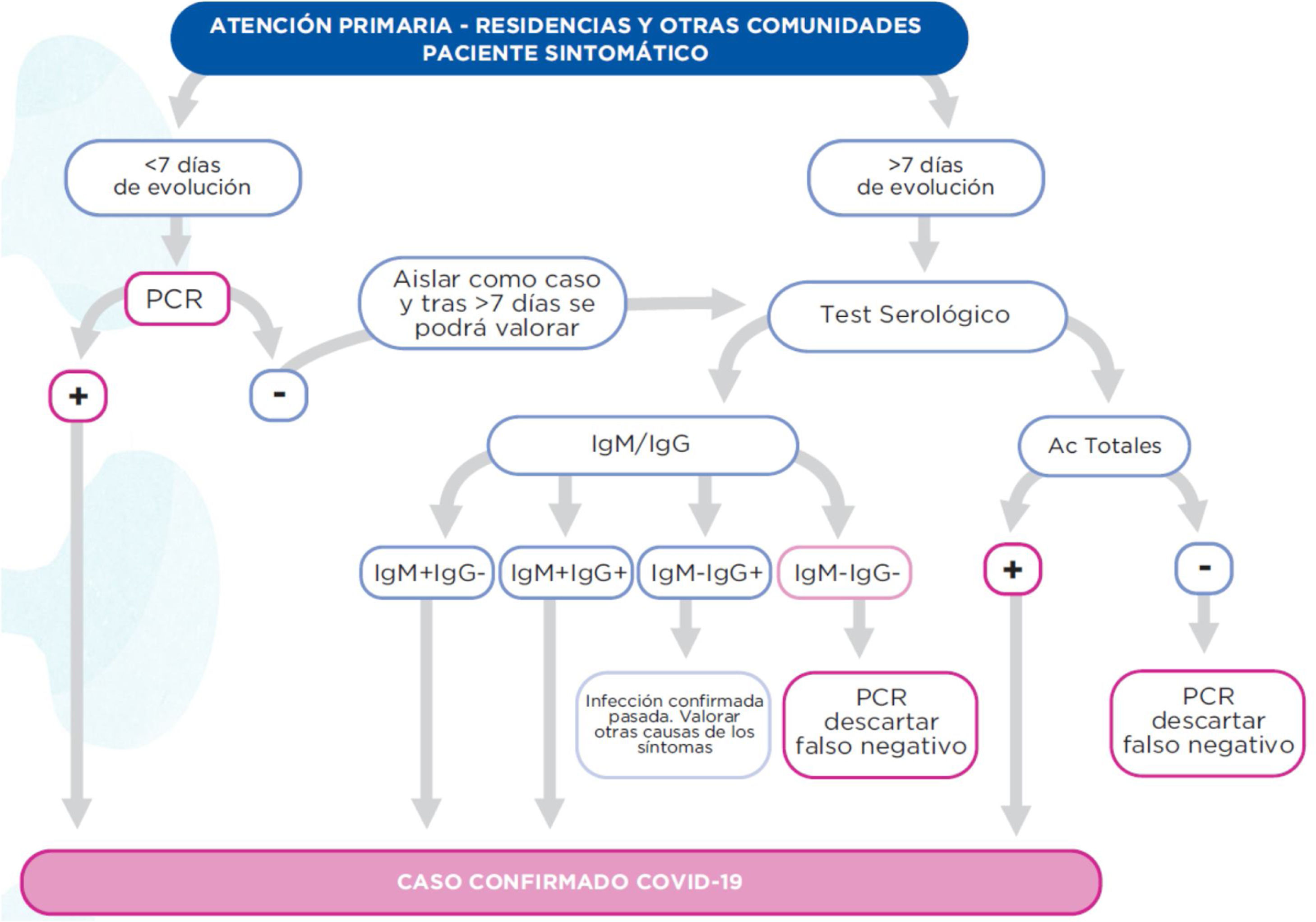
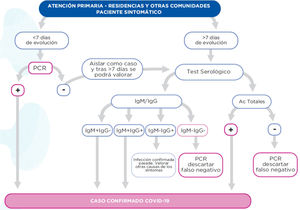
Los test serológicos de detección de anticuerpos permiten la posibilidad de detectar tanto enfermedad activa como enfermedad pasada ya resuelta y posible inmunidad. Existen dos tipos, los que detectan anticuerpos totales (no diferencian el tipo de anticuerpos) y los de IgM/IgG que diferencian entre ambos. Varios estudios poblacionales de gran tamaño han demostrado una baja sensibilidad en los primeros 5-7días de la enfermedad, aumentando a medida que la enfermedad avanza hasta resultados positivos del 90-100% entre 12 y 20días desde el inicio de los síntomas. En residencias sin casos activos se realizará un cribado a todos los residentes mediante la realización de un test serológico. Actualmente no hay estudios que examinen la sensibilidad o dinámica de las pruebas serológicas para COVID-19 en poblaciones mayores en entornos hospitalarios o comunitarios. En la figura 2 se exponen las interpretaciones de los diferentes test en función de los resultados19,20.
- C.
Pruebas analíticas
Algoritmo de test diagnósticos en pacientes sintomáticos de residencias.
Fuente: SACYL, Junta de Castilla y León19.
En la analítica se advierte linfopenia grave como hallazgo hematológico más frecuente en pacientes críticos, sobre todo de edad avanzada. También se relaciona con mal pronóstico, la elevación de dímero D, lactato deshidrogenasa y ferritina.
- D.
Diagnóstico por imagen
El hallazgo radiológico más frecuente en la radiografía de tórax son las opacidades en vidrio deslustrado bilaterales, y las imágenes habituales en TAC de pacientes en UCI muestran áreas de consolidación lobulares y subsegmentarias bilaterales múltiples. El TAC será también útil en el ingreso cuando se sospeche un tromboembolismo pulmonar.
TratamientoActualmente, pese a la existencia de numerosos ensayos clínicos en marcha en España y en el resto del mundo, no existe evidencia procedente de ensayos clínicos controlados que permitan recomendar un tratamiento específico para tratar la enfermedad COVID-19. Los tratamientos disponibles son fármacos ya autorizados en otras indicaciones e incluso de nuevo desarrollo que aún no cuentan con la correspondiente aprobación de las agencias sanitarias, pero que, en el marco de la emergencia sanitaria, han sido autorizados como uso compasivo. Los datos actuales sobre la eficacia hoy en día son parciales, preliminares e incluso in vitro, y a menudo contradictorios21.
Se ha demostrado un riesgo real de «edadismo» en la cartera actual de ensayos intervencionistas COVID-19, casi el 40% de los estudios excluyen a las personas mayores de 75años. Hay que reivindicar la participación de las personas mayores en los ensayos clínicos, especialmente las que tienen comorbilidades11.
Paracetamol es el analgésico y antitérmico de elección en ancianos. Es necesario aclarar que no hay evidencia sólida que avale que la toma de ibuprofeno empeore la evolución de la COVID-1922. La administración de cualquier tipo de AINE en ancianos debe tener en cuenta las precauciones por riesgo gastrointestinal y cardiovascular, así como la toxicidad renal.
Respecto al uso de corticoides, pueden utilizarse en la fase inflamatoria (a partir del 6-7.o día) en los que persistan síntomas (fiebre, astenia muy acusada, disnea), marcadores inflamatorios elevados (PCR, ferritina, IL-6, dímero D, LDH, troponina), infiltrados pulmonares, SatO2<93% o FR>30rpm. Puede utilizarse metilprednisolona 1-2mg/kg durante 5días en 2 dosis y 0,5mg/kg durante otros 5días. Hay que tener en cuenta que la fase inflamatoria en ancianos puede ser precoz. La administración de metilprednisolona reduce el riesgo de muerte en los pacientes con SDRA23.
En las recomendaciones de autoridades sanitarias la administración de antibióticos puede estimarse cuando hay riesgo o existe coinfección bacteriana. La administración de agentes broncodilatadores con cámara espaciadora individual es importante cuando hay tos persistente o disnea. Puede utilizarse bromuro de ipratropio hasta 2-4 inhalaciones 4 veces al día solo o asociado a salbutamol 2 inhalaciones también hasta 4 veces al día.
La oxigenoterapia está indicada en pacientes con clínica respiratoria moderada grave (SpO2<90-92%). Se administrará oxígeno preferiblemente con mascarilla con filtro de exhalado (preferible a gafas) hasta 8l/min. Si no se mantiene la saturación por encima del 90% se debe pasar a mascarilla con reservorio al 100% (15l/min). Si no hay mejoría (SpO2<90%), hay que valorar la posibilidad de ventilación mecánica no invasiva (CPAP). La pronación puede estar recomendada en pacientes con SatO2<90% con oxígeno al 60% (mascarilla con filtro o gafas)24.
El SARS-CoV-2 puede predisponer a los pacientes a sufrir enfermedad trombótica debido a una inflamación excesiva, activación plaquetaria, disfunción endotelial y estasis. Es por ello que, además, se ha de instaurar de forma precoz tratamiento antitrombótico en todos los pacientes con sospecha o infección confirmada, valorando en todo momento el riesgo de sangrado y contraindicaciones al uso de heparina de bajo peso molecular (HBPM). En el caso de pacientes con sospecha o infección confirmada se administrará de forma precoz tratamiento profiláctico con HBPM (enoxaparina 4.000UI (40mg) vía s.c. una vez al día, si ClCr entre 15-30ml/min o enoxaparina 2.000UI (20mg) vía s.c. una vez al día). No se recomienda si ClCr<15ml/min. Cuando hay alto riesgo de trombosis o sospecha de tromboembolismo pulmonar, podrán instaurarse dosis terapéuticas. En el caso de pacientes con anticoagulación oral previa, se debe suspender y pasar a HBPM a dosis terapéuticas ajustadas al peso y función renal25,26.
Hay que tener en cuenta en ancianos los riesgos del uso de hidroxicloroquina, fármaco del que en la fecha actual no existe evidencia. La AEMPS no recomienda la utilización sistemática de azitromicina en combinación con hidroxicloroquina en el tratamiento debido a la falta de evidencia y los riesgos potenciales de esta combinación27.
La administración de otros fármacos como lopinavir/ritonavir, remdesivir, tocilizumab o anakinra debe ser en el medio hospitalario.
Criterios de derivaciónLos criterios de derivación a hospital deberían tener en cuenta una valoración previa de la comorbilidad, la situación de gravedad, la presencia de deterioro cognitivo grave y la dependencia o la necesidad de soporte ventilatorio en pacientes graves.
Todos los pacientes institucionalizados deberían de tener realizada una «valoración geriátrica integral» (VGI). La VGI integra la evaluación de las esferas clínica, funcional, nutricional, mental y social, para elaborar de esta manera una estrategia multidisciplinar de intervención28.
Para la evaluación de una derivación pueden utilizarse escalas como las siguientes:
- •
Índice de Barthel: instrumento que evalúa la dependencia funcional para las actividades básicas de la vida diaria (ABVD). Inferior a 60 es una dependencia moderada y es grave cuando el índice es menor de 40.
- •
Escala de deterioro global en pacientes con demencia (Global Deterioration Scale [GDS]): GDS 6-7 significa deterioro cognitivo grave o muy grave29.
- •
Escalas de fragilidad (Clinical Frailty Scale [CFS]) (fig. 3)30: un «paciente geriátrico» es aquel de avanzada edad que presenta una dependencia funcional estable e irreversible y un deterioro importante de la calidad de vida. Puede corresponder a los niveles 6-9 de la CFS31.
Figura 3.Escala Clínica de Fragilidad30. Observaciones: en personas con demencia el grado de fragilidad se corresponde con el grado de demencia.
(0.93MB). - •
Necesidad de soporte ventilatorio en pacientes graves y que pudieran precisar ventilación mecánica no invasiva (CPAP)32.
Deben considerarse en la decisión comorbilidades como enfermedad oncológica con Karnofsky inferior a 50, y/o alteración nutricional asociada a proceso terminal, enfermedad pulmonar grave, insuficiencia cardíaca, presentando disnea en reposo o de mínimo esfuerzo, arritmias refractarias o de difícil control y síntomas persistentes, enfermedad renal muy grave, con manifestaciones clínicas de uremia, diuresis inferiores a los 400cm3/día y sobrecarga de fluidos intratable y enfermedad hepática, pacientes catalogados C mediante la escala de Child- Pugh.
Cuando las condiciones clínicas del residente se hacen probablemente irreversibles, no siendo su traslado a un centro hospitalario aconsejable por avanzada edad y dependencia funcional grave, demencia avanzada, comorbilidad, y en los que todos los intentos de intervencionismo sean además causa de mayor sufrimiento y dedicación de recursos muy escasos y con muy poca probabilidad de ser efectivos, ante la actual situación de emergencia sanitaria, debería considerarse el tratamiento paliativo en la residencia.
La atención paliativa excedería el propósito de este capítulo. La edad biológica no debería ser un criterio para la limitación del esfuerzo terapéutico. Es muy importante pedir si existe un documento de voluntades anticipadas y se debe facilitar siempre el contacto de los pacientes con sus familias.
Medidas de contenciónLas medidas de contención deben tener en cuenta los planes de contingencia, la sectorización y aislamientos, qué medidas hay que tomar ante la aparición de un caso y cuáles con los trabajadores del centro33–38.
- A.
Planes de contingencia:
Los centros sociosanitarios deben disponer de planes de contingencia adaptados a las características de cada centro que sirvan para ofrecer una respuesta ante la aparición de casos de COVID-19. En un plan debe constar:
- 1.
Una descripción de infraestructuras y posibilidad de sectorización.
- 2.
Qué equipo presta atención sanitaria y a qué zona de salud pertenece el centro.
- 3.
Situación actual de los residentes.
- 4.
Recursos humanos disponibles.
- 5.
Qué equipos de protección individual hay.
- 6.
El material higiénico sanitario necesario y circuitos de retirada de residuos.
- B.
Aislamientos y recomendaciones de sectorización:
Una zona de aislamiento es una zona independiente de la residencia adaptada a personas dependientes, sin mezcla de circulaciones y con una delimitación y acceso claro y controlado:
- a)
El área no será un lugar de paso a otras zonas. Se puede aprovechar la sectorización contra incendios, pero no es imprescindible.
- b)
Se debe disponer de vestuario para el personal para la retirada del equipo de protección individual (EPI). Si es posible se destinará una habitación para office limpio y sucio.
- c)
Los residentes en aislamiento deberán permanecer preferentemente en una habitación individual con buena ventilación o si hubiera más de un caso podría hacerse un «aislamiento de cohortes».
- d)
En el caso de que las condiciones del centro lo permitan, es preferible el aislamiento vertical o por plantas.
- C.
Medidas ante la aparición de un caso:
Ante un caso confirmado se considerará que existe un brote en la institución. Se suspenderán las actividades grupales y se considerará la posibilidad de servir los alimentos en las habitaciones de los residentes. Se clausurarán las zonas comunes, aunque en casos excepcionales podría plantearse la organización de turnos. Los residentes se clasifican de la siguiente manera:
- a)
Residentes sin síntomas y sin contacto estrecho con caso posible o confirmado de COVID-19.
- b)
Residentes sin síntomas, en aislamiento preventivo por contacto estrecho con caso posible o confirmado de COVID-19. Aislamiento en habitación individual.
- c)
Residentes con síntomas compatibles con COVID-19. Aislamiento en habitación individual o compartida con otro caso sintomático compatible.
- d)
Casos confirmados de COVID-19. Aislamiento en habitación individual o compartida con otro caso sintomático confirmado.
- D.
Medidas para tener en cuenta en los trabajadores:
- a)
Se aplicarán medidas de cohorte para el personal hasta la finalización del brote. No se deberían producir rotaciones.
- b)
Es necesario realizar test a todos los trabajadores.
- c)
Los trabajadores de un centro residencial que presenten sintomatología de una posible infección respiratoria no deben acudir al centro.
- d)
Todos los trabajadores deberán disponer de las medidas de protección adecuadas.
El aislamiento durante las pandemias puede tener importantes consecuencias físicas y psicosociales en los residentes, particularmente si se extienden por un largo periodo. La soledad se ha asociado con deterioro de la función cognitiva. Los datos de los supervivientes del SDRA y la gripe A grave (H1N1) que se han manejado en entornos de cuidados intensivos sugieren que la disfunción cognitiva y las secuelas psicológicas negativas, incluido el trastorno de estrés postraumático, la ansiedad y la depresión en pacientes y familias, son comunes39.
A la soledad por el aislamiento hay que añadir la incredulidad, cambios de cuidadores y habitaciones o traslados sin acompañamiento. Se ha advertido un mayor número e intensidad de las alteraciones conductuales que han hecho volver a recurrir a las sujeciones mecánicas o reintroducir, o en su caso reajustar, la contención farmacológica.
Se hace necesario reflexionar y reivindicar un nuevo modelo residencial desde un enfoque de atención centrada en la persona que procure la integración de los servicios sanitarios y sociales, reconsiderar las ratios de personal de atención directa en las residencias y personal sanitario propio de acuerdo con la disponibilidad de plazas y disponer que la atención primaria debe tener un papel esencial en la atención sanitaria y ser capaz de coordinarse con el personal propio de residencias y con los dispositivos de geriatría del hospital. Esta propuesta es inviable si no se destinan recursos o se reordenan en otros casos40.
Conclusiones- •
Las tasas de contagio y letalidad en la población institucionalizada son altas por la avanzada edad y deficitario sistema inmune, comorbilidades, porque son frágiles y conviven con otros residentes y cuidadores y la transmisibilidad es fácil en un contexto de alta contagiosidad y virulencia del virus.
- •
Las personas de edad avanzada presentan con mayor frecuencia las formas más graves. Las presentaciones atípicas son más frecuentes en ancianos y pueden retrasar el diagnóstico.
- •
La PCR en los primeros 5-7días para la detección de RNA viral del SARS-CoV-2 se considera ideal para detectar enfermedad aguda.
- •
Los criterios de derivación desde los centros residenciales deberían tener en cuenta la comorbilidad, la gravedad, la presencia de deterioro cognitivo grave y la dependencia o la necesidad de soporte ventilatorio.
- •
Los centros sociosanitarios deben disponer de planes de contingencia para prevenir y ofrecer una respuesta ante la aparición de casos de COVID-19.
- •
El aislamiento durante las pandemias puede tener importantes consecuencias físicas y psicosociales en los residentes.
- •
Se hace necesario reflexionar y reivindicar un nuevo modelo residencial desde un enfoque de atención centrada en la persona que procure la integración de los servicios sanitarios y sociales.
El autor declara no tener ningún conflicto de intereses.