ÁMBITO DEL CASO
La paciente acudió a su médico de Atención Primaria en tres ocasiones, la tercera de ellas su médico le realizó una radiografía de tórax urgente, donde no se observó el ensanchamiento de mediastino y le facilitó un p-10 para asistir al Servicio de Urgencias si los síntomas empeoraban. Como la inflamación de la cara y cervical aumentó, apareció circulación periférica en la región antero-superior del tórax y cianosis facial, acudió al Servicio de Urgencias.
En dicho Servicio se le realizó hemograma, bioquímica básica, bioquímica de orina y radiografía de tórax, con cuyos resultados se decidió el ingreso hospitalario en el Servicio de Medicina Interna, y posteriormente se pautó tratamiento por el Servicio de Hematología.
PRESENTACIÓN
Mujer de 27 años, sin hábitos tóxicos y sin antecedentes de interés. Acudió al Servicio de Urgencias por edema facial y cervical de dos semanas de evolución. Las horas previas a acudir al hospital presentó circulación periférica en región antero-superior de tórax y cianosis facial. En los últimos tres meses presentaba dolor en la región torácica anterior, sin fiebre ni síndrome constitucional.
La exploración física objetivó todo lo anterior. La auscultación pulmonar y cardíaca eran normales. La palpación del abdomen y la exploración de las extremidades inferiores no mostraron ninguna patología.
En resumen, el conjunto de síntomas que la paciente presentaba describían un síndrome de la vena cava superior.
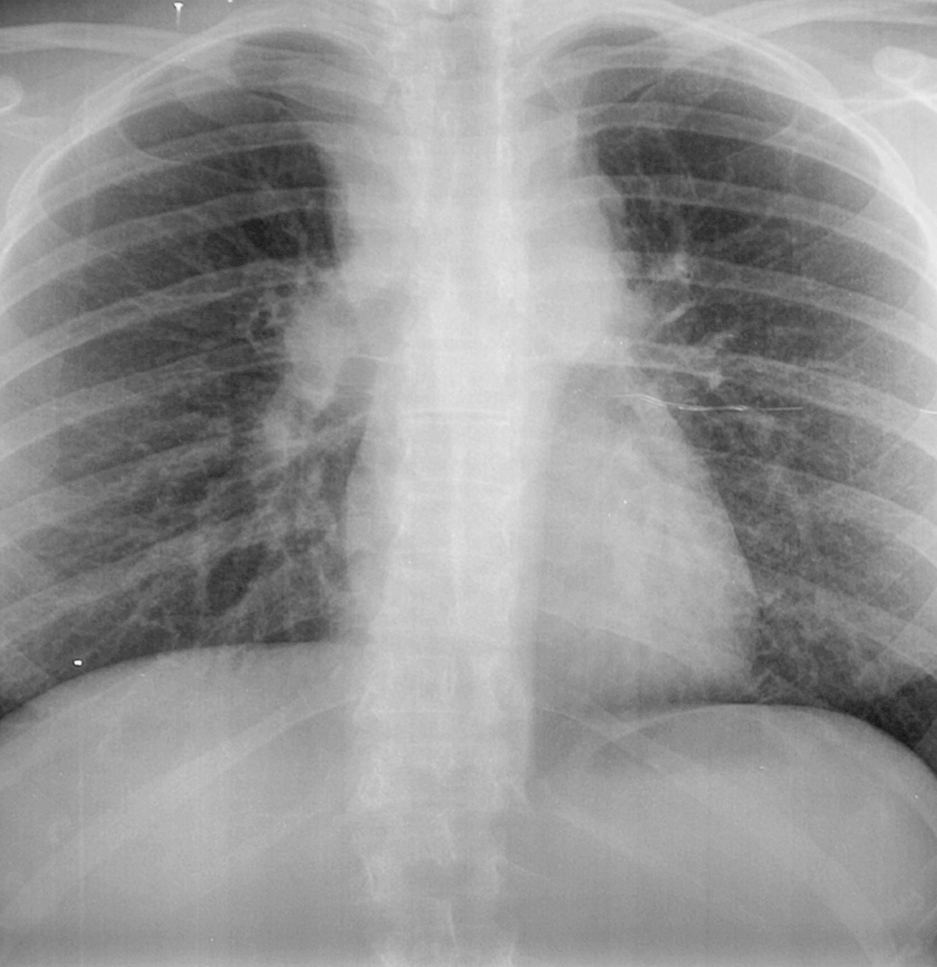
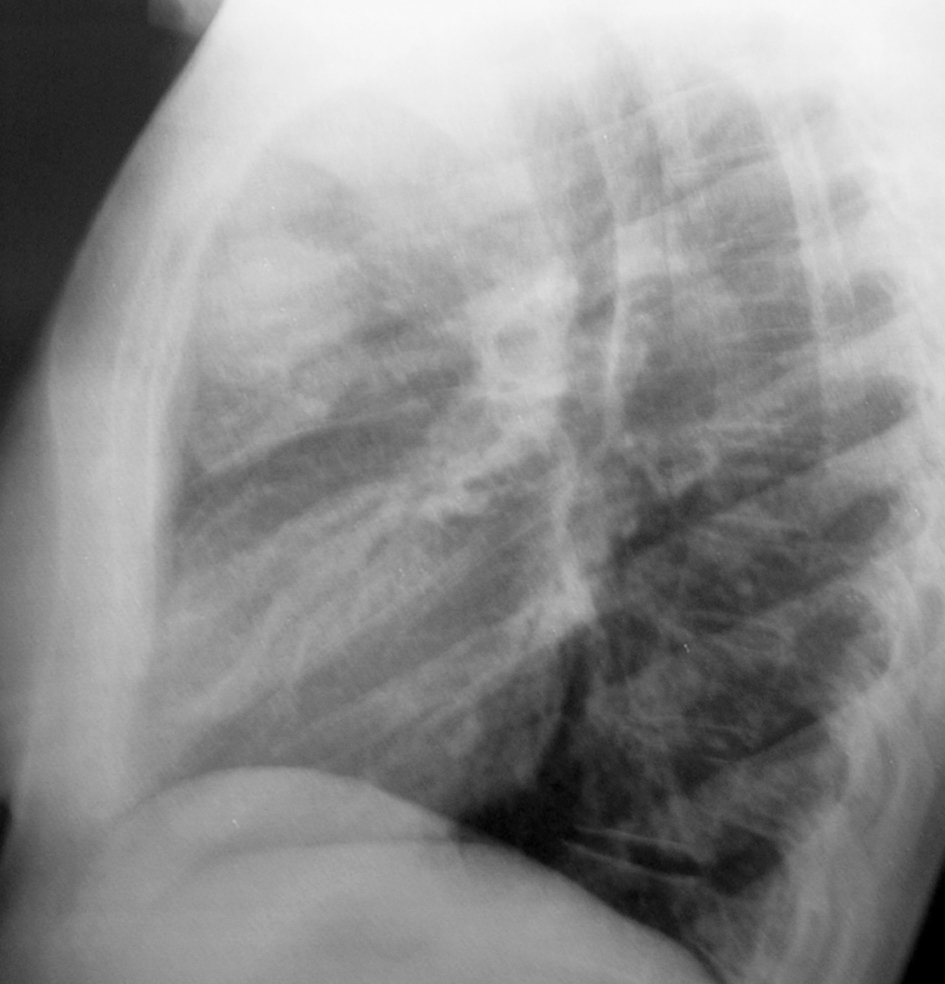
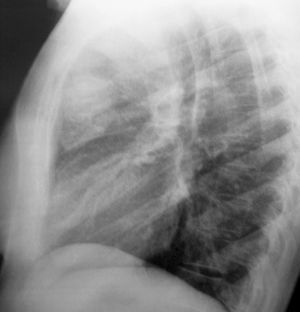
La bioquímica de sangre y orina y el hemograma estaban dentro de la normalidad. La radiografía de tórax mostró ensanchamiento de mediastino superior con ocupación del espacio anterior, probablemente por conglomerados adenopáticos (figs. 1 y 2).
Figura 1. Radiografía de tórax anteroposterior: ensanchamiento de mediastino superior con ocupación del espacio anterior.
Figura 2. Radiografía de tórax lateral: ensanchamiento de mediastino superior con ocupación del espacio anterior.
Durante su ingreso se realizaron las siguientes pruebas complementarias:
Bioquímica: glucosa 109 mg/dl, creatinina 0,70 mg/dl, colesterol 185 mg/dl, proteínas totales 7 g/dl con 3,7 g/dl de albúmina, ionograma, fosfatasa alcalina, gamma glutamil transferasa (GGT), gammaoxalatotransaminasa (GOT), alanino aminotransferasa (GPT), lacticodeshidrogenasa (LDH) y hormonas tiroideas normales.
Hemograma: leucocitos 7.400 con 84% de neutrófilos y 10% de linfocitos, hemoglobina 12,6 g/dl, hematocrito 36,1%, volumen corpuscular medio (VCM) 82,30 fL y plaquetas 267.000.
Velocidad de sedimentación globular (VSG) 37. Calcio iónico normal.
Coagulación normal.
Serologías yersinia, toxoplasma, hepatitis B, C, y virus de la inmunodeficiencia humana (VIH) negativos. Epstein Barr positivo, citomegalovirus (CMV) positivo (1/256,IgM-).
Electrocardiograma: ritmo sinusal a 90 latidos por minuto.
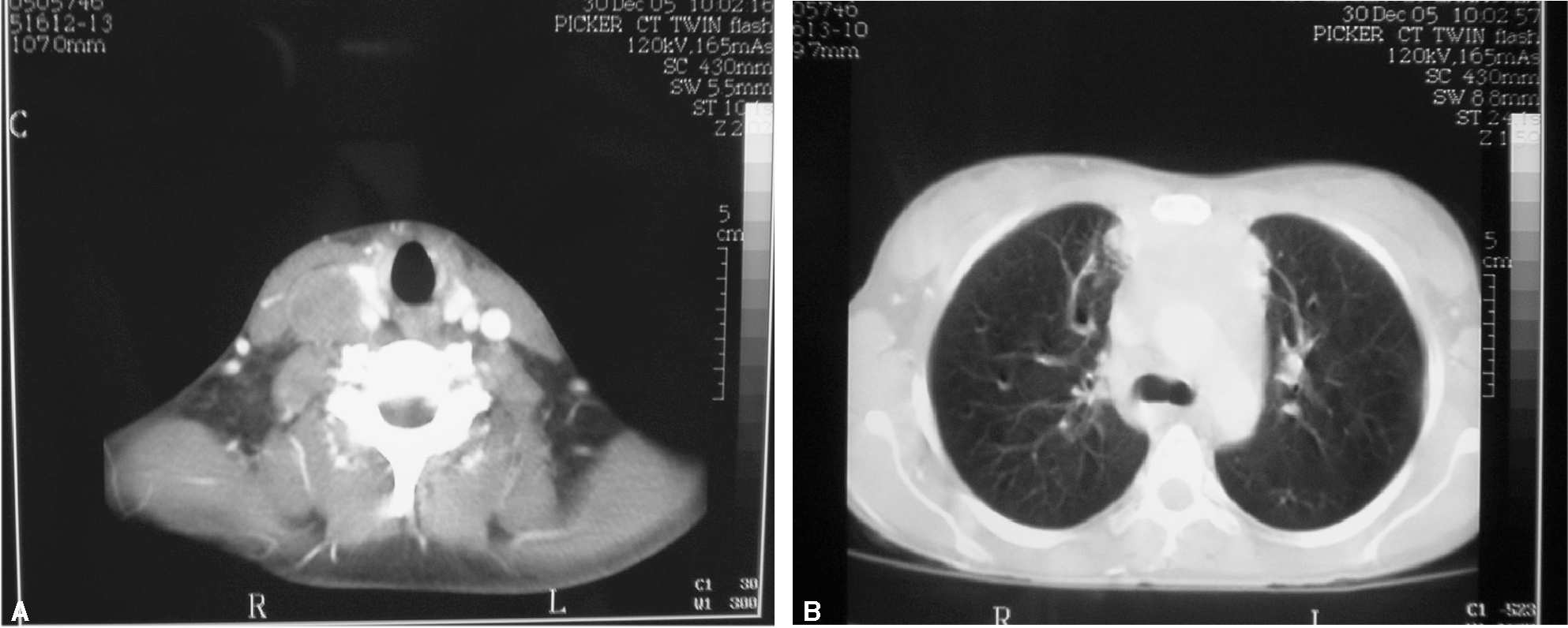
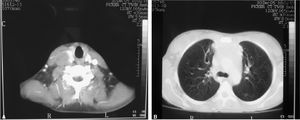
Tomografía axial computarizada (TAC) toracoabdominal: masa compatible con conglomerado adenopático prevascular. Adenopatías individualizadas en las regiones paratraqueales derechas y en el repliegue pleuroacigoesofágico. Infiltración y trombosis de la vena cava superior; la trombosis se extiende a los troncos venosos braquicefálicos y a la vena yugular interna derecha. No se visualizan adenopatías cervicales ni supraclaviculares. Hígado, bazo, páncreas, riñones y suprarrenales sin alteraciones. La impresión diagnóstica radiológica fue de masa mediastínica y adenopatías aisladas que sugieren como primera posibilidad linfoma, especialmente enfermedad de Hodgkin (fig. 3).
Figura 3. Tomografía axial computarizada torácica. A: masa compatible con conglomerado adenopático prevascular. Adenopatías individualizadas en las regiones paratraqueales derechas y en el repliegue pleuroacigoesofágico. B: infiltración y trombosis de la vena cava superior; la trombosis se extiende a los troncos venosos braquicefálicos y a la vena yugular interna derecha.
Mediastinoscopia más biopsia: linfoma maligno no Hodgkin de alto grado con las características morfológicas e inmunohistoquímicas de linfoma de células grandes B subtipo esclerosante de mediastino.
La paciente precisó tratamiento con dexametasona 4 mg cada 6 horas, omeprazol 20 mg cada 24 horas y heparina de bajo peso molecular subcutánea, persistiendo el edema y el empastamiento facial, sin clínica respiratoria.
Fue valorada por el Servicio de Hematología, donde se le realizó una punción esternal, cuyo resultado citológico fue precursores hematopoyéticos de características cualitativa y cuantitativamente normales.
Se inició tratamiento quimioterápico el día 12 de enero de 2006 con ciclos de CHOP y rituximab.
DESARROLLO
Dentro de las causas que provocan síndrome de la vena cava superior (SVCS), casi el 95% de los casos descritos en las series publicadas modernas se debe a cáncer; la causa más común es el carcinoma broncogénico de las células pequeñas, seguido por el carcinoma de células escamosas de pulmón, adenocarcinoma de pulmón, linfoma de Hodgkin y carcinoma de células grandes de pulmón. Una causa no maligna de SVCS en pacientes con cáncer es la trombosis que está asociada con catéteres intracavales o alambres de marcapasos. Una causa rara de SVCS es la mediastinitis fibrosa, ya sea idiopática o asociada con histoplasmosis. Otras causas raras de SVCS son las neoplasias mediastínicas de células germinales, cáncer metastático de seno, cáncer de colon, sarcoma de Kaposi, carcinoma del esófago, mesotelioma fibroso, síndrome de Beçhet, timoma, bocio subesternal de tiroides, enfermedad de Hodgkin y sarcoidosis.
El conocimiento de la anatomía de la vena cava superior y su relación con los ganglios linfáticos circundantes es esencial para la comprensión del desarrollo de síndrome. La VCS está formada por la confluencia de las venas braquicefálicas izquierda y derecha en el tercio medio del mediastino. La VCS se extiende caudalmente de 6 a 8 cm, terminando en la aurícula derecha, y se extiende anteriormente hacia el bronquio principal derecho. La vena ácigos se une a la VCS posteriormente al doblar hacia el bronquio derecho principal, y está en posición posterior de la aorta ascendente y a su derecha. La pleura mediastínica parietal es lateral a la VCS, creando un espacio limitado, y ésta se encuentra adyacente a los ganglios linfáticos peritraqueales derechos, ácigos, hiliares derechos y subcarinales. El vaso sanguíneo venoso es de paredes delgadas, y la sangre que fluye por él está a baja presión. Así, cuando los ganglios o la aorta ascendente aumentan de tamaño, la VCS se comprime, el flujo de sangre se hace lento y puede ocurrir una oclusión total. La gravedad del síndrome depende de la rapidez con que comienza la obstrucción y de su localización.
El mediastino anterior (por encima y delante del corazón) contiene las siguientes estructuras: timo, cualquier extensión intratorácica de tiroides y paratiroides, arco aórtico y sus ramas, venas innominadas, vasos y ganglios linfáticos (fig. 1).
Ante un SVCS y una masa mediastínica superior en una mujer joven se pueden plantear los siguientes diagnósticos diferenciales: timoma, extensión intratorácica de tiroides, teratoma y otros tumores de células germinales (a veces asocian ginecomastia, hipoglucemia y tirotoxicosis) y el linfoma (asocia a veces hipercalcemia).
Los timomas constituyen el 10% de las neoplasias mediastínicas primarias y una cuarta parte de ellos son malignos. La hipertrofia tímica es propia de la primera infancia, habiéndose descrito masas en el mediastino anterior en niños menores de 3 años. Ocasiona una imagen radiológica típica en forma trapezoidal o triangular (en vela) y síntomas de compresión con estridor y dificultad respiratoria, disfagia e incluso obstrucción venosa. El timoma es un tumor sólido del que existen muchas variedades histológicas. No suele metastatizar a distancia, pero sí extenderse localmente; el 50% se acompaña de miastenia y, a veces, de aplasia pura de serie roja, agammaglobulinemia o síndrome de Cushing por secreción ectópica de hormona adrenocorticotrópica (ACTH).
El bocio intratorácico puede ser primario por originarse de restos mediastinales tiroideos y sin tener relación con el tiroides cervical. Más frecuente es el bocio intratorácico secundario al crecimiento de la glándula cervical, siendo en realidad una extensión de la misma. Suelen situarse por delante del esófago y de la tráquea. Permanecen asintomáticos hasta que la desviación o compresión del esófago produce disfagia, o hasta que el desplazamiento de la tráquea provoca disnea, estridor y tos irritativa. A veces existe disfonía y compresión y obstrucción de las venas.
Los teratomas son tumores frecuentes en adultos, jóvenes y adolescentes, suelen situarse en el mediastino anterior y medio. Suelen ser asintomáticos, excepto si producen complicaciones (infección o degeneración maligna); la infección da origen a un absceso que puede abrirse a pleura, bronquio o pericardio, y a veces el paciente refiere expectoración de materiales raros, como pelos o dientes.
Los tumores de células germinales son neoplasias derivadas de las células germinales primordiales que migran anormalmente durante el desarrollo embrionario. Son mucho más frecuentes en hombres (90% del total). La localización mediastínica es muy rara, del 2-5% de todos los tumores germinales y del 50-70% de todos los tumores células germinales extragonadales. Aparecen en la tercera década de la vida, principalmente en el mediastino antero- superior.
Los linfomas pueden desarrollarse en mediastino superior, medio (más frecuente) y anterior. Tanto los linfomas de Hodgkin como los no Hodgkin pueden manifestarse por adenopatías mediastínicas.
El estudio de las masas mediastínicas anterosuperiores generalmente se inicia con la radiografía simple, pero la TAC es el examen que tiene mayor rendimiento para caracterizar morfológicamente la lesión. Sin embargo, salvo algunas excepciones en las que la TAC puede efectuar un diagnóstico de certeza (lipomatosis, tiroides, etc.), en la mayoría de los casos es necesario obtener confirmación histológica de las masas tumorales para orientar la conducta terapéutica.
Radiografía de tórax
La radiografía simple es el examen con el cual se detecta la mayoría de los trastornos mediastínicos, pero para conocer su localización, naturaleza física y extensión debe complementarse con los exámenes que se anotan más adelante.
Ecografía
Puede ser útil para confirmar la naturaleza quística de algunas lesiones del mediastino superior, especialmente las originadas en tiroides y paratiroides.
Tomografía axial computarizada
Es el método de elección, pues precisa con gran seguridad las características morfológicas de las lesiones. Por su mayor sensibilidad puede detectar alteraciones inaparentes en la radiografía simple, como puede suceder en tumores del timo sospechados por la presencia de una miastenia gravis. La medición de la densidad de la lesión permite determinar si ésta es quística, sólida o formada por grasa. La utilización de un medio de contraste hace posible una clara individualización de las estructuras vasculares, permitiendo diagnosticar aneurismas aórticos y sus complicaciones. También se pueden detectar pequeñas colecciones líquidas o gaseosas en la mediastinitis, facilitando su abordaje quirúrgico. La TAC evita, en un considerable número de casos, procedimientos invasivos, debido a que orienta hacia el diagnóstico de lesiones benignas con un alto grado de seguridad.
Resonancia magnética nuclear
Aunque su uso aún se encuentra limitado por su disponibilidad restringida y su alto coste, la resonancia magnética nuclear aparece como un examen útil en la evaluación del mediastino ya que, además de evitar el uso de radiaciones ionizantes, permite el estudio en un plano sagital y tiene buen rendimiento en el estudio de estructuras vasculares, sin necesidad de medio de contraste.
Mediastinoscopia
Consiste en el examen del mediastino anterosuperior a través de una incisión supraesternal y en una exploración de todas las zonas hasta la región subcarinal mediante el uso del mediastinoscopio. Tiene el propósito de obtener muestras de tejido para estudio histológico.
Mediastinotomía
Consiste en la obtención de muestras para biopsia mediante la exploración instrumental del mediastino a través de una incisión paraesternal, generalmente a nivel de segundo cartílago condroesternal. Tiene indicación en aquellos casos en los cuales la mediastinoscopia no es suficiente y tiene riesgos, como ocurre en lesiones situadas en la vecindad de la aorta, arteria pulmonar y vena cava superior.
Por ello en esta paciente se decidió realizar una TAC para filiar la naturaleza de la masa mediastínica, y en ella se observó el origen, conglomerado adenopático que ocupaba el mediastino prevascular, compatible con linfoma de Hodgkin radiológicamente.
Posteriormente se practicó una biopsia de la masa mediastínica por mediastinoscopia para filiar anatomo-patológicamente la clase de linfoma, especialmente importante para iniciar un tratamiento y pronóstico.
Los resultados finales de Anatomía Patológica fueron linfoma maligno no Hodgkin de alto grado, con las características morfológicas e inmunofenotípicas de un linfoma de células grandes B, subtipo esclerosante de mediastino. El patrón de crecimiento fue difuso, y el citológico de célula grande con frecuente patrón claro y ocasionalmente hábito hodgkiano lacunar. Necrosis coagulativa extensa (50%), fibrosis inmunofenotipo CD45 +++, CD30 + focal, CD15 -, CD3-. Se realizó punción esternal para citología de médula ósea que descartó su afectación.
Los linfomas no hodgkianos son neoplasias de linfocitos B habitualmente, ocasionalmente de linfocitos T y muy excepcionalmente de histiocitos. Constituyen del 2-3% de todas las neoplasias, siendo 4 veces más frecuentes que la enfermedad de Hodgkin. Afecta más a varones. Las causas específicas del linfoma de Hodgkin no se conocen con certeza. Es posible que la genética y la exposición a infecciones virales (virus de Epstein-Barr y VIH) puedan aumentar el riesgo de desarrollar esta enfermedad.
En el linfoma no hodgkiniano es menos frecuente la siguiente clínica respecto al linfoma de Hodgkin: los síntomas B (fiebre, sudoración nocturna y pérdida de peso inexplicada), tratarse de una enfermedad localizada, la participación del mediastino y la necesidad de laparotomía para estadiaje y linfografía para su estudio. En este caso no se advirtieron síntomas B, existiendo trombosis de la vena cava (dejando de ser por tanto una enfermedad localizada) y no fue necesaria la laparotomía y linfografía para el estadiaje. Sin embargo el linfoma se manifestó inicialmente como masa mediastínica, aún siendo más frecuente esta característica del linfoma de Hodgkin.
En el caso estudiado se trataba de un linfoma no hodgkiano de alto grado, por lo que el tratamiento se basa en poliquimioterapia agresiva. En esta paciente se están realizando en la actualidad varios ciclos de CHOP (doxorrubicina, ciclofosfamida, vincristina, prednisona) + rituximab.
Los factores desfavorables en el índice pronóstico internacional para linfomas agresivos son: edad mayor de 60 años, estadios III y IV, mala situación general, dos o más localizaciones extralinfáticas y elevación de LDH sérica. En la paciente estudiada no se da ninguno de estos supuestos.
CONCLUSIONES
El síndrome de vena cava superior destaca clínicamente por la dilatación de venas de la porción superior del tórax y del cuello, plétora, edema facial y conjuntival, cefalea, alteraciones visuales y en alguna ocasión disminución del nivel de conciencia.
Se debe recordar que casi siempre obedece a una enfermedad maligna: un 75% a carcinoma broncogénico y la mayor parte de los restantes a linfoma.
Por último se resalta el interés de la radiología en Atención Primaria y la importancia que reviste la sintomatología del síndrome de vena cava superior.
Correspondencia: P. Gracia Bonel.
Honorio García Condoy 5, 10º F. 50007 Zaragoza. España.
Correo electrónico: pati25-2005@hotmail.com
Recibido el 07-04-06; aceptado para su publicación el 19-12-06.
BIBLIOGRAFÍA RECOMENDADA
Armitage JO, Longo DL. Neoplasias malignas de células linfoides. Cap. 112. Volumen 1. Harrison's. 15a ed. Madrid: Mc-Graw Interamericana; 2002. p. 846-61.Baker Cl, Barnes HJ. Superior vena cava syndrome: etiology, diagnosis and treatment. Am J Crit Care. 1992;1:54-64.
Chen JC, Bougard F, Klein SR. A contemporary perspective on superior vena cava syndrome. Am J Surg. 1990;160:207-11.
García Conde J, Benet Monforte I. Linfomas no Hodgkin B frecuentes. Hematología. 1a ed. Madrid: Ediciones Arán; 2003. p. 799-818.
García Conde J, Benet Monforte I. Linfomas no Hodgkin B no frecuentes. Hematología. 1a ed. Madrid: Ediciones Arán; 2003. p. 819-26.
Kotyho PK. Trastornos linfoproliferativos. Cap. 36. Hematología: fundamentos y aplicaciones clínicas. 2a ed. Buenos Aires: Médica Panamericana; 2004. p. 495-515.
Shimosato Y, Mukai K. Atlas of tumor pathology 21. Tumors of mediastinum. Washington: Armed Forces Institute of Pathology; 1997. p. 249-71.
Yellin A, Rosen A, Reichert N, et al. Superior vena cava syndrome: the myth-the facts. Am Rev Respir Dis. 1990;141:1114-8.