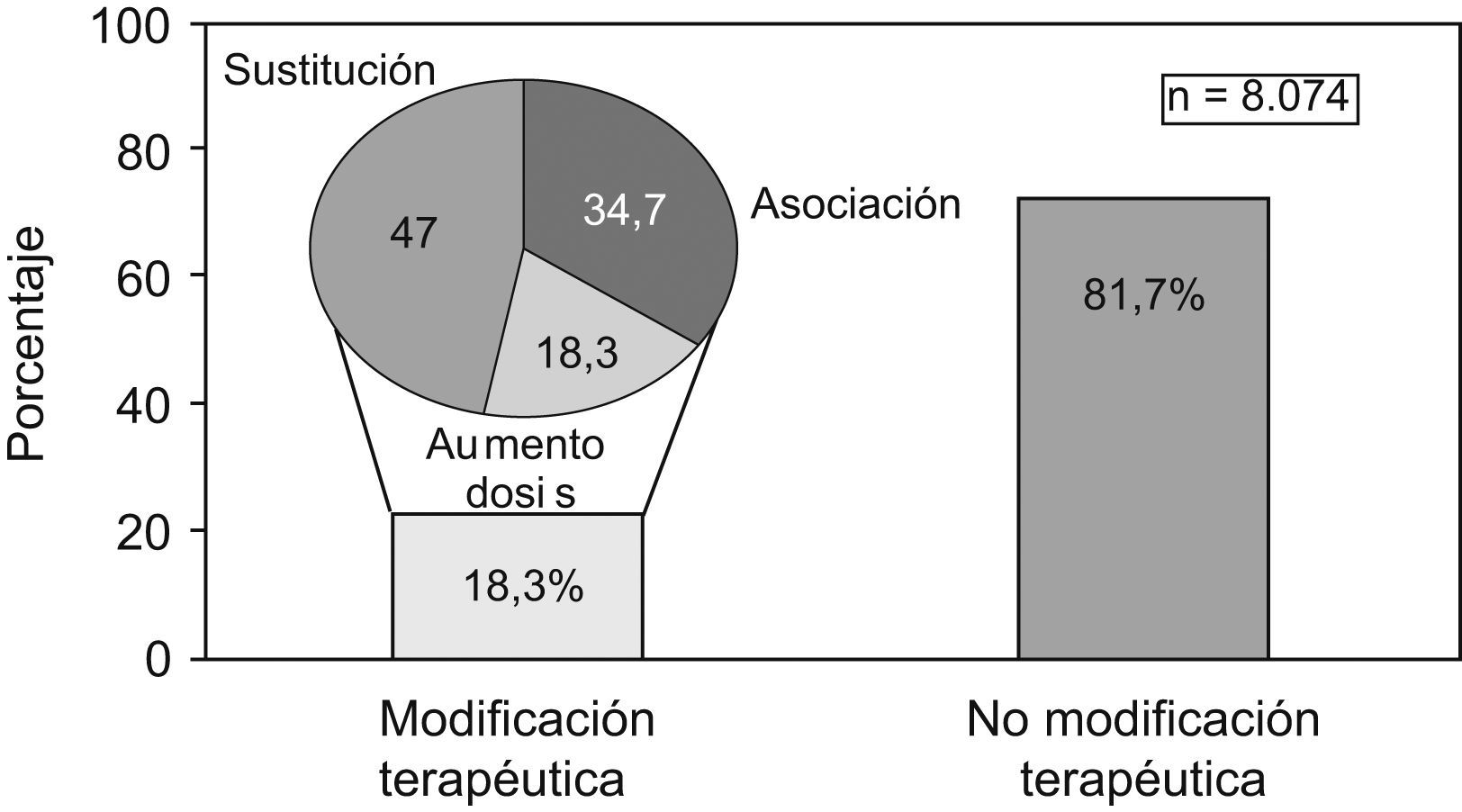
En España tan solo 4 de cada 10 hipertensos tratados con fármacos antihipertensivos que reciben asistencia sanitaria en Atención Primaria tienen bien controlada la PA. La inercia terapéutica está reconocida como una de las principales causas de mal control de la HTA y de otras enfermedades crónicas. Los PRESCAP fueron estudios tranversales y multicéntricos diseñados para estimación de prevalencias, que se realizaron en los años 2002 y 2006 con la misma metodolología en poblaciones similares asistidas en AP. Uno de los objetivos de ambos estudios fue analizar la conducta terapéutica del médico ante pacientes mal controlados (PA sistólica o diastólica ≥140 o ≥90mmHg, respectivamente, en población hipertensa en general, o PA≥130 o ≥80mmHg en pacientes con diabetes, nefropatía o enfermedad cardiovascular). El estudio PRESCAP 2002 mostró que el porcentaje de pacientes con inadecuado control de la PA en los que el médico modificó la pauta terapéutica fue del 18,3% (IC 95%: 17,5–19,1), siendo el cambio de fármaco la opción más elegida (47%), seguida de la combinación (34,7%) y del aumento de dosis (18,3%). En el estudio PRESCAP 2006 el médico modificó el tratamiento en el 30,4% (IC 95%: 29,2–31,6) de los sujetos mal controlados, resultando las acciones más frecuentemente llevadas a cabo la combinación con otro fármaco (46,3%), el incremento de dosis (26,1%) y la sustitución del antihipertensivo (22,8%). La percepción de buen control de la PA por parte del médico fue la variable que más se relacionó con la no modificación del tratamiento farmacológico. Aunque la conducta terapéutica del médico dista de ser idónea, nuestros resultados parecen indicar que se ha producido una mejora importante en la inercia terapéutica de los médicos de Atención Primaria ante los hipertensos mal controlados que siguen tratamiento farmacológico antihipertensivo.
In Spain, only 4 out of 10 hypertensive patients treated with antihypertensive drugs who are attended in Primary Care (PC) have well-controlled blood pressure (BP). Therapeutic inertia (TI) is recognized as one of the main causes for poorly controlled arterial hypertension and other chronic diseases. The PRESCAPs were cross-sectional and multicenter studies designed to calculate prevalence. These studies were conducted in the years 2002 and 2006 using the same methodology in similar populations attended in PC. One of the purposes of both studies was to analyze the therapeutic attitude of the physician in regards to poorly-controlled patients (systolic or diastolic BP≥140 or ≥90mmHg, respectively, in hypertensive population in general, or BP PA≥130 or ≥80mmHg in patients with diabetes, nephropathy or cardiovascular disease). The PRESCAP 2002 study showed that the percentage of patients with inadequate control of PB in whom the physician changed the therapeutic regime was 18.3% (95% CI: 17.5–19.1), the change in the drug of choice being the action chosen the most (47%), followed by combination (34.7%) and dose increase (18.3%). In the PRESCAP 2006 study, the physician modified the treatment in 30.4% (95% CI: 29.2–31.6) of the poorly controlled subjects. The most frequently performed actions were combination with another drug (46.3%), dose increase (26.1%) and substitution of the antihypertensive drug (22.8%). Perception of good control of BP by the physician was the variable that was most related with the non-modification of the drug treatment. Although the therapeutic attitude of the physician is far from being the best, our results seem to indicate that there has been an important improvement in the therapeutic inertia of the primary care physicians in regards to poorly controlled hypertensive patients who follow a treatment with antihypertensive drugs.
En España la PA elevada se ha relacionado con una de cada 2 muertes cardiovasculares en individuos ≥50 años, y de ellas el 90% son atribuibles a la HTA1. El objetivo fundamental del tratamiento de la HTA es reducir la morbimortalidad cardiovascular asociada a la PA elevada; para ello, debe actuarse tanto sobre el conjunto de factores de riesgo modificables, la diabetes y las condiciones clínicas asociadas, como sobre las cifras elevadas de PAS y PAD. Aunque la recomendación general es mantener una PAS<140 y una PAD<90mmHg, en pacientes con enfermedad cardiovascular, diabetes o nefropatía es razonable conservar esos valores tensionales por debajo de 130 y de 80mmHg.
En nuestro país el control de la HTA de los pacientes tratados farmacológicamente que reciben asistencia sanitaria en Atención Primaria (AP) no es el deseable. En este sentido, los resultados del estudio PRESCAP 2006, realizado en una amplia muestra de hipertensos españoles tratados farmacológicamente y asistidos en AP, muestran que tan solo 4 de cada 10 pacientes presentan buen control de la HTA2.
Las razones del insuficiente control son múltiples y complejas; en unos casos dependen del paciente (incumplimiento), en otros del tratamiento farmacológico (ineficacia) y en otros de la conducta global del médico ante la HTA (inercia clínica). La falta de control por la inobservancia terapéutica es un aspecto que ha sido ampliamente estudiado desde hace años, estimándose que en España la prevalencia de incumplimiento con el tratamiento antihipertensivo oscila entre el 7,1–66,2%3. Más recientemente, ha cobrado especial interés la inercia terapéutica (IT), como una de las circunstancias que intervienen en la denominada inercia clínica, la cual determina una conducta pasiva de los médicos ante situaciones que requieren una modificación terapéutica cuando las evidencias y las recomendaciones de las Guías de Práctica Clínica (GPC) indican lo contrario, suele estar relacionada habitualmente con la formación y actitud del médico, y está suficientemente reconocida como una de las principales causas de mal control de la HTA, dislipemia, diabetes y, en general, de problemas de salud crónicos y asintomáticos4. En base a estas consideraciones, el Documento de Consenso para un control eficaz de la HTA en España5, destaca que optimizar el tratamiento implica necesariamente modificar la «inercia clínica» y que, para ello, los profesionales deberían actuar conforme recomiendan las GPC, modificando la conducta terapéutica en los casos en que los objetivos previstos para cada paciente no hayan sido alcanzados, procurando emplear tratamientos simples, con el menor número posible de comprimidos o tabletas y favoreciendo el uso de combinaciones, especialmente las fijas.
Las repercusiones clínicas derivadas de la inercia clínica incluyen la sobreestimación de la asistencia prestada al paciente, la no intensificación de las medidas higiénico-dietéticas o farmacológicas, el retraso en el inicio del tratamiento y la falta de un correcto plan de seguimiento que garantice la detección e intervención ante complicaciones de la enfermedad. En la actualidad son bien conocidos algunos factores externos y otros de carácter individual, dependientes del propio médico, que pueden influir sobre la conducta menos rigurosa en los pacientes hipertensos mal controlados. Aunque algunas características propias de la AP actual, como la falta de tiempo y masificación de las consultas, pueden contribuir notablemente en la aparición de la inercia clínica, las estrategias correctoras de estas diferentes causas son múltiples. Dado que en los estudios PRESCAP se investigó únicamente la conducta terapéutica del médico de AP ante el mal control de HTA, en este artículo se analizará exclusivamente la IT observada en ambos trabajos, no abordándose otras variables que influyen en la inercia clínica, las cuales posiblemente serán investigadas por nuestro grupo de trabajo en futuros estudios.
La inercia terapéutica ante el mal control de la hipertensión arterial en EspañaDiferentes estudios realizados en nuestro país aportan información sobre la magnitud actual del problema de la IT en la práctica clínica de la AP y la Atención Especializada. En el estudio Controlpres 20036 se observó que en España el control de la PA se conseguía en el 38,8% de los hipertensos tratados por médicos de AP, que el 58% de los pacientes mal controlados recibían un régimen de monoterapia antihipertensiva y que en el 84,6% de los casos de insuficiente control el médico adoptaba una conducta conservadora, sin instaurar modificaciones terapéuticas encaminadas a optimizar el control de PA. En el estudio CLUE7, realizado en Unidades de Hipertensión, aunque se observó buen control de la HTA (<140/90mmHg) en el 42% de los pacientes de alto riesgo, el médico no modificaba el tratamiento en el 51% de los casos en los que no se conseguía una PA<140/90mmHg y en el 58% de los que no se lograba una PA<130/85mmHg. En otro estudio realizado también en el ámbito de la AP española8, se encontró que los médicos no modificaban el tratamiento farmacológico en el 30,4% de los pacientes, a pesar del insuficiente control y del riesgo cardiovascular absoluto asociado a la HTA no controlada; la principal causa del mal control, según los médicos, fue el incumplimiento de los cambios del estilo de vida (64,3%), seguida del incumplimiento del tratamiento farmacológico (38,2%) y de la ineficacia de los fármacos en monoterapia (31,7%). En población anciana, en la que como es sabido es preciso actuar más enérgicamente para alcanzar los objetivos de control. La conducta terapéutica del médico de AP es todavía más conservadora9; en el 13,1% de los casos, el médico optó por modificar el tratamiento en el momento de la entrevista y este porcentaje llegó al 17,2% en los pacientes con mal control de la HTA, en los que lo más frecuente fue la sustitución del antihipertensivo (48,3%) seguida de la asociación de otro (36,6%). Los principales motivos alegados por el médico para modificar el tratamiento fueron la falta de eficacia (89,0%) y los acontecimientos adversos (9,8%).
En un estudio realizado en Cataluña se observó que ante cifras de PA repetidamente elevadas los médicos de AP realizaban alguna modificación terapéutica en el 76,8% de los casos y adoptaban una actitud expectante en el 23,2% restante. Esta actitud expectante se observó en mayor grado en los mayores de 65 años y entre los pacientes que presentaban HTA grado i10.
Algunos investigadores11 han puesto de manifiesto que entre los pacientes que realizan el seguimiento de la HTA en AP, aquellos que se encuentran fuera de la situación ideal (buen control y apropiado cumplimiento terapéutico) al menos la mitad de los casos corresponden a situaciones más dependientes del médico que del propio paciente, destacando, entre estas, un diagnóstico incorrecto (hipertensión clínica aislada o de bata blanca) y una terapéutica inadecuada o al menos insuficiente.
En la tabla 1 se muestran algunos estudios españoles que han analizado la conducta terapéutica en el mal control de la HTA.
Principales estudios asistenciales de ámbito nacional que han analizado la inercia terapéutica en población hipertensa adulta en España
| Estudio | Año de realización | % pacientes no controlados | Modifican tratamiento | Conducta terapéutica | ||
| Sustitución del fármaco | Incremento de dosis | Asociación de fármaco | ||||
| DISEHTAC | 2001 | 67,6 | 76,8 | 25,0 | 25,4 | 49,6 |
| PRESCAP | 2002 | 63,9 | 18,3 | 47,0 | 18,3 | 34,7 |
| Controlpres | 2003 | 61,2 | 15,4 | 44,7 | 18,3 | 37,0 |
| CLUE | 2004 | 58,0 | 49,0 | 30,7 | 17,2 | 21 |
| Control-Project | 2004–2005 | 100¿ | 44,9 | 21,4 | 16 | 35,5 |
| PRESCAP | 2006 | 58,6 | 30,4 | 22,8 | 26,1 | 46,3 |
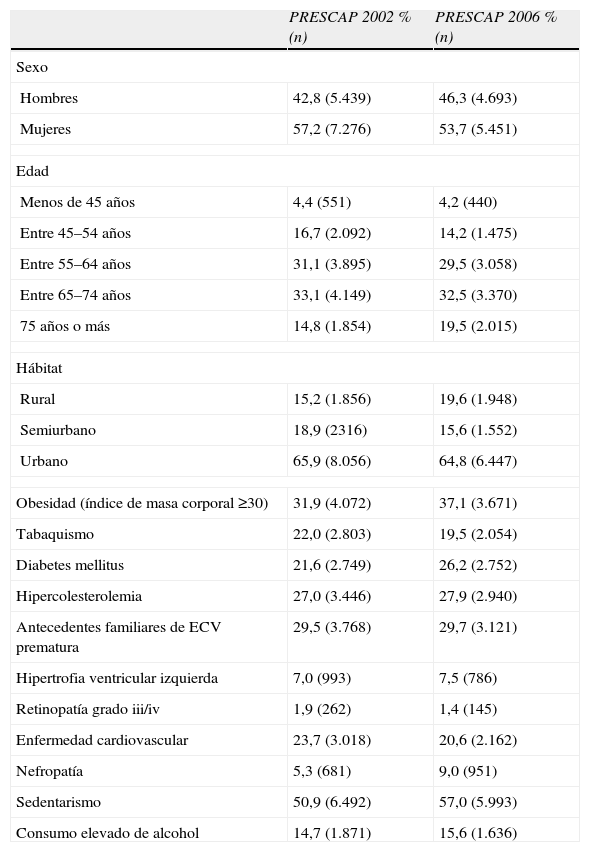
Los resultados de los estudios PRESCAP, realizados en AP en una amplia muestra de población hipertensa española de 18 o más años de edad que recibía tratamiento farmacológico antihipertensivo, muestran que la evolución del grado de control de la HTA ha mejorado apreciablemente en el periodo 2002–2006. En la tabla 2 se describen las principales características sociodemográficas y clínicas de los pacientes incluidos en los dos estudios.
Características sociodemográficas y clínicas de los pacientes analizados en los estudios PRESCAP 2002 y 2006¿
| PRESCAP 2002 % (n) | PRESCAP 2006 % (n) | |
| Sexo | ||
| Hombres | 42,8 (5.439) | 46,3 (4.693) |
| Mujeres | 57,2 (7.276) | 53,7 (5.451) |
| Edad | ||
| Menos de 45 años | 4,4 (551) | 4,2 (440) |
| Entre 45–54 años | 16,7 (2.092) | 14,2 (1.475) |
| Entre 55–64 años | 31,1 (3.895) | 29,5 (3.058) |
| Entre 65–74 años | 33,1 (4.149) | 32,5 (3.370) |
| 75 años o más | 14,8 (1.854) | 19,5 (2.015) |
| Hábitat | ||
| Rural | 15,2 (1.856) | 19,6 (1.948) |
| Semiurbano | 18,9 (2316) | 15,6 (1.552) |
| Urbano | 65,9 (8.056) | 64,8 (6.447) |
| Obesidad (índice de masa corporal ≥30) | 31,9 (4.072) | 37,1 (3.671) |
| Tabaquismo | 22,0 (2.803) | 19,5 (2.054) |
| Diabetes mellitus | 21,6 (2.749) | 26,2 (2.752) |
| Hipercolesterolemia | 27,0 (3.446) | 27,9 (2.940) |
| Antecedentes familiares de ECV prematura | 29,5 (3.768) | 29,7 (3.121) |
| Hipertrofia ventricular izquierda | 7,0 (993) | 7,5 (786) |
| Retinopatía grado iii/iv | 1,9 (262) | 1,4 (145) |
| Enfermedad cardiovascular | 23,7 (3.018) | 20,6 (2.162) |
| Nefropatía | 5,3 (681) | 9,0 (951) |
| Sedentarismo | 50,9 (6.492) | 57,0 (5.993) |
| Consumo elevado de alcohol | 14,7 (1.871) | 15,6 (1.636) |
(n): número total de pacientes que presentaron criterios de definición de la variable.
En el estudio PRESCAP 200212, en el que se halló buen control de la HTA en el 36,1%, el porcentaje de pacientes con inadecuado control de la PA en que los que el médico modificó la pauta terapéutica fue del 18,3% (IC 95%: 17,5–19,1), resultando elegido el cambio de fármaco en el 47,0%, la combinación en el 34,7% y el aumento de dosis de antihipertensivos en el 18,3% de los casos (fig. 1); los principales motivos por los que se modificó la pauta terapéutica fueron la falta de eficacia del tratamiento (63,7%) y la presencia de acontecimientos adversos (5,5%), siendo el precio del medicamento causa del 1,2% de estas modificaciones13.
En el estudio PRESCAP 2006 más de la mitad de los pacientes hipertensos mostraron mal control de la HTA2 y el médico de familia modificó el tratamiento en el 30,4% (IC 95%: 29,2–31,6) de los sujetos mal controlados; como muestra la figura 2, los médicos combinaron con otro fármaco en el 46,3%, incrementaron la dosis del existente en el 26,1% y sustituyeron el antihipertensivo en el 22,8% de los casos14.
El tratamiento insuficiente es otra cuestión que se ha observado reiteradamente en los estudios realizados en nuestro país. En el estudio PRESCAP encontramos diferencias entre los años 2002–2006 en el porcentaje de pacientes que recibía monoterapia antihipertensiva (56 vs. 44,4%) y combinaciones de dos (35,6 vs. 41,1%) y de 3 o más fármacos (8,4 vs. 14,5%, respectivamente); aunque globalmente el porcentaje de pacientes con terapia combinada se incrementó más de un 11% respecto al año 2002 (13% en los diabéticos), este aumento, aun siendo importante, parece insuficiente especialmente en población de alto riesgo como puede ser la diabética. En la figura 3 se puede observar como los incrementos de terapia combinada y de buen control de la HTA se han producido de forma paralela desde 1995 hasta 2006; sin duda, el aumento de la prescripción de terapia combinada por los médicos de AP es uno de los factores que ha contribuido en la mejoría del control de la HTA observada en España en los últimos años.
La percepción de buen control de la PA por parte del médico mostró una mayor probabilidad de no modificar el tratamiento farmacológico. Así, el médico de AP, a pesar de las recomendaciones de las GPC parece que no identifica el mal control y por tanto infradiagnóstica tal condición en la práctica clínica. En este sentido, según los datos del estudio PRESCAP 200614, los médicos consideraron que el 56% de los pacientes que mostraron mal control de la HTA estaban bien controlados y en el caso de los pacientes con buen control de la HTA, el médico tan solo consideraba que en el 2,2% existía mal control tensional. Por tanto, podría decirse que la percepción del médico de AP sobre el control de la HTA de los pacientes, después de realizar la medida de la PA, tiene una alta sensibilidad y baja especificidad; esto significa que cuando la PA está bien controlada la probabilidad de que el médico considere al paciente mal controlado es muy baja, y que cuando la PA no está controlada la probabilidad de que el médico considere al paciente bien controlado es elevada (tabla 3).
Identificación del mal control de la hipertensión arterial por el médico de atención primaria después de conocer las medidas de la presión arterial¿
| ¿Considera que el paciente está bien controlado? | PA controlada n (%) | PA no controlada n (%) |
| Sí | 3.601 (97,9) | 2.878 (56,0) (falsos +) |
| No | 79 (2,1) (falsos –) | 2.260 (44,0) |
n: número de pacientes.
¿Fuente: adaptado de: Alonso-Moreno FJ, et al14.
En la actualidad no son bien conocidos los factores que pueden influir en que el médico muestre una conducta terapéutica menos rigurosa de lo que cabría esperar en los pacientes hipertensos mal controlados. En el estudio PRESCAP 200614 la percepción de buen control de la PA por parte del médico de AP se asoció con una mayor probabilidad (OR 60,6) de que no se realizaran cambios en el tratamiento de los hipertensos mal controlados, y esa probabilidad se incrementó notablemente (OR 108,1) cuando se analizaron a los hipertensos ≥80 años15; resultados similares se han observado en una encuesta realizada a 1.259 médicos de AP de 17 países16, en la cual se halló que las causas que más se relacionaban con la falta de objetivos de control fueron el incumplimiento terapéutico y la creencia por parte del médico de que los valores de la PA se habían reducido aceptablemente.
Otros factores que pueden influir en la IT son la sobreestimación de la atención médica y de la adherencia a las GPC, el déficit de formación y organización, la percepción de que las «cosas van bien», la culpabilización del paciente e incluso la existencia de recelos en la aceptación de las recomendaciones de las guías. De igual forma, deben tenerse también en consideración el número de fármacos que tiene prescritos el paciente, puesto que cuanto mayor sea el número de antihipertensivos que toma será más probable que el médico decida no modificar el tratamiento, así como algunas de las características actuales de la AP, como la falta de tiempo y la masificación de las consultas.
Según indican los expertos, las mejores estrategias conocidas para combatir la IT son combinar adecuadamente los diferentes recursos disponibles, especialmente la formación adecuada y aceptar las recomendaciones de las GPC, así como utilizar diagramas de flujo, recordatorios en la historia clínica y feedback sobre la actuación médica, todo ello en el contexto de una buena relación médico-paciente4,5.
ConclusionesLa IT depende muy especialmente de la formación y actitud del médico, y está suficientemente reconocida como una de las principales causas de mal control de la HTA y de otros problemas de salud crónicos y asintomáticos.
En España, aunque el control de la HTA ha mejorado ostensiblemente en los últimos años, el porcentaje de pacientes controlados óptimamente sigue siendo todavía insuficiente, especialmente en población diabética y anciana.
Como se ha observado en los estudios PRESCAP, el médico de AP modifica la pauta terapéutica antihipertensiva establecida en tan solo 3 de cada 10 pacientes mal controlados.
Para mejorar el grado de control de la HTA en nuestro país es necesario implementar medidas que incidan en la IT que muestran la mayoría de los médicos de AP, con el fin de que los tratamientos prescritos se adapten a las recomendaciones que formulan las GPC.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos su colaboración a todos los médicos de AP y a los miembros del Grupo HTA/SEMERGEN que han participado en los estudios PRESCAP, por proporcionar los datos necesarios para la realización del mismo, así como a Laboratorios Almirall, S.A. por facilitar la infraestructura necesaria para que éstos hayan podido llevarse a cabo.
T Sánchez Ruiz (Valencia), JL Llisterri Caro (Valencia), GC Rodríguez Roca (La Puebla de Montalbán, Toledo), FJ Alonso Moreno (Toledo), S Lou Arnal (Utebo, Zaragoza), JA Divisón Garrote (Casas Ibáñez, Albacete), JA Santos Rodríguez (Rianxo, A Coruña), O García Vallejo (Madrid), LM Artigao Rodenas (Albacete), R Durá Belinchón (Burjassot, Valencia), M Ferreiro Madueño (Sevilla), E Carrasco Carrasco (Abarán, Murcia), T Rama Martínez (Badalona, Barcelona), P Beato Fernández (Badalona, Barcelona), JJ Mediavilla Bravo (Pampliega, Burgos), MA Pérez Llamas (Boiro, A Coruña), I Mabe Angulo (Getxo, Bizkaia), JL Carrasco Martín (Estepona, Málaga), JM Fernández Toro (Cáceres), L García Matarín (Vícar, Almería), MA Prieto Díaz (Oviedo, Asturias), JL Górriz Teruel (Valencia), V Barrios Alonso (Madrid), A Calderón Montero (Madrid), A González Sánchez (Teguise, Las Palmas de Gran Canaria), JC Martí Canales (Motril, Granada), V Pallarés Carratalá (Castellón), J Polo García (Cáceres), F Valls Roca (Benigànim, Valencia), C Santos Altozano (Guadalajara), A Galgo Nafría (Madrid), Roberto Genique Martínez (Zaragoza), A García Lerín (Madrid), I Gil Gil (Lleida), EI García Criado (Córdoba), JL Cañada Merino (Getxo, Bizkaia), C Escobar Cervantes (Madrid).