Es necesario tener mayor información sobre la inercia terapéutica en la hipertensión arterial (HTA). El objetivo de este estudio fue conocer la conducta del médico de atención primaria (AP) en pacientes hipertensos que presentan mal control de presión arterial (PA) y determinar los factores asociados.
Pacientes y métodosEstudio transversal y multicéntrico realizado en hipertensos asistidos en el ámbito de la AP española. Se registraron datos de los pacientes (sociodemográficos, clínicos y tratamiento) y médicos (asistenciales, formativos y conducta ante el mal control de PA). Se consideró mal control cuando el promedio de PA era ≥ 140/90mmHg.
ResultadosSe incluyeron 12.961 hipertensos (52,0% mujeres), con una edad media de 66,3 (11,4) años y antigüedad media de la HTA de 9,1 (6,7) años. El 62,4% recibía terapia combinada (44,2%, 2 fármacos, y 18,2%, 3 o más). El 38,9% (IC 95%: 38,1-39,7) presentó mal control de PA. El médico modificó el tratamiento en el 41,8% (IC 95%: 40,4-43,2) de los 5.036 pacientes mal controlados. La conducta terapéutica más frecuente fue la asociación farmacológica (55,6%). La percepción por parte del médico de buen control de PA en el hipertenso mal controlado y la presencia de terapia combinada fueron las variables que mostraron mayor probabilidad de no modificar el tratamiento farmacológico.
ConclusionesEl médico de AP modifica el tratamiento antihipertensivo en tan solo 4 de cada 10 hipertensos mal controlados. La percepción por parte del médico de buen control de PA es la variable que más incrementa la probabilidad de no modificar el tratamiento farmacológico.
There is a need for more information on therapeutic inertia in blood pressure (BP) treatment. The purpose of this study was to determine the therapeutic behaviour and associated factors of Primary Care (PC) physicians on uncontrolled hypertensive patients.
Patients and methodsCross-sectional multicentre study of patients with hypertension attending Spanish PC centres. Data was collected from patients (social-demographics, clinical status and treatment), as well as data from physicians (medical practice, background and therapeutic behaviour) were collected. Uncontrolled BP was considered when average BP values where ≥140/90mmHg.
ResultsA total of 12,961 patients (52.0% women) were included. The mean age was 66.3 (SD 11.4) years, and mean number of years from diagnosis of hypertension was 9.1 (6.7) years. Almost two-thirds (62.4%) of the patients were taking a combined blood pressure treatment, (44.2% with two drugs and 18.2% with three drugs, or more). An uncontrolled BP was observed in 38.9% (95% CI: 38.1-39.7) of patients. Treatment was changed by physicians in 41.8% (95% CI: 40.4-43.2) out of 5,036 uncontrolled patients. Adding another drug was the most frequent behaviour (55.6%). The physician's perception of good BP control in uncontrolled patients, together with the presence of combined blood pressure treatment, were the two variables most strongly associated with therapeutic inertia.
ConclusionsThe Spanish PC Physician modified antihypertensive treatment in only 4 out of 10 uncontrolled patients. The physician's perception of good BP control was the variable most strongly associated with therapeutic inertia.
La hipertensión arterial (HTA) es uno de los factores de riesgo más importantes para el desarrollo de enfermedad cardiovascular (ECV). Se estima que en la población general española la prevalencia de HTA es de aproximadamente un 35%, alcanzando el 68% en individuos mayores de 60 años1; por otro lado, la presión arterial (PA) elevada se ha relacionado con una de cada 2 muertes cardiovasculares en individuos mayores de 50 años2.
El control de la HTA en España en pacientes tratados farmacológicamente que reciben asistencia sanitaria en atención primaria (AP) no es el deseable3. Las razones del insuficiente control son múltiples y complejas; en unos casos dependen del propio paciente (incumplimiento), en otros del tratamiento farmacológico (ineficacia) y en otros incluso del propio médico (inercia clínica).
En los últimos años ha adquirido especial protagonismo la inercia clínica terapéutica como causa de mal control de la HTA y de otros factores de riesgo cardiovascular. La conducta pasiva de los médicos ante situaciones que requieren una modificación terapéutica cuando las evidencias y las guías de práctica clínica indican lo contrario constituye lo que se denomina inercia clínica. La inercia clínica terapéutica depende muy especialmente de la formación y actitud del médico, y está suficientemente reconocida como una causa mayor de mal control de la HTA y de otras condiciones y enfermedades crónicas4–6. En general, los factores relacionados con la inercia clínica se centran en 3 puntos fundamentales: la sobreestimación del cuidado de los pacientes, el déficit del conocimiento y otras causas, conocidas como blandas, entre ellas la percepción de que las cosas van bien, el recelo por aceptar las guías de práctica clínica y la infraestimación del riesgo cardiovascular de los pacientes7.
En el estudio PRESCAP 20068, cuando se analizaron las variables asociadas a la no modificación del tratamiento en pacientes con mal control de PA, la percepción por parte del médico de AP de buen control en el paciente fue la que presentó mayor probabilidad en el modelo. Estos resultados fueron similares a los de una encuesta9 realizada a 1.259 médicos de AP de 17 países europeos, en la cual se halló que las causas que más se relacionaban con la falta de control fueron el incumplimiento terapéutico y la creencia por parte del médico de que los valores de PA se habían reducido aceptablemente.
Estos datos, unidos a aquellos que indican el escaso control de la HTA mostrado por las encuestas procedentes de la práctica clínica de AP en nuestro país10,11, justificarían acciones dirigidas a mejorar los conocimientos sobre las causas del inadecuado control de la HTA.
El objetivo principal del estudio PRESCAP 2010 fue conocer el control de la PA en población hipertensa asistida en AP12. Uno de los objetivos secundarios, motivo del presente trabajo, fue conocer la conducta del médico de AP en los pacientes hipertensos que presentaban mal control de la PA, determinar los factores asociados y conocer los principales motivos que determinan los cambios de estrategia terapéutica.
Material y métodosEstudio transversal y multicéntrico realizado en hipertensos asistidos en el ámbito de la AP española.
Selección de los pacientesLos pacientes fueron seleccionados por muestreo no probabilístico con inclusión consecutiva de 4 hipertensos por cada médico. El trabajo de campo se realizó los días 8, 9 y 10 de junio de 2010, como un proyecto de investigación del Grupo de Trabajo de Hipertensión Arterial de la Sociedad Española de Médicos de Atención Primaria (Grupo HTA/SEMERGEN).
La proporción de pacientes hipertensos españoles encuestados en AP, en las distintas comunidades autónomas, fue similar a la proporción de personas hipertensas registradas en España en el año 2006 por el Instituto Nacional de Estadística (INE)13.
Criterios de inclusión y exclusiónSe incluyeron en el estudio pacientes de 18 o más años de edad, diagnosticados de HTA que recibían tratamiento farmacológico antihipertensivo desde al menos 3 meses antes de su inclusión en el estudio.
Fueron excluidos los pacientes con diagnóstico de HTA reciente, así como aquellos que seguían tratamiento antihipertensivo farmacológico desde hacía menos de 3 meses.
El protocolo del estudio fue aprobado por el Comité Ético de Investigación Clínica (CEIC) del Hospital Clínic de Barcelona.
Medición de la presión arterialLa medición de la PA se efectuó siguiendo las recomendaciones de la guía SEH-LELHA 20054, practicando al paciente, después de que permaneciera 5 min en reposo, 2 mediciones separadas 2 min en posición de sentado, obteniéndose la media aritmética de ambas. En caso de encontrar diferencias iguales o superiores a 5mmHg en la PA sistólica (PAS) o diastólica (PAD) entre las 2 mediciones se procedía a realizar una tercera. Para la medición de la PA se utilizó un esfigmomanómetro de mercurio o aneroide calibrado recientemente, o un dispositivo electrónico automático validado. Se registró el tipo de aparato utilizado para medir la PA y si la medida se realizó en horario matutino (8-14 h) o vespertino (14-20 h), anotándose igualmente la hora de la visita. Se consideró que el paciente tenía buen control de la HTA cuando la PAS y PAD (media aritmética de las 2 medidas efectuadas en la visita) eran inferiores a 140 y 90mmHg, respectivamente (ESH 2009)14.
Variables del estudio. Datos de pacientes y médicosEn los pacientes se registraron factores de riesgo cardiovascular (FRCV), lesión de órganos diana y ECV asociada de acuerdo con las directrices de las Sociedades Europeas de HTA/Cardiología (ESH/ESC)15, así como datos del tratamiento antihipertensivo actual. Se preguntaba a los pacientes si habían tomado la medicación el día de la visita y, en caso afirmativo, la hora aproximada de la ingesta de la misma.
Respecto a los médicos, se registraron datos sobre el ámbito de la asistencia (centro de salud, consultorio, ambulatorio), ubicación de la consulta (rural, semiurbana, urbana), consulta matutina o vespertina, número de pacientes/día (< 30, 30-50, > 50), formación (vía MIR, no MIR), años de ejercicio y antecedentes personales de HTA.
En pacientes mal controlados se preguntaba al médico si mantenía o modificaba el tratamiento y, en este caso, el motivo de cambio del mismo.
En caso de cambio de tratamiento se registraba la clase y número de subgrupos terapéuticos utilizados, indicando si aumentaba dosis del tratamiento que llevaba, si añadía otro fármaco o si retiraba y sustituía por otro. Se solicitaba al médico que señalara la causa por la cual modificaba el tratamiento entre las siguientes alternativas: falta de eficacia, acontecimientos adversos, precio, petición del paciente u otros motivos. En caso de no modificar el tratamiento se pedía al médico que especificara cuál de las siguientes medidas recomendaba al paciente: insistir en estilos de vida, citar para automedida de la presión arterial (AMPA) o monitorización ambulatoria de la presión arterial (MAPA), solicitar otras pruebas complementarias, volver a visitar al paciente tras 3-4 semanas, control periódico.
Calidad de los datosSe realizaron revisiones manuales e informáticas de los datos clínicos para determinar la coherencia y calidad de la información registrada de acuerdo con el protocolo del estudio.
Análisis estadísticoSe utilizó el programa estadístico SPSS (versión 15.0), analizando frecuencias y porcentajes para las variables cualitativas y medidas de centralización y dispersión para las cuantitativas, con intervalos de confianza del 95% (IC 95%) para las variables de interés. Se realizó estadística descriptiva y comparación de medias (chi cuadrado, t de Student y ANOVA).
Para determinar qué variables se asociaban con mal control de la HTA (PAS o PAD ≥ 140 y/o 90mmHg, respectivamente) se utilizó el método regresión logística no condicional stepwise backward. Las variables candidatas fueron: edad, obesidad, FRCV (tabaquismo, sedentarismo, obesidad abdominal, diabetes, dislipidemia, antecedentes familiares de ECV, lesiones de órgano diana, enfermedades clínicas asociadas, antigüedad de la HTA, parámetros analíticos [HbA1c, colesterol total, colesterol-LDL, creatinina, filtrado glomerular]) y tratamiento antihipertensivo (monoterapia/terapia combinada). Se incluyeron otras variables de interés, como la percepción de buen control, el tratamiento combinado, la presión asistencial, formación del médico y haber tomado la medicación el día de la visita. El criterio de selección de las variables fue la significación estadística en el análisis bivariante respecto al control de la PA, así como la significación estadística reportada por otros autores previamente16–19.
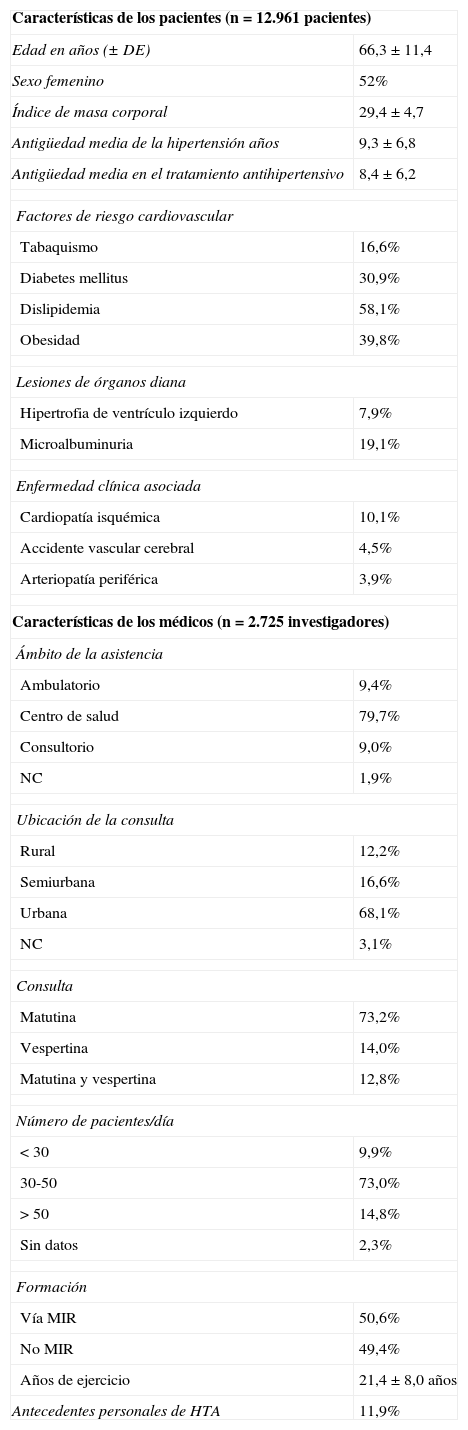
ResultadosDescripción de la muestraSe evaluaron un total de 13.420 encuestas, de las que se rechazaron 459 (3,4%) por incumplir el protocolo o presentar datos incoherentes o incompletos, resultando una muestra final de 12.961 hipertensos (52,0% mujeres), los cuales tenían una edad media (DE) de 66,3 (11,4) años y una antigüedad media de la HTA de 9,3 (6,8) años. Las características principales de los pacientes incluidos en el estudio y de los médicos de familia participantes se presentan en la tabla 1.
Principales características de los pacientes hipertensos y de los médicos de familia participantes en el estudio
| Características de los pacientes (n=12.961 pacientes) | |
| Edad en años (± DE) | 66,3±11,4 |
| Sexo femenino | 52% |
| Índice de masa corporal | 29,4±4,7 |
| Antigüedad media de la hipertensión años | 9,3±6,8 |
| Antigüedad media en el tratamiento antihipertensivo | 8,4±6,2 |
| Factores de riesgo cardiovascular | |
| Tabaquismo | 16,6% |
| Diabetes mellitus | 30,9% |
| Dislipidemia | 58,1% |
| Obesidad | 39,8% |
| Lesiones de órganos diana | |
| Hipertrofia de ventrículo izquierdo | 7,9% |
| Microalbuminuria | 19,1% |
| Enfermedad clínica asociada | |
| Cardiopatía isquémica | 10,1% |
| Accidente vascular cerebral | 4,5% |
| Arteriopatía periférica | 3,9% |
| Características de los médicos (n=2.725 investigadores) | |
| Ámbito de la asistencia | |
| Ambulatorio | 9,4% |
| Centro de salud | 79,7% |
| Consultorio | 9,0% |
| NC | 1,9% |
| Ubicación de la consulta | |
| Rural | 12,2% |
| Semiurbana | 16,6% |
| Urbana | 68,1% |
| NC | 3,1% |
| Consulta | |
| Matutina | 73,2% |
| Vespertina | 14,0% |
| Matutina y vespertina | 12,8% |
| Número de pacientes/día | |
| < 30 | 9,9% |
| 30-50 | 73,0% |
| > 50 | 14,8% |
| Sin datos | 2,3% |
| Formación | |
| Vía MIR | 50,6% |
| No MIR | 49,4% |
| Años de ejercicio | 21,4±8,0 años |
| Antecedentes personales de HTA | 11,9% |
DE: desviación estándar; HTA: hipertensión arterial; N: número de pacientes.
La PAS media fue 135,9 (14,4) y la PAD media 79,2 (9,3) mmHg. El 38,9% (IC 95%: 38,1-39,7) presentó mal control de la PAS o la PAD, el 24,3% (IC 95%: 23,6-25,0), solo de la PAS y el 2,8% (IC 95%: 2,5-3,1), únicamente de la PAD.
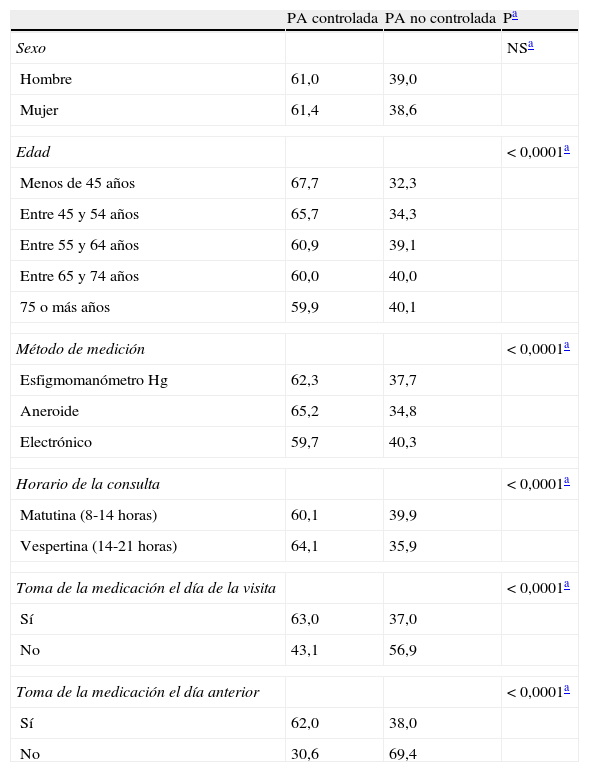
En comparación con los pacientes bien controlados, los mal controlados presentaban de forma significativa (p < 0,001) mayor edad, mayor frecuencia de asistencia a consultas matutinas y superior porcentaje de sujetos que no tomaron la medicación el día de la visita (tabla 2).
Control de la presión arterial de los pacientes hipertensos incluidos en el estudio según variables de interés
| PA controlada | PA no controlada | Pa | |
| Sexo | NSa | ||
| Hombre | 61,0 | 39,0 | |
| Mujer | 61,4 | 38,6 | |
| Edad | < 0,0001a | ||
| Menos de 45 años | 67,7 | 32,3 | |
| Entre 45 y 54 años | 65,7 | 34,3 | |
| Entre 55 y 64 años | 60,9 | 39,1 | |
| Entre 65 y 74 años | 60,0 | 40,0 | |
| 75 o más años | 59,9 | 40,1 | |
| Método de medición | < 0,0001a | ||
| Esfigmomanómetro Hg | 62,3 | 37,7 | |
| Aneroide | 65,2 | 34,8 | |
| Electrónico | 59,7 | 40,3 | |
| Horario de la consulta | < 0,0001a | ||
| Matutina (8-14 horas) | 60,1 | 39,9 | |
| Vespertina (14-21 horas) | 64,1 | 35,9 | |
| Toma de la medicación el día de la visita | < 0,0001a | ||
| Sí | 63,0 | 37,0 | |
| No | 43,1 | 56,9 | |
| Toma de la medicación el día anterior | < 0,0001a | ||
| Sí | 62,0 | 38,0 | |
| No | 30,6 | 69,4 | |
PA: presión arterial; p: significación estadística.
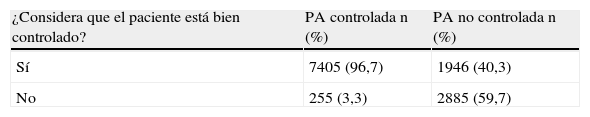
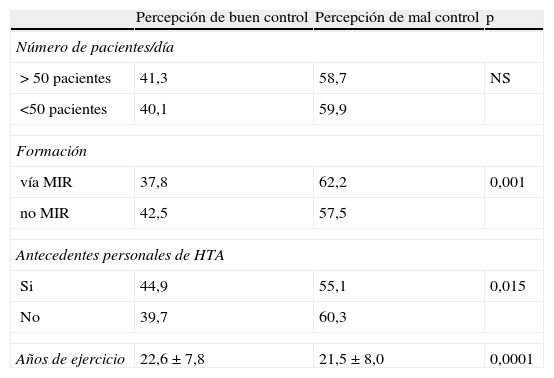
En el 40,3% de los casos de PA no controlada los médicos de AP identificaron al paciente como correctamente controlado (tabla 3). El médico de familia con formación MIR identificaba un mayor grado de no control en los pacientes hipertensos mal controlados. Cuando el médico era hipertenso identificaba a un mayor número de pacientes hipertensos no controlados como correctamente controlados (tabla 4).
Identificación del mal control de la hipertensión arterial por el médico de atención primaria después de conocer las medidas de la presión arterial
| ¿Considera que el paciente está bien controlado? | PA controlada n (%) | PA no controlada n (%) |
| Sí | 7405 (96,7) | 1946 (40,3) |
| No | 255 (3,3) | 2885 (59,7) |
PA: Presión arterial; n: Número de pacientes; %: Porcentaje.
Percepción de buen o mal control por parte del médico de familia en pacientes hipertensos mal controlados, según características del médico
| Percepción de buen control | Percepción de mal control | p | |
| Número de pacientes/día | |||
| > 50 pacientes | 41,3 | 58,7 | NS |
| <50 pacientes | 40,1 | 59,9 | |
| Formación | |||
| vía MIR | 37,8 | 62,2 | 0,001 |
| no MIR | 42,5 | 57,5 | |
| Antecedentes personales de HTA | |||
| Si | 44,9 | 55,1 | 0,015 |
| No | 39,7 | 60,3 | |
| Años de ejercicio | 22,6±7,8 | 21,5±8,0 | 0,0001 |
MIR: médico interno residente; HTA: hipertensión arterial; P: significación; NS: no significativo.
Los pacientes incluidos en el estudio estaban recibiendo tratamiento antihipertensivo desde hacía 8,4 (6,2) años. El 62,4% recibía tratamiento con terapia combinada (44,2% de dos fármacos y 18,2% con tres o más fármacos). El número medio de fármacos antihipertensivos fue de 1,9 (0,8).
Los fármacos más frecuentemente prescritos en monoterapia fueron (38,5%) los antagonistas de los receptores de la angiotensina II (ARA II), seguidos (33,3%) de los inhibidores de la enzima conversora de la angiotensina (IECA), diuréticos (12,5%) y antagonistas del calcio (6,6%). Las combinaciones de 2 fármacos más utilizadas fueron ARA II+diurético (42,1%) e IECA+diurético (19,7%).
Conducta terapéutica del médico en los pacientes mal controladosLos médicos investigadores que participaron en este estudio presentaban un promedio de 21,5±8 años de ejercicio profesional, y el 73,3% asistían en consulta a entre 30 y 50 pacientes al día. Un 12% eran hipertensos, el 50,6% habían realizado la especialidad de medicina de familia por el sistema MIR y el 97,5% afirmaba que solía tener en cuenta guías de HTA para el manejo de sus pacientes.
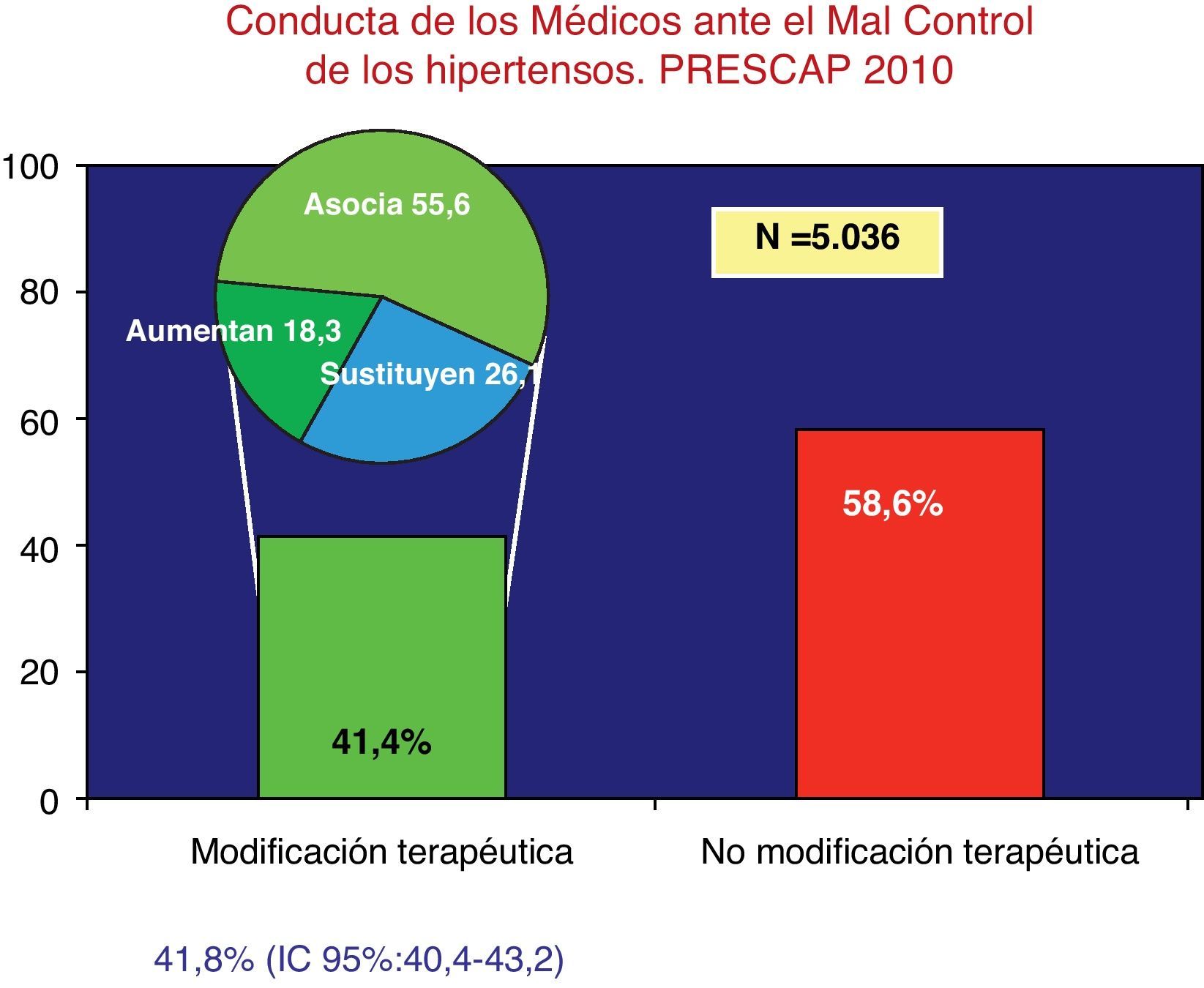
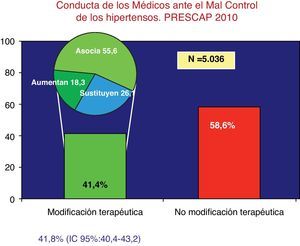
El médico modificó el tratamiento en el 41,8% (IC 95%: 40,4-43,2) de los 5.036 pacientes mal controlados.
La medida más frecuentemente utilizada cuando se decidió modificar el tratamiento fue la asociación farmacológica (55,6%), seguida de la sustitución de fármaco (26,1%) y el aumento de dosis (18,3%) (fig. 1).
El principal motivo por el que se modificó el tratamiento de los pacientes mal controlados fue la falta de eficacia (86,0%); otros motivos fueron la presencia de acontecimientos adversos (4,7%), la solicitud del paciente (1,2%), el precio (0,5%) y otras causas (7,6%).
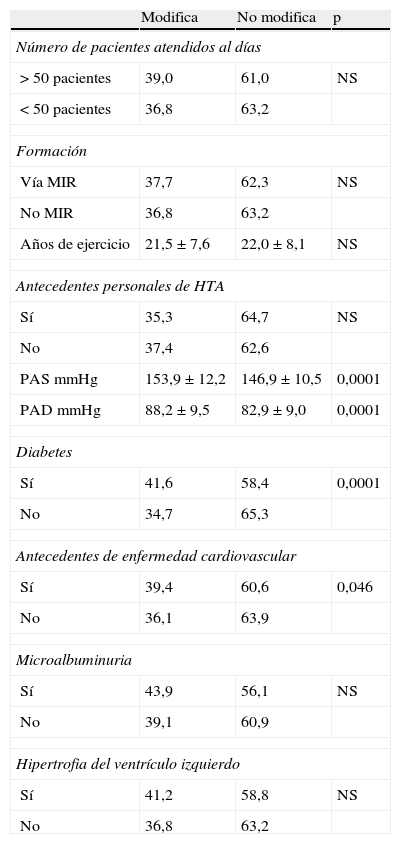
El médico de familia modificaba en mayor medida el tratamiento farmacológico de los pacientes hipertensos mal controlados cuando presentaban cifras más elevadas de PAS o PAD, y en los pacientes diabéticos o con antecedentes de ECV (tabla 5).
Modificación del tratamiento farmacológico por parte del médico de familia en pacientes hipertensos mal controlados, según diferentes características del paciente y del médico
| Modifica | No modifica | p | |
| Número de pacientes atendidos al días | |||
| > 50 pacientes | 39,0 | 61,0 | NS |
| < 50 pacientes | 36,8 | 63,2 | |
| Formación | |||
| Vía MIR | 37,7 | 62,3 | NS |
| No MIR | 36,8 | 63,2 | |
| Años de ejercicio | 21,5±7,6 | 22,0±8,1 | NS |
| Antecedentes personales de HTA | |||
| Sí | 35,3 | 64,7 | NS |
| No | 37,4 | 62,6 | |
| PAS mmHg | 153,9±12,2 | 146,9±10,5 | 0,0001 |
| PAD mmHg | 88,2±9,5 | 82,9±9,0 | 0,0001 |
| Diabetes | |||
| Sí | 41,6 | 58,4 | 0,0001 |
| No | 34,7 | 65,3 | |
| Antecedentes de enfermedad cardiovascular | |||
| Sí | 39,4 | 60,6 | 0,046 |
| No | 36,1 | 63,9 | |
| Microalbuminuria | |||
| Sí | 43,9 | 56,1 | NS |
| No | 39,1 | 60,9 | |
| Hipertrofia del ventrículo izquierdo | |||
| Sí | 41,2 | 58,8 | NS |
| No | 36,8 | 63,2 | |
MIR: médico interno residente; PAS: presión arterial sistólica; PAD: presión arterial diastólica; NS: no significación.
Otras acciones llevadas a cabo por el médico cuando no modificaba el tratamiento antihipertensivo, a pesar de que el paciente presentaba mal control de la HTA, fueron: en un 36,4% los pacientes fueron citados para su control habitual, en el 34,6% de los casos el médico insistió en mejorar los estilos de vida, en el 17,8% fueron citados para un nuevo control a las 3-4 semanas, en el 6,1% se solicitaron pruebas complementarias, y un 5,1% de los pacientes fueron citados para realizar MAPA.
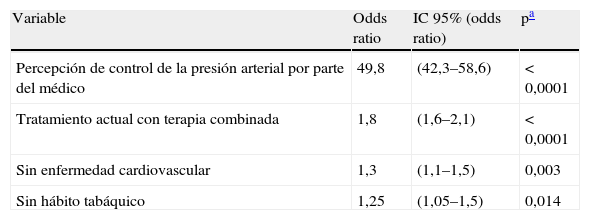
Variables asociadas a la no modificación del tratamiento farmacológicoSe efectuó un ajuste simultáneo de las distintas variables incluidas en el estudio, asociadas a la no modificación del tratamiento farmacológico en pacientes con PA mal controlada, mediante un modelo de regresión logística binaria, con un nivel de significación bilateral del 0,05 para todos los tests estadísticos. Las variables asociadas a la no modificación del tratamiento en los pacientes con mal control de la PA se presentan en la tabla 6; la percepción por parte del médico de AP de buen control de la PA en el paciente fue la que presentó una mayor probabilidad en el modelo, seguida de la presencia en el momento de la entrevista de terapia antihipertensiva combinada.
Variables asociadas a la no modificación del tratamiento farmacológico en pacientes hipertensos con presión arterial no controlada
| Variable | Odds ratio | IC 95% (odds ratio) | pa |
| Percepción de control de la presión arterial por parte del médico | 49,8 | (42,3–58,6) | < 0,0001 |
| Tratamiento actual con terapia combinada | 1,8 | (1,6–2,1) | < 0,0001 |
| Sin enfermedad cardiovascular | 1,3 | (1,1–1,5) | 0,003 |
| Sin hábito tabáquico | 1,25 | (1,05–1,5) | 0,014 |
IC: intervalo de confianza.
Los resultados del estudio PRESCAP 2010, realizado en una amplia muestra de población hipertensa española adulta asistida en AP, indican que casi 4 de cada 10 hipertensos tienen mal controlada la HTA y que los médicos solo modifican la pauta terapéutica en el 41,8% de estos pacientes.
El estudio ha incluido una muestra homogénea de población hipertensa, de características sociodemográficas y clínicas muy similares a las que se analizaron en los estudios PRESCAP 2006 y PRESCAP 20023,20; esta población puede reflejar la realidad de la población hipertensa española que acude a los centros de salud de AP.
Entre las limitaciones de nuestro estudio cabe señalar que, aunque se ha incluido una muestra homogénea de pacientes hipertensos que acude a los centros de salud de AP, esta no es representativa de la población general. Al realizarse la medida de la PA en una visita puntual al azar, esta puede no representar la situación habitual de una persona concreta. Así mismo, la selección de médicos y pacientes no fue aleatoria. Según la metodología de nuestro estudio y para poder comparar con la anterior serie del estudio PRESCAP 20068, el resultado de la modificación del tratamiento en pacientes no controlados se refiere exclusivamente los cambios realizados en el mismo día en el que se detecta una PA elevada. Algunos factores que pueden influir en la inercia clínica no han sido objetivo de nuestro estudio, si bien en esta ocasión se han recogido variables como la presión asistencial, el ámbito de la asistencia, formación MIR, los antecedentes de hipertensión en los médicos. No obstante, consideramos que estas limitaciones no invalidan el interés del estudio PRESCAP 2010, al ser el más amplio de los realizados en España que analiza la conducta del médico de AP ante el paciente hipertenso mal controlado.
Los principales estudios asistenciales de ámbito nacional que han analizado la inercia terapéutica en población hipertensa adulta indican unos porcentajes de mal control de la hipertensión entre el 58 y 67%3,8,20–24. En ellos la modificación del tratamiento se observó entre el 15,4 y 76,8% de los pacientes mal controlados.
Los resultados de nuestro estudio, en los que el médico de familia modificó el tratamiento en el 41,8% de los pacientes hipertensos mal controlados, están en la línea con los obtenidos en el estudio de conducta PRESCAP 20068, fueron algo superiores a los que halló el estudio CONTROLPRES 200322, y resultaron menos favorables, realizando menos modificaciones terapéuticas, que en el estudio Control-Project24, el cual se realizó en su totalidad en hipertensos mal controlados; sin embargo, si se comparan los resultados de conducta terapéutica de los estudios Control-Project y PRESCAP 2010, se observa que en este último cuando el médico modificaba el tratamiento empleaba mayor número de asociaciones farmacológicas (55,6%).
En el estudio PRESCAP 2010 la utilización de terapia combinada (64,2%) fue superior a la hallada en los estudios Controlpres 200313, PRESCAP 2002 y PRESCAP 20063,20,25. Esto puede explicar, en parte, la mejoría en el grado de control encontrada en nuestro estudio. Los fármacos más utilizados en monoterapia fueron ARA II e IECA y en terapia combinada la asociación más frecuente fue ARA II más diurético. Estos datos son similares a los del estudio PRESCAP 20063. Cuando utilizamos criterios de control, similares a los del estudio PRESCAP 2006, el porcentaje de mal control fue del 53,7%, resultado también más favorable que el 58,6% de mal control observado en el estudio PRESCAP 2006.
El 38,9% de los pacientes presentaba mal control de la PA, el cual fue mayor en los que mostraban mayor edad, en los que acudían a la consulta matutina y en aquellos que no habían tomado la medicación antihipertensiva el día de la visita. Estos resultados son similares a los obtenidos en el estudio PRESCAP 2006 (3) y pueden estar en relación con el tiempo transcurrido entre la última toma de medicación y la medida de la PA, además de la influencia que puede tener el ritmo circadiano de la PA con valores vespertinos más bajos. El peor control de la PA que se observa cuando el paciente toma mayor número de fármacos antihipertensivos puede ser debido a que los hipertensos que siguen tratamiento con más fármacos son los que con mayor frecuencia muestran cifras más altas de PA o presentan situaciones clínicas como HTA refractaria y otras patologías asociadas.
En nuestro estudio PRESCAP 2010 observamos que en el 40,3% de los casos de PA no controlada los médicos de AP identificaban al paciente como correctamente controlado; por el contrario, en el caso de los pacientes con buen control de la HTA el médico consideraba que solo en el 3,3% existía mal control de la hipertensión. Estos resultados están en la misma línea que los obtenidos en el estudio PRESCAP 20068, por lo que podría decirse que después de medir la PA al paciente la percepción del médico de AP sobre el control de la HTA tiende a infraestimar el mal control; así, mientras que cuando la PA está bien controlada la probabilidad de que el médico considere al paciente mal controlado es muy baja, en aquellos casos en los que la PA no está bien controlada la probabilidad de que el médico considere al paciente bien contralado es elevada. Cabe reseñar que el médico de familia con formación MIR identifica en mayor medida el mal control de los pacientes hipertensos mal controlados en consulta después de la medición de la PA. Estos resultados pueden estar también en la línea de lo aportado por otros autores, en el sentido de que la mejora en la formación médica puede aportar beneficios en el control de los pacientes26. Asimismo, otros autores han reportado que la formación de los médicos en congresos puede mejorar la inercia clínica27. Sin embargo, en un importante estudio publicado recientemente28 se concluye que a pesar de que la inercia terapéutica es frecuente en el manejo de la hipertensión, los factores que la explican no son del todo claros. Mientras que algunos aspectos de las consultas se relacionaron con la inercia terapéutica, las características del médico, entre ellas la formación, no fueron un factor decisivo.
En el presente estudio, el médico con antecedentes de HTA identificó un mayor número de pacientes hipertensos no controlados, como correctamente controlados, infraestimando por tanto el mal control.
En nuestro estudio hemos observado otras acciones llevadas a cabo por el médico cuando no modificaba el tratamiento antihipertensivo a pesar de que el paciente presentaba mal control de la HTA; así, apreciamos que un 36,4% de los pacientes fueron citados para su control habitual, en el 34,6% de los casos el médico insistió en mejorar los estilos de vida, el 17,8% fueron citados para un nuevo control a las 3-4 semanas, en el 6,1% se solicitaron pruebas complementarias, y que un 5,1% de los pacientes fueron citados para realizar MAPA.
Como conclusiones más importantes de nuestro estudio podemos señalar que el médico de familia modificó el tratamiento en el 41,8% de los pacientes hipertensos mal controlados, que cuando el médico modificó el tratamiento la principal medida adoptada fue la asociación farmacológica en más del 50% de los casos, y que el médico de familia presentó una conducta más rigurosa, modificando en mayor medida el tratamiento farmacológico en los pacientes mal controlados, cuando los hipertensos presentaban cifras más elevadas de PAS o PAD, diabetes mellitus o antecedentes de ECV.
Para finalizar nos gustaría comentar que, aunque el PRESCAP 2010 es un estudio observacional transversal, el tamaño de la muestra le convierte en el mayor de los estudios asistenciales realizados en España que investigan el control de HTA y, por tanto, los resultados obtenidos pueden, en cierta medida, reflejar la realidad de las consultas de atención primaria.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLa agencia que apoyó esta investigación no participó en la interpretación de los datos, ni en la decisión de enviar este artículo para su publicación.
Agradecemos su colaboración a todos los médicos de AP y a los miembros del Grupo HTA/SEMERGEN que han participado en el estudio PRESCAP 2010 por proporcionar los datos necesarios para la realización del mismo; a LABORATORIOS ALMIRALL, S. A., por su colaboración no condicionada.