Los agentes infecciosos (víricos y/o bacterianos) y los contaminantes aéreos (NO2, SO2, ozono) se han señalado como los principales responsables de desencadenar las agudizaciones de la EPOC (AEPOC) (tabla 1), pero hasta en una cuarta parte de las AEPOC graves no se logra identificar su causa1,2. Pueden actuar separada o conjuntamente, aumentando la predisposición a presentar episodios de AEPOC con mayor frecuencia e intensidad. La infección respiratoria se señala como responsable hasta en el 70% de los episodios de AEPOC, aislándose bacterias hasta en el 30 o 50% de los cultivos de esputo o secreciones bronquiales, respectivamente, de los pacientes agudizados, e incluso superan el 70% en las AEPOC que requieren soporte ventilatorio. La fuerza de asociación entre la infección bacteriana y la AEPOC aumenta cuando consideramos el cultivo cuantitativo (> 104 unidades formadoras de colonias) de secreciones del árbol respiratorio distal mediante cepillo protegido3. Los microorganismos más frecuentemente aislados son Haemophilus influenzae, Streptococcus pneumoniae y Moraxella catarhallis. En la actualidad, los fenómenos que influyen en que se desencadene una AEPOC de origen bacteriano no son conocidos completamente, y están implicados, además de factores modificadores extrínsecos como la carga bacteriana, el recambio dinámico de cepas de una misma especie y la baja temperatura ambiental, otros que atañen a cada individuo, como su función pulmonar, la hipersecreción mucosa, su hábito tabáquico, su comorbilidad y el mayor o menor desarrollo de respuesta inmunológica específica tras la adquisición de nuevas cepas. Aún queda por aclarar si las AEPOC son debidas a mutaciones de cepas de bacterias colonizadoras, o son por adquisición de nuevas cepas o especies bacterianas. El desarrollo de una nueva respuesta inmunológica apoya la hipótesis del origen bacteriano de la AEPOC, y la especificidad de la respuesta proporciona una explicación para las agudizaciones recurrentes. La hipótesis explicativa de «subida y bajada de carga bacteriana» para el desarrollo de las AEPOC bacterianas aboga por la rotación de antibióticos para reducir las AEPOC4.
Agentes causales de agudización de la enfermedad pulmonar obstructiva crónica
| Infecciosos (aprox. 70%) |
| Bacterianos (aprox. 50%) |
| Haemophilus influenzae |
| Streptococcus pneumoniae |
| Moraxella catarrhalis |
| Pseudomona aeruginosa |
| Staphilococcus aureus |
| Enterobacteriae |
| Micoplasma pneumoniae |
| Chlamydia pneumoniae |
| Virales (aprox. 20%) |
| Rhinovirus |
| Coronavirus |
| Influenza |
| Parainfluenza |
| Adenovirus |
| Virus sincitial respiratorio |
| Picornavirus |
| Polución aérea |
| Dióxido de nitrógeno |
| Dióxido de azufre |
| Materias particuladas (PM10) |
| Ozono |
| Otros |
| Incumplimiento terapéutico |
| Temperatura ambiental |
| Factores del huésped predisponentes |
| EPOC grave |
| Tabaquismo activo |
| Comorbilidad |
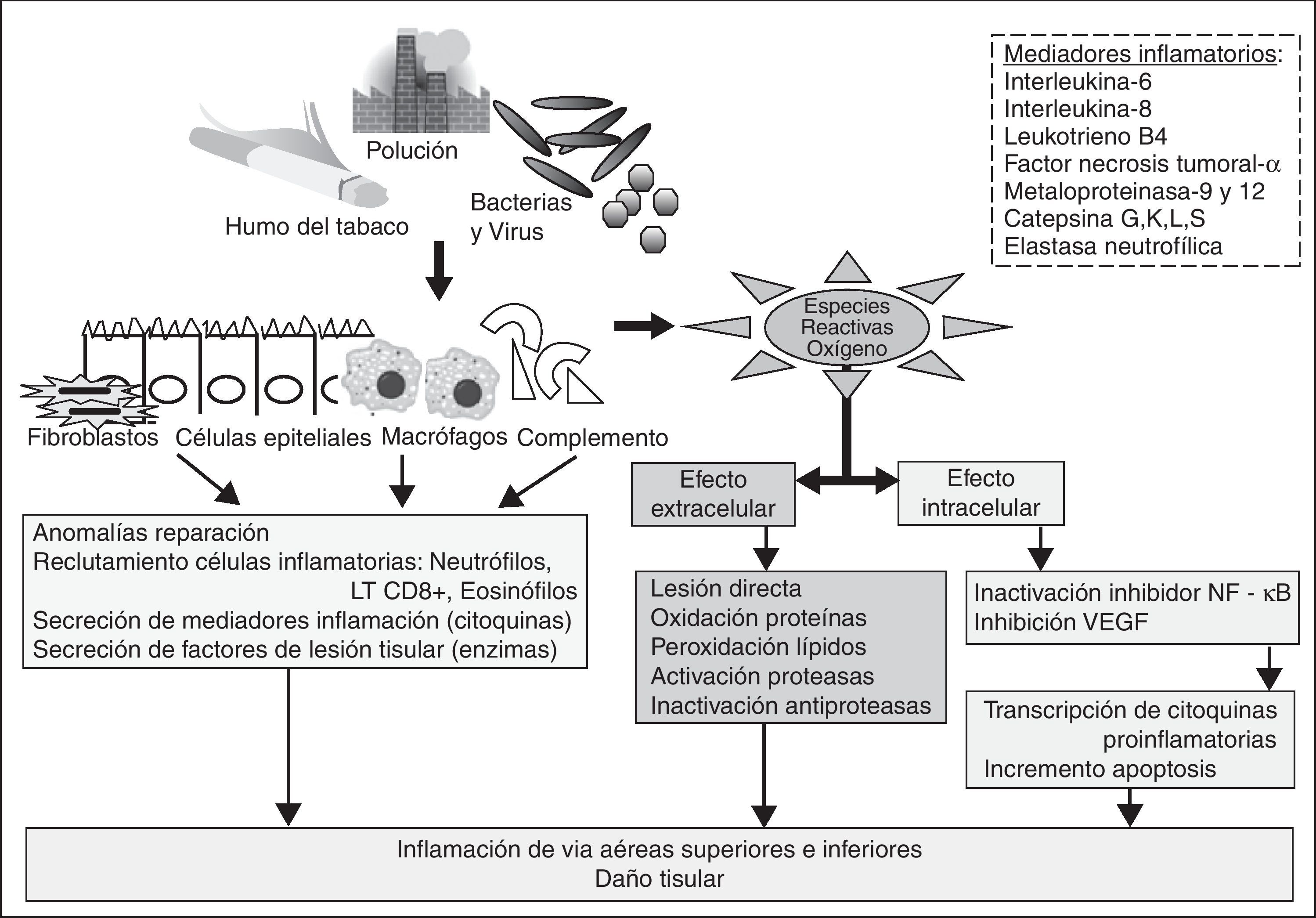
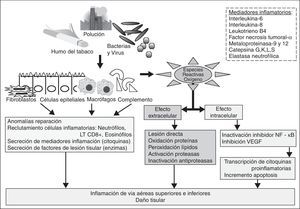
Actualmente se preconiza que las AEPOC están ocasionadas por la interacción compleja entre los agentes etiológicos conocidos y el huésped, conduciendo a un aumento de los fenómenos inflamatorios 5 (fig. 1 y tabla 2). El estudio de los fenómenos inflamatorios en la AEPOC se ha llevado a cabo tanto a nivel sistémico como tisular en las vías aéreas. Se han descrito más de 30 biomarcadores usados para tratar infructuosamente de correlacionar sus valores séricos con la intensidad inflamatoria, siendo la PCR el menos inespecífico5,6. Las investigaciones histológicas llevadas a cabo en humanos son escasas por la dificultad que entraña la obtención de muestras en las circunstancias clínicas de AEPOC, así como por la confusión con la respuesta inmunitaria a la frecuente infección subyacente, y el empleo casi sistemático de esteroides sistémicos.
Mediadores inflamatorios asociados a las agudizaciones de la enfermedad pulmonar obstructiva crónica
| Citocinas/Quimiocinas |
| Interleucina 8 (IL-8) |
| Interleucina 6 (IL-6) |
| Factor de necrosis tumoral alfa (TNFα) |
| Leucotrieno B4 (LTB4) |
| Factor estimulante de colonias de granulocitos-macrófagos (GM-CSF) |
| Citocina expresada y secretada por el linfocito T normal en función de su grado de activación (RANTES) |
| Células |
| Neutrófilos |
| Eosinófilos |
| Linfocitos T |
| Productos derivados de los neutrófilos |
| Elastasa |
| Mieloperoxidasas |
| Otros |
| 8 isoprostano |
| Óxido nítrico |
| Endotelina 1 |
En el caso frecuente de las AEPOC bacterianas, los mecanismos propuestos como responsables se clasifican en indirectos y directos. Los primeros hacen referencia a la «hipótesis del círculo vicioso», según la cual la presencia de bacterias y sus toxinas estimulan a los macrófagos alveolares a la producción de enzimas lesivas para el epitelio y citocinas proinflamatorias que atraen a los neutrófilos, ocasionando un mayor secuestro de neutrófilos en la microcirculación pulmonar previo a la invasión de las vías aéreas, mayor destrucción del intersticio pulmonar, menor aclaración mucociliar y cronificación de la respuesta inflamatoria. Directamente, las bacterias pueden estimular una hipersecreción mucosa, inhibir el movimiento ciliar o dañar el epitelio.
Los estudios llevados a cabo sobre la etiopatogenia viral en AEPOC muestran mecanismos directos similares a los descritos por las bacterias, así como fenómenos broncoconstrictores en el árbol bronquial distal mediados por receptores muscarínicos. Destacan, entre los mecanismos de lesión indirecta, su adhesión epitelial a través de las moléculas de adhesión intracelular (ICAM-1) e incremento de valores de endotelina-1 (que conducen al reclutamiento, activación y migración de células inflamatorias desde la circulación al espacio aéreo), y de péptido broncoconstrictor (favorece la inflamación y producción de moco); inducción de genes codificadores de enzimas antioxidantes que aumentan el estrés oxidativo y favorecen los efectos inflamatorios presentes durante la AEPOC7. Evidencia del papel de la infección viral en la etiopatogenia de la AEPOC es el efecto beneficioso de la vacunación antigripal sobre el número de infecciones respiratorias y hospitalización por neumonía en pacientes con EPOC.
Los mecanismos de inflamación involucrados en las AEPOC, sean de causa infecciosa o no, implican a células y mediadores inflamatorios característicos, que muestran diferencias con las fases estables de la EPOC y con otras enfermedades respiratorias caracterizadas también por fenómenos inflamatorios, como el asma bronquial. Los neutrófilos, los linfocitos T CD8+ y las células TNFα+ son las células que adquieren un papel preponderante en los mecanismos inflamatorios propios de las AEPOC, si bien también se describe un aumento de eosinófilos en el esputo y el lavado bronquioalveolar. Asimismo, se ha comprobado infiltración eosinofílica de mucosa y submucosa de la vía aérea en AEPOC leves. Los mediadores inflamatorios descritos durante la AEPOC son la IL-8, IL-6, mieloperoxidasas, leucotrieno B4 y otros marcadores de estrés oxidativo8. En un estudio se detectó una asociación entre los valores significativamente elevados del componente de complemento C5a en esputo inducido durante las exacerbaciones de pacientes con EPOC, independientemente de sus valores sistémicos y de la condición de fumador9. Este potente péptido inflamatorio posee un papel quimiotáctico y probablemente induce la activación del factor de necrosis kappa-B (NF-κB), aumenta la permeabilidad vascular, regula la vasodilatación e influye sobre el sistema inmunológico mediante la estimulación de respuesta Th1.
Dado que es sabido que las AEPOC se asocian con incremento de infiltración de células inflamatorias, incremento de liberación de proteinasas e incremento en carga de oxidantes, es posible que el tratamiento antiinflamatorio pueda mejorar no solo la historia natural de la EPOC, sino que puede reducir la gravedad y/o consecuencias de las AEPOC. Una interesante vía de tratamiento se está abriendo paso en la actualidad con el estudio de los efectos terapéuticos antiinflamatorios de los agentes inhibidores selectivos de la fosfodiesterasa 4, como roflumilast. La isoenzima PDE4 se expresa en la mayoría de las células inflamatorias, convirtiéndose en diana terapéutica para el tratamiento de enfermedades inflamatorias como la EPOC, mediante la elevación de los niveles de adenosina monofosfato cíclico (AMPc), cuyos efectos antiinflamatorios tienen un papel prometedor en la prevención de las AEPOC10,11.
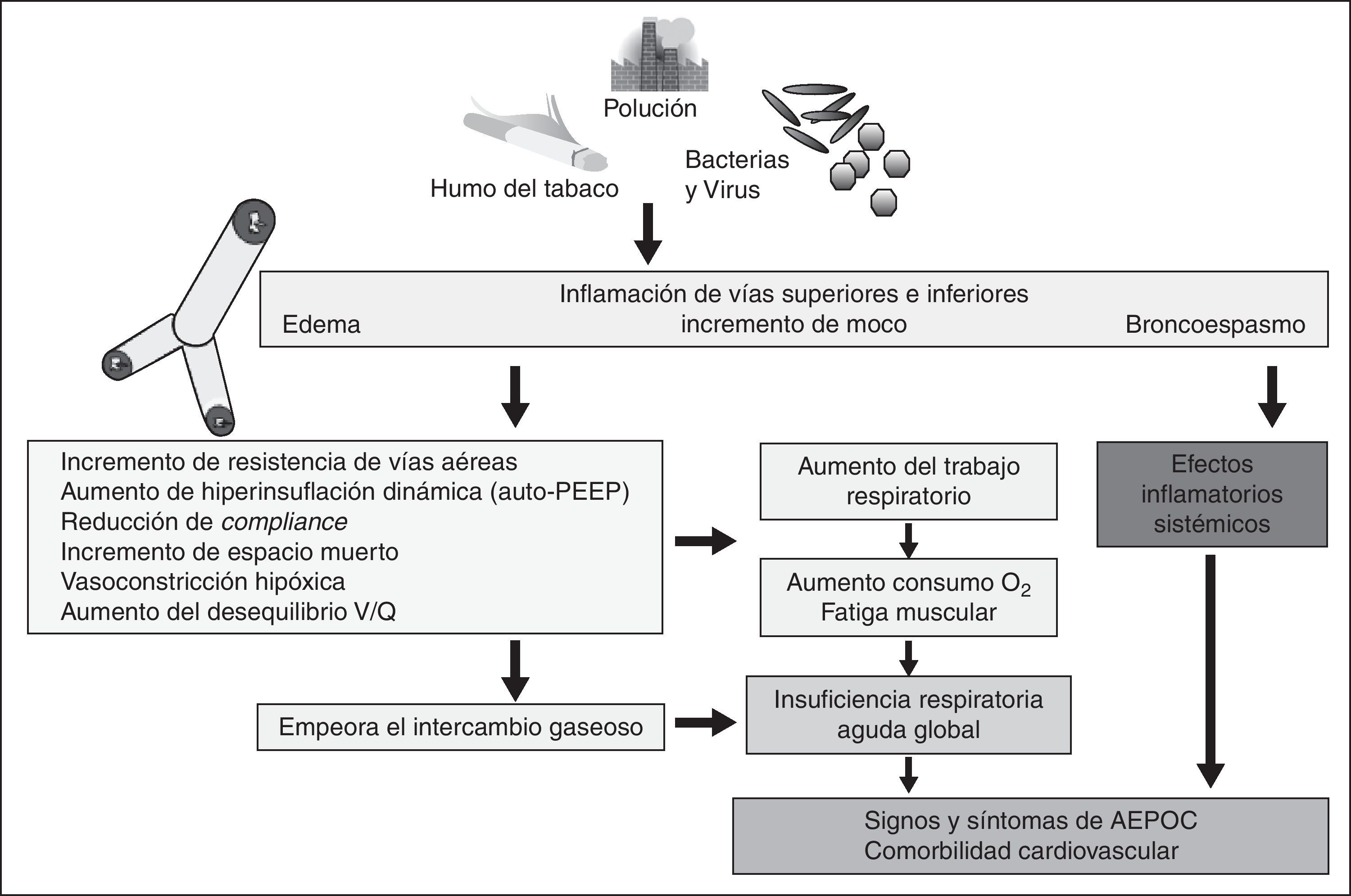
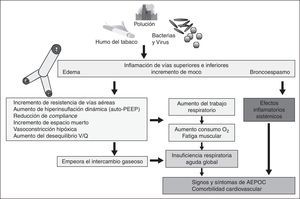
FisiopatologíaLas AEPOC se asocian con un incremento en la obstrucción aérea y, por tanto, de las resistencias de las mismas, atrapamiento aéreo e incremento en el trabajo respiratorio y del consumo de oxígeno que, junto con un empeoramiento de la relación ventilación-perfusión, dan lugar a un deterioro del intercambio gaseoso.
La taquipnea, ocasionada por el aumento de la limitación de la espiración durante las agudizaciones, favorece que se reduzca el tiempo para el vaciado pulmonar, resultando una hiperinsuflación dinámica, con sobrecarga de la musculatura respiratoria y fatiga de la misma, aumentando la sensación de disnea y ocasionando otros efectos cardiovasculares, como un aumento de las presiones arteriales pulmonares, que pueden precipitar un fracaso ventricular derecho. Como consecuencia de la hiperinsuflación pulmonar, la respiración corriente se desplaza a la zona de menor pendiente de la curva de distensibilidad presión/volumen, donde un mayor aumento de presión genera solo un pequeño cambio de volumen.
Las AEPOC pueden verse agravadas por un mal funcionamiento del centro respiratorio en el sistema nervioso central debido a hipoxia, hipercapnia y acidosis, por lo que cuando los mecanismos compensadores fracasan en corregir la alteración del intercambio gaseoso pueden conducir a un fracaso respiratorio (fig. 2).
En las AEPOC se reduce también la precarga del ventrículo izquierdo, consecuencia de la vasoconstricción pulmonar y una reducción del retorno venoso por la hiperinsuflación pulmonar, conduciendo a un llenado ventricular izquierdo reducido.
Existen datos no concluyentes sobre si las AEPOC pueden contribuir al declinar en la función pulmonar, siendo importante su consideración en la fisiopatología de la EPOC12. En un estudio, la mediana de tiempo en recuperar el peak flow fue de 6 días, y de 7 días en recuperar la sintomatología tras una AEPOC, pero a los 35 días el peak flow había retornado a valores normales en solo el 75% de los pacientes13. Esta incompleta recuperación de la función pulmonar tras la AEPOC puede contribuir a su progresivo declinar, característico de los pacientes con EPOC, favoreciendo que a lo largo de la evolución las AEPOC se acompañen de mayor sintomatología y mayor retraso para su recuperación.
Bernardino Alcázar Navarrete
Área Integrada de Gestión de Medicina. Unidad de Neumología. Hospital de Alta Resolución de Loja. Granada. NEUMOSUR.
balcazar@telefonica.net
Inmaculada Alfageme Michavilla
Servicio de Neumología. Hospital Universitario de Valme. Sevilla. NEUMOSUR. inmaculada.alfageme.sspa@juntadeandalucia.es
Francisco Javier Álvarez Gutiérrez
Unidad Médico-Quirúrgica de Enfermedades Respiratorias. Hospital U. Virgen del Rocío. Sevilla. NEUMOSUR.
fjavieralvarez2008@gmail.com
Vidal S. Barchilon Cohen
Centro de Salud UGC Rodríguez Arias, San Fernando. Cádiz. Grupo de respiratorio de la SAMFYC.
vbarchilon@comcadiz.com
Pablo Berenguel Martínez
AIG Cuidados Críticos y Urgencias. Empresa Pública Hospital de Poniente. El Ejido. Almería. Grupo de Trabajo de Respiratorio de la SEMG.
pabloberenguelmartinez@hotmail.com
Antonio Bienvenido Rodríguez
DCCU La Janda-Litoral (UGC DCCU Chiclana-La Janda). Distrito APS Bahía de Cádiz-La Janda. Cádiz. Grupo de Urgencias de la SAMFYC.
bienve01@hotmail.com
José Calvo Bonachera
Servicio de Neumología. Complejo Hospitalario Torrecárdenas. Almería. NEUMOSUR.
josecalvo07@orange.es
Virginia Carrasco Gutiérrez
DCCU La Janda-Litoral. Distrito APS Bahía de Cádiz-La Janda. Cádiz. Grupo de Urgencias de la SAMFYC.
vcarrascogutierrez@gmail.com
Francisco Casas Maldonado
Servicio de Neumología. Hospital Universitario San Cecilio. Granada. NEUMOSUR.
franciscocasas@neumosur.net
Juan Antonio Corrales Cruz
Centro de Salud Cisneo Alto-Las Naciones. Sevilla. SEMERGEN-Andalucía. jucocr@hotmail.com
Vicente Alfonso Corral Aliseda
UGC Puerto Sur. El Puerto de Santa María. Cádiz. Grupo de Respiratorio de SAMFYC.
vicenteacorral@gmail.com
Adolfo Doménech del Río
UGC Enfermedades Respiratorias. HRU Carlos Haya. Málaga. NEUMOSUR.
adomenec@separ.es
Mercedes Espigares Jiménez
Grupo Respiratorio de la SAMFYC. Centro de Salud Olivar de Quinto. Dos Hermanas. Sevilla.
mercedesespigares@gmail.com
José Fernández Guerra
Unidad de Neumología. Hospital Costa del Sol de Marbella Málaga. NEUMOSUR.
jfguerra@wanadoo.es
Antonio Fernández Natera
DCCU de San Fernando. Distrito Sanitario Bahía de Cádiz. La Janda. Cádiz. SAMFYC.
natera38@gmail.com
Antonio García Hidalgo
Unidad de Neumología. Hospital Punta Europa de Algeciras. Cádiz. NEUMOSUR.
anto816@separ.es
Luis Rafael García Martínez
Servicio de Urgencias. Hospital Universitario Santa Lucía. Cartagena. Murcia. SEMES.
luichigm@hotmail.com
Leovigildo Ginel Mendoza
Centro de Salud Ciudad Jardín. Málaga. GRAP. SEMERGEN-Andalucía.
lginel@gmail.com
Francisco González Vargas
Servicio de Neumología. Hospital Universitario Virgen de las Nieves. Granada. NEUMOSUR.
fgv958@gmail.com
Francisco Javier La Rosa Salas
UGC de Cuidados Críticos y Urgencias. Complejo Hospitalario de Jaén. SAMIUC.
franla_rosa@hotmail.com
Antonio León Jiménez
UGC de Neumología y Alergia. Hospital Universitario Puerta del Mar. Cádiz. NEUMOSUR.
anleji@hotmail.es
Cristina Lucas Fernández
U.G.C. DCCU. Distrito Bahía de Cádiz-La Janda. Cádiz. Grupo de Trabajo de Urgencias de la SAMFYC.
crluc@hotmail.com
Francisco Marin Sánchez
Servicio de Neumología. Hospital Virgen de la Victoria. Málaga. NEUMOSUR.
pmarinsanchez@yahoo.es
Sonia María Martínez Cabezas
Unidad de Hospitalización Polivalente. Hospital de Alta Resolución del Toyo. Hospital de Poniente. El Ejido. Almería. Grupo de Trabajo de Respiratorio de la SEMG.
sonyheads@yahoo.es
Teodoro Montemayor Rubio
Servicio de Neumología. Hospital Universitario Virgen Macarena. Sevilla. NEUMOSUR.
teodoro.montemayor@gmail.com
Ana Morán Rodríguez
UGC-DCCU de San Fernando. Cádiz. Grupo de Trabajo de Respiratorio y de Urgencias de la SAMFYC. GRAP.
anamoran@comcadiz.com
Luis Muñoz Cabrera
UGC de Neumología. Hospital Universitario Reina Sofía. Córdoba. NEUMOSUR. luis1494@separ.es
Francisco Ortega Ruiz
Unidad Médico-Quirúrgica de Enfermedades Respiratorias. Hospital U. Virgen del Rocío. Sevilla. NEUMOSUR. francisco.ortega.sspa@juntadeandalucia.es
Pablo Panero Hidalgo
UGC Órgiva. Granada. SEMERGEN-Andalucía.
med018118@gmail.com
Gerardo Pérez Chica
Servicio de Neumología. Hospital Médico-Quirúrgico de Jaén. Jaén. NEUMOSUR.
gerardoperezchica@yahoo.es
Inmaculada Pérez López
DCCU Janda Litoral. UGC Chiclana-La Janda. Cádiz. Grupo de Trabajo de Urgencias de SAMFYC.
inmapel@ono.com
María José Rodríguez González
DCCU de la UGC Bahía. Distrito Cádiz-La Janda. El Puerto de Santa María. Cádiz. Grupo de Urgencias de la SAMFYC.
mariajose.rodriguez@yahoo.es
Fernando Javier Sánchez Lora
UGC de Medicina Interna. Hospital Clínico-Universitario Virgen de la Victoria. Málaga. Grupo de Trabajo de EPOC de la FEMI. SADEMI. javiersanchezlora@yahoo.es
Cristóbal Trillo Fernández
Centro de Salud Puerta Blanca. Málaga. GRAP.
ctrillof@gmail.com
Agustín S. Valido Morales
Servicio de Neumología. Hospital Universitario Virgen Macarena. Sevilla. NEUMOSUR.
asvmtino@neumosur.net
José Manuel Varela Aguilar
Servicio de Medicina Interna. Hospital Virgen del Rocío. Sevilla. SADEMI.
jmvarelaa@gmail.com
Dr. Diego A. Vargas Ortega
Unidad de Hospitalización Polivalente. Hospital de Alta Resolución del Toyo. Hospital de Poniente El Ejido. Almería. Grupo de Trabajo Respiratorio SEMG.
vdiegoa_@hotmail.com
Sociedades participantes
GRAP: Grupo de Respiratorio de Atención Primaria.
SAMIUC: Sociedad Andaluza de Medicina Intensiva, Urgencias y Coronarias.
NEUMOSUR: Asociación de Neumología y Cirugía Torácica de Sur.
SEMERGEN-ANDALUCÍA: Sociedad Española de Médicos de Atención Primaria-Andalucía.
SADEMI: Sociedad Andaluza de Medicina Interna.
SEMES-ANDALUCÍA: Sociedad Española de Medicina de Urgencias y Emergencias-Andalucía.
SAMFYC: Sociedad Andaluza de Medicina Familiar y Comunitaria.SEMG-ANDALUCÍA: Sociedad Española de Médicos Generales y de Familia-Andalucía.