Los síndromes paraneoplásicos son un conjunto de signos y síntomas originados por una neoplasia, que no se deben ni a invasión directa, ni a metástasis de la misma. La dermatomiositis es una miopatía inflamatoria consistente en debilidad muscular principalmente proximal, con alteraciones cutáneas asociadas. Existe una relación bien conocida entre dermatomiositis y neoplasias malignas.
Paraneoplastic syndromes are a group of signs and symptoms caused by a malignancy, which are not due to direct invasion or metastasis of this malignancy. Dermatomyositis is an idiopathic myopathy mainly consisting of proximal muscle weakness, associated with skin lesions. There is a well known association between dermatomyositis and malignancy.
Los síndromes paraneoplásicos son un conjunto de signos y síntomas originados por una neoplasia, que no se deben ni a invasión directa, ni a metástasis de la misma. No se conoce muy bien su etiología, aunque se cree que las alteraciones inmunitarias pueden estar relacionadas1. Excluyendo la anemia y la caquexia, afectan a un 7-15% de los pacientes con cáncer, aunque pudieran ser más frecuentes2.
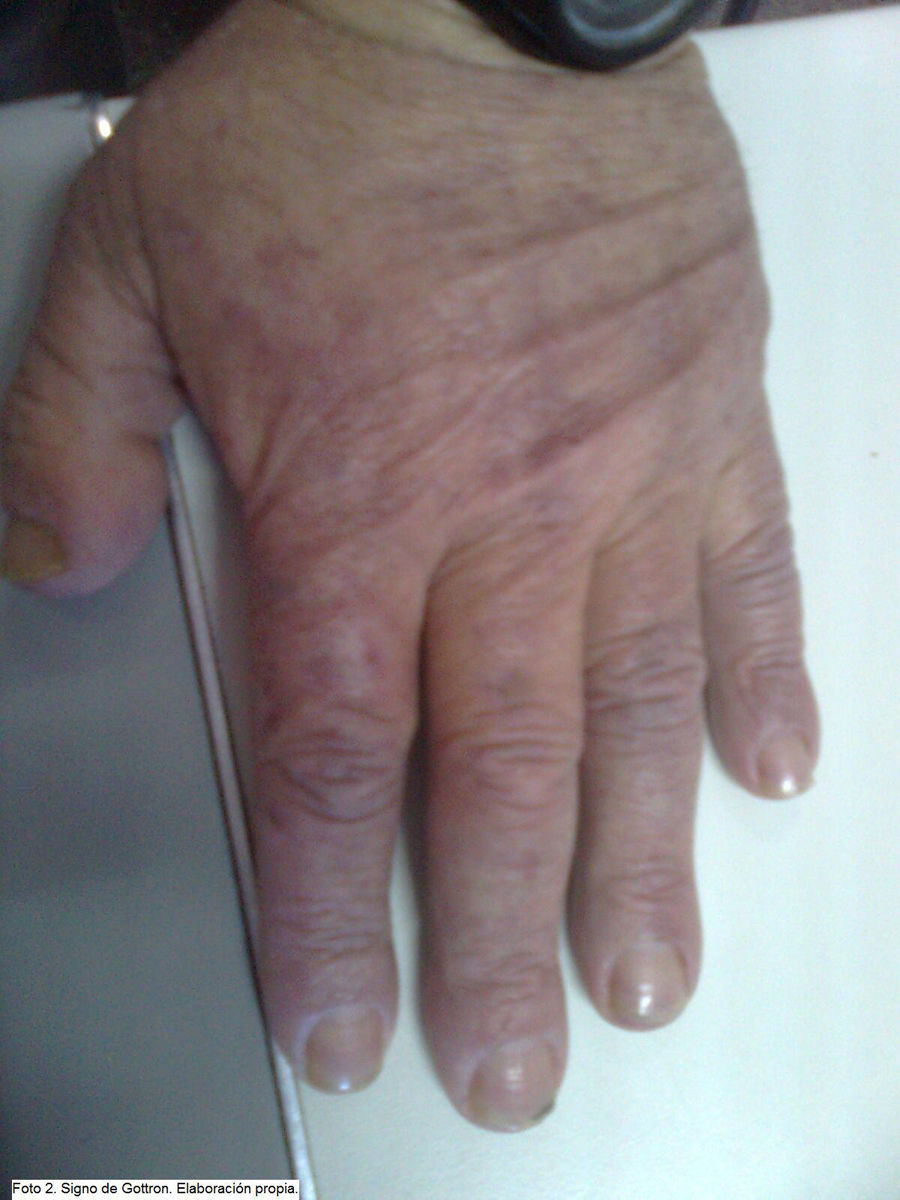
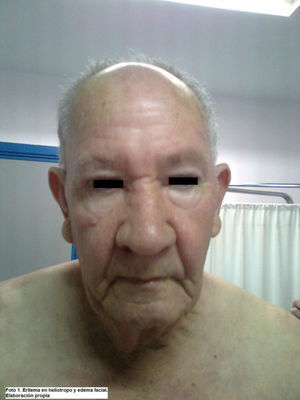
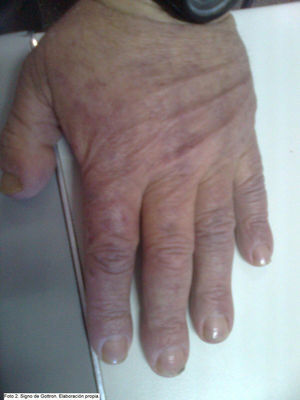
La dermatomiositis en una miopatía inflamatoria, junto con la polimiositis y la miositis por cuerpos de inclusión, diferenciándose de éstas por lesiones cutáneas. Podemos encontrar 4 tipos de dermatomiositis: 1) idiopática primaria; 2) asociada a neoplasias; 3) asociada a vasculitis, y 4) asociada a enfermedades colágeno-vasculares3. Afecta tanto a niños como a adultos, y a las mujeres con mayor frecuencia que a los hombres4. Estos cuadros evolucionan con debilidad muscular progresiva y a menudo simétrica4–6. Generalmente, los pacientes muestran una dificultad progresiva para realizar las tareas cotidianas que requieren el uso de la musculatura proximal; la musculatura distal se afecta en estadios más evolucionados. En un 15-20% de los pacientes se presenta con disfagia. Ésta se asocia con deficiencias nutricionales, predisposición a neumonía por aspiración, disminución en la calidad de vida y mal pronóstico5. Las lesiones dérmicas se manifiestan por un eritema característico que acompaña (y más a menudo antecede) a la debilidad muscular4. La erupción puede ser una zona hipercrómica de color azul-violáceo en los párpados superiores con edema (eritema en heliotropo); una erupción rojiza, plana en la cara y mitad superior del tronco; y eritema en los nudillos como una erupción violácea exfoliativa sobresaliente (signo de Gottron). Se pueden presentar telangiectasias periungueales4,7.
La dermatomiositis puede ser un síndrome paraneoplásico que se asocia al diagnóstico de diferentes tumores. Puede preceder a la enfermedad oncológica, cursar simultáneamente o incluso aparecer meses o años después de la misma8. Existe una asociación bien conocida con ciertos tumores, como cáncer de ovario, mama, pulmón, colon y síndromes mieloproliferativos5. Esta relación, descrita por primera vez por Sterz en 1916, ha sido corroborada en estudios de cohortes comparadas con la población general9.
El síndrome de vena cava superior es el conjunto de síntomas y signos derivados de la obstrucción parcial o completa del flujo sanguíneo a través de la vena cava superior hasta la aurícula derecha. Su diagnóstico precoz es fundamental para un tratamiento eficaz. Las enfermedades malignas son la causa principal, siendo la más frecuente el cáncer de pulmón. La sintomatología se caracteriza por la disnea y la tríada clásica de edema en esclavina, cianosis facial y circulación colateral toracobraquial10.
Caso clínicoVarón de 66 años, hipertenso, diabético tipo 2 con proteinuria glomerular en rango no nefrótico en seguimiento por nefrología. Ex fumador de 30 cigarros al día hasta hace unos 10 años y bebedor de 4-5 vasos de vino diarios.
Acude a consulta por malestar de 2 días de evolución, acompañado de sensación febril, sin sintomatología respiratoria, ni urológica, ni digestiva. En la exploración física se encontraba afebril, la auscultación cardiopulmonar era normal y puñopercusión renal bilateral negativa. Combur negativo. Se indica observación.
Una semana después, vuelve por empeoramiento, aparición de intenso cansancio generalizado y edema palpebral. Se pide analítica urgente y se cita en 3 días para resultados. En la revision se observa mayor edema facial, de predominio periorbitario y con discreto eritema (eritema en heliotropo) (fig. 1), aparición de lesiones eritematosas en tórax, sequedad de piel y excoriaciones con aspecto hemorrágico en las piernas. Discreto edema y sensación de pesadez en el miembro superior izquierdo (MSI). Manos con eritema violáceo en cara lateral de las falanges (signo de Gottron) (fig. 2). Auscultación cardiopulmonar normal, abdomen sin masas, ni megalias. Analítica donde destaca elevación de transaminasas y de deshidrogenasa láctica (LDH). Ante el empeoramiento, se deriva a consultas de medicina interna de alta resolución, donde realizan estudio: nueva analítica con elevación de creatin fosfocinasa (CPK) (1877 U/l) y mioglobina (859 U/l), estudio electrofisiológico (EEF) y serologías negativas; radiografía y tomografía computarizada (TC) de tórax normal, eco-Doppler MSI en el que no se pueden descartar datos de trombosis. Flebografía: trombosis parcial de vena subclavia izquierda. Estudio inmunológico (anticuerpos antinucleares [ANA], anticuerpos [Ac] anti-jo, Ac. anti SCL-70, Ac. DNA nativo, Ac. antimitocondriales, Ac. antimúsculo liso, Ac. anticélulas parietales, Ac. antitiroideos, Ac. antitiroideos TG 24,80, Ac. anti-LKM, Ac. antimicrosomales-TPO, Ac. SSA-A, Ac. SSB, Ac anti-RNP, Ac anti-Sm, Ac. anti-histonas, Ac. anticentrómero, Ac. anti-ANCA; todos negativos) y coagulación negativo. Inician anticoagulación oral. A nivel cutáneo, empiezan tratamiento corticoideo (prednisona 80mg/día vía oral) y antibiótico por sobreinfección de algunas de las lesiones.
Un mes después, ante la ausencia de mejoría y la aparición de disfagia y disfonía, deciden ingresar al paciente para ampliar el estudio: colonoscopia normal, biopsia cutánea con diagnóstico de dermatomiositis, fibroscopia normal, manometría con disfunción peristáltica severa, atonía de esófago proximal e hipotonía marcada de esfínter esofágico superior, por lo que se ven obligados a poner gastrostomía y comenzar nutrición enteral, así como a comenzar con ventilación mecánica debido a la hipotonía de la musculatura respiratoria. Durante el ingreso, presenta neumonía asociada a ventilación mecánica. Por ineficacia terapéutica al tratamiento esteroideo de 80mg al día durante un mes, se administran 3 pulsos de 1 g de metilprednisolona intravenosa (i.v.) y se sustituye por metotrexato (dosis de 15mg/semana subcutánea), que tienen que suspender tras la segunda dosis por la aparición de pancitopenia. Después, se administra azatioprina (dosis máxima 150mg/día con buena tolerancia y sin efectos adversos).
Cuatro meses después, presenta una crisis comicial y aparece fiebre. Se realiza TC de cráneo de urgencia y se aprecia una lesión ocupante de espacio (LOE) cerebral de origen neoplásico en lóbulo parietal derecho, que se confirma con resonancia magnética (RM). Se biopsia ante ausencia de tumor primario, con el resultado de metástasis de carcinoma de célula grande de patrón pobremente diferenciado. Se deriva a oncología para radioterapia holocraneal.
Dos meses más tarde, en la TC toracoabdominal se aprecian lesiones nodulares en hígado y pulmón, compatibles con lesiones metastásicas.
Unas semanas después, comienza con fiebre persistente, mayor astenia y malestar general. Se realiza nueva TC, con diagnóstico de neumatosis peritoneal y fiebre que se etiqueta de origen tumoral. Pautan antibiótico iv, sueroterapia y ante la ausencia de respuesta, se informa a la familia de gravedad de la situación y se inician medidas paliativas, falleciendo a las pocas horas.
No se realizó autopsia posterior, por lo que no llegamos a conocer el tumor primario.
DiscusiónEste caso clínico demuestra la frecuente relación entre dermatomiositis y enfermedad tumoral, que está asociada en un 20% de los casos2. Asimismo, también presentaba otro síntoma que hacía presumible la presencia de un tumor, como era la trombosis de la vena subclavia, vena próxima a la cava superior y que produce síntomas similares. El inicio de la enfermedad a través de estos síntomas paraneoplásicos proporciona un peor pronóstico10.
La disfagia ocurre en un 10-73% de los pacientes con miopatía inflamatoria. El músculo esquelético orofaríngeo de la deglución está claramente afectado, llevando a un déficit nutricional y a un incremento en la incidencia de neumonías por aspiración, por lo que el pronóstico es malo5.
Se recomienda el estudio para descartar neoplasias ocultas en todos los pacientes con dermatomiositis (principalmente en mayores de 60 años); sin embargo, no existe consenso respecto a qué exámenes realizar. La intensidad con que se debe efectuar la detección de tumores malignos ocultos en los pacientes con dermatomiositis dependerá de las circunstancias clínicas. En general, se considera que se debe comenzar con una historia clínica, un examen físico cuidadoso con atención preferente a pelvis, mamas y recto y una analítica completa con marcadores tumorales, como el antígeno carcinoembrionario (CEA), Ca-125, Ca 19-9 y el antígeno específico de próstata (PSA). También estudio citológico de la orina y radiografía de tórax4,5.
En este paciente, los síntomas iniciales fueron las lesiones eritematosas en la cara y el edema periorbitario, con debilidad muscular progresiva que nos llevaban a sospechar una dermatomiositis; posteriormente presentó sintomatología de disfagia, confirmada por la manometría esofágica. Los aumentos de la CPK, la LDH y la mioglobina revelaron lesión muscular y, finalmente, la biopsia cutánea confirmó el diagnóstico.
Cuando se presenta disfagia orofaríngea en la dermatomiositis, el pronóstico es malo, ya que se asocia con un 31% de mortalidad en un año. Una variedad de tratamientos médicos, de rehabilitación e intervencionistas son usados para tratar la disfagia asociada a miopatía inflamatoria5.
En cuanto al tratamiento, los fármacos utilizados para la dermatomiositis son los glucocorticoides, siendo la prednisona el tratamiento de elección. La administración a largo plazo de prednisona puede inducir un aumento de la debilidad muscular, lo que se denomina miopatía esteroidea, teniendo que sustituirse por inmunosupresores, como en este paciente, que se puso el metotrexato, el cual también suspendieron por pancitopenia4.
La evolución del paciente fue desfavorable. Se encontraron metástasis al repetir pruebas complementarias solicitadas al comenzar el cuadro y que eran normales, pero no se llegó a detectar el tumor primario, a pesar de haberle realizado numerosas pruebas diagnósticas desde el comienzo de la enfermedad.
Responsabilidades ÉticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecimientos a todos los compañeros del Centro de Salud y a los familiares del paciente, que nos han facilitado información del paciente.