La trombosis venosa superficial de miembros inferiores se venía considerando como una patología de naturaleza benigna con un curso clínico autolimitado, actualmente se conoce que sus potenciales complicaciones pueden ser graves o incluso mortales como pueden ser la trombosis venosa profunda o el tromboembolismo pulmonar. Existen diferentes formas de presentación clínica, factores de riesgo y diferentes tratamientos para su abordaje principalmente en Atención Primaria.
Nuestro grupo de trabajo de vasculopatías de la Sociedad Española de Médicos de Atención Primaria (SEMERGEN) ha elaborado esta actualización con la evidencia científica actual de forma conjunta con el Capítulo Español de Flebología y Linfología de la Sociedad Española de Angiología y Cirugía Vascular.
Superficial vein thrombosis of the lower limbs used to be considered a benign condition with a self-limiting clinical course. It is now known that its potential complications can be serious or even fatal, such as deep vein thrombosis or pulmonary thromboembolism. There are different forms of clinical presentation, risk factors and different treatments for its approach, mainly in Primary Care.
The Vascular Diseases Working Group of the Spanish Society of Primary Care Physicians (SEMERGEN) has developed this update using current scientific evidence and jointly with the Spanish Chapter of Phlebology and Lymphology of the Spanish Society of Angiology and Vascular Surgery.
Se define como trombosis venosa superficial (TVS) al proceso que cursa con síntomas de inflamación venosa y trombosis confirmada de las venas y que puede afectar a venas superficiales de cualquier localización: miembros superiores, inferiores, pared torácica o pared abdominal1,2.
El término «flebitis» se refiere a la presencia de inflamación dentro de una vena, mientras que «trombosis» indica la presencia de un coágulo dentro de la vena. De esta forma, el término «flebitis superficial» denota la presencia de dolor e inflamación que involucran a una vena superficial en ausencia de trombo.
Hoy día se prefiere utilizar el término «trombosis venosa superficial», que engloba y sustituye a las numerosas denominaciones utilizadas para referirse a esta patología: flebitis, tromboflebitis, varicoflebitis, periflebitis, paraflebitis, flebotrombosis, etc.
En esta revisión nos ocuparemos de las TVS de las extremidades inferiores, excluyendo otras localizaciones y causas (químicas, por catéteres intravenosos, traumáticas, sueroterapia e infusión, iatrogénicas, contrastes, escleroterapia, adicción a drogas, infecciosa, etc.).
EpidemiologíaLa prevalencia es desconocida, aunque algunos estudios estiman que aparece hasta en un 1% de la población y la localización más frecuente es en extremidades inferiores, afectando sobre todo al territorio de la vena safena mayor o interna (60-80%). Su incidencia estimada es del 3-11% de la población general, siendo en un 5-10% bilateral. La edad media de presentación es de 60 años, siendo más común en mujeres, aumentando su prevalencia con la edad. En pacientes con varices, la prevalencia de TVS es del 4-59%. La TVS es 2-4 veces más común que la enfermedad tromboembólica venosa (ETEV), proceso grave y potencialmente mortal caracterizado por la aparición de un trombo en el interior del sistema venoso profundo cuyas manifestaciones son la trombosis venosa profunda (TVP) y el tromboembolismo pulmonar (TEP)3,4. La mayoría de las TVS son primarias5. A nivel de los miembros inferiores aparece bajo dos formas5:
- -
Sobre venas varicosas: es la forma más frecuente (aproximadamente aparece en un 88%). Existe un moderado proceso inflamatorio localizado en el tejido circundante y en la pared venosa. Tiene mejor pronóstico y menor incidencia de ETEV, afectando sobre todo a adultos mayores con varices crónicas.
- -
En venas sanas (aproximadamente aparece en un 12%): se acompaña de inflamación importante de la pared venosa, observándose en el estudio histológico abundante proliferación intimal y fibrosis de la media con trombosis poco importante. Suele asociarse a enfermedades sistémicas, trombofilia y cáncer, y a un mayor grado de trombosis de TVP y TEP.
La prevalencia de trombofilia en TVS de venas sanas es del 50%, mientras que en la TVS de venas varicosas es solo del 15%6.
Aunque tradicionalmente se venía considerando a la TVS como una patología de naturaleza benigna con un curso clínico autolimitado, actualmente se conoce que sus potenciales complicaciones pueden ser graves o incluso mortales. Mediante el estudio con eco-doppler, se ha demostrado que la propagación al sistema venoso profundo aparece en un 2,6-15%. Se asocia con TVP en un 5,6-53%, con TEP asintomático en un 20-33% y con TEP sintomático en un 0,5-13%. Además, se ha señalado un riesgo de recurrencia de hasta un 18,8% en venas superficiales varicosas y de un 33,6% en venas profundas cuando la TVS afecta a venas sanas5. En el momento del diagnóstico, aproximadamente el 25% de los pacientes con TVS tienen una ETEV concomitante (23,4% TVP y 3,9% TEP). Además, un historial previo de TVS resulta en un riesgo cuatro veces mayor de TEP y seis veces mayor de TVP7. La TVS localizada en el tronco principal de la safena interna parece tener la asociación más fuerte con la ETEV7–9.
Factores de riesgoLos factores predisponentes para TVS incluyen venas varicosas (62-90%) y su tratamiento (esclerosis, ablación), así como cualquier situación que provoque afectación de la pared venosa (inyecciones intravenosas, catéter intravenoso, trauma venoso, efectos secundarios de un tratamiento intravenoso), inmovilización, cirugía o traumatismo reciente, embarazo y puerperio, obesidad, cáncer y su tratamiento, enfermedades autoinmunes, uso de anticonceptivos, edad avanzada, antecedentes personales o familiares de ETEV, TVS anterior, trombofilia heredada y otros factores comunes a la enfermedad tromboembólica del sistema venoso profundo. Una historia previa de TVP, así como una TVP actual, aumenta el riesgo de TVS. Por el contrario, una historia de TVS aumenta el riesgo de futura TVP2,5,7,10.
La TVS espontánea de la vena safena interna no varicosa, se asocia a neoplasia en el 5-13% y debe ser tenida en cuenta a partir de los 40 años7. El síndrome de Trousseau es la presencia de TVS y cáncer visceral (páncreas, pulmón, próstata, linfomas y estómago)2. En pacientes con una TVS sobre venas sanas o en TVS recurrente sobre varices, es recomendable efectuar estudios dirigidos a descartar cáncer y trombofilia u otros factores de riesgo relacionados5.
DiagnósticoEl diagnóstico de la TVS generalmente se realiza de forma clínica, en función de la presencia de signos y síntomas característicos. El dímero D tiene menor sensibilidad que en ETEV y no suele utilizarse2,7,10. La necesidad de ecografía doppler u otros estudios depende del escenario clínico, pero es recomendable en todos los casos si se dispone de la infraestructura necesaria.
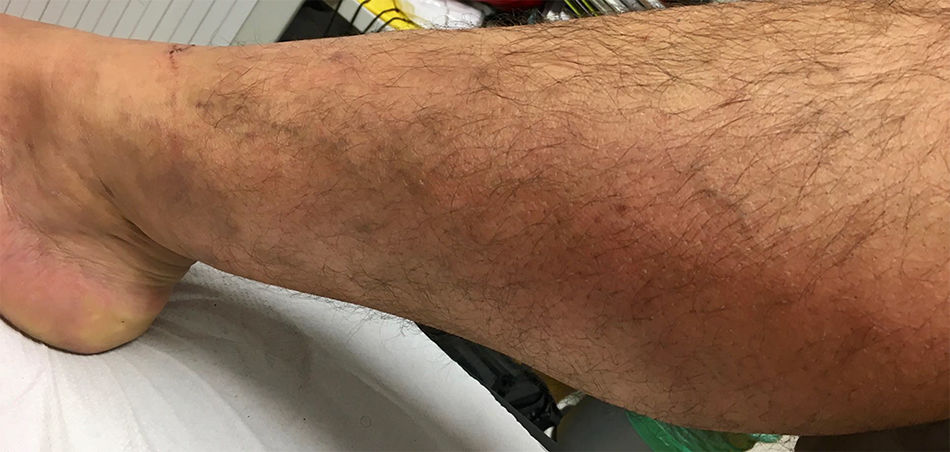
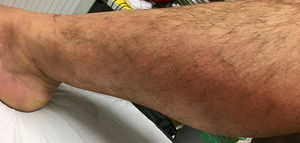
Cuadro clínicoClínicamente aparece de manera aguda dolor local, eritema, calor, prurito y grados variables de edema. Suele palparse un cordón a tensión que se extiende a lo largo de la vena superficial afectada (fig. 1).
No complicadaLa mayoría de las TVS se manifiestan con la clínica anterior a lo largo de una vena superficial, generalmente una variz tributaria de las venas safenas. El grado de inflamación (es decir, flebitis) varía según la longitud de la vena afectada. La persistencia del cordón cuando la extremidad está elevada sugiere la presencia de un trombo. La fiebre leve puede estar presente en la tromboflebitis superficial no complicada, pero la fiebre alta debe aumentar la sospecha de una complicación.
ComplicadaLas presentaciones más complicadas incluyen aquellas que son recurrentes, implican infección venosa y aquellas asociadas con TVP o TEP:
- -
Las TVS de las extremidades inferiores pueden ocurrir como un evento aislado, pero pueden ser recurrentes en la misma vena.
- -
La tromboflebitis migratoria es la afectación, sin causa identificable, de segmentos de venas diferentes. Se puede asociar a una neoplasia subyacente, sobre todo al carcinoma pancreático.
- -
La descomposición del trombo y el depósito de hemosiderina en los tejidos de las venas trombosadas da lugar a hiperpigmentación de la piel, que puede aparecer en el primer episodio o en venas afectadas previamente2.
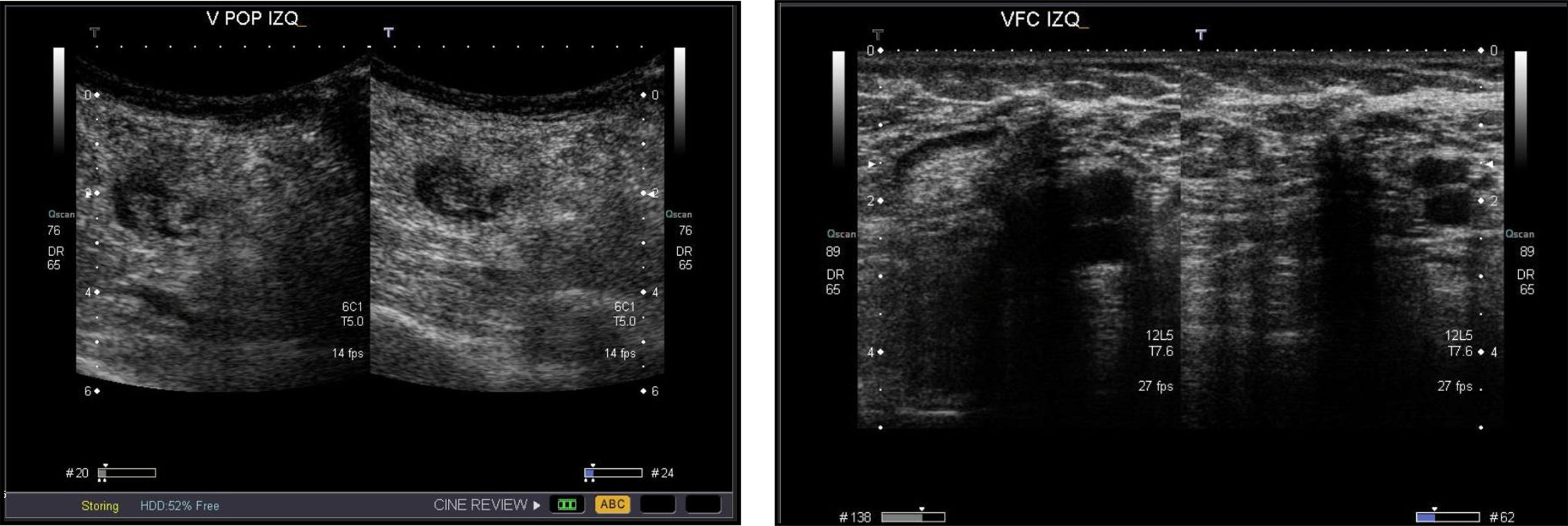
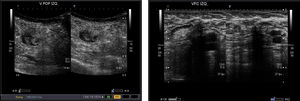
El estudio venoso con eco-doppler o dúplex es la prueba de imagen de elección para el diagnóstico de la TVS (fig. 2).
Confirma de manera objetiva el diagnóstico clínico y permite realizar el diagnóstico diferencial. La falta de compresibilidad de la vena o la obstrucción al flujo son los criterios ecográficos diagnósticos de la trombosis.
Esta exploración no invasiva nos informará sobre2,11:
- -
La presencia o ausencia de TVS y su localización.
- -
La extensión real del trombo (confinado al sistema venoso superficial, distal o proximal a los cayados de las safenas o su progresión al sistema venoso profundo).
- -
La concomitancia de una TVP ipsilateral o contralateral.
En la tabla 1 podemos observar la frecuencia de TVS según la localización venosa5. La ecografía debería solicitarse de forma habitual para el estudio de todas las TVS. En los centros sanitarios en los que no se pueda solicitar, la decisión depende de la probabilidad de que la información obtenida pueda cambiar el tratamiento clínico.
La solicitud de la ecografía estará indicada de forma preferente en2,9:
- -
TVS cercanas (≤5cm) al sistema de venas profundas.
El riesgo de ETEV es mayor cuando la TVS está presente en el territorio proximal de la vena safena interna, es decir, por encima de la rodilla, y en las TVS cercanas a los cayados safeno-poplíteo y safeno-femoral o a una vena perforante.
TVS de longitud (>5cm), que afecte a varias venas o segmentos venosos, o TVS sobre venas sanas (no varicosas).
- -
Edema significativo de la extremidad inferior afectada o clínica severa. Para descartar obstrucción venosa profunda o insuficiencia valvular venosa.
- -
Empeoramiento de los síntomas clínicos, a pesar del tratamiento.
- -
En pacientes obesos. A veces es difícil apreciar los signos de TVS (eritema, cordón palpable), ya que las venas superficiales pueden situarse varios cm bajo la piel. En estos casos estaría indicada la realización de una ecografía para descartar una TVP, sobre todo en el territorio de la vena safena interna o cercano al cayado safeno-poplíteo.
- -
Seguimiento de una TVS. Es recomendable tratar al paciente y considerar un examen clínico repetido dentro de 7-10 días para evaluar la resolución o la progresión de la TVS.
En pacientes con TVS aislada no complicada que no afecta a troncos de las venas safenas, y sin otros factores de riesgo para TVP, la probabilidad de tromboembolismo venoso es baja y generalmente no se requieren estudios adicionales.
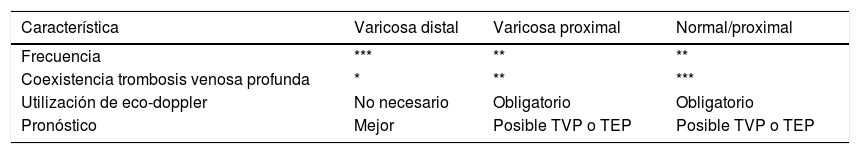
En la tabla 2, podemos observar el uso de la ecografía de acuerdo al tipo de vena y localización de la TVS11.
Uso de la ecografía de acuerdo a tipo y localización de trombosis venosa superficial
| Característica | Varicosa distal | Varicosa proximal | Normal/proximal |
|---|---|---|---|
| Frecuencia | *** | ** | ** |
| Coexistencia trombosis venosa profunda | * | ** | *** |
| Utilización de eco-doppler | No necesario | Obligatorio | Obligatorio |
| Pronóstico | Mejor | Posible TVP o TEP | Posible TVP o TEP |
TEP: tromboembolismo pulmonar; TVP: trombosis venosa profunda. Modificado de Lozano et al.11.
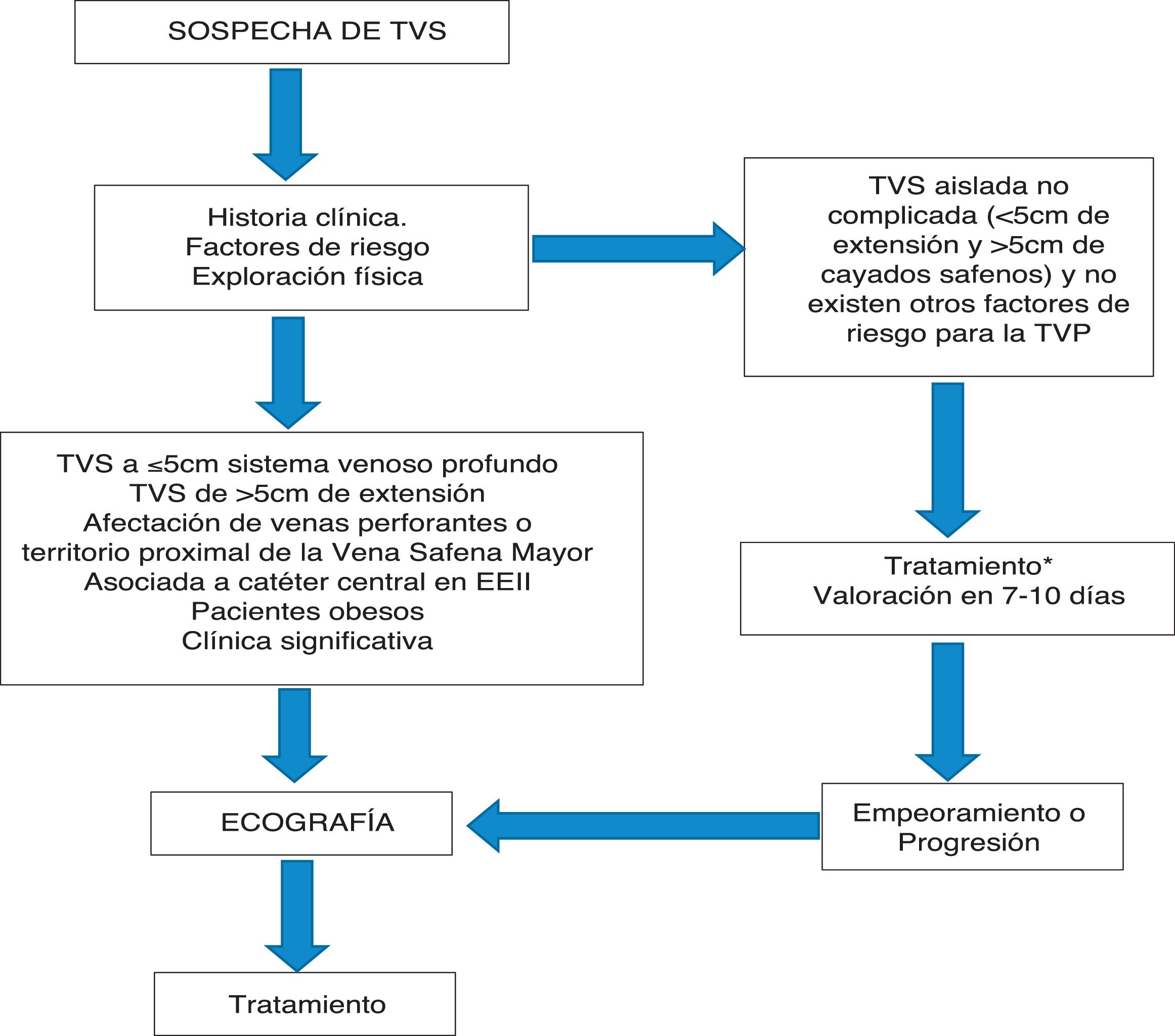
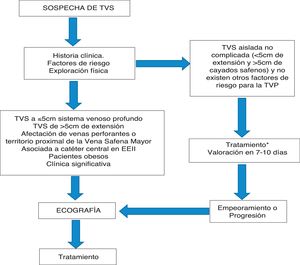
Aunque lo deseable es realizar un estudio ecográfico a todo paciente con sospecha de TVS, en la figura 3 se ha construido un algoritmo diagnóstico de la trombosis venosa superficial centrado en las indicaciones de la ecografía en Atención Primaria.
Algoritmo diagnóstico de la trombosis venosa superficial. TVP: trombosis venosa profunda; TVS: trombosis venosa superficial. Modificado de Lozano et al.11.
Si no se dispone de ecógrafo para confirmar el diagnóstico de TVS, parece aconsejable iniciar el tratamiento según la indicación clínica (síntomas, signos y factores de riesgo para enfermedad tromboembólica y/o sangrado) y posteriormente ajustarlo o modificarlo según los hallazgos tras la realización de la ecografía.
Diagnóstico diferencial. Se debe hacer con otras patologías que cursan con eritema y edema en la extremidad, como celulitis, linfangitis, erisipela, poliarteritis nodosa, diversas vasculitis, síndrome postrombótico, varices o la TVP.
TratamientoEl tratamiento de la TVS tiene como objetivos1,2,8:
- -
Tratar los síntomas.
- -
Evitar la extensión del trombo.
- -
Prevenir las complicaciones embólicas.
- -
Evitar las recidivas.
De acuerdo con los objetivos anteriores, es necesario conocer los factores de riesgo para el desarrollo de una complicación trombótica en el sistema venoso profundo (tabla 3)2,5,9,12,13.
Factores de riesgo para la aparición de una complicación trombótica en la TVS (desarrollo de ETEV o recurrencia o extensión de la TVS)
| Trombosis extensas (≥5 cm) |
| Localización por encima de la rodilla TVS en vena sana |
| Proximidad anatómica de la TVS al sistema venoso profundo (≤5cm de la unión safeno-femoral o safenopoplítea) |
| Afectación de la vena safena mayor |
| Síntomas severos |
| Factores de riesgo médicos para la TVP (sexo masculino, ETEV previa, historia familiar de ETEV, trombofilia, neoplasia, cirugía o trauma reciente, terapia con estrógenos, embarazo). |
ETEV: enfermedad tromboembólica venosa; TVP: trombosis venosa profunda; TVS: trombosis venosa superficial.
Todavía no existe consenso sobre cuál es el tratamiento óptimo ni su duración, aunque se encuentra plenamente aceptado que el manejo conservador clásico, con solo tratamiento local encaminado al alivio sintomático del dolor, es insuficiente para lograr estos objetivos1.
Opciones de tratamientoMedidas generalesA todos los pacientes diagnosticados de TVS de extremidades inferiores se les debe aconsejar mantener las extremidades elevadas y efectuar una deambulación precoz, utilizar compresas tibias o frías y tratar el dolor2.
Terapia compresivaEn ausencia de contraindicaciones, deben utilizar medias de compresión con una longitud que abarque toda la extensión de la vena afectada. Un ensayo controlado comparó 3 semanas de uso de compresión versus ningún uso de compresión en 73 pacientes con TVS. El día 7, los pacientes tratados con medias de compresión tuvieron una regresión del trombo significativamente más rápida14.
Si existe gran sintomatología local en la fase inicial de la enfermedad, puede realizarse un vendaje compresivo de la extremidad, y tras la mejora del dolor y de los signos inflamatorios, continuar posteriormente con el empleo de una media de compresión, ya que esta proporciona un grado de compresión más constante y no es aplicador-dependiente. Según el grado de tolerancia, valorar la utilización de «compresión normal» (clase 2 en España, 22-29mmHg)1,2,15.
Antiinflamatorios no esteroideosAdministrados oralmente, reducen la extensión y progresión de la TVS en un 67% respecto a placebo, sin efecto sobre la ETEV; a la vez que mejoran la sintomatología local16, por lo que pueden valorarse en algunos casos favorables de TVS distal o limitados a un pequeño segmento venoso. Ningún AINE ha demostrado superioridad respecto a otros, recomendándose los de mejor perfil de seguridad7 naproxeno (500mg/12 h), ibuprofeno (400mg/8 h) y en caso de embarazo se puede utilizar paracetamol.
Tratamientos tópicosAunque hubo mejoría local de la clínica en algunos estudios con diversas sustancias (heparinoides, AINE tópicos, etc.), ninguno evaluó la eficacia de estos tratamientos para prevenir la ETEV o la recurrencia de TVS8. Hay trabajos publicados afirmando que los AINE tópicos reducen los síntomas, aunque no existen datos del efecto sobre la extensión o recurrencia de la TVS1,6,8.
Tratamiento anticoagulanteEs la base del tratamiento de la TVS para resolver el proceso y prevenir las complicaciones.
Heparinas de bajo peso molecular (HBPM)- -
En el estudio STENOX, 427 pacientes fueron aleatorizados a cuatro grupos de tratamiento: a) HBPM a dosis profilácticas, b) HBPM a dosis terapéuticas, c) AINE (Tenoxicam 20mg/día) y d) placebo. Se evaluó la aparición de ETEV y se analizaron resultados combinados (ETEV + recurrencia de TVS + extensión de la TVS. La incidencia de ETEV tendió a ser menor tanto con HBPM a dosis profilácticas como terapéuticas en comparación con placebo, aunque no fue estadísticamente significativa. Ambas dosis de HBPM, redujeron significativamente la extensión y/o recurrencia de la TVS, en comparación con el placebo sin episodios de hemorragia mayor o trombocitopenia inducida por heparina en ningún grupo de tratamiento. Sin embargo, los resultados finales combinados de ETEV, TVS recurrente y extensión de TVS se redujeron significativamente en todos los grupos de tratamiento activo en comparación con placebo. Esta diferencia, estadísticamente significativa, persistió cuando se observó a los pacientes hasta los 3 meses, aunque la tendencia a favor de los grupos de tratamiento activo con respecto a la ETEV sola, no lo hizo8,17,18 (tabla 4 del material suplementario disponible en Internet).
- -
Los investigadores del grupo Vesalio compararon HBPM a dosis terapéuticas ajustadas por peso y a dosis profilácticas durante un mes. Hubo una reducción similar en la extensión o recurrencia de la TVS o ETEV durante un seguimiento de tres meses. En el grupo de HBPM a dosis profilácticas, la mayoría de los eventos de ETEV (71%) ocurrieron durante el primer mes de tratamiento, mientras que solo el 33% de los participantes en dosis terapéuticas de HBPM desarrollaron ETEV durante el periodo activo de tratamiento. Esta ventaja se perdió después de la interrupción del fármaco, sin diferencia al final del período de estudio, lo que hace pensar en la necesidad de ampliar la duración del tratamiento. Los síntomas y signos locales experimentaron una regresión más rápida con las dosis terapéuticas de HBPM, aunque la diferencia no fue estadísticamente significativa. No hubo sangrado importante o trombocitopenia inducida por heparina durante el estudio8,17,19.
Este tratamiento combinado redujo la incidencia de ETEV y la extensión y/o recurrencia de la TVS, en comparación con las medias elásticas solamente, sin ser estadísticamente significativa8,20.
FondaparinuxEn el estudio CALISTO, el fondaparinux subcutáneo a dosis profilácticas (2,5mg/día) durante 45 días, se asoció con una reducción significativa del 85% en la incidencia de ETEV sintomática, 92% en la extensión de la TVS a cayado safeno-femoral y un 79% en la recurrencia de la TVS en comparación con placebo. La hemorragia grave fue poco frecuente en ambos grupos21. Los beneficios eran modestos frente al relativo elevado costo en ese momento del fármaco. No hay estudios actuales coste/efectividad con la presente reducción del precio del fondaparinux. Habría que tratar a 10.000 pacientes para evitar dos muertes producidas por trombosis o hemorragia y prevenir 123 episodios de TVP y/o TEP. Por ello, se sugiere limitar su administración a los subgrupos de pacientes de alto riesgo trombótico y/o recurrencia (sexo masculino, ausencia de varices, cáncer, ETEV previa, trombofilia, etc.), demostrada su efectividad22 (tabla 4 en material suplementario disponible en Internet).
Nuevos anticoagulantes oralesEn el estudio SURPRISE, 472 participantes de alto riesgo (uno o más factores de riesgo de complicaciones tromboembólicas) con TVS, el fondaparinux (2,5mg/día, durante 45 días) se asoció con una reducción no significativa de ETEV sintomática en comparación con 10mg de rivaroxabán (RR 0,33; IC del 95%: 0,03 a 3,18). No hubo eventos hemorrágicos mayores en ninguno de los grupos ni extensión de TVS. Rivaroxabán no fue inferior a fondaparinux en la prevención del resultado compuesto de TVP o TEP sintomática, progresión o recurrencia de la TVS y mortalidad por todas las causas después de 45 días de tratamiento23 (tabla 4 en material suplementario en Internet).
Tratamiento quirúrgicoDurante décadas se han utilizado diferentes procedimientos quirúrgicos (trombectomía, ligadura profiláctica de la safena en el confluente femoral, fleboextracción o fleboectomía, varicectomías, etc.) para el tratamiento de las TVS, basados en que al evitar la progresión al sistema venoso profundo se eliminaría la posibilidad de embolia pulmonar. Actualmente se ha comprobado que la cirugía en la fase aguda se asocia con una tasa de complicaciones de al menos un 10% (dolor, hemorragia, TVP), por lo que se desaconseja el tratamiento quirúrgico en la fase inicial de la enfermedad. Y varios estudios18,19 donde se comparaban ambos tratamientos, ligadura del cayado con tratamiento antitrombótico no muestran diferencias entre ambos24,25.
No se recomiendan otros tratamientos aislados, orales, intramusculares o intravenosos en el tratamiento de la TVS. Solo están indicados los antibióticos cuando exista una clara infección1.
Tratamiento recomendadoLas recomendaciones terapéuticas deben basarse en la localización y extensión de la TVS, presencia de factores de riesgo, tipo de vena afectada y circunstancias del paciente.
Los datos anteriores demuestran que existe un beneficio en el tratamiento de la TVS aguda con anticoagulación en términos de disminución del riesgo de propagación del trombo, recurrencia de TVS y, lo más importante, el riesgo de ETEV posterior, aunque la dosis y la duración óptimas aún no están claras. Tampoco se ha identificado el mejor agente para efectuar la prevención de las complicaciones trombóticas.
La evidencia de AINE orales o tópicos, otros tratamientos tópicos o cirugía es demasiado limitada como para recomendar cualquiera de estas intervenciones como tratamiento estándar de la TVS para prevenir las complicaciones tromboembólicas. Sin embargo, estas opciones se pueden considerar como complementos del tratamiento anticoagulante para un mejor control de los síntomas o, en el caso de la cirugía, para tratar las venas varicosas subyacentes.
En la actualidad no hay un consenso generalizado sobre cómo tratar una TVS, por lo que hemos elaborado estas recomendaciones en base a las evidencias científicas:
- -
Establecer medidas generales y tratamiento del dolor a todos los pacientes con TVS.
- -
Prescribir medias de compresión elástica a todos los pacientes, siempre que no existan contraindicaciones. Según el grado de tolerancia, valorar la utilización de «compresión normal» (clase 2 en España, 22-29 mmHg).
- -
Considerar tratamiento tópico a todos los pacientes, siempre que no haya contraindicaciones y sean tolerados, para aliviar los síntomas.
- -
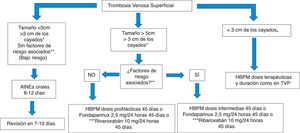
TVS a 3cm o menos del cayado safeno-femoral o safeno-poplíteo: HBPM a dosis terapéuticas y duración como si fuera una TVP.
- -
TVS a >3cm del cayado safeno-femoral o safeno-poplíteo y de >5cm de tamaño: dosis profilácticas de Fondaparinux 2,5mg/día o rivaroxabán 10mg/día o dosis profilácticas/intermedias de HBPM (dalteparina 5.000-10.000UI/d, enoxaparina 40-80mg/día, nadroparina 2.850-5.700UI/día, tinzaparina 4.500-10.000UI/día), durante 45 días.
- -
TVS a >3cm del cayado safeno-femoral o safeno-poplíteo y de <5cm de extensión, sin factores de riesgo asociados (tabla 3): AINE orales (ibuprofeno 400mg/8h o naproxeno 500mg/12h). Reevaluar a los 7-10 días.
- -
TVS a >3cm del cayado safeno-femoral o safeno-poplíteo y de <5cm de extensión, con síntomas graves o factores de riesgo asociados (tabla 3): HBPM a dosis profilácticas/intermedias, fondaparinux a dosis profilácticas o rivaroxabán 10mg/día o durante 45 días.
Fondaparinux: se acepta en todas las publicaciones que la duración mínima sea de 45 días.
HBPM: es un apartado controvertido. Se ha propuesto una duración mínima de 30 (dosis intermedias) y 45 días (dosis profilácticas).
AINE orales: se ha establecido una duración mínima de 8-12 días.
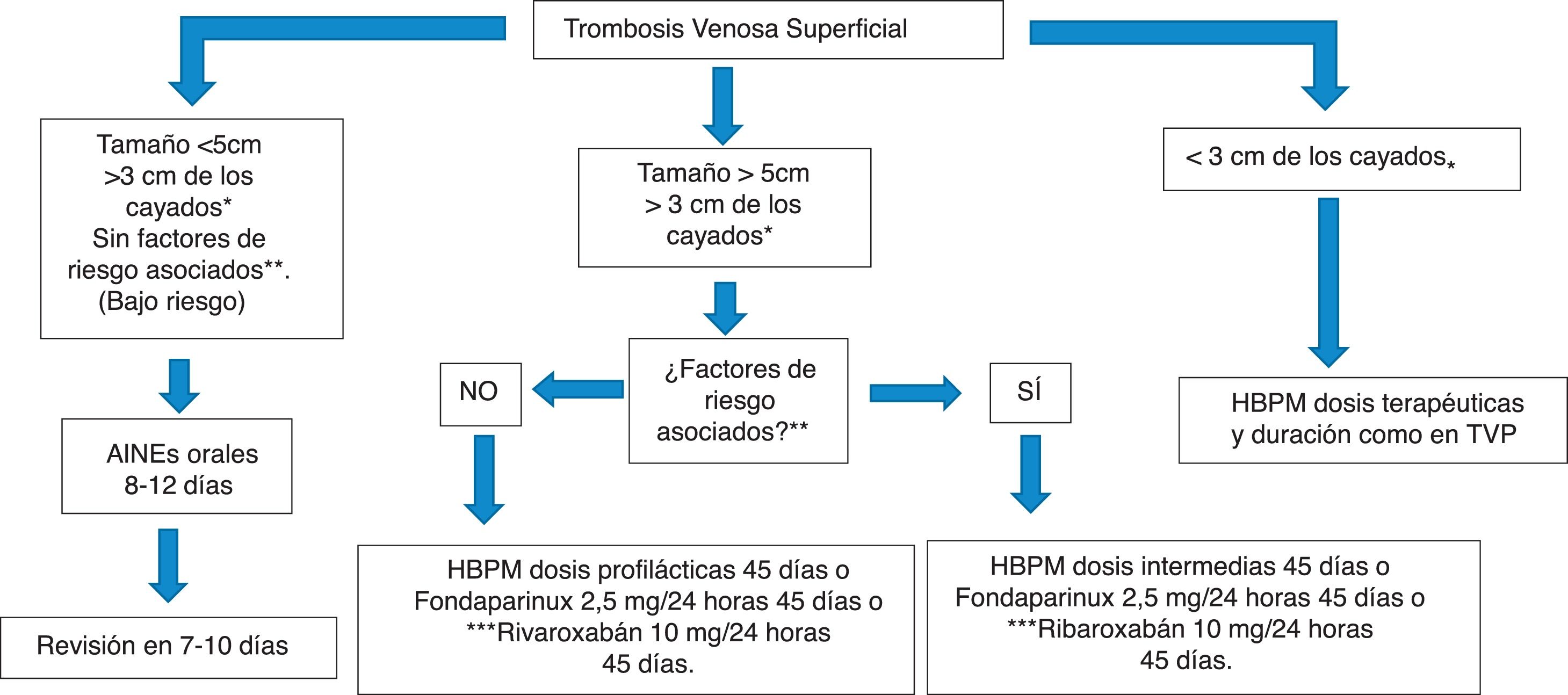
¿Es diferente el tratamiento de la TVS en venas sanas y en venas varicosas?El tratamiento es el mismo en la etapa aguda de la enfermedad. Una vez que la etapa aguda de la enfermedad ha terminado, en el caso de TVS sobre varices, es importante tratar las varices (mediante escleroterapia y/o métodos quirúrgicos) para prevenir la TVS recurrente. En el caso de TVS en venas sanas, es obligatorio investigar y tratar la afección subyacente (cáncer, trombofilias, etc.)5. En la figura 4, se ha propuesto un algoritmo de tratamiento farmacológico en la TVS.
Propuesta de algoritmo para el tratamiento farmacológico de la trombosis venosa superficial. * En algunos estudios se ha considerado una distancia de 5 cm.**Factores de riesgo asociados con desarrollo de ETEV y recurrencia o extensión de la TVS (tabla 4 disponible en Internet). *** No en ficha técnica en España.
Es conveniente citar al paciente a los 7-10 días para evaluar la evolución de la TVS. En caso de progresión clínica es conveniente solicitar una ecografía de control para descartar la extensión al sistema venoso profundo. Del mismo modo, se deben descartar otras complicaciones, que nos obligarían a añadir tratamientos, como en el caso de una tromboflebitis séptica. La reacción inflamatoria suele durar de 2 a 3 semanas, la recanalización ocurre en 6 a 8 semanas (si ocurre), la hiperpigmentación postinflamatoria puede durar varios meses. El edema de extremidades puede indicar asociación con TVP2. En cuanto a la indicación sistemática de una ecografía de control sería a los 8-15 días. La TVS comparte muchos factores de riesgo con la TVP/TEP, incluido el cáncer, por lo que existe la duda sobre la relevancia de establecer una búsqueda sistemática de neoplasia oculta ante TVS idiopáticas, como ocurre con la TVP/TEP. En un gran estudio observacional que utilizó bases de datos nacionales de salud danesas concluyó que se podía considerar la búsqueda de cáncer oculto en algunos pacientes con TVS idiopática26. Por otro lado, queda confirmado que una búsqueda sistemática de tumores malignos no proporciona ningún beneficio en pacientes con TVP/TEP no provocada o tras un primer evento de TVP27–30.
Por lo tanto, el cribado del cáncer en pacientes con TVS no provocada solo debe aplicarse después de una cuidadosa evaluación clínica de la probabilidad de cáncer en pacientes con TVS recurrente no explicada en venas sanas (no varicosas).
Criterios de derivaciónLa indicación de derivación debe ser individualizada, aunque en términos generales, la mayoría de las TVS pueden ser manejadas en AP. Hay que tener en cuenta, en cada caso, la intensidad de los síntomas, el estadio clínico, establecer las competencias que debe asumir cada profesional, así como fijar y priorizar los criterios de derivación en ambos sentidos31.
Derivación a radiología- -
Considerar la posibilidad de remitir a los pacientes con sospecha de TVS de riesgo para estudio ecográfico, que pueda diseñar el tratamiento y la necesidad de implementar la intervención por un angiólogo.
- -
Solicitar estudio ecográfico en caso de duda diagnóstica o para valorar extensión del trombo.
- -
Es necesario realizar un seguimiento ecográfico en pacientes con TSV localizada en las venas safenas a menos de 5cm de las uniones.
- -
Ante empeoramiento clínico a pesar del tratamiento apropiado.
- -
En la fase aguda, las TVS cercanas a la unión safeno-femoral o safeno-poplítea pueden ser considerados para iniciar la anticoagulación o intervención quirúrgica.
- -
Una vez que la fase aguda ha pasado, la derivación es útil para valorar la intervención venosa superficial electiva con el fin de reducir el riesgo de recurrencia.
- -
Recidiva, mala evolución: derivación preferente.
- -
Duda diagnóstica: derivación preferente.
- -
Sospecha de TVP asociada: derivación urgente. Considerar anticoagulación previamente.
- -
Los pacientes subsidiarios de terapias intervencionistas deben ser valorados por un servicio de Cirugía Vascular.
- -
Deben derivarse todos los pacientes con trombofilias conocidas.
- -
Pacientes con TVS espontáneas en venas sanas o TVS recurrentes en venas varicosas, para investigar exhautivamente los factores de riesgo de TVS especialmente la trombofilia/cáncer.
- 1.
Se define como TVS al proceso inflamatorio-trombótico que puede afectar a venas superficiales de cualquier localización: miembros superiores, miembros inferiores, pared torácica o pared abdominal.
- 2.
La prevalencia de la TVS es desconocida, algunos estudios estiman que aparece hasta en un 1% de la población, con localización más frecuente en extremidades inferiores.
- 3.
La TVS está íntimamente ligada al riesgo de desarrollar una TVP o TEP.
- 4.
Existen diferentes formas de presentación clínica y factores de riesgo para padecer una TVS.
- 5.
El tratamiento de la trombosis venosa superficial no complicada (segmento venoso pequeño y distal de la unión safeno-femoral) es ambulatorio y sintomático, basado en la elevación de la extremidad, compresas frías o tibias y AINE.
- 6.
Los tratamientos tópicos producen un alivio sintomático, pero no afectan a la evolución de la trombosis (heparinoides, AINE, etc.). La deambulación precoz con la compresión elástica continúa siendo imprescindible; el reposo en cama no está indicado, incluso en la TVS localizada y distal, pues puede permitir la progresión y extensión del proceso.
- 7.
La mayor parte de las TVS extensas deben tratarse con anticoagulación con dosis profilácticas o intermedias de HBPM durante 4 semanas o fondaparinux por 45 días.
- 8.
En ausencia de contraindicación (ej. arteriopatía periférica) las medias elásticas de compresión de clase 2 con una longitud que abarque toda la extensión de la vena afectada puede mejorar el dolor y el edema.
- 9.
En la actualidad la cirugía ocupa un lugar secundario en el tratamiento de la TVS en la fase aguda y se reservará para casos seleccionados (TVS cercana a cayados safenos, contraindicación de la anticoagulación).
Los autores declaran no tener ningún conflicto de intereses.
El documento de consenso ha sido valorado positivamente por la Comisión Nacional de Validación de la Sociedad Española de Atención Primaria (SEMERGEN) con el N.° 00138-2018 y por el Capítulo Español de Flebología y Linfología de la Sociedad Española de Angiología y Cirugía Vascular.