Se trata de una mujer de 59 años, que padece dislipidemia en tratamiento con estatinas; no presenta otros antecedentes de interés. Trabaja en el servicio de limpieza de un hospital. Acude a la consulta de atención primaria por presentar dolor selectivo a punta de dedo en región inguinocrural derecha, de 2 semanas de evolución, apareciendo tanto con la deambulación como en reposo. Refiere sensación distérmica en domicilio.
No refiere antecedente traumático, infecciones previas ni síndrome general.
En la exploración física destaca tumefacción dolorosa, eritematosa, no fluctuante en pliegue inguinal derecho y cara anterior del muslo. Presenta adenopatías inguinales derechas dolorosas, no adheridas a planos profundos.
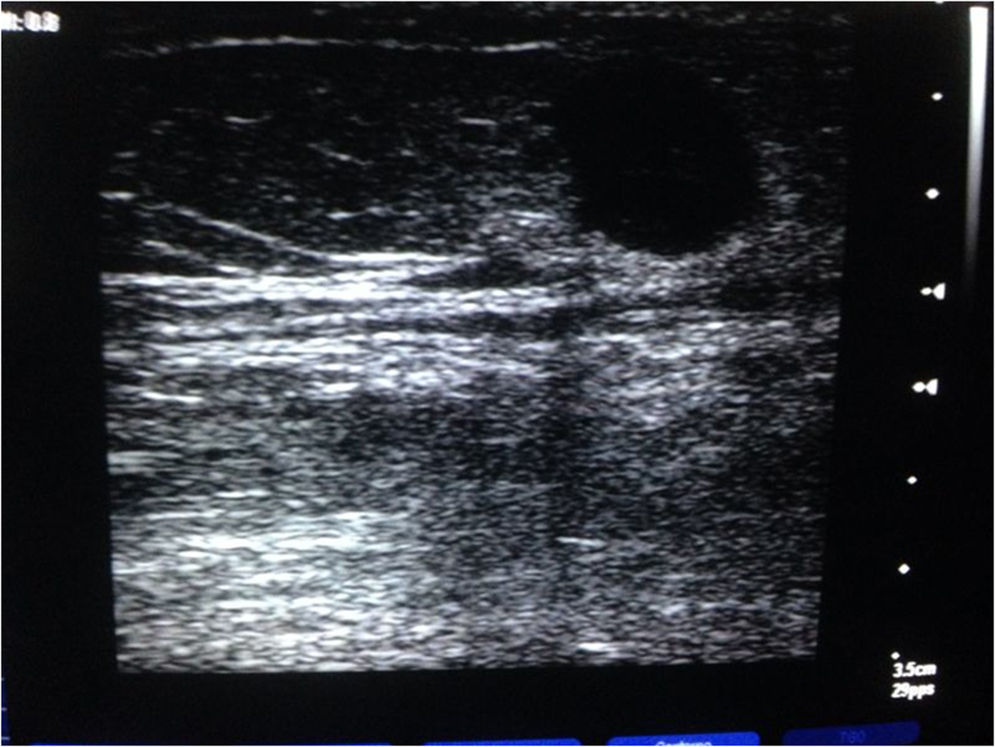
En atención primaria se realiza ecografía (fig. 1).
Se deriva al Servicio de Urgencias del hospital de referencia, bajo la sospecha diagnóstica de hernia crural derecha incarcerada. En Cirugía General, tras ratificar el diagnóstico, realizan intervención quirúrgica. Inicialmente se programa herniorrafia, pero en dicha intervención no detectan herniación y sí evidencian una masa ganglionar inguinal abscesificada, procediendo a su drenaje. Posteriormente la paciente permanece ingresada para completar el estudio, en el cual se realiza TC abdominal, que confirma la presencia de una colección o absceso en la zona anterior de la raíz del muslo derecho, en aparente contigüidad con colección subcutánea inguinal ipsilateral.
Durante su ingreso recibe tratamiento intravenoso con tigeciclina y se realizan hemocultivos, con resultado negativo. Es dada de alta después de 6 días, continuando tratamiento ambulatorio con amoxicilina/ácido clavulánico a dosis de 2.000/125mg cada 12h. La paciente sigue controles habituales en atención primaria.
Ante la mala evolución, persistencia de dolor intenso y secreción purulenta, se solicitan cultivos de exudado, los cuales inicialmente son positivos para Staphylococcus aureus. Posteriormente se aísla Mycobacterium bovis, por lo que se realiza Mantoux, que resulta positivo. En ese momento se remite a la paciente al Servicio de Medicina Preventiva, iniciando tratamiento con rifampicina/isoniazida/pirazinamida. Presentó una evolución lentamente favorable, persistiendo supuración purulenta durante varios meses y finalizando el proceso sin presentar secuelas.
La piomiositis es una infección del músculo esquelético. Generalmente la vía de acceso es hematógena, produciendo posteriormente la formación de un absceso1.
Aunque se trata de una entidad poco frecuente en nuestro medio, siendo más habitual la forma tropical2, su incidencia está en aumento en áreas templadas, especialmente en población inmunodeprimida1. Es más prevalente en hombres. Destacan, entre las localizaciones más habituales: cuádriceps, glúteo, psoas ilíaco y deltoides, pudiendo coexistir múltiples focos en el 10-40% de los pacientes.
Entre los factores de riesgo que favorecen su aparición destacan estados de inmunodeficiencia (VIH, diabetes mellitus, procesos neoformativos, cirrosis, IRC, trasplantes, etc.) y la adicción a drogas por vía parenteral. Está descrita la asociación con traumatismos previos, aunque en humanos esta asociación está pocas veces presente.
El agente etiológico es, hasta en el 90% de los casos, el Staphylococcus aureus, pudiendo ser MARSA en ambientes concretos y siendo un patógeno en aumento en nuestro entorno. Otros agentes involucrados son estreptococos, neumococos y bacilos gramnegativos, así como, de forma inusual, micobacterias3, como ocurre en el caso que presentamos.
Cabe resaltar que las manifestaciones musculoesqueléticas de la tuberculosis ocurren en aproximadamente el 3% de los pacientes que sufren tuberculosis. Entre los casos de afectación musculoesquelética por tuberculosis solo el 1% es debido a piomiositis4. La miositis por tuberculosis es, por lo tanto, una entidad muy poco frecuente, con una incidencia de 0,015-2% entre las manifestaciones extrapulmonares5.
Las manifestaciones clínicas consisten inicialmente en síntomas inespecíficos, lo que hace que el diagnóstico se retrase y pueda resultar difícil de obtener incluso para médicos y cirujanos con amplia experiencia4.
Hay 3 estadios de progresión de la enfermedad3:
- I.
Síntomas insidiosos: febrícula, dolor difuso en la zona afectada, calambres, malestar general, a veces dolor referido a las articulaciones próximas, o bien dolor abdominal. No suelen observarse signos externos de inflamación, y la palpación muestra dolor, no siempre bien localizado.
- II.
Entre 10-21 días desde la clínica inicial: la infección muscular se hace patente con la formación de un absceso, el dolor es intenso, puede haber edema, fiebre, afectación sistémica, impotencia funcional y signos inflamatorios evidentes. Es frecuente la leucocitosis. Si se realiza una aspiración, se extrae material purulento.
- III.
Si el absceso no es tratado, se palpa una masa fluctuante, y la enfermedad progresa hacia un agravamiento general con septicemia, shock e incluso muerte.
El diagnóstico de piomiositis se basa en una alta sospecha clínica, siendo necesario el diagnóstico de confirmación mediante pruebas complementarias de imagen6 y/o cultivos2.
La analítica nos aporta hallazgos poco específicos: leucocitosis con desviación a la izquierda, elevación de reactantes de fase aguda.
El tratamiento está enfocado según el estadio de la enfermedad, teniendo en cuenta que solo aproximadamente el 2% de los pacientes se diagnostican en estadios precoces, los cuales pueden recibir únicamente tratamiento antibiótico. En estadios II y III será necesario un tratamiento combinado con terapia antibiótica y drenaje3.
A pesar de ser una entidad rara en nuestro medio, debe ser tenida en cuenta y entrar dentro de los posibles diagnósticos diferenciales por diversos factores: su prevalencia está en aumento en climas templados; la gravedad de la misma, un 10% de los casos son letales, y también por la importancia de su diagnóstico precoz e inicio del tratamiento lo antes posible, pudiendo evitar complicaciones fatales.
El diagnóstico puede resultar especialmente difícil durante las primeras fases de la enfermedad, pero una de las ventajas de atención primaria es poder reevaluar al paciente en el plazo que consideremos oportuno.
Resulta también importante orientar el agente causal, según la prevalencia de los diferentes microorganismos dependiendo del área geográfica.
Cabe resaltar la importancia del uso precoz de pruebas de imagen al alcance de atención primaria, como la ecografía, que siendo un método barato, inocuo y accesible, presenta una alta tasa de sensibilidad, aunque menos especificidad que la TC o la RMN. Puede resultar especialmente útil para realizar una punción-aspiración guiada por ecografía. Se debe tener en consideración que pueden pasar desapercibidas lesiones de pequeño tamaño, profundas o incipientes7.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.