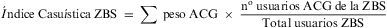El análisis de la morbilidad y la gestión de su conocimiento es una antigua aspiración en atención primaria (AP). La unidad de agrupación (visita, episodio, paciente), el sistema de clasificación de diagnósticos y el avance de las tecnologías de la información, son los aspectos que más han condicionado el desarrollo de los sistemas de clasificación (case-mix). El objetivo ha sido comprobar la factibilidad, de los Adjusted Clinical Groups (ACG) de la Universidad de Johns Hopkins, como instrumento para el análisis de la morbilidad, explorando en qué medida la información obtenida y su conocimiento nos puede ser de utilidad para la planificación y gestión de los servicios de AP.
MétodosDurante un año se observaron 43.556 pacientes adscritos a medicina de familia de cinco zonas de salud del área de Tenerife, estableciendo comparaciones entre zonas de salud y cupos de pacientes. Para el análisis se utiliza el Software ACG (versión 7.1), así como procedimientos de estadística descriptiva, ajuste de tasas y análisis multivariante.
ResultadosSe constatan importantes diferencias entre zonas y cupos con respecto a la carga de enfermedad. Los ACG explicaron en relación al consumo de recursos para el conjunto de pacientes: el 0,46 de las visitas y el 0,26 para el coste de la prescripción de farmacia (r2 ajustada p<0,001), similar al obtenido en otros estudios.
ConclusionesConsideramos que esta herramienta (ACG) puede ser de gran utilidad, al facilitar las tareas de gestión y planificación de los servicios.
The analysis of the morbidity and management of its knowledge is an old aspiration in Primary Care. The grouping unit (visit, episode, patient), diagnosis classification system and the advance in information technology are the most important aspects conditioning the development of the classification system (case-mix). We have aimed to verify the feasibility of Adjusted Clinical Groups (ACG) of the Johns Hopkins University as an instrument for the analysis of morbidity and to study how much the information obtained and knowledge of it can be of use to us for the planning and management of services in primary care.
MethodsDuring a one year period, 43,556 patients assigned to family medicine of five Health Care Zones of the area of Tenerife were observed. Comparisons were established between the Health Care Zones and quotas of patients assigned to the family physicians. The ACG software, version 7.1, was used for the analysis as well as descriptive statistics procedures, rate adjustment and multivariate analysis.
ResultsImportant differences were found between the Zones and quotas in relationship to disease burden. In relationship to the resource usage for the sets of patients, the ACG explained 0.46 of the visits and 0.26 for the cost of the prescription of pharmacy (adjusted r2, p<0.001). These results are similar to those obtained in other studies.
ConclusionsWe consider that this tool (ACG) can be very useful because it facilitates the tasks of management and planning of health services.
La gestión del conocimiento basada en la morbilidad, es una antigua aspiración en atención primaria (AP), que se refleja en el desarrollo de sistemas de clasificación de pacientes. La discusión sobre la unidad de agrupación (visita, episodio, paciente), el sistema de clasificación de diagnósticos a utilizar (CIAP, CIE), junto al desarrollo de las tecnologías de la información y el conocimiento (TIC) son los aspectos que más han condicionado su desarrollo1–4.
Una cuestión primordial es decidir la unidad de agrupación5, en este sentido nos decantamos por la «unidad paciente», más coherente con nuestro modelo organizativo basado en equipos de atención primaria (EAP) con asignación de cupos de población bajo la responsabilidad de una unidad de atención familiar (UAF), compuesta por un médico de familia y un diplomado en enfermería. En AP siempre hemos dicho que más que enfermedades o episodios tratamos pacientes de forma longitudinal y con una visión integral (preventiva, curativa y rehabilitadora). La comorbilidad de un paciente no equivale a la suma de enfermedades o episodios, ya que cada conjunto de patologías interacciona de distinta manera.
Entre los sistemas de clasificación de pacientes en AP los Adjusted Clinical Groups (ACG) han tenido una especial relevancia6–9, son el fruto de un trabajo de investigación que se inicia en la década de los ochenta en la Universidad de Johns Hopkins, y que centra su interés en las medidas de riesgo y su categorización10. Como fundamentos para establecer el grado de enfermedad de los pacientes se basa en las características de su comorbilidad: probabilidad de persistencia o recidiva, gravedad y pronóstico, probabilidad de que el paciente precise derivación a segundo nivel, hospitalización, expectativa y coste de procedimientos diagnósticos o terapéuticos, probabilidad de discapacidad. Una ventaja de este sistema de clasificación es su sencillez y factibilidad, al requerir para su elaboración tan solo la edad, sexo y problemas de salud del paciente durante un período, habitualmente un año.
De acuerdo con las características descritas con anterioridad, se analiza la comorbilidad de manera que tras un algoritmo de clasificaciones intermedias cada paciente es asignado a un grupo exclusivo y excluyente de isoconsumo —ACG—. De esta forma, podemos conocer la carga de enfermedad de un paciente, cupo de pacientes o conjunto de pacientes de una ZBS y en consecuencia disponer de una medida que nos permite ajustar por casuística.
Dado que la distribución de ACG puede resultar amplia, el software proporciona una medida de síntesis denominada: bandas de utilización de recursos (RUB), que resume el grado de morbilidad en pocas categorías que facilitan una comparación rápida y sencilla de manera que los pacientes son clasificados como no utilizadores, sanos, con morbilidad baja, moderada, alta o muy alta.
Si bien es necesario disponer de un sistema de clasificación validado, no menos importante es contar con un soporte tecnológico de información que haga factible su aplicación, en este sentido la Historia Clínica Drago AP, desarrollada por el Servicio Canario de la Salud ha significado un enorme avance en la calidad, disponibilidad y gestión de grandes volúmenes de datos clínicos de una manera eficiente.
El propósito de este trabajo, es si dado el nivel alcanzado en nuestro sistema de información de AP, es factible obtener información que haga viable el análisis de morbilidad y si esta gestión del conocimiento, puede facilitar las tareas de gestión y planificación de los servicios.
Como objetivos específicos, se establece observar cómo se distribuye la carga de enfermedad por zonas básicas de salud (ZBS), en qué medida la utilización de recursos depende de esta y cómo se comporta el uso de los recursos al ajustar por casuística. Analizar la relación entre la cartera de servicios y la morbilidad identificada por los ACG y, dado que en nuestro medio la diabetes presenta una especial relevancia por su elevada prevalencia11, observar la distribución de la carga de enfermedad en estos pacientes.
MétodosEstudio observacional transversal (un año), circunscrito a la población adscrita a medicina de familia de las ZBS: A (situada en la periferia del área metropolitana de Santa Cruz y desarrollada a partir de los ochenta, 5 UAF cupo medio 1.366; 6,6% de mayores de 65 años), ZBS B (municipio urbano-rural con fuerte componente residencial y rápido crecimiento, 10 UAF, cupo medio 1.657; 14,9% de mayores de 65 años), ZBS C (municipio urbano-rural con un importante componente agrícola y tradicional, 13 UAF, cupo medio 1.674; 17,7% de mayores de 65 años), ZBS D y E (zonas limítrofes, antiguamente en la periferia de Santa Cruz, 12 y 8 UAF, cupo medio 1.554 y 1.660; 13,9% y 18,4% de mayores de 65 años respectivamente). Periodo de observación: año 2006.
Se han elegido estas ZBS al llevar los profesionales más tiempo trabajando con la historia clínica electrónica y contar con más experiencia en su utilización.
Se seleccionaron usuarios adscritos a medicina de familia que no sufrieran modificación en su tarjeta sanitaria individual (TSI) durante el año en estudio, a fin de poder vincular inequívocamente el código de identificación del usuario con el cupo y ZBS.
La clasificación de los episodios que presentan los pacientes durante el periodo de estudio se realiza a través de los diagnósticos clasificados según CIE-9-MC (esta codificación es el único procedimiento que admite la historia para asignar un diagnóstico). Se garantiza la disponibilidad de información por paciente (adscripción, edad, sexo, cartera de servicios y consumo de recursos). Las variables utilizadas como consumo de recursos en periodo estudiado han sido: visitas al médico de familia, esta variable se extrae del sistema de citación de pacientes considerando exclusivamente las citas en las que el paciente acude a consulta; las derivaciones a segundo nivel, se obtienen mediante el número de citas por paciente desde AP con cualquier especialidad de referencia; para el coste de la prescripción de farmacia, el cálculo se realiza a través del modulo de prescripción de la historia que contiene los costes por producto; la solicitud de pruebas de laboratorio, se obtuvo a través del número de citas por paciente desde AP para extracción de muestras.
Además de las medidas descritas que proporcionan los ACG (versión 7.1), se utilizan: el índice de casuística, para su obtención inicialmente se obtiene el peso relativo por categoría de ACG, mediante el cociente entre el coste medio por categoría y el coste medio de todos los usuarios en estudio5,12,13. El índice de casuística para cada ZBS se obtiene mediante el cociente entre el sumatorio del peso de cada ACG multiplicado por el número de usuarios incluidos en el mismo, y el total de usuarios de la ZBS.
Para valorar la capacidad explicativa de los ACG sobre la utilización de recursos se realiza una regresión lineal simple entre el peso del ACG por paciente como variable predictora y el número de visitas por paciente, coste de la prescripción, derivaciones a segundo nivel y solicitud de pruebas de laboratorio. Para la valoración de la capacidad explicativa conjunta de la edad y sexo como variables predictoras sobre la utilización de recursos se utiliza una regresión lineal mutivariante.
A fin de conocer como se distribuye la utilización de recursos ajustada por casuística, se utiliza el índice de eficiencia14 como la razón estandarizada que se obtiene mediante la aplicación del método indirecto de estandarización de tasas, considerando como estándar de visitas, coste de la prescripción, derivaciones a segundo nivel y solicitud de pruebas de laboratorio por ACG, al obtenido por la media de las cinco ZBS en estudio.
Para analizar la relación de la morbilidad identificada por el Software ACG con la cartera de servicios, se valoró la inclusión del paciente en los servicios de hipertensión, diabetes, EPOC, obesidad, dislipemia y enfermedad cardiovascular y la asignación al mismo de Aggregated Diagnostic Groups (ADG) mayores. Los ADG mayores constituyen una categoría intermedia en la construcción del ACG que agrupa problemas de salud que por su relevancia clínica llevan asociado un mayor consumo de recursos.
El análisis estadístico se realizó mediante el aplicativo SPSS para Windows. Los datos se obtuvieron de manera informatizada, asignando un código por usuario desconocido por los investigadores que impide su identificación, a fin de garantizar la confidencialidad de los datos de acuerdo con la normativa vigente.
ResultadosEl número de pacientes estudiados fue de 43.556 con 216.225 episodios y una media de 4,9 por paciente. El número de diagnósticos que el Software ACG no pudo clasificar fue de 3,9%.
Se constata una diferencia de casuística entre las ZBS que va desde el índice de la zona A de 0,88 al de la zona E con un 1,08 (índice de casuística de la ZBS B: 0,97, ZBS C: 0,99 y ZBS D: 1). Las mayores diferencias de casuística se han observado entre cupos.
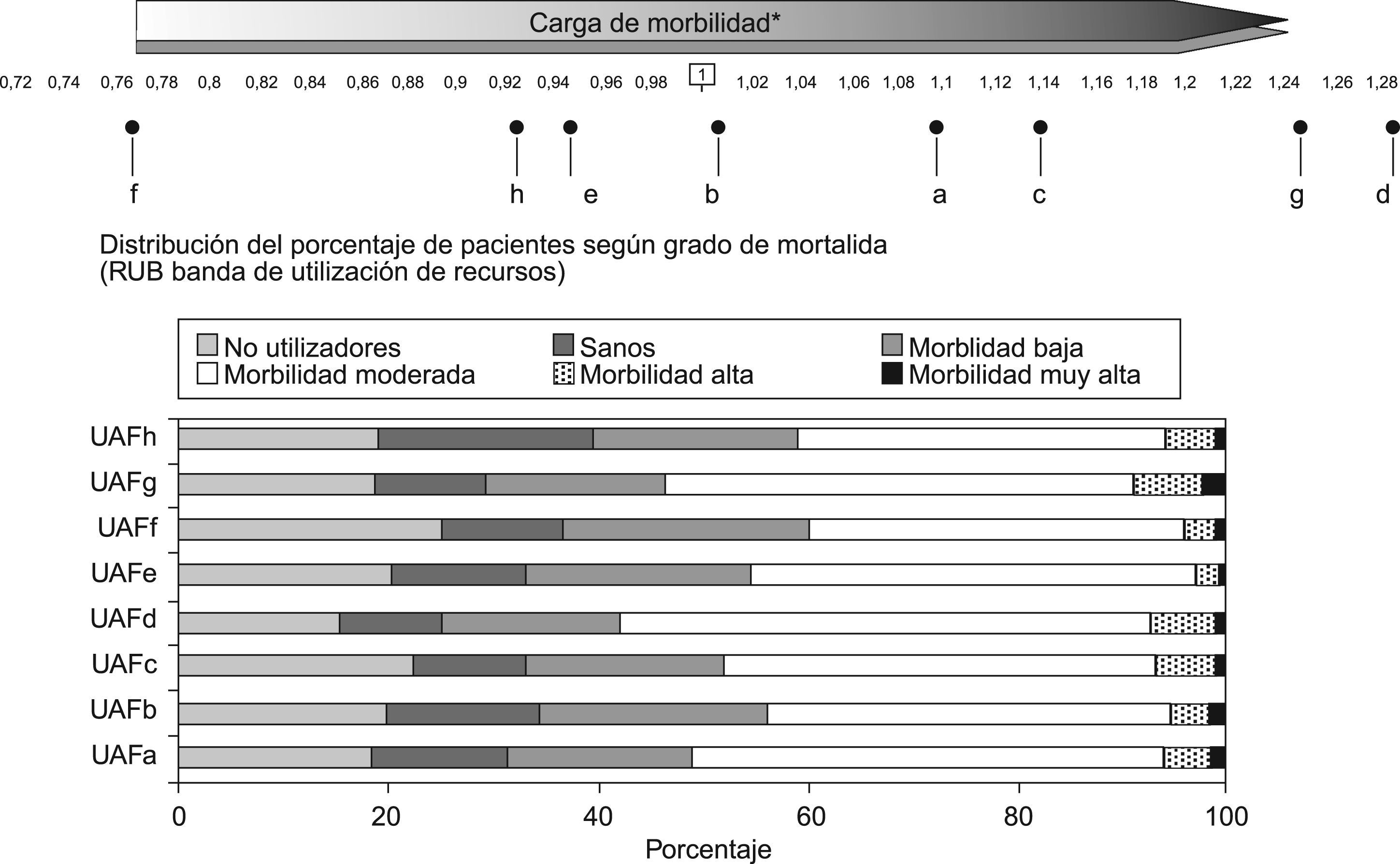
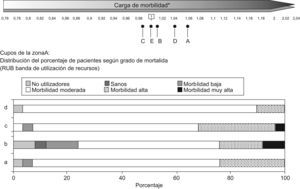
La figura 1 muestra las RUB para cada cupo de la ZBS E, en ella se aprecia que el cupo «d» es el que presenta el menor porcentaje de no utilizadores 15,1% y el mayor de pacientes con morbilidad moderada, alta o muy alta 57,8%, en contraposición con el cupo «f» con un 25,2% y 40% respectivamente. Esta distribución de la morbilidad se corresponde con el índice de casuística más alto: 1,28 para el cupo «d» y el más bajo: 0,77 para el «f».
Con respecto a la medida en que la carga de morbilidad ACG se relaciona con la utilización de recursos, se observa que la morbilidad es la variable aislada con más potencia, y supera de forma significativa a lo que aportan las variables de edad y sexo conjuntamente (r2 ajustada p< 0,001 para los ACG y edad-sexo respecto a: visitas 0,47 y 0,12; coste de la prescripción 0,26 y 0,20; derivación a segundo nivel 0,14 y 0,06; solicitud de pruebas de laboratorio 0,13 y 0,05 respectivamente).
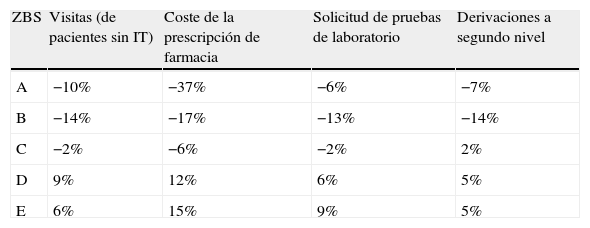
En relación con el índice de eficiencia, si estandarizamos por casuística las visitas, coste de la prescripción, solicitud de pruebas de laboratorio y derivaciones, obtenemos diferencias tanto entre ZBS como entre cupos. Si atendemos a las diferencias por ZBS podemos observar a modo de ejemplo (tabla 1), como la ZBS B con una razón estandarizada de 0,86 presenta un 14% menos de vistas de las que les correspondería por el estándar, o como la ZBS E con una razón estandarizada de 1,15 tiene un 15% más de coste de la prescripción de farmacia.
Indicadores de eficiencia (% en relación al estándar)
| ZBS | Visitas (de pacientes sin IT) | Coste de la prescripción de farmacia | Solicitud de pruebas de laboratorio | Derivaciones a segundo nivel |
| A | −10% | −37% | −6% | −7% |
| B | −14% | −17% | −13% | −14% |
| C | −2% | −6% | −2% | 2% |
| D | 9% | 12% | 6% | 5% |
| E | 6% | 15% | 9% | 5% |
IT: incapacidad temporal. El porcentaje mostrado es la diferencia de la razón estandarizada obtenida para la zona con respecto al estándar de las zonas en estudio.
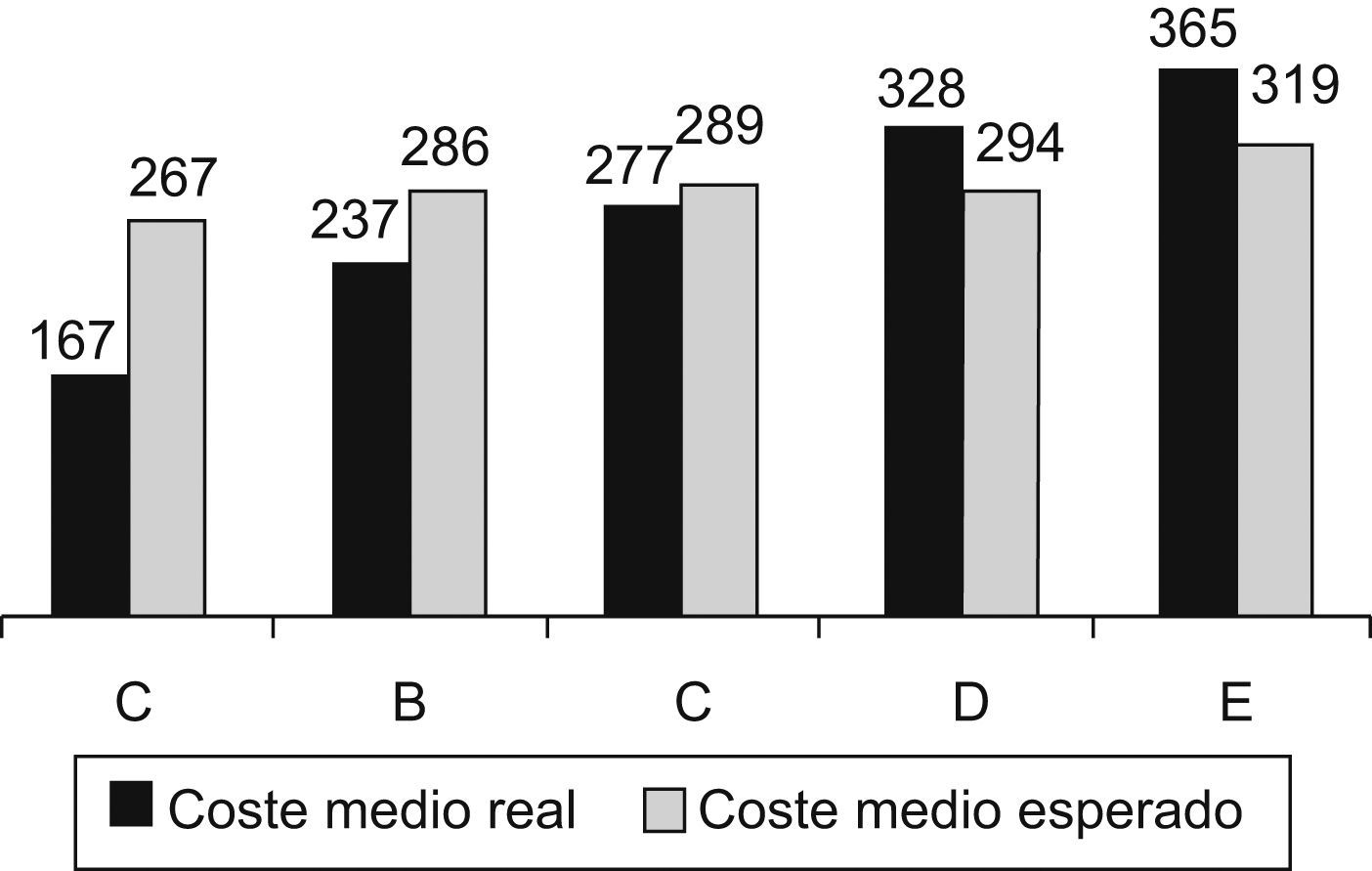
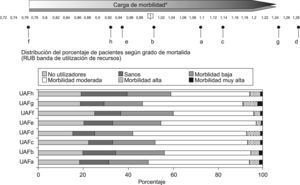
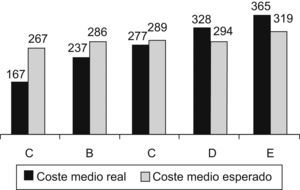
En la figura 2 se pueden apreciar las diferencias entre ZBS en relación con el coste medio en euros de la prescripción por paciente, real y esperado por el estándar.
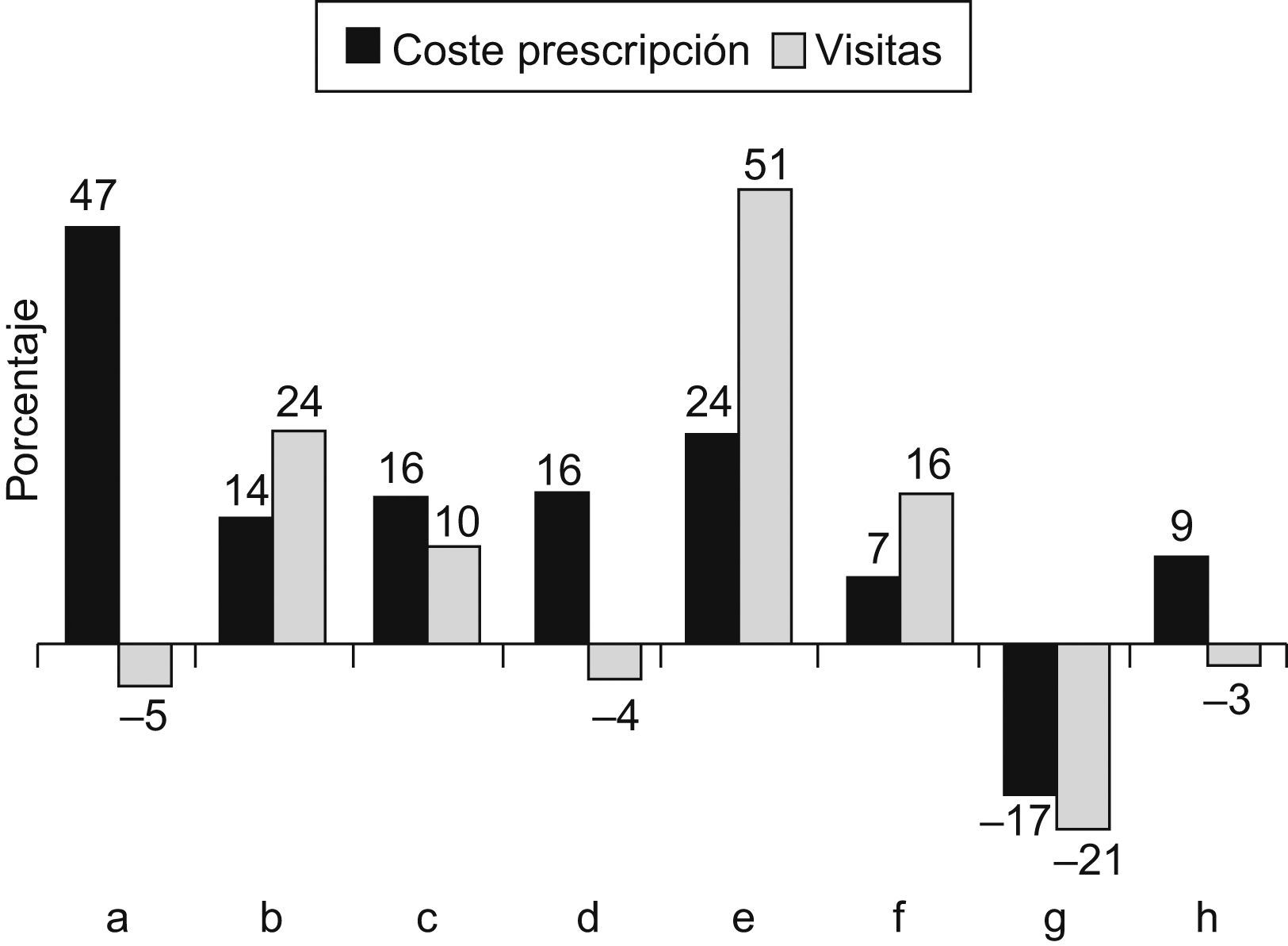
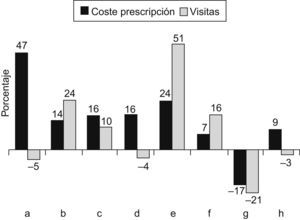
El índice de eficiencia muestra que las diferencias entre cupos son mayores que entre zonas, como ejemplo en la figura 3 se pueden apreciar las diferencias por cupo existentes en la zona E con respecto a las visitas y coste de prescripción, así, el cupo «e» presenta un 51% más de visitas y el cupo «a» un 47% más de coste de la prescripción de farmacia, que el esperado por el estándar.
Con respecto al objetivo de analizar la relación entre la cartera de servicios y la comorbilidad identificada por el software ACG, el 30% (13.424) de los pacientes en estudio se hallaban incluidos en al menos uno de los servicios de cartera y al 24% (10.470) del total de pacientes se le asignó al menos un ADG mayor. Al estudiar el conjunto de pacientes a los que se asignó algún ADG mayor, se obtiene que el 53,2% (5.568) de estos se hallaba incluido en al menos un servicio de cartera, de forma que, a medida que aumenta el número de ADG mayores por paciente, el porcentaje de estos que se halla incluido al menos en un servicio de cartera aumenta de forma importante, así, el 83,1% de los pacientes con 3 o más ADG mayores se hallan incluido en al menos uno de los servicios citados (tabla 2).
Pacientes con ADG Mayores e incluidos en al menos un servicio de cartera
| N.° de ADG mayores por paciente | N.° de pacientes con ADG mayores | N.° de pacientes con ADG mayores incluidos en al menos un Ser. De Car. | % de pacientes con ADG mayores incluidos en al menos un Ser. De Car. |
| 1 | 8.014 | 3.839 | 47,9 |
| 2 | 1.988 | 1.340 | 67,4 |
| 3 | 395 | 326 | 82,5 |
| 4 | 68 | 58 | 85,3 |
| 5 | 5 | 5 | 100 |
| Total | 1.0470 | 5.568 | 53,2 |
Servicios de cartera contemplados: hipertensión, diabetes, obesidad, dislipemia y enfermedad cardiovascular.
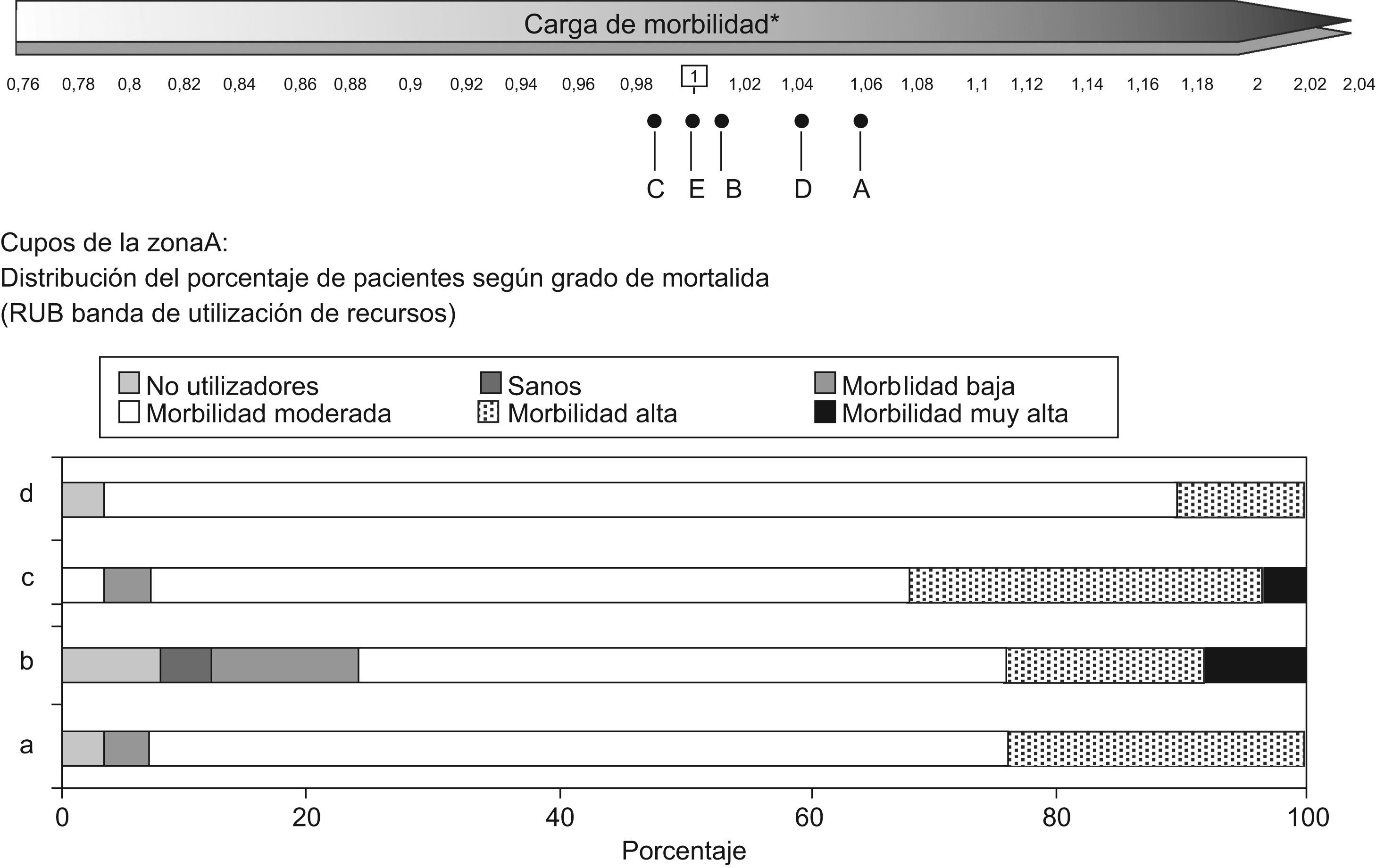
En la figura 4 muestra los índices de casuística por ZBS para los pacientes incluidos en el servicio de diabetes, estos se distribuyeron de manera que la zona A presenta el índice mas elevado 1,06 y la C el más bajo 0,99. En la misma figura el análisis de la distribución de carga de morbilidad por RUB para los cupos de la ZBS A, muestra una distribución muy heterogénea, así, el cupo «c» tiene un 32% de pacientes diabéticos con morbilidad alta o muy alta frente al cupo «d» con un 10%.
Los ACG como sistema de clasificación de pacientes en AP, ha sido validado en suficientes trabajos5,14–17. El propósito de este estudio ha sido valorar su factibilidad dado el desarrollo de nuestro sistema de información, cuestión que hemos comprobado favorablemente.
Desde la óptica de la planificación se plantea la necesidad de conocer los factores que influyen en la utilización de los recursos de AP con la finalidad de optimizar su asignación, así, se han analizado múltiples variables asociadas al paciente, profesional y organización. En este sentido, si bien no hay un modelo que consiga explicar en su totalidad la variabilidad en la utilización, la morbilidad es identificada como la variable con mayor capacidad predictiva18. En nuestro trabajo la capacidad explicativa de los ACG se situó en un rango similar al obtenido en otros estudios5,14–16,19–21.
Los resultados obtenidos plantean la reflexión de por qué hay una mayor relación de las visitas con la morbilidad en comparación con las restantes variables en estudio. Como hipótesis planteamos que la carga de enfermedad influye de forma directa en la necesidad del paciente de acudir a consulta y en los requerimientos de seguimiento por el profesional, sin embargo, esta relación no es tan directa con los costes de la prescripción, al hallarse estos sujetos a las oscilaciones en precio de presentaciones farmacológicamente equivalentes. La baja capacidad explicativa de la morbilidad con respecto a las derivaciones a segundo nivel y solicitud de pruebas de laboratorio nos conduce a investigar que otros factores ejercen una influencia significativa en su utilización.
Una de las variables más extendidas y comúnmente utilizadas en financiación y planificación, como criterio de asignación de recursos, es el volumen de población y su distribución por edad-sexo; la capacidad predictiva de esta última variable fue de un 12% para las visitas, dentro del rango (7,1% y 15,5%) de los estudios consultados5,14,15. Este hecho pone de manifiesto la mejora que supondría la introducción de morbilidad como criterio de ajuste12 (capacidad explicativa en torno a un 50%), toda vez que con herramientas como los ACG se puede obtener de forma sencilla.
Si la variable morbilidad se distribuyese de manera homogénea para el conjunto de pacientes adscritos a las ZBS o cupos, no haría necesario el ajuste. Sin embargo, los resultados obtenidos han puesto en evidencia la heterogeneidad en la distribución de la carga de morbilidad entre zonas y cupos, aun cuando el análisis se limite a los pacientes incluidos en un servicio de la cartera en particular (servicio de diabetes, figura 4), por tanto esta realidad no debe ser ignorada en la gestión de los servicios, a la hora de plantear objetivos o desarrollar medidas de productividad variable, a fin de evitar un efecto contrario al deseado.
Una de las tareas relevantes en la gestión de los servicios es la mejora en el uso eficiente de los recursos, sin embargo identificar cuando se está haciendo un uso más o menos adecuado de los mismos, entraña la complejidad que se deriva de los múltiples factores que pueden determinar su grado de utilización. En este sentido, los índices de eficiencia obtenidos mediante el ajuste por morbilidad brindan un camino que merece ser explorado; si nos fijamos en los resultados que hemos obtenido para las variables visitas y coste de la prescripción de farmacia, los índices de eficiencia muestran importantes diferencias especialmente entre cupos (fig. 3). Si bien para las visitas, dada la alta capacidad explicativa de la morbilidad, el índice de eficiencia puede orientar sobre su adecuación, para el coste de la prescripción de farmacia será necesario avanzar en su conocimiento de manera que este índice aporte información válida sobre el grado de eficiencia.
Como era de esperar se apreció correspondencia entre el hecho de que el paciente presente un ADG mayor y hallarse incluido en uno de los servicios de cartera contemplados. Sin embargo encontramos un 47% de pacientes que presentado al menos un ADG mayor no se hallaban incluidos en ningún servicio, poniendo en evidencia la limitación de la cartera de servicios como indicador indirecto para identificar pacientes con morbilidad relevante.
Si bien los ACG mitigan la variabilidad en la codificación diagnóstica al agrupar desde un inicio los diagnósticos relacionados en 32 categorías, como primera etapa en el algoritmo de clasificación, esta herramienta no es ajena a las mejoras en la calidad de codificación que incrementará su potencial22. Este estudio se ha desarrollado en condiciones de práctica real, por lo que la introducción de mejoras en la codificación es de esperar mejoren la fiabilidad de los resultados23. Los pesos relativos utilizados por categoría ACG, así como los estándares de utilización de recursos, presentan la limitación inherente al volumen de usuarios estudiados. En el futuro, la extensión del análisis con bases de datos mucho más amplias y consistentes contribuirá a la obtención de pesos relativos y estándares de utilización más ajustados a las características de nuestra población y modelo de asistencia.
Con la prudencia que aconseja una primera aproximación, las limitaciones comentadas, y la necesidad de seguir avanzando en el conocimiento, entendemos que el análisis de la morbilidad en AP nos puede ayudar en la planificación y gestión de los servicios en aspectos como la racionalización y equidad, con respecto a la distribución y asignación de recursos, promover mejoras en eficiencia y valorar su impacto, mejorar la elaboración de objetivos e instrumentos de gestión como la cartera de servicios y avanzar el propósito de incentivación vinculado a componentes variables de la retribución.
Este estudio ha sido posible gracias al empeño del equipo directivo de la Gerencia de Atención Primaria del Área de Tenerife por mejorar el sistema de información de AP, como facilitador de la mejora de los servicios.
A la Dirección del Proyecto Drago del Servicio Canario de la Salud por las facilidades y la colaboración prestada en todo momento. Así mismo, agradecer a todos los profesionales que desde puestos organizativos o asistenciales han hecho posible la extensión e implantación de la historia clínica electrónica en nuestra AP.