El asma es la enfermedad respiratoria más prevalente en el mundo; puede afectar a personas de todas las edades y es potencialmente mortal. En la actualidad, contamos con tratamientos de mantenimiento que son efectivos en la mayoría de los pacientes con asma y, sin embargo, una proporción importante no tiene bien controlada su enfermedad a pesar de los medios disponibles. En este documento, con el respaldo de las sociedades de los médicos que tratan el asma en España, se quiere llamar la atención de la sociedad y los profesionales sobre este problema en nuestro país. Se pone el foco sobre los aspectos clínicos, diagnósticos y terapéuticos del asma y se plantean algunas acciones de mejora en el ámbito de los pacientes y en el profesional sanitario que, en vista de los resultados actuales derivados de la falta de control del asma, podrían ser beneficiosas tanto en los resultados clínicos para los pacientes como en los de salud pública.
Asthma is the most prevalent respiratory disease worldwide and it can affect people of all ages and is potentially fatal. Today, maintenance treatments are available that are effective in most patients, yet a significant proportion have poorly controlled disease, despite the resources on offer. This document, endorsed by members of the Spanish medical societies involved in the treatment of asthma, is intended to draw the attention of society and professionals to this problem in Spain. It focuses on the clinical, diagnostic and therapeutic aspects of asthma, and proposes some actions for improvement as regards patients and healthcare professionals which, in view of the current results arising from inadequate asthma control, might be beneficial to improve outcomes for both patients and public health.
El asma es la enfermedad respiratoria más prevalente en el mundo y constituye un problema sanitario global1. La prevalencia estimada es de unos 334 millones de personas y se calcula que para 2025 habrá aumentado en 100 millones más2. Aunque son necesarios estudios epidemiológicos más actualizados en nuestro país que sigan una correcta metodología, se ha estimado que esta enfermedad puede afectar a cerca del 5% de la población adulta y ronda el 10% de la infantil3. No obstante, una proporción importante de los pacientes permanece sin diagnosticar4 y, por lo tanto, presumiblemente sin tratamiento adecuado. En la actualidad, contamos con tratamientos de mantenimiento que son efectivos en la mayoría de los pacientes y que se han asociado a una reducción de la mortalidad por asma de casi un 60% en todo el mundo entre 1990 y 20151. No obstante, la tendencia descendente de la mortalidad ha disminuido en los últimos años para pasar a ser una meseta e incluso volver a aumentar5. Las cifras de morbimortalidad de esta enfermedad en nuestro entorno aún son importantes: según las cifras del Instituto Nacional de Estadística, de forma global, el asma fue la causa de muerte registrada de 1.118 personas en 2017 en España6. Es destacable en estos datos el incremento progresivo de mortalidad por esta enfermedad en los grupos de edad mayores de 45 años, y especialmente en pacientes mayores de 80 años, tanto porcentual como en números absolutos5,6. No obstante, aunque la mortalidad se incremente en la población de mayor edad, puede afectar a cualquier etapa de la vida. Además, según algunos estudios, una proporción importante de los pacientes con asma (se ha indicado hasta el 80%) no tienen bien controlada su enfermedad a pesar de los medios disponibles7. El coste sanitario por la enfermedad aumenta significativamente cuando el asma no está controlada: un paciente con asma controlada en Europa genera un coste anual medio de 509 €, mientras que si no está controlada puede alcanzar 2.281 €8,9.
En este contexto, queremos llamar la atención de la sociedad y los profesionales, poner el foco sobre aspectos clínicos, diagnósticos y terapéuticos del asma y plantear algunas acciones de mejora en el ámbito de los pacientes y en el profesional sanitario que, en vista de los resultados sobre la falta de control del asma, podrían ofrecer beneficios tanto en los resultados clínicos para los pacientes como en los de salud pública en España.
El asma es una enfermedad inflamatoria crónica potencialmente mortalEl asma es una enfermedad respiratoria crónica de origen multifactorial, frecuente y que puede afectar a cualquier edad. En la actualidad, se define como una enfermedad inflamatoria crónica de las vías respiratorias, en cuya patogenia intervienen diversas células y mediadores de la inflamación, condicionada en parte por factores genéticos y que cursa con hiperrespuesta bronquial y una obstrucción variable del flujo aéreo, total o parcialmente reversible, ya sea por la acción medicamentosa o espontáneamente3. La inflamación puede estar presente en cualquier nivel de gravedad (incluido el estadio 1), con diferente magnitud según múltiples factores y los síntomas pueden ser de presentación episódica también en cualquier estadio de gravedad3,10. Esta sintomatología y afectación funcional variable ha podido influir en el concepto de «asma intermitente», asociado en principio al asma leve de pacientes con escasos síntomas y sin afectación funcional (escalón 1 del tratamiento), pero que a veces parece extenderse al resto de niveles de gravedad. Sin embargo, a la luz del conocimiento actual de la fisiopatología de la enfermedad, se plantea la posibilidad de eliminar esta denominación, pues puede ser origen de una errónea percepción de que el alivio puntual de los síntomas, por sí mismo, ya es sinónimo de control de la enfermedad11. Por lo tanto, deberíamos ser conscientes de su cronicidad y de la posible existencia de una alteración inflamatoria de base, incluso en aparente ausencia de síntomas clínicos. Este es el fundamento de una actualización en el manejo terapéutico ya reflejada en la GINA 2019 que aborda el problema de la inflamación en estos primeros escalones de la enfermedad10.
El asma puede ser mortal en todos sus niveles de gravedad. Es decir, una exacerbación o ataque potencialmente mortal se produce por diversas causas12 y se ha observado que más de un 25% de pacientes con escalón 1 de gravedad tienen riesgo de presentar exacerbaciones graves en un seguimiento de 7 años, el 10,4% de forma recurrente13. El paciente asintomático con función pulmonar normal en un momento dado no necesariamente está libre de riesgo de sufrir una exacerbación14. Por lo tanto, sería necesario igualmente abandonar el concepto o percepción del asma como una enfermedad esencialmente benigna que no afecta a la duración y la calidad de la vida de la mayoría de los pacientes y ser conscientes de sus riesgos. La mortalidad por esta enfermedad, anteriormente referida, podría reducirse con un manejo adecuado15 y algunos organismos estiman que hasta 2de cada 3muertes podrían ser prevenibles16. Los objetivos del manejo incluyen prevenir las exacerbaciones, la pérdida de función pulmonar y los efectos secundarios del tratamiento, y algunos autores han mencionado la «tolerancia cero» de exacerbaciones de asma como el objetivo al que aspirar17,18.
Conceptos clave- –
El asma es una enfermedad inflamatoria crónica, frecuente y que afecta a todos los rangos de edad. Su nivel de gravedad puede variar a lo largo del tiempo.
- –
La inflamación es la base de la enfermedad en todos los niveles de gravedad, y los síntomas pueden ser variables también en cualquier escalón de gravedad.
- –
El alivio de los síntomas no implica que la enfermedad esté controlada.
- –
Con un manejo terapéutico adecuado que controle la enfermedad se podrían evitar un número importante de muertes por asma.
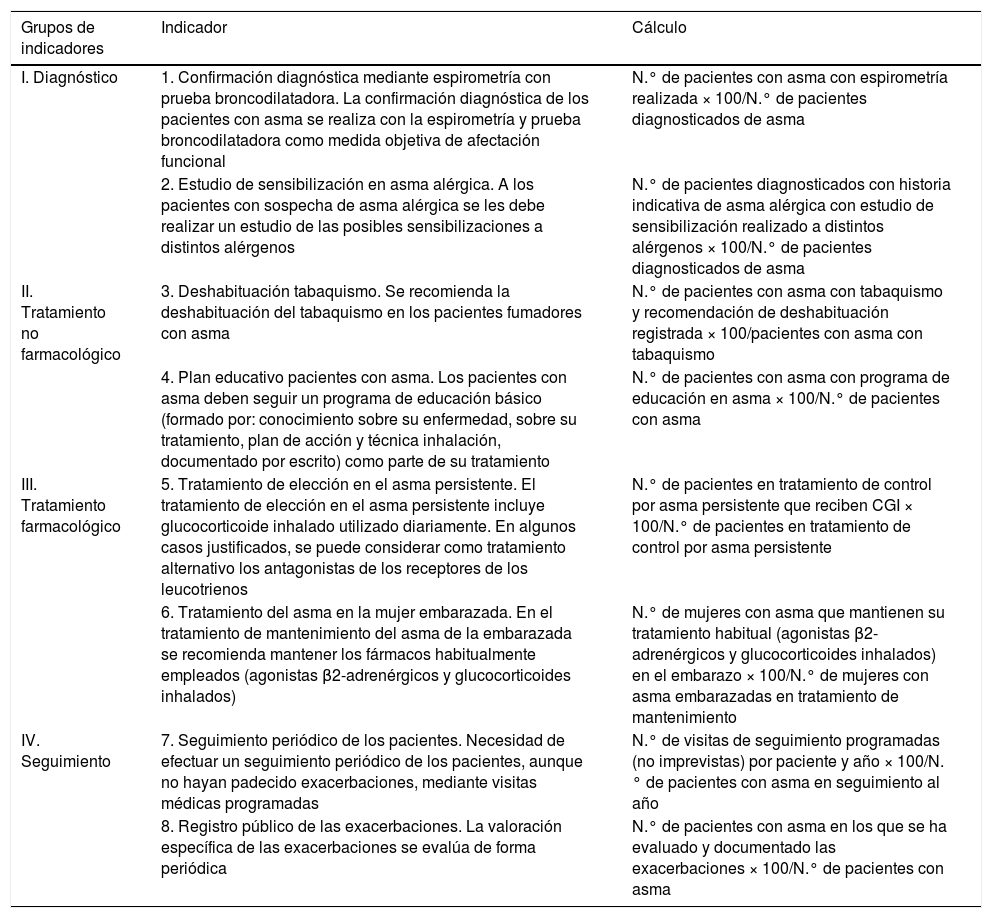
Es fundamental que los profesionales pongan en práctica las recomendaciones de las guías para diagnosticar el asma de forma objetiva con base en pruebas de función pulmonar, porque la presencia de sibilancias, disnea, tos u opresión torácica son datos inespecíficos3,10. Para ello, la espirometría con prueba broncodilatadora es la técnica de elección, tal y como se recoge en el algoritmo diagnóstico3,19,20, aunque en algunos casos será necesario recurrir a otras técnicas, como la medición de flujo espiratorio máximo, la fracción de óxido nítrico en aire exhalado y las pruebas de provocación que midan la hiperreactividad bronquial3,10. Ciertamente, algunas de estas pruebas no están disponibles en todos los entornos y centros, por lo que es recomendable abrir canales de derivación que permitan el flujo dinámico de los pacientes entre los diferentes niveles asistenciales21. Las mejoras en este sentido tendrán su eco en los indicadores de calidad en el manejo (tabla 1).
Indicadores de calidad asistencial en asma
| Grupos de indicadores | Indicador | Cálculo |
|---|---|---|
| I. Diagnóstico | 1. Confirmación diagnóstica mediante espirometría con prueba broncodilatadora. La confirmación diagnóstica de los pacientes con asma se realiza con la espirometría y prueba broncodilatadora como medida objetiva de afectación funcional | N.° de pacientes con asma con espirometría realizada × 100/N.° de pacientes diagnosticados de asma |
| 2. Estudio de sensibilización en asma alérgica. A los pacientes con sospecha de asma alérgica se les debe realizar un estudio de las posibles sensibilizaciones a distintos alérgenos | N.° de pacientes diagnosticados con historia indicativa de asma alérgica con estudio de sensibilización realizado a distintos alérgenos × 100/N.° de pacientes diagnosticados de asma | |
| II. Tratamiento no farmacológico | 3. Deshabituación tabaquismo. Se recomienda la deshabituación del tabaquismo en los pacientes fumadores con asma | N.° de pacientes con asma con tabaquismo y recomendación de deshabituación registrada × 100/pacientes con asma con tabaquismo |
| 4. Plan educativo pacientes con asma. Los pacientes con asma deben seguir un programa de educación básico (formado por: conocimiento sobre su enfermedad, sobre su tratamiento, plan de acción y técnica inhalación, documentado por escrito) como parte de su tratamiento | N.° de pacientes con asma con programa de educación en asma × 100/N.° de pacientes con asma | |
| III. Tratamiento farmacológico | 5. Tratamiento de elección en el asma persistente. El tratamiento de elección en el asma persistente incluye glucocorticoide inhalado utilizado diariamente. En algunos casos justificados, se puede considerar como tratamiento alternativo los antagonistas de los receptores de los leucotrienos | N.° de pacientes en tratamiento de control por asma persistente que reciben CGI × 100/N.° de pacientes en tratamiento de control por asma persistente |
| 6. Tratamiento del asma en la mujer embarazada. En el tratamiento de mantenimiento del asma de la embarazada se recomienda mantener los fármacos habitualmente empleados (agonistas β2-adrenérgicos y glucocorticoides inhalados) | N.° de mujeres con asma que mantienen su tratamiento habitual (agonistas β2-adrenérgicos y glucocorticoides inhalados) en el embarazo × 100/N.° de mujeres con asma embarazadas en tratamiento de mantenimiento | |
| IV. Seguimiento | 7. Seguimiento periódico de los pacientes. Necesidad de efectuar un seguimiento periódico de los pacientes, aunque no hayan padecido exacerbaciones, mediante visitas médicas programadas | N.° de visitas de seguimiento programadas (no imprevistas) por paciente y año × 100/N.° de pacientes con asma en seguimiento al año |
| 8. Registro público de las exacerbaciones. La valoración específica de las exacerbaciones se evalúa de forma periódica | N.° de pacientes con asma en los que se ha evaluado y documentado las exacerbaciones × 100/N.° de pacientes con asma |
Tabla adaptada de la guía GEMA 4.43.
- –
Los síntomas del asma son inespecíficos. Se debe diagnosticar con base en pruebas objetivas. La prueba de elección es la espirometría con prueba broncodilatadora.
Según las guías GINA y GEMA, el control es el grado en el que las manifestaciones del asma están ausentes o se ven reducidas al máximo por las intervenciones terapéuticas3,10; pero estas manifestaciones no se limitan a las exacerbaciones, sino que incluyen la afectación de la función pulmonar y cualquier síntoma que limite las actividades de la vida diaria22. Por ello, resulta necesario potenciar que tanto los pacientes como los propios facultativos que los atienden tengan un conocimiento claro sobre qué es el control del asma y cuáles son las consecuencias de un mal control de la enfermedad. En este sentido, es tan importante el control actual (básicamente sintomático) como la prevención del riesgo futuro, que es el riesgo de exacerbaciones y de reducción de la función pulmonar mediante el adecuado tratamiento farmacológico de la inflamación subyacente, y no únicamente el alivio de síntomas clínicos mediante broncodilatación. Un punto destacable en esta enfermedad es la diferente percepción que tienen los facultativos y los pacientes respecto al control del asma7,23. Se ha observado que generalmente está sobrestimado tanto por el clínico como por el propio paciente7,23,24, lo que puede llevar a infratratar por parte del médico y también a un mal uso por parte del paciente de los medicamentos prescritos25,26. Hasta el 81% de los pacientes encuestados en Europa y Canadá consideraba su asma controlada a pesar de la presencia de síntomas; solo el 50% declaraba haber utilizado medicación de control (glucocorticoides inhalados [CGI]) en el año previo y el 27% no la utilizaba en absoluto27. Se han documentado muertes por ataque de asma en pacientes que recibían tratamiento para asma leve o moderada, en los que un infratratamiento ha podido tener alguna influencia28, lo que recalca la importancia de identificar el mal control y adecuar el tratamiento en consecuencia.
La consecuencia más evidente del mal control del asma es la aparición de exacerbaciones, muchas de las cuales pueden prevenirse mediante el tratamiento farmacológico apropiado10,17,29. También suponen el mayor factor de riesgo asociado al empeoramiento progresivo de la función pulmonar30. Además, la propia exacerbación se ha descrito como factor de riesgo asociado a la aparición de nuevas exacerbaciones31. Por tanto, podría existir un círculo vicioso que influya en la disminución de la función pulmonar y en la morbimortalidad, así como en otros factores como la reducción de la productividad y la necesidad de más recursos sanitarios para su manejo, así como un empeoramiento de la calidad de vida del paciente32-34.
Si lo encuadramos en términos de coste sanitario, el asma no controlada supuso un gasto incremental de 1.755 euros por paciente en España en un estudio de 2013 frente a los 601 euros de gasto por cada paciente controlado34; las diferencias son similares en otros países industrializados35,36.
Conceptos clave- –
El control del asma es el grado en el que las manifestaciones de la enfermedad están ausentes o se ven reducidas al máximo por las intervenciones terapéuticas y se cumplen los objetivos del tratamiento3.
- –
El concepto de control del asma incluye tanto el control actual (sintomático y funcional) como la prevención del riesgo futuro (evitar las exacerbaciones, el deterioro de la función pulmonar y los efectos secundarios del tratamiento).
- –
Muchas de las exacerbaciones de asma pueden ser evitables. La aparición de un ataque es indicativa de fracaso en el manejo terapéutico en la mayoría de los casos.
- –
La aparición de una exacerbación de asma se asocia a deterioro progresivo de la función pulmonar y a un aumento de riesgo de aparición de nuevos ataques.
En los últimos años se han hecho llamamientos internacionales a la mejora del manejo del asma, cuyo mejor indicador de calidad es la prevención de los ataques y la reducción en mortalidad18,37. Existen circunstancias en las que aparecerá la exacerbación a pesar de un manejo adecuado, pero la mayoría son evitables16,38.
Como ya hemos apuntado, el asma es una enfermedad inflamatoria crónica, por lo que su tratamiento debe abordar ambas características fisiopatológicas22. En este sentido, hay que destacar que en la última edición de las guías de la GINA la monoterapia con broncodilatadores de corta duración (short-acting beta-agonists [SABA]) ya no está recomendada en adultos y adolescentes con asma y, de acuerdo con el tratamiento propuesto en los escalones terapéuticos, no sería apropiada en ningún nivel de gravedad10. Hay que considerar, que el tratamiento con SABA no tiene ningún efecto sobre la inflamación, que se controla fundamentalmente mediante el uso de CGI22,30. Los SABA no reducen el riesgo de exacerbación39; de hecho, el sobreúso de SABA sin control de la inflamación se ha asociado al aumento del riesgo de hospitalización por exacerbación y del riesgo de muerte39-41. Adicionalmente, si a los pacientes en el primer escalón de gravedad se les prescriben únicamente SABA para control sintomático, estos pueden entender que tiene una enfermedad aguda que solo requiere alivio en caso de aparición de síntomas, lo que puede dificultar que luego siga instrucciones con un tratamiento controlador cuando la enfermedad evoluciona22,26.
La reducción de las muertes por asma a nivel global desde los años 80 se ha atribuido a la disponibilidad e incorporación progresiva de CGI en el tratamiento42. Diversos autores han planteado con anterioridad que se debería incorporar un CGI incluso en fases iniciales40,43,44, planteamiento que ha sido recogido en la última versión de las guías internacionales de la GINA10, en las que ahora se recomienda el uso de ICS desde el primer escalón terapéutico. Es destacable que ya en pacientes con asma leve e «intermitente» se detecta inflamación de las vías respiratorias y remodelación tisular, que no se puede reducir con el uso de SABA únicamente22,45. Por otro lado, se ha observado que el inicio temprano de CGI desde el diagnóstico mejora la función pulmonar, reduce del riesgo de ataques14,30,38,46 y la mortalidad47-50. También se ha determinado que este uso temprano resulta más efectivo que cuando la enfermedad está más avanzada40,51. Por tanto, incluso en pacientes con asma leve, el tratamiento con CGI mejora la función pulmonar, reduce la hiperrespuesta bronquial, mejora la calidad de vida29,46 y reduce el riesgo de exacerbaciones y hospitalizaciones por asma46. La prevención de la exacerbación presenta beneficios obvios en términos de morbimortalidad, pero además permite reducir la exposición del paciente a corticoides sistémicos. Su uso en ciclos cortos para el tratamiento de la exacerbación puede ser necesario3,10. Sin embargo, su empleo de forma crónica para el manejo del asma debe reservarse como última opción terapéutica, una vez que han fracasado el resto de las opciones disponibles actualmente3,10. Se deben considerar los importantes efectos secundarios que son totalmente previsibles y acontecen en mayor o menor medida, según la dosis empleada, en todos los pacientes52-54.
En todo caso, el manejo de la enfermedad no termina en la prescripción de los fármacos, sino que requiere también que el paciente mantenga el cumplimiento de su tratamiento de mantenimiento y adquiera una buena técnica inhalatoria. Por ello, es fundamental ofrecerle educación en asma, que incluya al menos una mínima intervención educativa con entrenamiento adecuado en el uso de su inhalador y un seguimiento regular. En la actualidad, se detectan múltiples carencias en este sentido: el cumplimiento del tratamiento controlador en asma se ha estimado en el 28% en los países desarrollados55. En buena parte, esto se debe a una deficiente educación en asma del paciente, con la consecuencia de que no perciba su enfermedad como crónica o relevante y generalmente utilice su medicación cuando aparecen los síntomas. A esto se suma que puede haber preferencia por la medicación de alivio56. Esto representa un gran problema de seguridad, tal y como recogen ahora las guías de la GINA10. El paciente acostumbrado a usar el SABA para aliviar sus síntomas, sin tratamiento de mantenimiento, aumenta la frecuencia de uso de forma autónoma según empeoran y retrasa la revisión con el facultativo39,56, lo que aumenta el riesgo de ataque. El escenario actual es el de un importante uso de SABA como monoterapia, que queda verificada por su importante dispensación en nuestro país en las oficinas de farmacia (actualmente el 7.° más dispensado), en ocasiones sin la pertinente receta médica57. Para evitar el riesgo, sería conveniente la programación de alarmas en los sistemas electrónicos que permitan detectar alta frecuencia de dispensación, para recomendar que el paciente acuda a su médico y también que dicha situación conste para el médico en las revisiones periódicas.
Conceptos clave- –
El SABA como monoterapia no controla la enfermedad.
- –
El uso excesivo de SABA como tratamiento único aumenta el riesgo de ataque de asma por mal control de la enfermedad y puede asociarse, por tanto, a un aumento de la morbimortalidad.
- –
El tratamiento del asma debe dirigirse fundamentalmente al control de la inflamación. Es necesario incorporar un CGI en el tratamiento de mantenimiento.
- –
El tratamiento con CGI presenta más beneficios clínicos con un inicio temprano que en fases más avanzadas de la enfermedad.
- –
Se debería evitar el uso de SABA en monoterapia y se deberían utilizar solo bajo prescripción médica y con control de frecuencia de dispensación.
Todo lo anterior lleva a la piedra angular respecto al manejo del asma, que es la necesidad de implementar un proceso asistencial integrado. En un sistema sanitario en el que confluyen los servicios de urgencias, los servicios especializados y la atención primaria en el manejo de los pacientes con asma, resulta fundamental que se dediquen canales de comunicación y derivación, y se promueva la actualización de los facultativos y la educación del paciente. Todo ello redundará en la mejora de los indicadores de calidad asistencial en asma (tabla 1).
En el diagnóstico, a la sospecha deben seguir las pruebas apropiadas en un tiempo razonable, lo que puede requerir vías clínicas para la derivación a servicios que puedan realizarlas. Los pacientes se deben valorar y clasificar para recibir su plan terapéutico personalizado, que favorece los resultados clínicos58, y este debe ir acompañado de educación estructurada al paciente. Esta es el centro de un buen manejo y parte esencial para mejorar la calidad asistencial para esta enfermedad (tabla 1): el paciente debe ser capaz de controlar su enfermedad, conociendo el concepto de control, y debe saber identificar señales de alarma para acudir a su médico. El programa incluirá información sobre la fisiopatología inflamatoria de la enfermedad y su cronicidad, sobre la necesidad de cumplimiento y sus motivos, y también un entrenamiento personalizado en técnica inhalatoria. Los resultados de la práctica actual en la atención al paciente demuestran que hay margen de mejora en las intervenciones educativas, pues una reciente encuesta reveló que casi la mitad de los pacientes no creía necesitar su CGI, el 43% estaba preocupado por posibles efectos adversos y el 31% que les creara dependencia59. La formación estructurada del paciente reduce significativamente la aparición de exacerbaciones con visita a urgencias y mejora significativamente el control de la enfermedad60,61.
En todo caso, el paciente con asma debe tener un seguimiento regular similar al de cualquier otro paciente crónico, por su neumólogo, alergólogo, su médico de familia o su pediatra, para abordar tanto las cuestiones clínicas como el cumplimiento de su tratamiento. La atención debe ser dinámica y abordar las fluctuaciones de la enfermedad de forma coordinada (tabla 1). Entre otros aspectos, el seguimiento del paciente de forma integrada debería incluir un alineamiento de la comunicación entre servicios de urgencias, atención primaria y especializada en cuanto a la prescripción de medicamentos. También, posiblemente una forma de alerta para detectar cuándo el paciente usa un SABA en exceso y se desvía de su plan terapéutico, o si este precisa una actualización. Por las razones antes citadas, no se deberían prescribir ni dispensar SABA sin monitorización, ni hacer posible su dispensación en farmacia sin prescripción facultativa. Por lo tanto, la mejora en este ámbito también requiere formación a profesionales en los avances en esta área para que tengan nociones sobre acercamiento terapéutico personalizado al paciente y la continuidad asistencial en su entorno.
Conceptos clave- –
El manejo del asma como enfermedad crónica requiere atención continua y un proceso asistencial integrado entre los servicios y profesionales que atienden a estos pacientes.
- –
Es recomendable implementar métodos de control integrados que permitan coordinar la medicación del paciente entre servicios, y detectar al paciente en riesgo de exacerbación por mal control. Por ejemplo, mediante la detección de uso excesivo de SABA.
- –
La educación estructurada al paciente es crucial para que entienda su enfermedad y utilice adecuadamente su medicación.
En definitiva, desde las sociedades científicas de los facultativos que tratan esta patología, se hace un llamamiento a abordar el asma como un problema de salud pública para el cual es necesario llevar a cabo acciones que mejoren su control, a través de un adecuado manejo terapéutico y a la integración del proceso asistencial. La mayor parte de las exacerbaciones son evitables y debemos aspirar a la máxima reducción del riesgo para reducir la morbimortalidad de esta enfermedad y sus implicaciones, para lo cual ya disponemos de medicamentos efectivos. El manejo no se limita al control del ataque y se debe continuar con seguimiento regular por parte del nivel asistencial que corresponda, atención primaria o especializada, como en cualquier otra enfermedad crónica. Por lo tanto, se debe promover y facilitar la actualización de los profesionales que atienden a las personas con asma, así como educación de los pacientes, para hacer un buen uso de las terapias disponibles. Todo ello podrá dar lugar a mejores resultados clínicos y de calidad de vida, así como una adecuada utilización de recursos sanitarios.
FinanciaciónAstra Zeneca proporcionó el soporte económico para la realización de las reuniones de los profesionales médicos en las que los contenidos de este documento se diseñaron, desarrollaron, interpretaron y debatieron. La compañía financiadora no ha intervenido en su contenido, aprobación o decisión final de publicación por parte de los autores. Todos los autores realizaron sucesivas revisiones críticas y aprobaron el texto final. AstraZeneca financió la colaboración de un redactor médico profesional.
Conflicto de interesesLos autores declaran los siguientes potenciales conflictos de intereses: JDO ha participado como asesor o como ponente en sesiones financiadas por AstraZeneca, Bial, Chiesi, GSK, Mundipharma, Novartis, Sanofi y TEVA. FJSM ha realizado formación retribuida con cargo a la Sociedad Española de Medios Generales y de Familia, SEMG, la Sociedad Madrileña de Medicina Familiar y Comunitaria, SOMAMFYC y la Gerencia Asistencial de Atención Primaria del SERMAS. También ha participado en actividades formativas patrocinadas por AstraZeneca, GSK, Chiesi, MSD, Mundipharma, Teva, Boehringuer, Novartis y Grunentahl. JTGS ha participado como asesor o ponente en sesiones financiadas por AstraZeneca, BIAL, Chiesi, Esteve, Grifols, GSK, Mylan, Reig-Jofré, ROVI y TEVA. JMP ha participado como asesor o ponente en sesiones financiadas por AstraZeneca, Boerhinger-Ingelheim, GSK, Mundipharma, Novartis y Pfizer. FJAG ha recibido honorarios por labores de asesoría, impartir conferencias o ayudas para asistir a congresos y reuniones científicas por parte de ALK, AstraZeneca, Bial, Boheringer-Ingelheim, Chiesi, GSK, Menarini, Mundipharma, Novartis y TEVA.
| Francisco | Álvarez Gutiérrez | SEPAR |
| Mario | Bárcena Caamaño | SEMG |
| Marina | Blanco Aparicio | SEPAR |
| Julio | Delgado Romero | SEAIC |
| Javier | Domínguez Ortega | SEAIC |
| Leovigildo | Ginel Mendoza | SEMERGEN |
| José Tomás | Gómez Saenz | SEMERGEN |
| Antonio | Hidalgo Requena | SEMERGEN |
| Jesús | Molina París | SEMFYC |
| Daniel | Ocaña Rodríguez | SEMFYC |
| Vicente | Plaza Moral | SEPAR |
| Mercedes | Rodríguez Rodríguez | SEAIC |
| Miguel | Román Rodríguez | SEMFYC |
| Francisco José | Sáez Martínez | SEMG |
| Juan Antonio | Trigueros Carrero | SEMG |