Mujer de 76 años que acude a nuestro servicio de urgencias por segunda vez en el último mes refiriendo cuadro clínico de casi 2 meses de evolución, inicialmente «sensación de ahogo, fatiga, tos seca y nervios que empeoran de madrugada» valorada en atención primaria, se atribuyó a crisis de ansiedad, se inicia tratamiento con sertralina, al no mejorar se añadió lorazepam. Pocos días después acude por la mañana a urgencias por persistir síntomas y además notar «cara y cuello inflamado»; cuadro etiquetado como posible urticaria vs. angioedema por alergia a benzodiacepinas; se pautaron corticoides y propranolol, suspendiendo lorazepam al alta. Unos 10 días después consulta de nuevo por empeoramiento, sobre todo por las noches, tos e inflamación de cara y cuello. Además refiere pérdida de unos 5kg de peso en estos meses, astenia y anorexia. No asocia fiebre, ni dolor torácico. Ni otros síntomas por aparatos. Tiene como antecedentes: hipertensa, carcinoma ductal infiltrante de mama estadio I diagnosticado hacia 8 años, mastectomía y quimioterapia adyuvante. Sin tratamiento actual. Revisada hacía unos 3 meses, sin hallazgos de recidiva. Portadora de catéter intravenoso central.
En la exploración a destacar ligera taquipnea sin uso de musculatura accesoria saturación basal 95%. Rubicundez, edema en cara y cuero con ligero enrojecimiento. No se aprecia ingurgitación yugular por edema. No cianosis distal. Ni edemas ni signos de trombosis venosa profunda. Buen estado general con estado de ánimo normal, no labilidad emocional ni distimia. Resto normal.
ECG: ritmo sinusal a 70lpm. Ondas T negativas en V2 y V3.
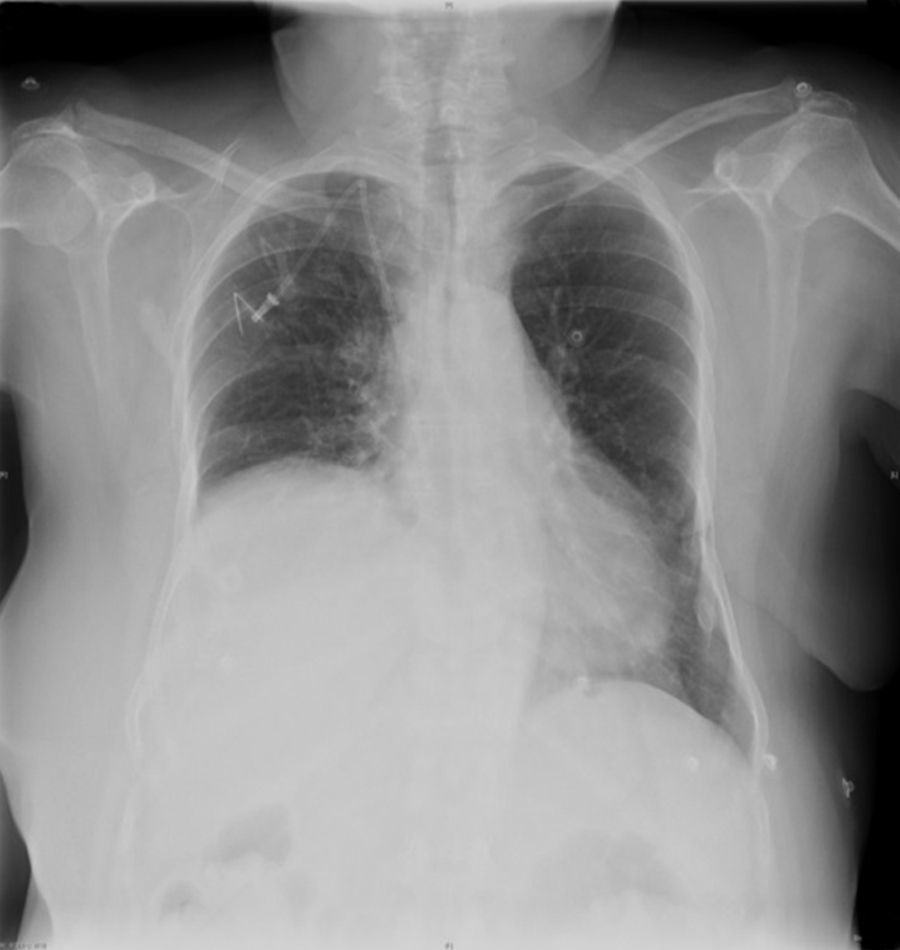
Analítica: a destacar leucocitos 10,02×103/μl, dímero-D (alta sensibilidad) 732,80ng/ml. Gasometría: pH 7,50; PCO2 35,80; PO2 74,10; bicarbonato 27,20; saturación O2 96,00%; Rx de tórax: muestra llamativa elevación del hemidiafragma derecho que no aparecía en radiografías previas (fig. 1).
Dada la alteración radiológica y la mínima elevación del dímero, se solicita TAC torácico, que se informa como: masa centrada en mediastino medio que engloba el hilio derecho con extensión al espacio prevascular y disminución del calibre de la vena cava superior (VCS). La asociación con una elevación del hemidiafragma derecho no existente en radiografías previas sugiere afectación del nervio frénico derecho. Derrame pericárdico leve con una cámara anterior de 8mm. Atelectasia pasiva del LID.
Aunque en el pasado, las causas benignas eran las más frecuentes del síndrome de vena cava superior (SVCS), actualmente la etiología de origen maligno representa entre el 60-85% de todos los casos, siendo el carcinoma de pulmón microcítico, sobre todo si es derecho, el más habitual1–3. El aumento del empleo de los catéteres centrales endovenosos para la administración de medicaciones como la quimioterapia; así como la creciente implantación de los marcapasos en las últimas 2 décadas, representan una causa iatrogénica en alza de SVCS1,2,4. Existen numerosas opciones terapéuticas (radioterapia, quimioterapia, stents intravasculares y cirugía). de acuerdo con la causa subyacente. Actualmente, el empleo y duración de la anticoagulación es controvertido, ya que el beneficio a corto-medio plazo no es claro, especialmente en los casos de trombosis crónica secundarios a catéter central2,5. El pronóstico según Lepper et al. es muy variable y dependiente de la etiología1.
El diagnóstico del SVCS se basa en la sospecha clínica y la realización de una radiografía de tórax; con lo cual los médicos de urgencias somos clave en el despistaje de esta enfermedad entre las muchas causas de disnea que valoramos a diario. El diagnóstico temprano marcará, según la etiología, en unos casos la supervivencia y en otros la calidad de vida.