La lepra (enfermedad de Hansen) es una enfermedad granulomatosa crónica que afecta a la piel y a los nervios, fundamentalmente, producida por Mycobacterium leprae. Se considera un proceso preerradicado en España, con una prevalencia de 0,1 casos por 10.000 habitantes. Se ha visto un discreto incremento debido al fenómeno de inmigración desde países con mayor prevalencia de este proceso. El tratamiento que se emplea es una combinación de fármacos como rifampicina, dapsona y clofazimina.
Leprosy (Hansen's disease) is a chronic granulomatous disease affecting the skin and nerves that is mainly produced by Mycobacterium leprae. It is considered a pre-eradicated condition in Spain, with a prevalence rate of 0.1 cases per 10,000 inhabitants. A slight increase has been observed due to the phenomenon of immigration from countries with higher prevalence of this condition.
Current treatments used share a common base made up of several combined drugs, particularly rifampicin, dapsone, and clofazimin.
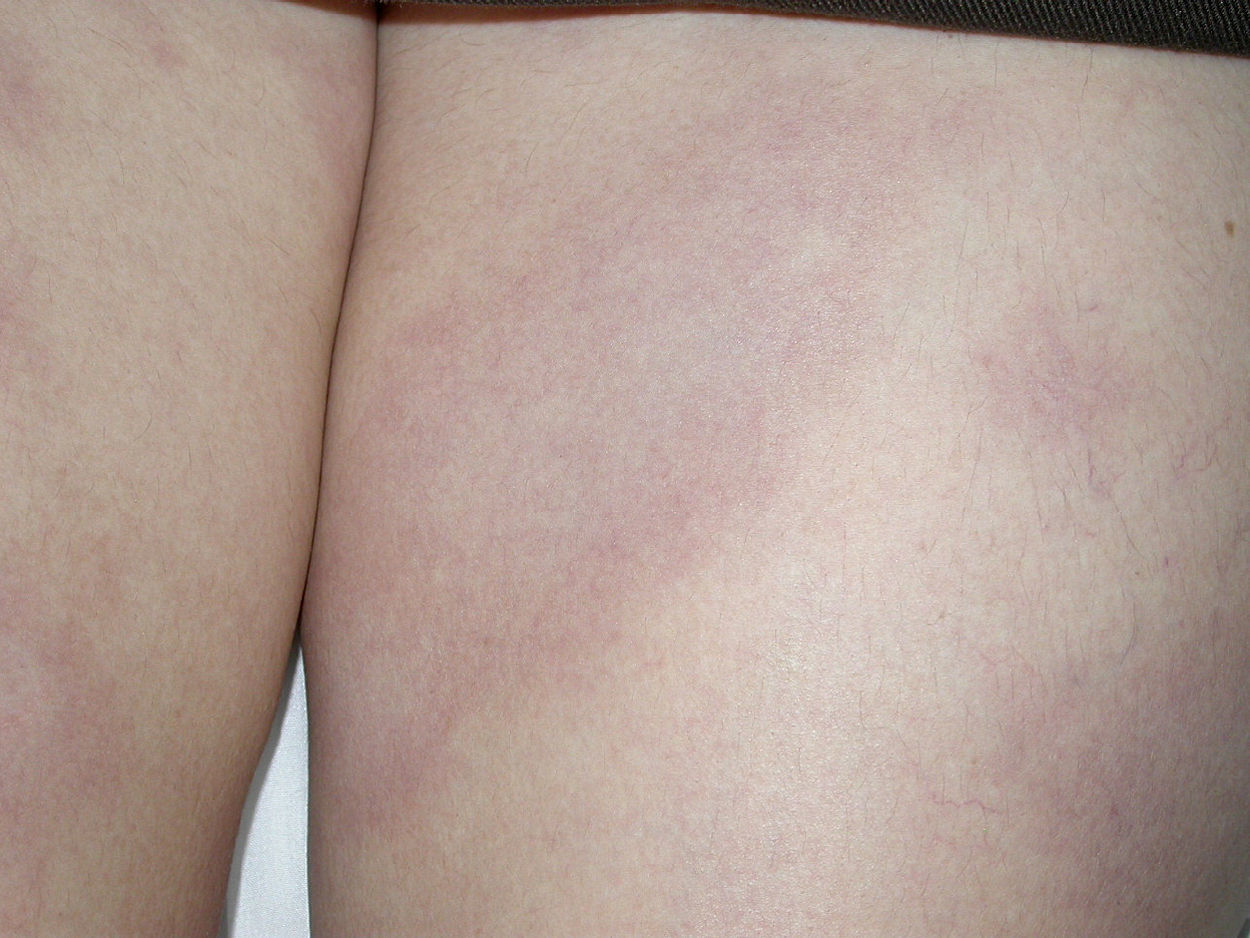
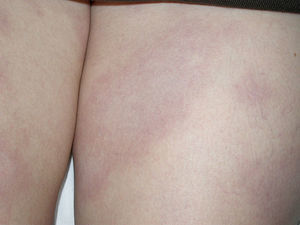
Presentamos el caso de una mujer de 34 años, natural de Colombia, que vivía en España desde hacía 2 años. No refería antecedentes personales ni familiares de interés clínico. No tenía ingesta de medicación actual. Consultó por presentar lesiones cutáneas faciales y corporales, discretamente pruriginosas, de 5 meses de evolución. Se la había diagnosticado de dermatitis atópica y había realizado tratamiento con ebastina oral, emolientes y esteroides tópicos, con mejoría sintomática, pero con persistencia de manchas residuales. Aportaba hemograma, bioquímica y examen básico de orina, con rangos dentro de la normalidad. En la exploración física se apreciaron placas eritematovioláceas, con mínima descamación furfurácea en la superficie, localizadas en la cara, en el tronco y en las piernas (fig. 1). Ante la mala evolución terapéutica, se realizó biopsia cutánea (piel del muslo), apreciándose un infiltrado linfohistiocitario en la dermis superior y media y la presencia de bacilos ácido-alcohol resistentes (BAAR) al realizar tinción de Ziehl-Neelsen. Con los hallazgos clínicos e histopatológicos, se diagnosticó de lepra. Se efectuó una exploración física más rigurosa, detectándose disminución de la sensibilidad superficial de las placas, sin engrosamiento de trayectos nerviosos periféricos. Se tomó baciloscopia de las fosas nasales y los lóbulos auriculares, siendo positiva en 4 tomas para BAAR. Con estos datos se incluyó en el grupo de lepra lepromatosa y se introdujo tratamiento estandarizado de la OMS para lepra multibacilar (mensual: rifampicina de 600mg+clofazimina de 300mg, y diario: dapsona de 100mg+clofazimina de 50ml durante 12 meses). La paciente experimentó buena evolución clínica, con remisión de todas las lesiones cutáneas y sin secuelas de tipo neurológico. Se efectuó control baciloscópico tras finalizar el tratamiento, siendo negativo en las 4 tomas (fosas nasales y lóbulos auriculares).
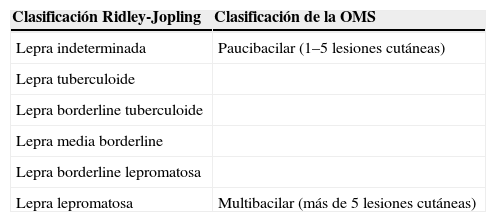
DiscusiónLa lepra es una enfermedad granulomatosa crónica que afecta a la piel y a los nervios, fundamentalmente, producida por Mycobacterium leprae (bacilo grampositivo de crecimiento intracelular obligado). No ha podido cultivarse in vitro y fue descrito por Hansen en 18731. La prevalencia mundial a finales de 2005 (OMS) es de menos de 1/10.000 habitantes2. En nuestro país se ha ido rebajando a 0,05 casos/100.000 habitantes en 20041. Se ha producido disminución por mejoría de las condiciones sociales e higiénicas y por disponer de tratamiento eficaz. El mecanismo de transmisión es la vía respiratoria y las manifestaciones vienen condicionadas por la respuesta inmune del huésped. Hay 2 clasificaciones: la de Ridley-Jopling y la de la OMS (tabla 1).
Clasificación de la lepra
| Clasificación Ridley-Jopling | Clasificación de la OMS |
| Lepra indeterminada | Paucibacilar (1–5 lesiones cutáneas) |
| Lepra tuberculoide | |
| Lepra borderline tuberculoide | |
| Lepra media borderline | |
| Lepra borderline lepromatosa | |
| Lepra lepromatosa | Multibacilar (más de 5 lesiones cutáneas) |
OMS: Organización Mundial de la Salud.
La lepra lepromatosa presenta una respuesta inmune muy débil, con abundantes bacilos en la piel y la mucosa nasal. Se inicia con máculas eritematosas en las zonas frías, que pueden evolucionar a nódulos (facies leonina) con compromiso neural tardío pero extenso y con afectación ocular2. El diagnóstico se realiza por la clínica (lesiones cutáneas inespecíficas, pérdida de sensibilidad, aumento del volumen de nervios periféricos), por examen histopatológico y por la presencia de BAAR en la biopsia y/o el frotis de piel1,2. El tratamiento recomendado por la OMS (lepra multibacilar) es dapsona (100mg/día)+rifampicina (600mg/mes)+clofazimina (50mg/día+300mg/mes durante 12 meses).
En resumen, presentamos un caso de lepra lepromatosa, proceso poco frecuente en nuestro medio, que presentaba dificultad para el diagnóstico. Se debe sospechar ante lesiones «no típicas». No es una enfermedad erradicada, pues hay casos autóctonos (menos frecuentes) y casos importados que van en aumento debido a la inmigración de pacientes procedentes de países endémicos. Se trata de una enfermedad curable en la que un diagnóstico precoz evita sufrimiento, graves secuelas y reduce la diseminación de la enfermedad.