El eritema fijo medicamentoso (EFM) es una variante especial de toxicodermia caracterizada por la aparición de lesiones cutáneas y/o mucosas que presentan recurrencias siempre en la misma localización tras la administración oral del agente causal, normalmente un fármaco. El diagnóstico es fundamentalmente clínico, basado en una anamnesis farmacológica exhaustiva y en el reconocimiento de las manifestaciones clínicas características de esta entidad. Existen algunas pruebas diagnósticas que contribuyen a confirmar el diagnóstico, como la prueba del parche aplicando sobre la piel el fármaco sospechoso, la prueba de provocación oral con la toma del fármaco por vía oral y la biopsia cutánea. Presentamos 3 casos de EFM y describimos sus características clínicas y el procedimiento diagnóstico seguido en estos casos.
Fixed drug eruption (FDE) is a special variant of toxicoderma characterised by skin lesions and / or mucous which always occurs in the same location after oral administration of the causal agent, usually a drug. The diagnosis is mainly clinical, based on a thorough drug history and recognition of clinical features of this condition. There are several diagnostic tests that help confirm the diagnosis, such as applying a patch test on skin suspected drugs, the oral provocation test with oral drug intake and skin biopsy. We present three cases of fixed drug eruption and describe its clinical features and the diagnostic procedure followed in these cases.
El eritema fijo medicamentoso (EFM) es una variante especial de toxicodermia caracterizada por la aparición de lesiones cutáneas y/o mucosas que presentan recurrencias siempre en la misma localización tras la administración del agente causal. Se han descrito más de 100 fármacos y preparados no farmacológicos diferentes asociados a esta particular erupción cutánea. El EFM es un trastorno cutáneo frecuente que puede simular otras enfermedades, por lo que su conocimiento es muy útil para no plantear pruebas diagnósticas y tratamientos innecesarios.
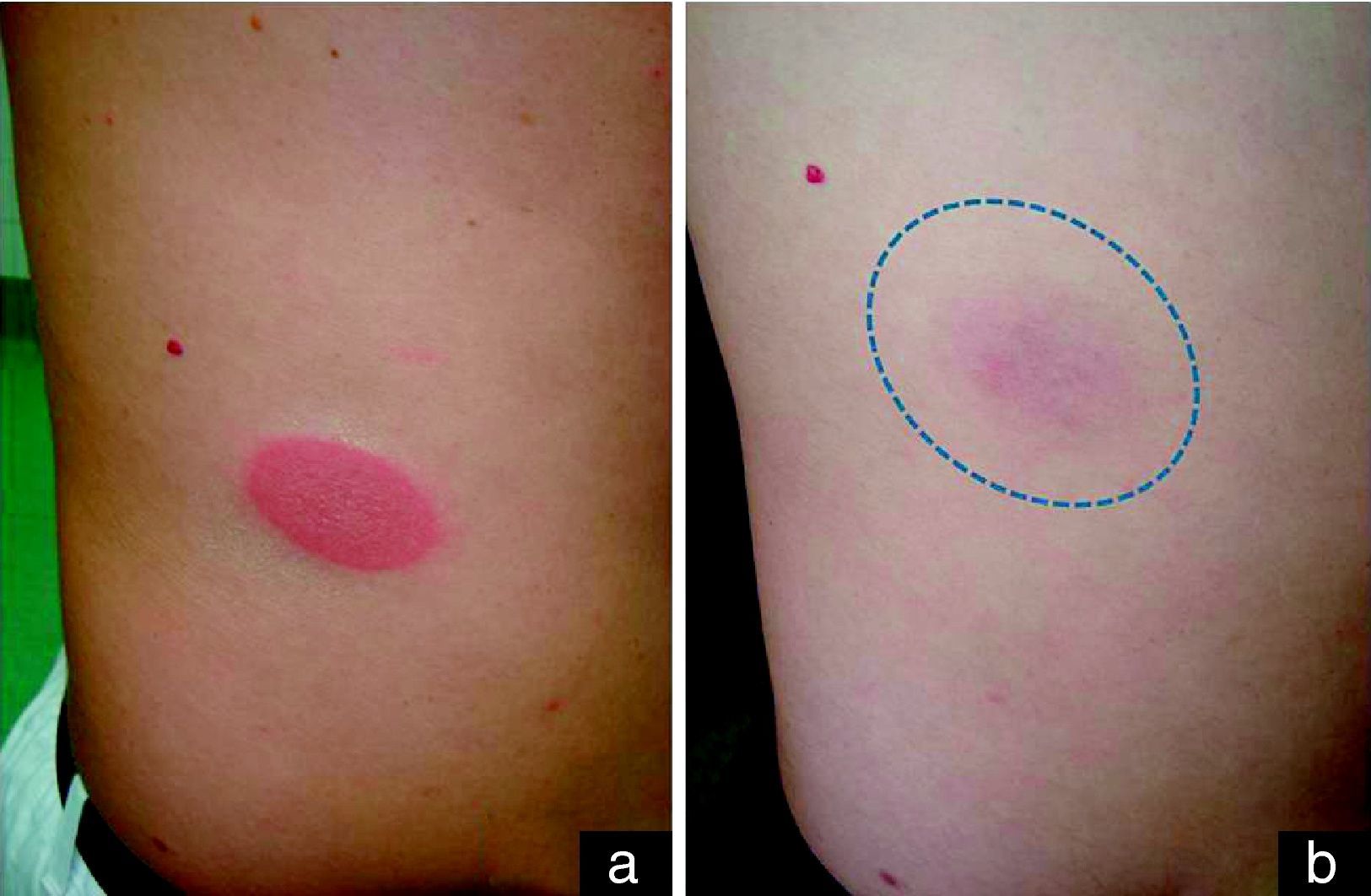
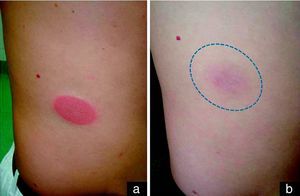
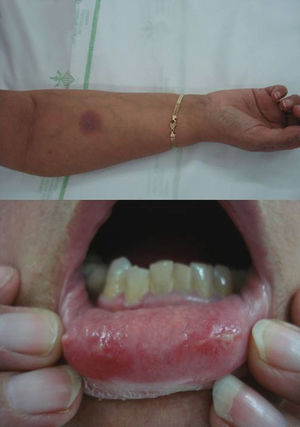
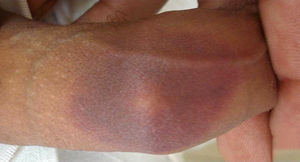
Descripción de los casosEl primer caso es un varón de 38 años sin antecedentes médico-quirúrgicos de interés, sin historia de alergias medicamentosas ni toma de fármacos habitual, que consultó por un segundo episodio de aparición de 2 placas ovaladas, eritemato-edematosas, muy bien delimitadas en abdomen (fig. 1a) y en cara lateral de la pierna derecha discretamente pruriginosas. Aparecieron pocas horas después de la toma de ibuprofeno y cloperastina jarabe, y presentaron una duración de 3 semanas, con resolución progresiva posterior persistiendo una mácula residual hiperpigmentada (fig. 1b). El primer episodio también surgió en relación con la toma de ibuprofeno sin toma asociada de cloperastina, aunque la lesión cutánea apareció varios días después de la toma. En los 2 episodios la placa apareció exactamente en la misma localización, y se resolvió con una hiperpigmentación residual. Las pruebas de alergia cutánea (prueba del parche) aplicadas en la zona de aparición del EFM fueron negativas para los 2 fármacos sospechosos. El paciente rechazó la prueba de provocación abierta mediante la toma oral del fármaco. El paciente fue finalmente diagnosticado de EFM posiblemente inducido por ibuprofeno, en función de la historia y sus hallazgos clínicos.
a) Lesión típica de eritema fijo medicamentoso: placa ovaladas, eritemato-edematosas, bien delimitadas en abdomen tras la toma de ibuprofeno. b) Leve hiperpigmentación residual de varias semanas de duración que aparece en la misma localización donde estuvo la placa eritematosa aguda, y que da nombre a esta entidad (erythème pigmenté fixe).
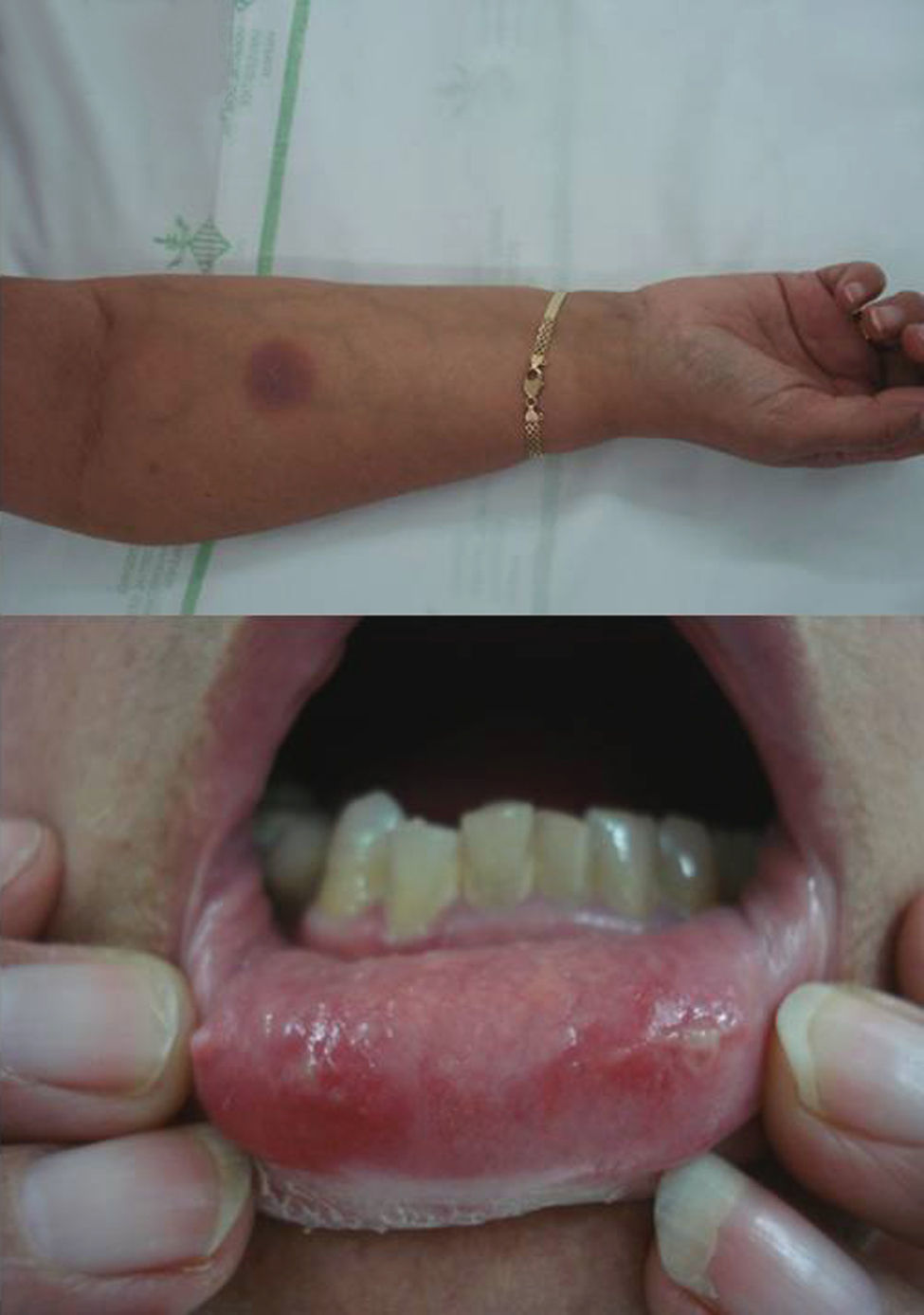
El segundo caso es el de una mujer de 62 años que consultó por aparición de lesiones mucocutáneas a las pocas horas de la toma de sulfamidas (sulfametoxazol+trimetoprima), que afectaban a la mucosa labial y cara ventral del brazo derecho (fig. 2). No había tomado ningún otro fármaco nuevo en los últimos días, ni refería ningún antecedente médico de interés. La paciente refería 2 episodios similares siempre en relación con la toma del sulfametoxazol-trimetoprima. En este brote, las lesiones presentaron una evolución de 2 semanas, con posterior desaparición dejando una discreta hiperpigmentación residual. La historia y los hallazgos clínicos proporcionaron datos suficientes para establecer el diagnóstico de EFM por sulfamidas, que es uno de los agentes causales más frecuentes dentro de los fármacos asociados al EFM.
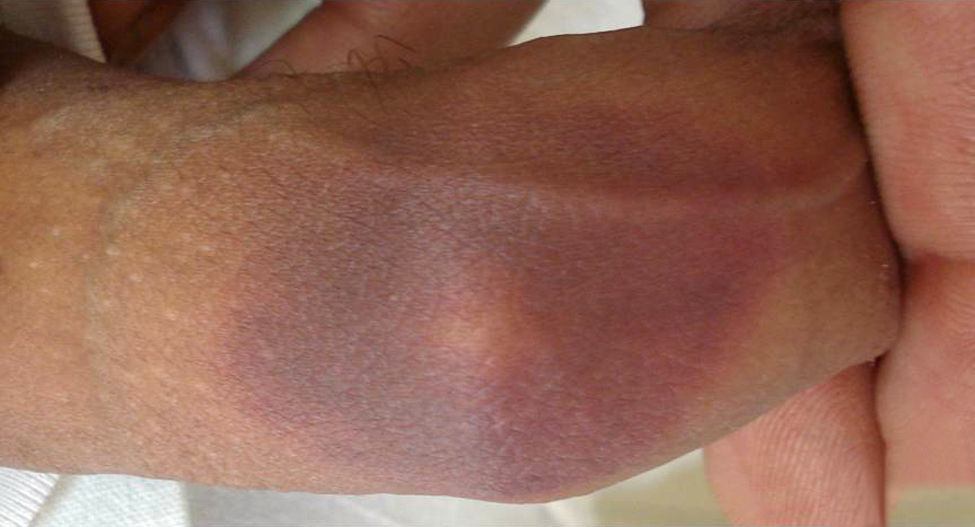
El tercer paciente es un varón de 25 años, sin antecedentes médicos de interés, que consultó de urgencias con lesiones indicativas de EFM en fase resolutiva en dorso de pene, en relación con la toma de amoxicilina 2 semanas antes por un proceso infeccioso respiratorio de vías altas. El paciente refería que la lesión se inició la semana previa y que en sus fases iniciales presentaba un aspecto más eritematoso y edematoso asociado a un marcado prurito. En el momento de la consulta presentaba una mácula parduzca, bien delimitada, totalmente asintomática en dorso de pene (fig. 3). No refería episodios previos similares. Las lesiones se resolvieron espontáneamente a las 2 semanas sin pigmentación residual. La prueba de provocación abierta con la administración de 500mg por vía oral de amoxicilina reprodujo un incipiente eritema, edema y prurito en el dorso del pene, similares a los que presentó el paciente en el brote previo de EFM, con lo que se confirmó el diagnóstico de EFM por amoxicilina.
ComentarioEl eritema fijo medicamentoso (EFM) es una forma característica de toxicodermia caracterizada por la aparición reiterada de lesiones cutáneas, aisladas o múltiples, siempre en el mismo lugar, cada vez que se toma el fármaco responsable. Afecta a individuos de todas las edades, con una media de 59 años, y es discretamente más frecuente en mujeres1. Las lesiones aparecen en forma de exantema o enantema, constituido por placas bien definidas de morfología redonda u ovalada, eritemato-edematosas que pueden presentar ampollas o erosiones centrales. El primer brote suele aparecer varios días después de la toma del agente causal, mientras que en las tomas sucesivas, el tiempo medio entre la toma del fármaco y la aparición de las lesiones cutáneas es menor, con una media de 2 días. No obstante, no siempre que se produzca la toma del fármaco responsable va a reproducirse el EFM. El número y tamaño de las lesiones pueden incrementarse después de cada exposición.
Pueden afectar a cualquier área cutánea o mucosa. Las localizaciones más frecuentes son las extremidades, manos y pies (localización más típica del sexo femenino)1,2, las áreas genitales y perianal (localización más típicas en los hombres), y la cara, sobre todo en la mucosa labial. Las lesiones cutáneas no suelen presentarse asociadas a síntomas sistémicos.
Tras la desaparición de las lesiones, persiste una hiperpigmentación residual en el lugar donde estuvieron las lesiones iniciales, que puede durar varias semanas o meses, y que justifica el nombre original en francés de este trastorno, conocido como erythème pigmenté fixe, aunque esta hiperpigmentación mantenida no es un hallazgo constante1,3.
El EFM se ha asociado a decenas de fármacos, aunque los que se han relacionado con más frecuencia son sulfonamidas (trimetoprima-sulfametoxazol o cotrimoxazol)2, antiinflamatorios no esteroideos, tetraciclinas, metronidazol y carbamazepina3-5. Con menos frecuencia, también se han descrito como agentes desencadenantes el paracetamol (agente causal más frecuente en una serie de 59 casos de EFM recientemente publicada)1, amoxicilina, ampicilina, eritromicina, belladona, griseofulvina, clindamicina, alopurinol, seudoefedrina, cetiricina, hidroxicina, dapsona y los anticonceptivos orales, incluso la quinina contenida en el agua tónica6-10.
Algunas de las pruebas que contribuyen a confirmar el diagnóstico de sospecha, son: a) la prueba de provocación abierta; b) la prueba del parche, y c) la biopsia cutánea. La prueba de provocación abierta consiste en la administración del fármaco sospechoso por vía oral y observar si reproduce las lesiones cutáneas. Esta prueba tiene como inconveniente el hecho de que la aparición de las lesiones suele retrasarse varios días tras la toma del fármaco. Además, no siempre que se readministre el fármaco causante van a reproducirse las lesiones cutáneas de EFM. Otra prueba que contribuye al diagnóstico de EFM es la prueba del parche, que se basa en la respuesta celular linfocitaria T del sujeto contra el fármaco responsable al que está sensibilizado y que actúa de antígeno. Esta sensibilización puede evidenciarse al aplicar este antígeno exógeno sobre la superficie de la piel. Para ello, el fármaco sospechoso debe prepararse a modo de dilución, bien en solución acuosa, bien en una base de petrolatum al 30%, o incluso sin dilución alguna, y se aplica de forma tópica sobre el área de piel donde aparece la placa de EFM. No debe aplicarse en otras áreas cutáneas puesto que no se ha visto que se genere una respuesta clínicamente objetivable. Se considerará que la prueba del parche es positiva cuando unas horas después de su aplicación, es capaz de reproducir las mismas placas eritemato-violáceas edematosas y bien delimitadas que aparecieron tras la toma del fármaco. La positividad puede observarse desde horas a varios días después de la aplicación del parche, por lo que los parches han de leerse a las 48 y 96h tras su aplicación. No obstante, la prueba del parche tampoco es infalible y sólo demuestra sensibilización previa al fármaco responsable en un porcentaje variable de casos: tiene una mayor sensibilidad en los anticonvulsionantes aromáticos (carbamazepina) y en diversos antibióticos, pero no presenta buena respuesta con otros grupos farmacológicos11,12.
Otra prueba que puede contribuir al diagnóstico de EFM es el estudio histológico mediante biopsia cutánea y tinción mediante hematoxilina-eosina: normalmente se observan hallazgos propios de una toxicodermia, con un infiltrado perivascular e intersticial superficial y profundo, formado por neutrófilos, linfocitos y eosinófilos. Suelen existir queratinocitos necróticos en la epidermis, como se observa en otras formas de toxicodermia. La biopsia cutánea contribuye a descartar otros procesos patológicos con los que podríamos confundir el EFM, y permite confirmar el diagnóstico clínico de sospecha11,13-15.
El diagnóstico diferencial del EFM se establece, en caso de presentarse como una lesión única, con el loxocelismo, celulitis pospicadura o la reacción exagerada a la picadura de insecto, entre otros. En caso de presentarse con múltiples lesiones cutáneas se denominaría EFM generalizado, y es muy difícil de diferenciar del eritema multiforme. Si además existiera una marcada afectación mucosa, habría que descartar el síndrome de Stevens-Johnson. En los EFM con afectación genital, el diagnóstico diferencial se establece en ocasiones con el herpes genital, balanitis candidiásica y eritema polimorfo genital. Las lesiones periungueales son diagnosticadas muy frecuentemente de paroniquia1-3. El EFM no necesita ningún tratamiento específico. En caso de presentarse con molestias locales de tipo prurito, puede tratarse de forma sintomática con corticoides tópicos o antihistamínicos orales, siempre que no se consideren uno de los fármacos sospechosos. El EFM puede reaparecer al volver a tomar el fármaco, aunque no siempre ocurre.
Como conclusión, presentamos 3 casos de EFM, y destacamos esta entidad como una forma particular y frecuente de toxicodermia, que puede estar causada por casi cualquier fármaco tomado por vía oral, y que puede simular numerosos trastornos cutáneos. A pesar de la utilidad de las pruebas complementarias comentadas, y que sobre todo contribuirán al diagnóstico en casos dudosos, a día de hoy, una anamnesis detallada con especial hincapié en la historia de toma de fármacos y una minuciosa exploración clínica siguen siendo las claves diagnósticas del EFM.