INTRODUCCIÓN
La prevalencia de los trastornos depresivos (TD) en la población general es muy alta; el 15% de las personas padecen al menos un episodio depresivo a lo largo de la vida (para la mujer la estimación es entre 10-25% y para el varón 5-12%).
En ancianos, sobre todo institucionalizados, este porcentaje puede llegar al 25%. Si se circunscribe la observación a las consultas de Atención Primaria (AP) se calcula que entre el 2050% de los pacientes presentan depresión o síntomas depresivos y al menos la mitad de ellos se beneficiarían de un tratamiento específico. Los TD son 1,5 a 3 veces más frecuentes en familiares biológicos de pacientes con depresión que en la población general, aunque su expresión depende, en parte, de condicionamientos sociales1,2.
El manejo de la enfermedad depresiva en sus diferentes manifestaciones debe ser siempre individualizado. Aunque un primer episodio de depresión en ocasiones puede evolucionar espontáneamente a la curación en unos 6 meses, la frecuencia de recurrencias y cronificación del cuadro es mayor si no se emplea tratamiento específico. Si se trata farmacológicamente, de manera habitual la respuesta aparece entre la tercera y la sexta semana, la remisión comienza entre el segundo y el cuarto mes y finalmente, si la evolución sigue siendo favorable, se alcanza la etapa de recuperación. Para consolidar la recuperación de la enfermedad se admite que el tratamiento farmacológico debe mantenerse al menos 6 meses más utilizando las dosis adecuadas; si no se hace de este modo la posibilidad de recurrencias es mayor. El tiempo de mantenimiento del fármaco depende de diversos factores tales como el número de episodios previos, el tiempo transcurrido desde el último de ellos, la edad, los antecedentes familiares de depresión y de la severidad del episodio. La duración global del tratamiento es por tanto muy variable, desde un mínimo de 6 meses hasta el mantenimiento indefinido3.
En diversos procesos crónicos ha quedado bien establecido que existe una relación directa entre el incumplimiento y el mal control de la enfermedad4, además de suponer un importante impacto sobre el gasto sanitario. En el tratamiento de la depresión el incumplimiento terapéutico se ha asociado también a un aumento de la morbimortalidad, del riesgo de recaídas y recurrencias y de los costes a medio y largo plazo3,5. Diferentes estudios coinciden en mostrar altos porcentajes de abandono del tratamiento, oscilando entre el 20% al 44% en los tres primeros meses6,7 y hasta el 53% a los 6 meses8. Entre las causas de este alto porcentaje de abandonos se han implicado no sólo factores dependientes del paciente, sino también otros dependientes de la estructura sanitaria, como pone de relieve un reciente editorial en la publicación British Medical Journal9.
El objetivo de este estudio es conocer el manejo de los fármacos antidepresivos (FAD) y del seguimiento del tratamiento farmacológico de la depresión realizado por los médicos de AP. Para ello se ha investigado en qué situaciones clínicas el médico usa los FAD, la aprecia-ción que tiene el facultativo sobre su formación en este campo, cuál es su percepción sobre las consecuencias del incumplimiento terapéutico y cuáles son las dificultades para conseguir el cumplimiento del tratamiento.
METODOLOGÍA
Se define como "respuesta" a la mejoría de, al menos, el 50% de los síntomas; el término "remisión" hace referencia a la desaparición de la sintomatología que ha permitido el diagnóstico; se denomina etapa de "recuperación" a aquella posterior a la de remisión en la que se va consolidando la curación del cuadro. Se define como "recaída" a la reaparición de los síntomas depresivos durante las etapas de respuesta y remisión. El término "recurrencia" hace referencia a la aparición de nueva sintomatología depresiva durante o después de la recuperación. Se considera "fase inicial" los dos primeros meses desde la instauración del tratamiento.
Como estadio preliminar para la elaboración del cuestionario utilizado en el estudio se organizaron dos grupos de discusión con 8 médicos de AP en cada uno. Para evitar homogeneidad entre los participantes, se hizo previamente una segmentación según la población atendida, prestando especial atención a los diferentes perfiles sociodemográficos de la población tales como la carga asistencial y el nivel socioeconómico. Además se realizaron 9 entrevistas en profundidad, tres de ellas a médicos con liderazgo acreditado en el tema objeto de estudio.
Finalizada la fase anterior, el cuestionario fue elaborado por un grupo de trabajo formado por psiquiatras y médicos de AP, apoyándose además en la revisión de la literatura científica específica. El cuestionario, formado por 26 ítems, ha sido estructurado en diferentes apartados con el objeto de explorar tanto aspectos generales sobre el uso de antidepresivos como de diagnóstico y seguimiento de la depresión, a corto y a largo plazo.
La recogida de información se ha realizado mediante entrevista individual llevada a cabo por personal cualificado en la que el facultativo responde al cuestionario en presencia del entrevistador.
La población objeto de estudio fueron médicos de AP ejerciendo en centros públicos de todo el territorio nacional.
El tipo de muestreo ha sido bietápico, donde las unidades de primera etapa han sido los centros de salud / equipos de AP y las unidades de segunda etapa los médicos de AP. Se ha muestreado por conglomerados, con estratificación de las unidades, tanto de la primera como de la segunda etapa.
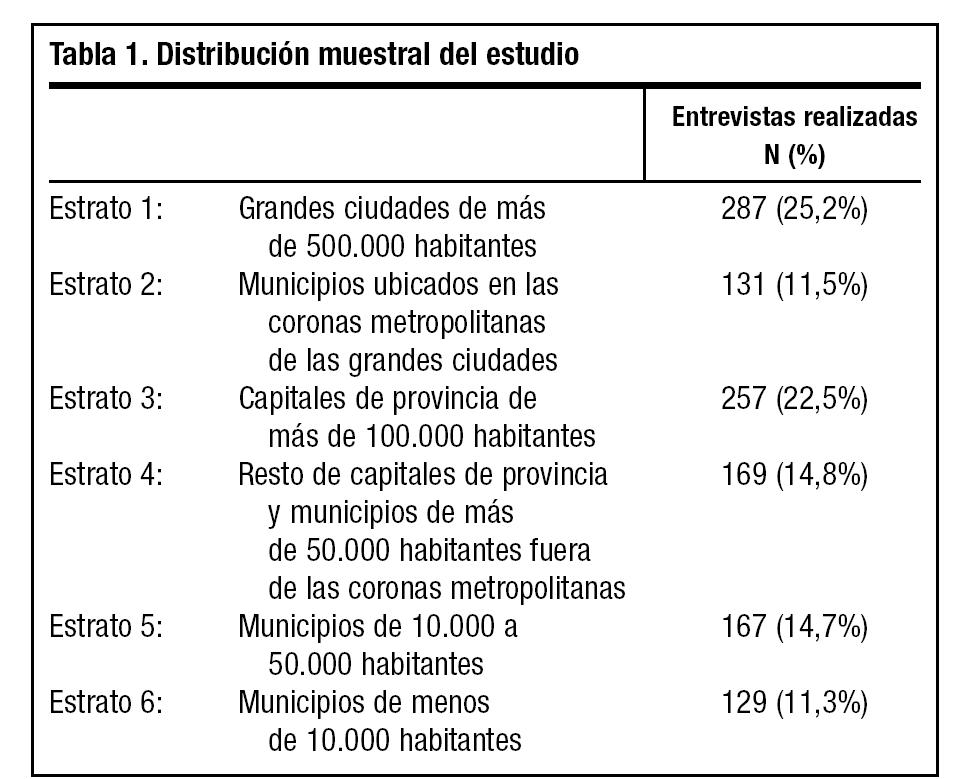
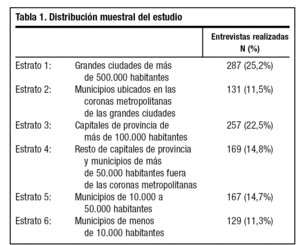
Respecto del tamaño y distribución de la muestra, en total se han realizado 1.140 entrevistas durante julio 2003 por la Red de Campo de una empresa dedicada específicamente a la realización de este tipo de estudios (CUANTER, S.A.). Los estratos de hábitat utilizados se describen en la tabla 1. El diseño ha contemplado los diferentes perfiles y composición de la población atendida, así como la variabilidad existente en la carga asistencial, factores que pueden condicionar la actitud del médico.
Atendiendo a la selección de los elementos muestrales, tanto las unidades de primera etapa (centros de AP) como las de segunda etapa (facultativos) se han seleccionado de forma aleatoria en estrato geográfico.
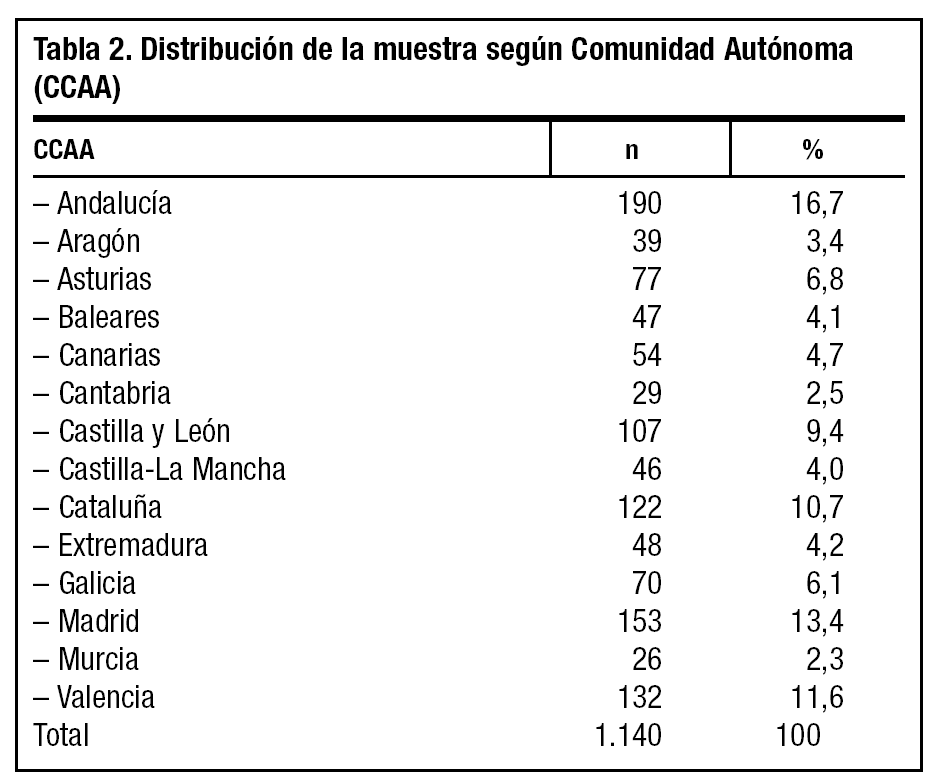
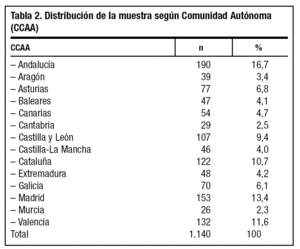
El tamaño muestral utilizado provoca errores de muestreo inferiores al 3% en la explotación general de resultados, y permite distribuir la muestra por estratos asegurando errores inferiores al 6-8%, lo que ha garantizado que se recoja ampliamente la variabilidad existente. La distribución de la muestra según Comunidades Autónomas se describe en la tabla 2.
RESULTADOS
La media de años de ejercicio profesional de los médicos encuestados ha sido de 16,53 años (desviación estándar [DE]: 7,53). El número medio de población asignada de los encuestados ha sido de 1.657 tarjetas sanitarias y la carga asistencial media diaria ha sido de 43,14.
La formación en el manejo de los FAD es percibida por el médico como buena, muy buena o excelente en el 90% de los casos, regular e insuficiente en el 10% de ellos, siendo considerada peor por aquellos con menos tiempo de ejercicio profesional.
En el ámbito de la AP, el 64,1% de los médicos utilizan FAD para tratar otros procesos diferentes de la depresión, en los que su uso también está indicado (trastorno de pánico, distimia, trastorno de ansiedad generalizada, problemas adaptativos, trastornos alimentarios y otros no especificados). El resto de los pacientes (35,9%) a los que se les indica este tipo de tratamiento cumplen criterios de enfermedad depresiva.
En el 76,4% de los casos el TAD se inicia en la consulta de AP y el resto es derivado a la consulta de Salud Mental (SM). El porcentaje de derivación aumenta entre los médicos que perciben tener peor formación y tienen mayor demanda asistencial. Los motivos principales que se notifican para derivar a SM (respuestas no excluyentes), son la gravedad y la complejidad del cuadro clínico en el 86,7% de los casos, también la ineficacia del tratamiento en el 41,5% y la derivación por petición expresa del paciente en el 36,6% de los casos.
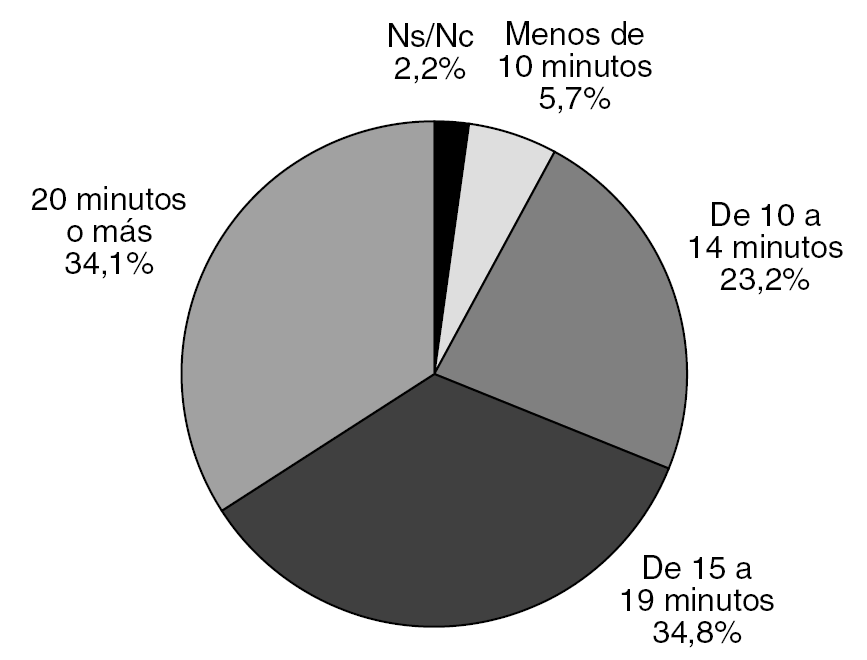
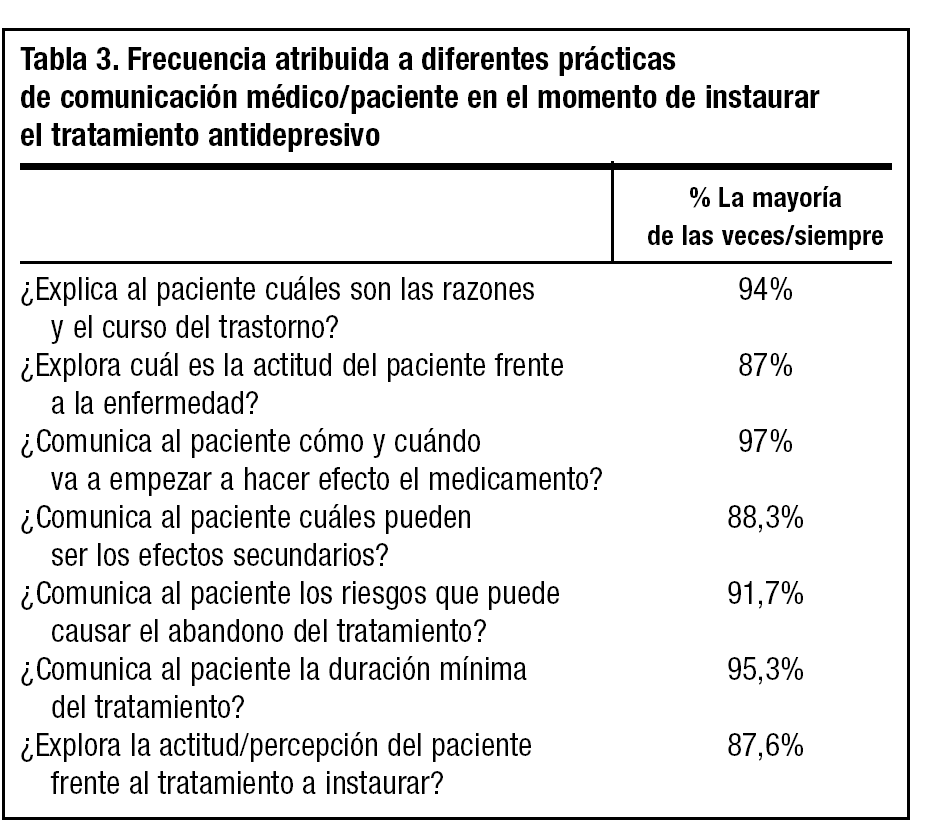
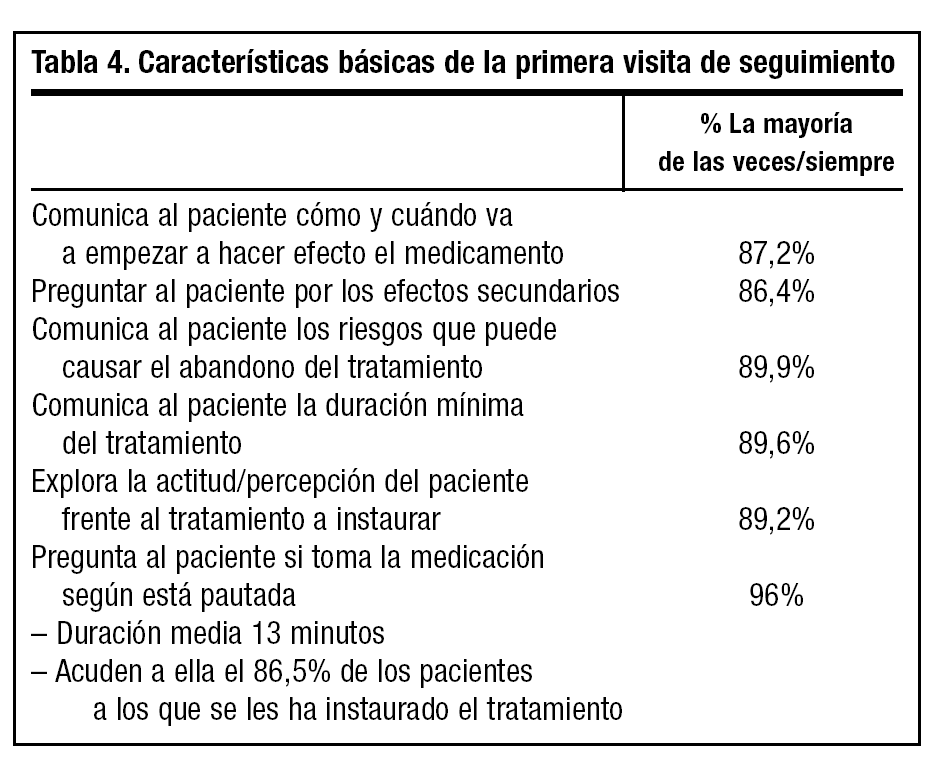
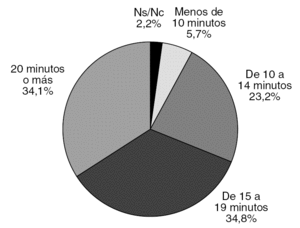
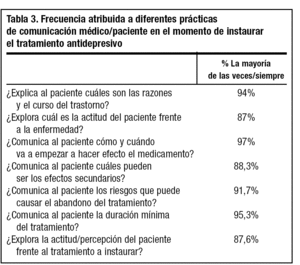
La duración media de la visita en la que se instaura el tratamiento es de 16,4 minutos, siendo menor este tiempo cuanto mayor es la carga asistencial (fig. 1). En esta consulta el 97% de los médicos exponen al paciente cuándo y cómo va a comenzar a hacer efecto la medicación, el 94% explican por qué es preferible suministrar medicación y cuál es el curso del trastorno. El porcentaje de facultativos que comunican al paciente otros datos en relación con el tratamiento es menor (tabla 3).
Figura 1. Duración de la consulta en la instauración del tratamiento antidepresivo (n = 1.140).
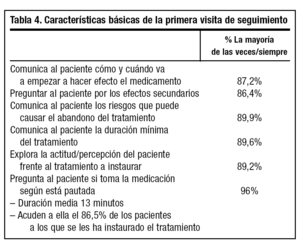
La primera consulta de seguimiento se programa la mayoría de las veces entre 15 y 20 días después y tiene una duración media de 13 minutos. A esta consulta acuden el 86,8% de los pacientes. Durante esta visita el 11,6% de los médicos pocas veces o ninguna comentan con el paciente los efectos secundarios de la medicación (tabla 4).
Cuando el paciente no mejora después de 3 o 4 semanas, el 52,2% de los facultativos mantiene un tiempo más la dosis inicial, el 48,8% aumenta la dosis del fármaco, el 22% deriva al paciente a SM, el 15,3% decide cambiar a otro antidepresivo y sólo un 5,3% de los facultativos retira el tratamiento. Un 2% de los médicos toman otras decisiones no especificadas.
Tras los dos meses iniciales de tratamiento el 96,6% de los médicos realiza un seguimiento periódico y el 3,4% de ellos no llevan a cabo ningún otro control. Estas visitas se programan con un intervalo medio de 40 días. La menor frecuencia de seguimiento a largo plazo y la menor duración de cada visita se correlaciona con la percepción de peor formación específica por parte del facultativo. En las consultas de seguimiento se explora la adhesión al tratamiento en el 96% de las veces y los efectos secundarios en el 86,4%.
En la mayor duración del tratamiento influyen por orden de preferencia los siguientes factores: intentos previos de suicidio, personalidad del paciente, gravedad clínica del cuadro, número de episodios depresivos previos y, en menor proporción, otros tales como factores psicosociales, edad de la primera crisis, antecedentes familiares o presencia de comorbilidad.
Del total de abandonos, los médicos consideran que el 42% se producen durante la fase inicial y el 58% restante en la fase de mantenimiento. Los que son considerados como principales motivos de abandono en la primera fase se detallan en la tabla 5. En relación con la comunicación de la idea de abandonar el tratamiento medicamentoso, los médicos creen que el 93,1% de los pacientes no les notifican previamente esta decisión y sólo el 6,5% de los facultativos reciben la comunicación de esta medida antes de llevarla a cabo. Respecto a las repercusiones, según el médico, del abandono precoz del TAD, las repuestas más frecuentes han sido (respuestas no excluyentes): en el 78,5% el aumento del riesgo de recaídas, en el 63,7% también la falta de recuperación completa, en el 19,5% el aumento de la severidad de los episodios posteriores y en el 7,9% la creencia en la disminución de la eficacia de futuros tratamientos.
En conjunto, los médicos comunican que el 32,6% de los pacientes no realizan el tratamiento completo hasta la recuperación total del episodio depresivo. Los facultativos que se perciben con buena formación consideran que sus pacientes cumplimentan mejor el TAD.
DISCUSIÓN
La utilización de FAD en los múltiples trastornos en los que están indicados es común en el ámbito de la AP, sin embargo no se han encontrado publicaciones en nuestro país que investiguen cómo el médico de familia los emplea y cómo hace el seguimiento del TAD. Hemos considerado oportuno la realización de un estudio descriptivo que pueda dar información sobre qué es lo que se está haciendo en el primer nivel sanitario en relación con estos medicamentos y, más específicamente, cómo se lleva a cabo el seguimiento de los TAD en dicho nivel. En la revisión de la literatura sólo hemos encontrado un trabajo de similares características realizado entre psiquiatras cuyo objetivo fue conocer cuál era su actitud con relación a la asociación de antidepresivos en la depresión resistente; como en el presente estudio, se utilizó un cuestionario cuyo análisis mostró que esta práctica es más habitual de lo que se pensaba10.
En nuestro trabajo la gran mayoría de los TAD han sido iniciados por el médico de familia y sólo un 23% de los pacientes es derivado a las consultas de SM para valorar su instauración. Estos datos coinciden con estudios similares realizados en otros países11,12 y dan una estimación del gran número de usuarios que utilizan la AP como puerta de entrada para la consulta de trastornos relacionados con la esfera psiquiátrica.
La percepción que tiene el médico de familia sobre el conocimiento y manejo de los FAD es mayoritariamente buena, los que se perciben peor formados son aquellos que llevan menos tiempo trabajando. Coincidiendo con ello, los médicos con menor tiempo de experiencia utilizan estos fármacos en menor medida en procesos diferentes a la depresión, derivan con más frecuencia los pacientes a SM y hacen las consultas, tanto de inicio del TAD como de seguimiento, más cortas y menos frecuentes. Este grupo de facultativos también opina que los pacientes que ellos tratan cumplimentan globalmente peor el tratamiento. Estos hechos probablemente indican que los conocimientos adquiridos durante la formación pregrado no son considerados suficientes y sería importante valorar una mejora en este sentido. También es interesante tener en cuenta el enriquecimiento de la formación postgrado para poder paliar esta situación, actividad en la que deben intervenir no sólo de forma activa los médicos, sino también las unidades docentes. Cabe destacar que todavía el 15% de los médicos considera que ya se concluye el tratamiento cuando se alcanza la recuperación del paciente, aunque está admitido mayoritariamente que el tratamiento debe continuar al menos 6 meses más, una vez alcanzada la recuperación del proceso13.
En la consulta de inicio del tratamiento llama la atención que, aunque casi la totalidad de los facultativos explican al paciente las causas y la evolución del cuadro depresivo, un 12,4% de ellos no explora las actitudes y creencias del paciente en relación con el trastorno que padece, y un 11,7% no comenta los efectos secundarios al instaurar el tratamiento. Está bien establecido que ambas cosas son necesarias para corregir actitudes y creencias erróneas y mejorar la cumplimentación3,14.
La duración media de la consulta inicial es de 16,4 minutos, tendiendo a ser menor cuando la carga asistencial aumenta; en el 5,7% de los médicos entrevistados es menor de 10 minutos. Estos tiempos son insuficientes y sería deseable que el tiempo de consulta por paciente fuera mayor y la presión asistencial menor. Sin embargo, la AP tiene una característica única que puede paliar, en parte, este problema y es la continuidad y accesibilidad, que facilita consultas sucesivas más cercanas que en Atención Especializada, durante las que se pueden tratar temas que se han obviado en entrevistas previas.
Llama la atención que la gran mayoría de los médicos tienen conocimiento del abandono de la medicación tiempo después de que éste se haya producido y que, incluso el 29,5% de ellos nunca tienen constancia de este hecho. El desconocimiento de la intención de interrumpir el tratamiento farmacológico impide la posible negociación con el paciente para valorar la conveniencia o no de su continuidad y pone en evidencia importantes defectos de comunicación y seguimiento del proceso terapéutico.
Los facultativos entrevistados advierten que uno de cada tres pacientes que toma FAD para la depresión lo hace durante un tiempo insuficiente, esto es, inferior a 6 meses. Esto probablemente es consecuencia de lo comentado en los párrafos anteriores. Sólo el 15% de los médicos considera que se debe concluir el tratamiento cuando se llega a la recuperación del paciente, mientras que la mayoría lo mantiene al menos de tres a 6 meses después de la recuperación. Los datos coinciden con otros hallados en la literatura en los que se pone de manifiesto cómo pocas veces coinciden las recomendaciones de las sociedades científicas y la práctica clínica diaria15,16. En otros estudios la duración media del tratamiento de menos de 6 meses se asoció a unas tasas elevadas de abandono, llegando a ser del 68%, dependiendo del tipo de fármaco prescrito y de la población estudiada7.
A pesar de las limitaciones de este estudio, como son la posible sobreestimación de los resultados (efecto de deseabilidad social) y el hecho de que está basado en percepciones del médico, se pone de manifiesto que actualmente el médico de AP trata gran parte de las depresiones, que tiene una buena autovaloración de su formación y que existen campos de mejora, como son aumentar el tiempo de las entrevistas facilitando la comunicación médico-paciente y el seguimiento, lo que redundará en una mejor adherencia global al tratamiento.
La formación específica más completa, más tiempo de consulta y trabajar desde el principio para establecer una adecuada alianza terapéutica implicando al paciente de manera activa en su tratamiento y facilitando así la adherencia y cumplimentación terapéutica3,17-19, son algunas de las mejoras que probablemente redundarían en el mejor tratamiento de los trastornos depresivos en AP y, por ende, en una menor carga asistencial y menor coste, tanto a nivel sanitario como general, a medio y largo plazo3,5,20,21 como ha sido también reflejado en la literatura científica.
AGRADECIMIENTOS
A Laboratorios Lilly por poner a disposición de los investigadores los recursos necesarios para llevar a cabo el estudio, especialmente a la Dra. Irene Romera.
Correspondencia:
Recibido el 25-10-05; aceptado para su publicación el 30-01-06.
E. Villalva Quintana.
Centro de Atención Primaria Nuestra Señora del Pilar.
Alcalá de Henares. Área 3 de Madrid. España.
Correo electrónico: elenavillalva@hotmail.com