INTRODUCCIÓN
Se define como fotodermatosis aquellas enfermedades cutáneas en las que la fotosensibilidad patológica es el fenómeno primordial.
Actualmente los cánones de belleza y de calidad de vida están ligados a la hiperpigmentación que proporciona la radiación ultravioleta (RUV). Es así que son cada vez más frecuentes estas patologías en la consulta diaria.
La fotosensibilidad es una respuesta anormal a la RUV. Podemos clasificar las enfermedades que cursan con fotosensibilidad de la siguiente forma (tabla 1):
- Fotodermatosis idiopáticas adquiridas.
- Fotosensibilización por drogas o sustancias químicas exógenas.
- Fotodermatosis por defectos en la reparación del ADN.
- Dermatosis exacerbadas por la RUV.
En el artículo que exponemos a continuación nos centramos en las fotodermatosis idiopáticas adquiridas, (tabla 2), y añadiremos unos breves apuntes sobre la fotosensibilización por fármacos exógenos.
FOTODERMATOSIS IDIOPÁTICAS ADQUIRIDAS
Erupción polimorfa solar
Es la fotodermatosis más frecuente. Se presenta de dos a tres veces más en la mujer que en el hombre1. Consiste en un trastorno adquirido de fotosensibilidad que comienza por lo general en las tres primeras décadas de la vida. Afecta especialmente a pacientes de piel clara, fototipo I/IV. En una quinta parte de los afectados existen antecedentes familiares positivos.
Se ha intentado demostrar etiopatogénicamente una reacción inmunitaria alterada tipo IV, por un neoantígeno cutáneo inducido por la luz solar, sin éxito; aunque sigue siendo la hipótesis más aceptada.
Se presenta de forma característica cada primavera y va atenuándose conforme pasa el verano. Rara vez aparece en invierno; si bien es cierto que el deporte del esquí está haciendo que también se vea en esta época del año. Las lesiones aparecen con un periodo de latencia desde la exposición solar que varía de 30 minutos a varias horas, y desaparecen en 1-7 días sin dejar lesiones cicatriciales. Existen distintas variantes morfológicas: papular, papulovesiculosa, en placas, vesiculoampollar, eccematosa. La más frecuente es la papular (figs. 1 y 2). Hay casos descritos en que únicamente se presenta como prurito. Se distribuye de forma simétrica en tórax, parte superior de brazos, y generalmente respeta la cara por ser una zona expuesta al sol durante todo el año, lo que nos habla a favor del llamado hardening o endurecimiento que presentan estas dermatosis.
Figura 1. Erupción polimorfa solar.
Figura 2. Erupción polimorfa solar. Detalle.
En cuanto al tratamiento, la medida más importante sería evitar la exposición solar y usar pantallas solares de amplio espectro. Existen pacientes en los que la enfermedad se presenta de forma grave, que responden bien a fotoquimioterapia profiláctica en dosis bajas, es decir inducción de tolerancia con PUVA, UVA y UVB. En aquellos pacientes en los que no se controle la erupción con estas medidas será necesario realizar tratamiento tópico con corticoides o un ciclo corto vía oral de los mismos. Incluso pueden usarse terapias alternativas: los antipalúdicos como la hidroxicloroquina2, la talidomida, betacarotenos3
y nicotinamida. En pacientes resistentes a las terapias mencionadas hay casos publicados de buena respuesta al tratamiento inmunosupresor con azatioprina4 o ciclosporina5.
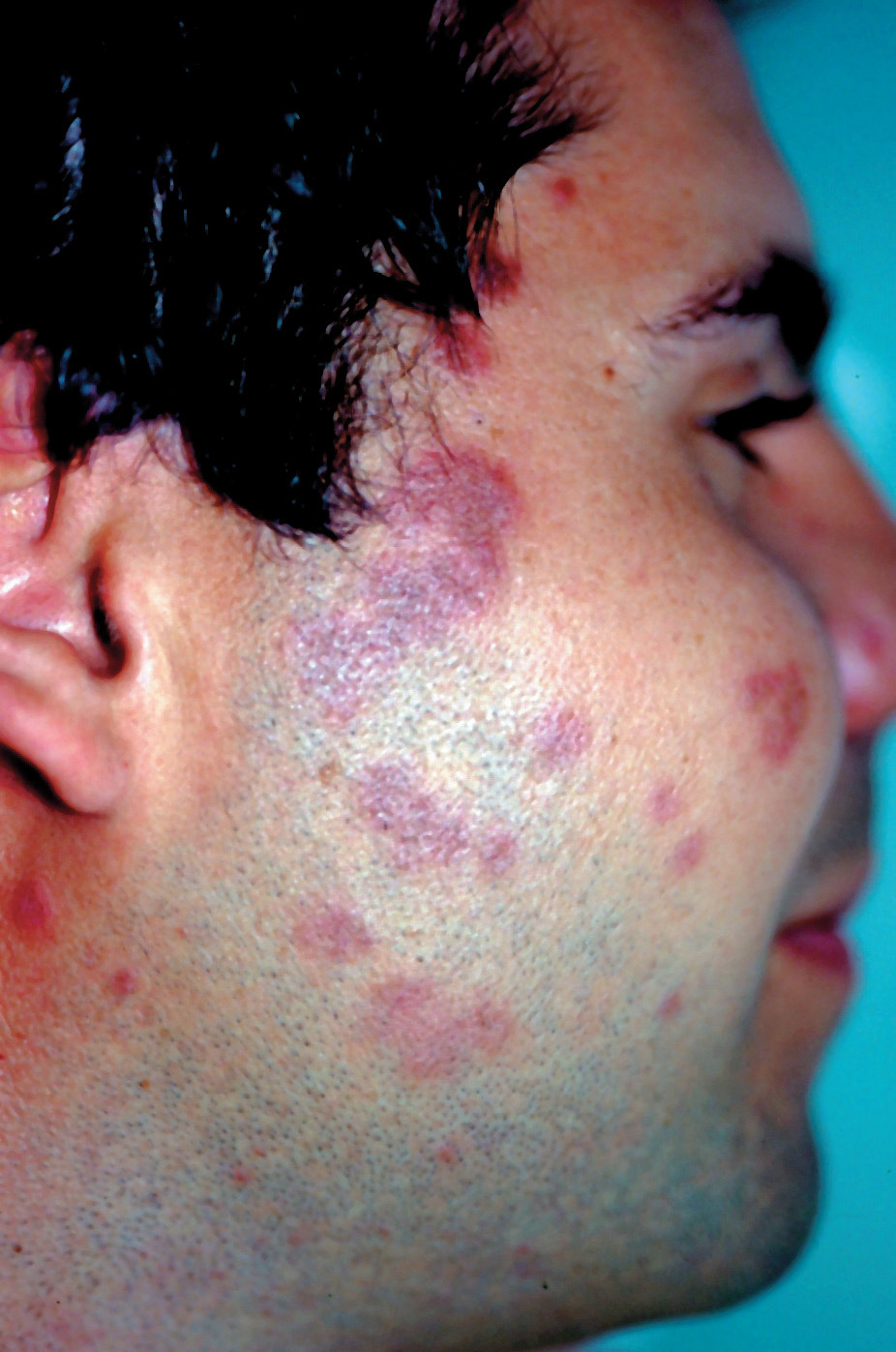
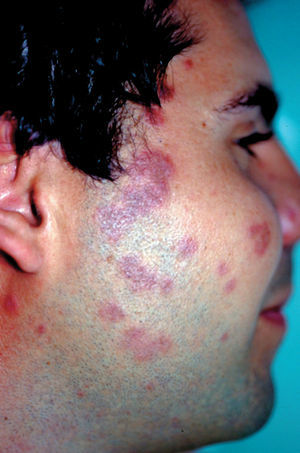
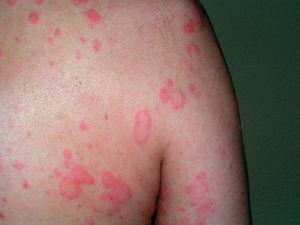
Un aspecto importante a tener en cuenta de las fotodermatosis es su diagnóstico diferencial. En el caso de la erupción solar polimorfa el diagnóstico es por la clínica y la evolución temporal, principalmente. Pero debemos descartar el lupus eritematoso cutáneo subagudo (fig. 3) con un estudio inmunológico incluyendo títulos de anticuerpos antinucleares (ANA), anti-SSA y anti-SSB. Y también debemos pensar en otra fotodermatosis como es la urticaria solar, en la que la evolución temporal nos dará el diagnóstico, dado que las lesiones se presentan en los primeros 20 minutos de exposición solar.
Figura 3. Lupus eritematoso cutáneo subagudo.
Prurigo actínico
Esta fotodermatosis generalmente comienza en la infancia (5-10 años) y desaparece en la pubertad. Hay autores que lo mencionan como una erupción polimorfa excoriada de muy lenta evolución. Pero la gran mayoría de los estu-
dios apuntan a una predisposición genética con herencia autosómica dominante, y una prevalencia del fenotipo HLA-DR4 de hasta el 90% de los afectados, siendo que este fenotipo se presenta únicamente en el 6% de la población normal. En estos pacientes existen antecedentes familiares en un 15%-50%, y antecedentes personales de atopia en un 10%6.
Clínicamente la erupción puede permanecer todo el año, pero empeorar en verano. Es más frecuente en niñas. Se presenta como pápulas y nódulos típicamente excoriados, muy pruriginosos, y asociados a lesiones de eccematización, liquenificación y costras secundarias al rascado. Es típico en el prurigo actínico el compromiso de piel cubierta, algo muy infrecuente en la erupción polimorfa. Ayuda a una buena evolución el evitar la exposición solar y fotoprotectores de amplio espectro. Sin embargo no se pueden plantear como único tratamiento, y es de elección la talidomida en ciclos intermitentes a dosis bajas (50-200 mg/día). Hay casos publicados de terapia profiláctica con PUVA7. El diagnóstico diferencial debe plantearse con la dermatitis atópica, teniendo en cuenta además su posible asociación.
Dermatitis actínica crónica
La dermatitis actínica crónica (DAC) engloba en este término lo que antiguamente se ha conocido como eccema fotosensible, reticuloide actínico, reactividad persistente a la luz, y dermatitis por fotosensibilidad8. Es una fotodermatosis cuyo mecanismo tampoco está claro, aunque se cree tiene una base inmunológica, dada su respuesta a fármacos inmunosupresores, y basándose en estudios de inmunohistoquímica. Numerosas publicaciones hacen referencia a una hipersensibilidad mediada por células.
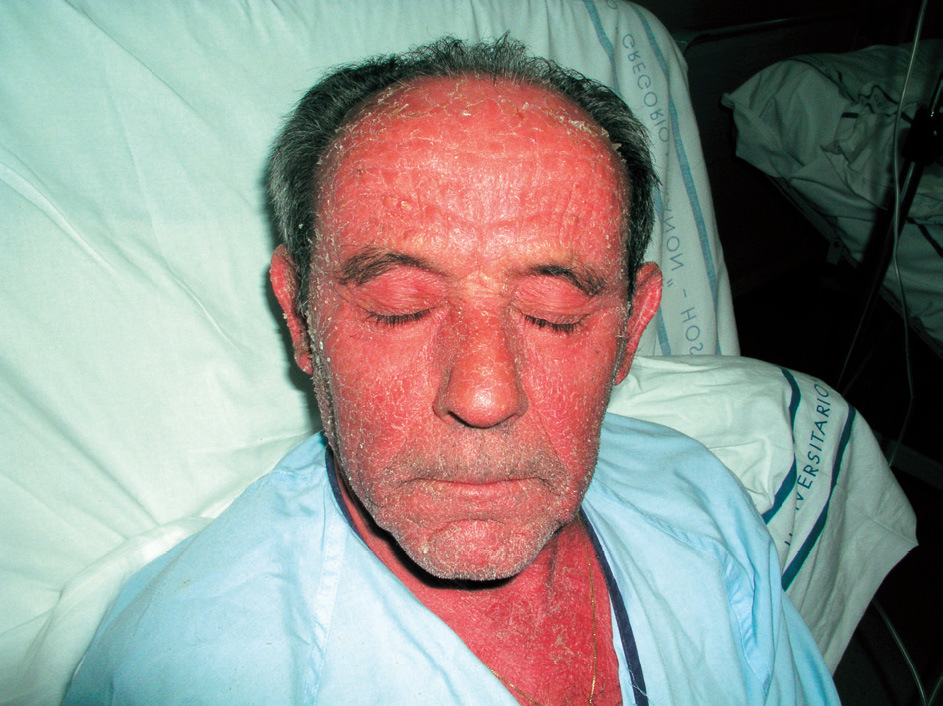
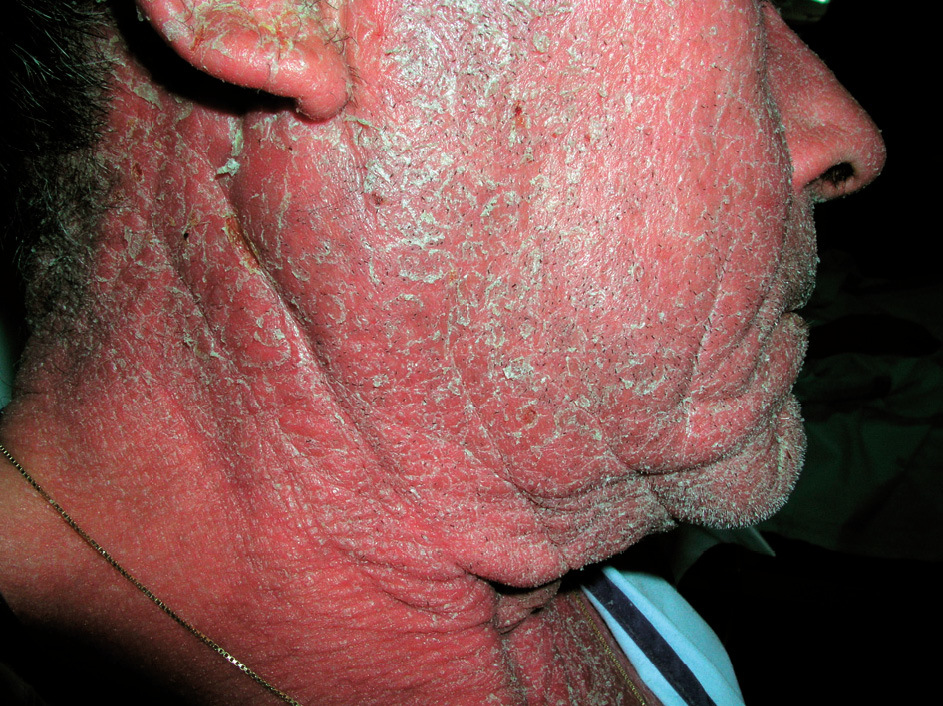
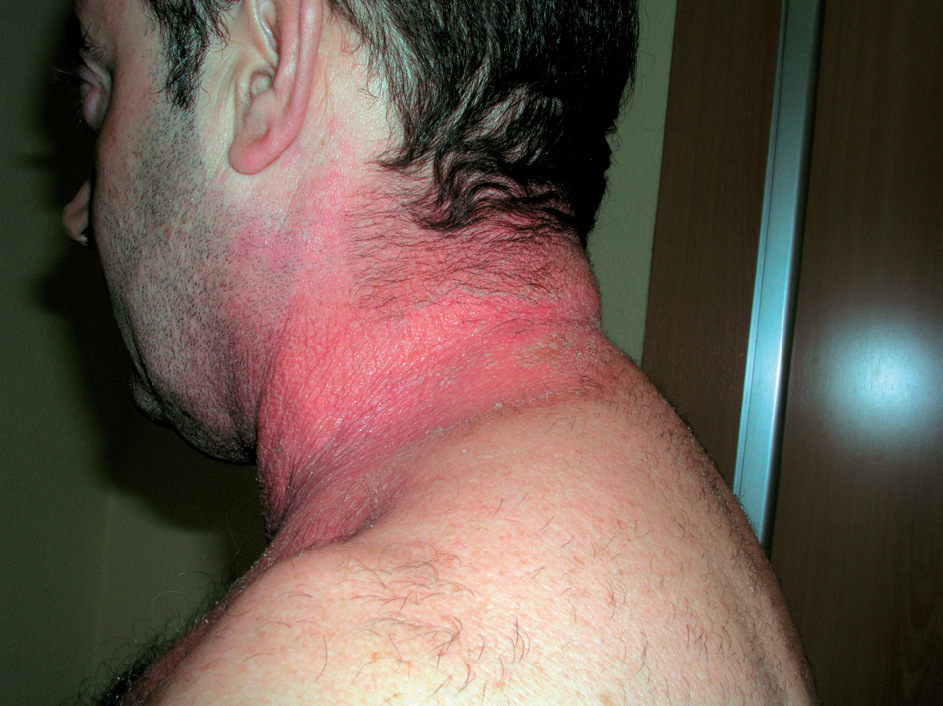
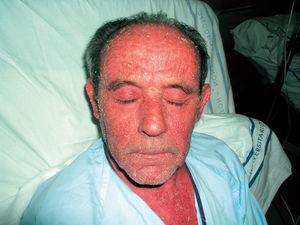
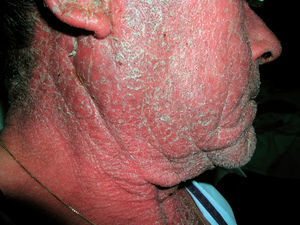
Es una fotodermatosis de inicio insidioso. Se diagnostica con mayor frecuencia en varones de edad avanzada. Comienza como prurito en cara, cuello y dorso de manos, que evoluciona a lesiones eccematosas, pápulas y pacas infiltradas (figs. 4 y 5). Aunque inicialmente afecta a zonas fotoexpuestas, más tarde se extiende a zonas cubiertas. Debemos plantear el diagnóstico diferencial con dermatitis de contacto fotoalérgicas, sobre todo debidas a fotoprotectores. Este diagnóstico lo confirmaremos con la prueba del fotoparche. También debemos descartar el diagnóstico de dermatitis alérgica aerotransportada, que afecta con frecuencia a varones de edades avanzadas, y se presenta como eritema en zona facial. Y, por último, hemos de tener presente el posible diagnóstico de dermatitis atópica y de dermatomiositis.
Figura 4. Dermatitis actínica crónica.
Figura 5. Dermatitis actínica crónica. Detalle.
El tratamiento consiste en evitar la exposición solar
y usar fotoprotectores de pantalla total y bajo potencial alergénico. En casos resistentes y crónicos se ha pautado azatioprina 2,5 mg/kg/día. También se ha publicado la eficacia del PUVA, corticoides orales, ciclosporina9 y micofenolato10.
Urticaria solar
Es una fotodermatosis incluida en el grupo de las urticarias de causa física. Es muy poco frecuente. El inicio se presenta entre la segunda y la cuarta década de la vida, y con clara mayoría en el sexo femenino.
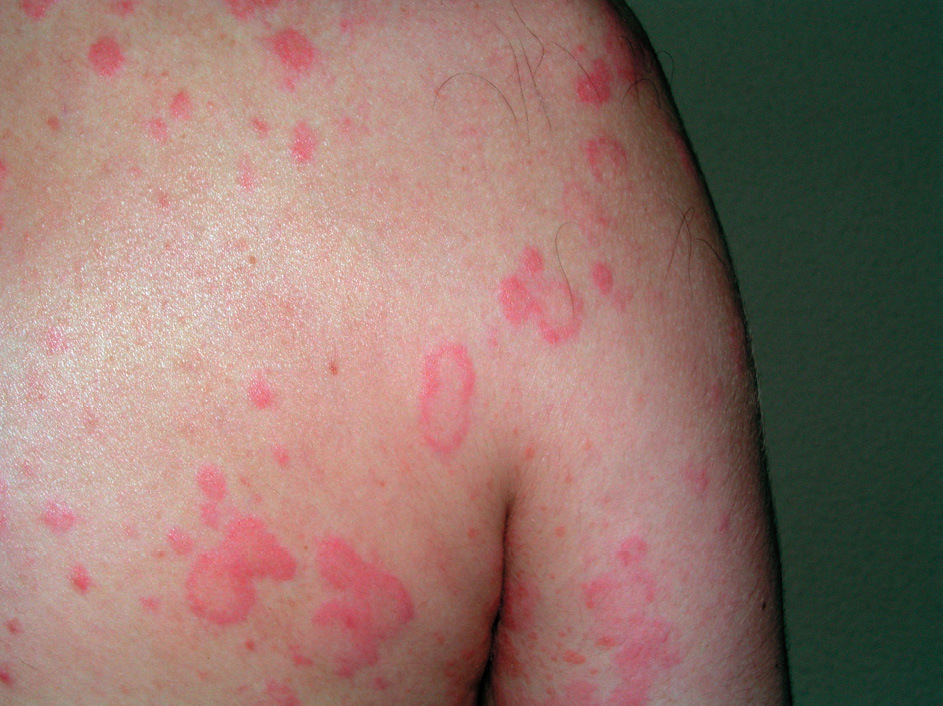
Es fácil de identificar con la historia clínica que relatan los pacientes; muy raras veces veremos estas lesiones en la consulta. Comienzan como prurito, eritema y en 5-10 minutos aparecen habones, en zonas fotoexpuestas (fig. 6); por definición son evanescentes, desapareciendo normalmente, y si se evita la exposición solar en 1-2 horas, sin lesiones cicatriciales. La cara y el dorso de las manos por estar crónicamente expuestas al sol son zonas en las que menos frecuentemente aparece la erupción.
Figura 6. Urticaria solar.
El mecanismo etiopatogénico se explica con una reacción de hipersensibilidad tipo 1 mediada por inmunoglobulina E (Ig E), implicándose además alérgenos fotoinducidos.
Haremos el diagnóstico diferencial con otras urticarias de causa física como las urticarias por calor, por frío y colinérgica. También con la erupción polimorfa lumínica. La urticaria por calor se manifiesta por habones localizados en zonas de piel sometidas a calentamiento. La urticaria por frío (a frigore), pueden ser generalizadas, tras exposición al agua o frío intenso, o circunscritas a áreas de piel que han entrado en contacto con objetos fríos. La urticaria colinérgica afecta al 0,2% de la población; se manifiesta por pequeños habones cuando se inicia la sudoración estimulada por ejercicio físico intenso, exposición al calor, estímulos gustativos, y tensión emocional. Diferenciaremos la urticaria solar de la erupción polimorfa lumínica (EPL) por la lesión elemental, pápula en la EPL y habón en la urticaria solar.
El tratamiento se basa en evitar la exposición al sol, y protectores de amplio espectro, incluyendo vestimentas apropiadas. Para ayudar al fenómeno de hardening que presenta esta fotodermatosis puede pautarse un mes antes de la exposición solar antihistamínicos y betacarotenos vía oral. En adultos se han usado antipalúdicos e inducción de tolerancia con psoralenos más radiación UVA (PUVA).
La evolución es la de una urticaria crónica idiopática.
Hidroa vacciniforme de Bazin
Es una patología muy infrecuente. Se ha descrito mayormente en varones en la primera década de la vida.
Un 10%-20% de los pacientes refieren historia familiar positiva, y en un 25% coexiste con dermatitis atópica.
Son brotes recurrentes de lesiones que se presentan como eritema tras horas de exposición solar, y que evolucionan a vesículo-ampollas; curan dejando cicatrices varioliformes. El sitio típico de aparición es la cara. No es raro que la erupción se acompañe de fiebre y malestar general. El tratamiento consiste en evitar la exposición solar, y fotoquimioterapia profiláctica en casos de enfermedad rebelde1.
FOTOSENSIBILIDAD ENDÓGENA A SUSTANCIAS QUÍMICAS
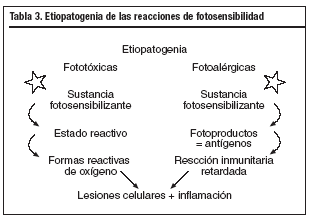
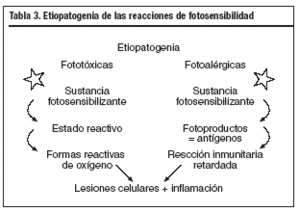
La fotosensibilidad inducida por agentes exógenos puede dividirse según su mecanismo etiopatogénico en reacciones fototóxicas y fotoalérgicas (tabla 3). Las primeras mencionadas son las más frecuentes.
Tanto las reacciones de una patogenia como las otras pueden asociarse a los mismos fármacos, siendo los más frecuentes antimicrobianos, antiinflamatorios no esteroideos (AINE), y diuréticos. A continuación exponemos una lista de las sustancias descritas más implicadas (tabla 4).
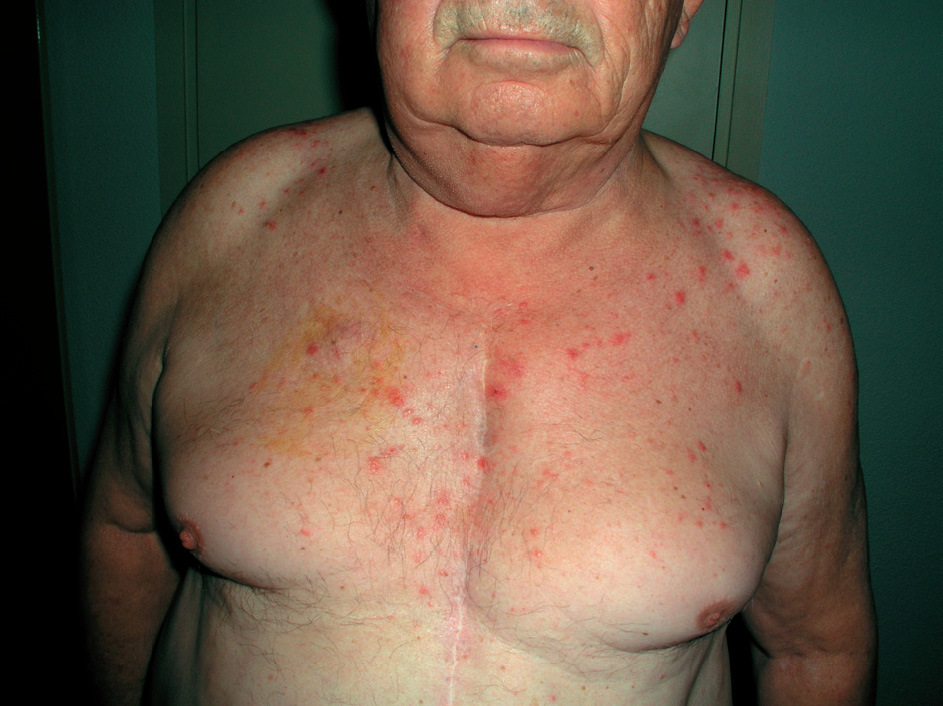
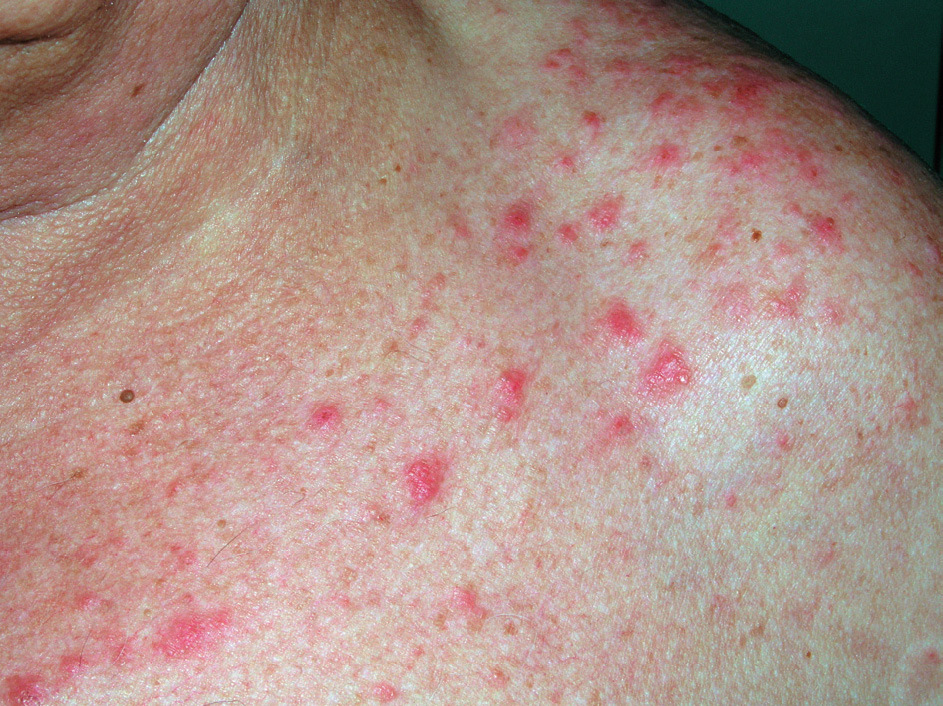
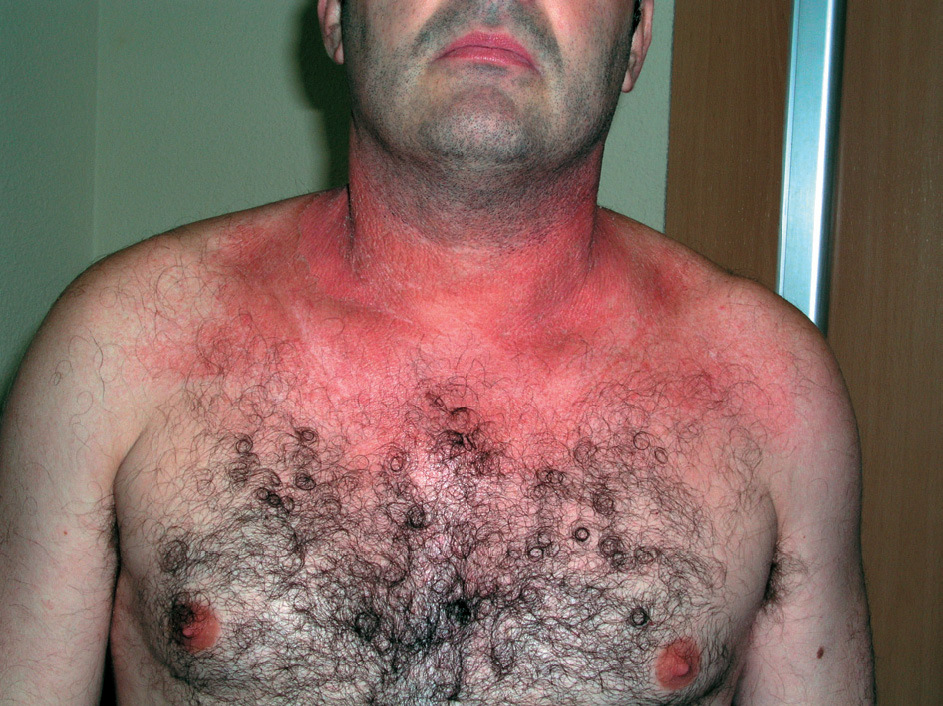
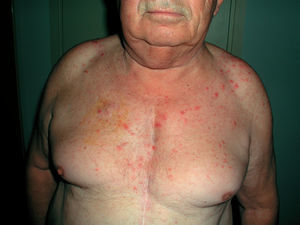
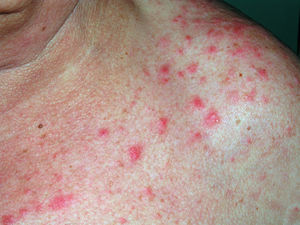
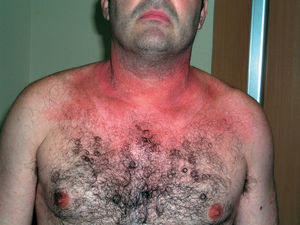
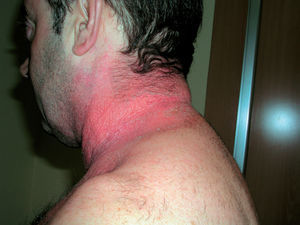
Clínicamente existen diferencias. En las reacciones fototóxicas se objetivan lesiones compatibles con una quemadura solar exagerada, sin proporción entre la intensidad de la exposición solar y la intensidad de las lesiones. Se observa eritema, edema, vesículas, ampollas, e hiperpigmentación residual; acompañando clínicamente a quemazón, escozor y prurito (fig. 7). Todo ello limitado a la zona de exposición (fig. 8). En contraposición las reacciones fotoalérgicas presentan placas eccematosas con descamación y vesículo-ampollas, acompañadas de prurito y con un inicio más insidioso.
Figura 7. Fototoxicidad secundaria a diurético.
Figura 8. Fototoxicidad secundaria a diurético. Detalle.
Una diferencia importante se establece al hablar del pronóstico, ya que las reacciones fototóxicas tienen una buena evolución eliminando la causa, si bien las fotoalérgicas tienden a la cronicidad.
PACIENTES CON FOTOSENSIBILIDAD
Para concluir, en un paciente con fotosensibilidad debemos seguir el siguiente protocolo:
Historia clínica: antecedentes personales y familiares, tratamiento habitual y reciente, enfermedad actual (inicio, evolución, historia previa de fotoexposición) y respuesta a fotoprotectores.
Pruebas complementarias: hemograma, bioquímica, ANA, anti ADN, anti Ro y anti LA, porfirinas en orina y sangre, y biopsia con inmunofluorescencia.