A pesar de su importancia y de sus aplicaciones, la HbA1c no es generalmente muy conocida. En este trabajo pretendemos dar a conocer muchos de los aspectos de la HbA1c desde su definición hasta su aplicación clínica diaria. En esta segunda parte, repasaremos cuándo debe solicitarse, los distintos métodos para su determinación, los acuerdos alcanzados para la estandarización de estos métodos, las distintas situaciones que pueden interferir en su determinación y, por último, la posibilidad de usar la HbA1c como herramienta de diagnostico de diabetes.
In spite of its importance and its applications, HbA1c is not generally known. In this work we expect to give the knowledge of many aspects of HbA1c from its definition to its diary clinic application. In this second part, we will revise when it is advisable to request it, the different methods for its determination, the agreements which have been got in order to make these methods standard, the different situations which can interfere with its determination and, to conclude, the possibility of using HbA1c as a tool of the diagnostic of Diabetes.
La HbA1c deberá ser realizada de forma rutinaria en todos los pacientes con diabetes, durante la evaluación inicial y, a continuación, como parte de la atención continuada de su enfermedad.
Para cualquier paciente individual, la frecuencia de la medición de HbA1c debe depender de la situación clínica, del régimen de tratamiento utilizado y del juicio del médico. En algunos pacientes con glucemia estable y dentro de objetivos, se pueden hacer las pruebas tan solo dos veces por año, mientras que pacientes inestables o que precisen ser muy intensamente controlados (por ejemplo, mujeres con diabetes tipo 1 gestantes) podrán ser sometidos a pruebas con menos de 3 meses.
La determinación de HbA1c debe ser realizada, al menos, una o dos veces al año (cada 6–12 meses) en todos los pacientes, y en tres o cuatro ocasiones (cada 3–4 meses) en aquellos a los que modifiquemos el tratamiento o no hayan alcanzado los niveles propuestos (nivel de evidencia B)1.
Métodos de medidaExisten más de treinta métodos comercializados para la determinación de la HbA1c, lo que conlleva una sensible diferencia entre los resultados e intervalos de referencia que nos ofrecen los distintos laboratorios a lo largo y ancho del mundo.
Se pueden dividir en dos categorías principales: métodos basados en las diferencias de carga entre componentes glucados y no glucados de la Hb (cromatografía líquida de intercambio iónico y electroforesis) y los métodos basados en las diferencias estructurales entre componentes glucados y no glucados de la Hb (cromatografía de afinidad con columnas de boronato e inmunoensayo)2.
En la actualidad, la cromatografía líquida de alta eficacia (HPLC) de intercambio iónico es considerada el método de referencia en los laboratorios clínicos, fundamentalmente desde que fuera usada para realizar los estudios DCCT y UKPDS. La técnica se basa en la separación de las especies de Hb según las diferencias de carga. Las especies de Hb fluyen de las microcolumnas de intercambio catiónico a diferentes tiempos mediante la aplicación de buffer que incrementa la fuerza iónica. La concentración de cada fracción eluída es medida por un espectrofotómetro cuantificando el área bajo cada pico3.
La creación del US National Glycohemoglobin Standardization Program (NGSP), nacido en 1996, con el fin de extender y reproducir los resultados del DCCT, contribuyó a la formación del llamado «estándar NGSP-DCCT». El método elegido fue la HPLC de intercambio iónico con unos intervalos de referencia en individuos normales de 4–6%, y es el adoptado por la Asociación Americana de Diabetes (ADA), la IDF y la EASD para basar sus objetivos de control y sus algoritmos de tratamiento2.
Pero han coexistido en el tiempo otros dos métodos de estandarización, los métodos sueco y japonés, que también tienen sus territorios de aplicación.
Fundamentalmente por el apoyo de ADA, la estandarización por el método NGSP ha ido alcanzando, poco a poco, hasta el 90% de los laboratorios anglosajones: norteamericanos, ingleses y canadienses. Sin embargo, por ejemplo, en España se limitaba a un 35%, usando el 55% el método de estandarización de la Sociedad Japonesa de Diabetes y el 5% restante otros métodos4.
Todos estos problemas llevan a la International Federation of Clinical Chemistry and Laboratory Medicine (IFCC) en 1995, con el apoyo favorable de todos sus miembros, a intentar generar un método nuevo, más sensible y que pudiera ser tomado como referencia en todo el mundo.
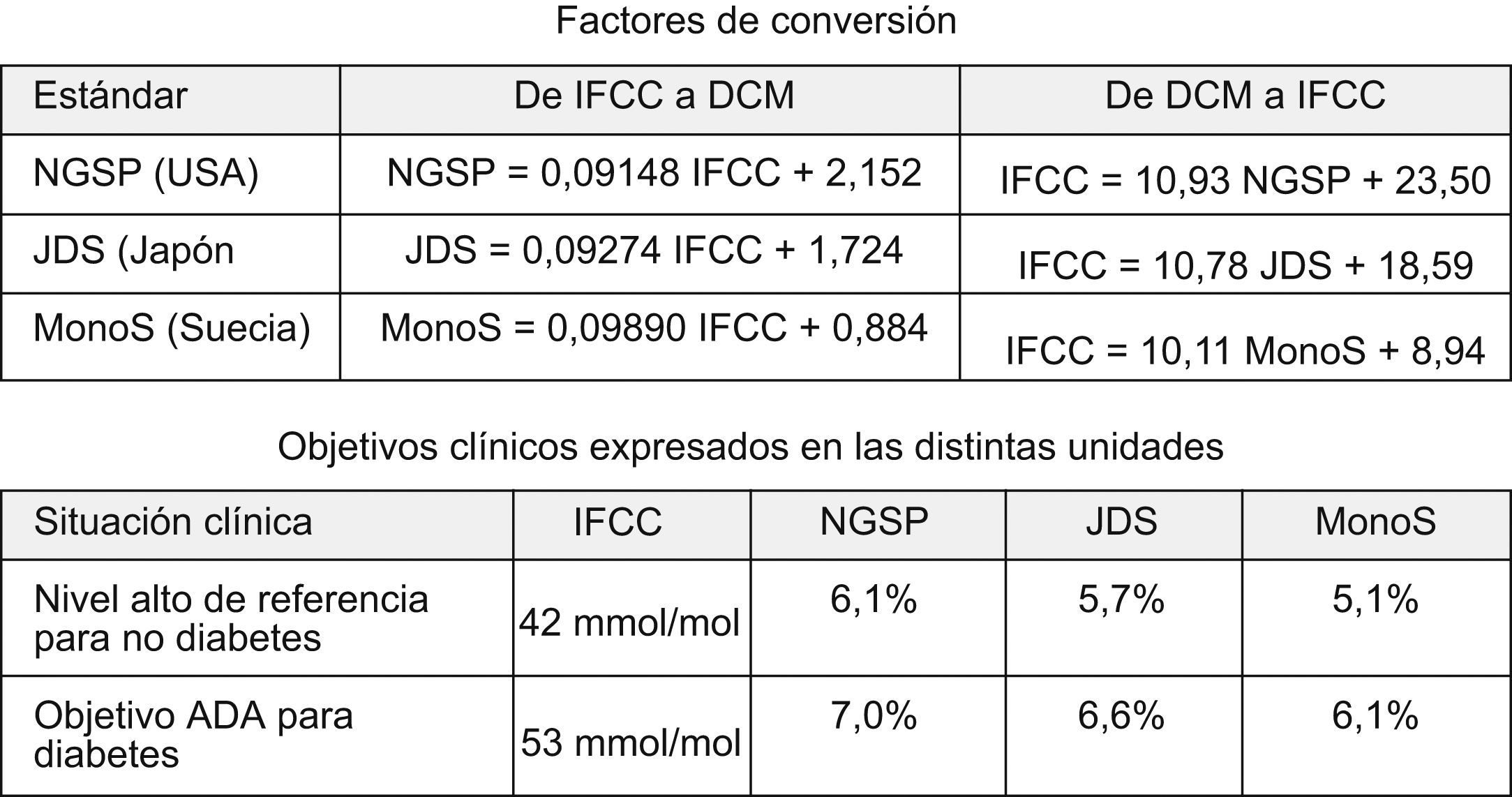
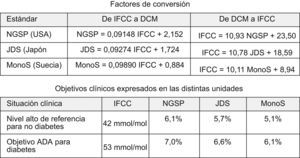
Finalmente en 2004 se publica el método IFCC para la determinación de la HbA1c, realizado mediante espectrometría de masas. Este método resulta mucho más sensible, pero es mucho más complicado, requiere equipamiento especial y resulta muchísimo más costoso, por lo que solo se aconseja su uso para la calibración de otros aparatos y a partir de él se generan las formulas de conversión que permiten el paso de uno a otro método5 (fig. 1).
Se plantea además un cambio en las unidades en las que se expresa la HbA1c, por dos cuestiones: la primera: al ser el nuevo método más sensible, provoca una disminución en los valores de referencia, situándolos entre 2–4%, y el hecho de medir algo tan importante como la HbA1c con unos valores tan pequeños pueda restarle importancia al valor en sí. Y la segunda, la IFCC rechaza seguir usando la expresión en porcentaje y recomienda comenzar a usar la expresión milimoles de HbA1c por mol de Hb (mmol/mol).
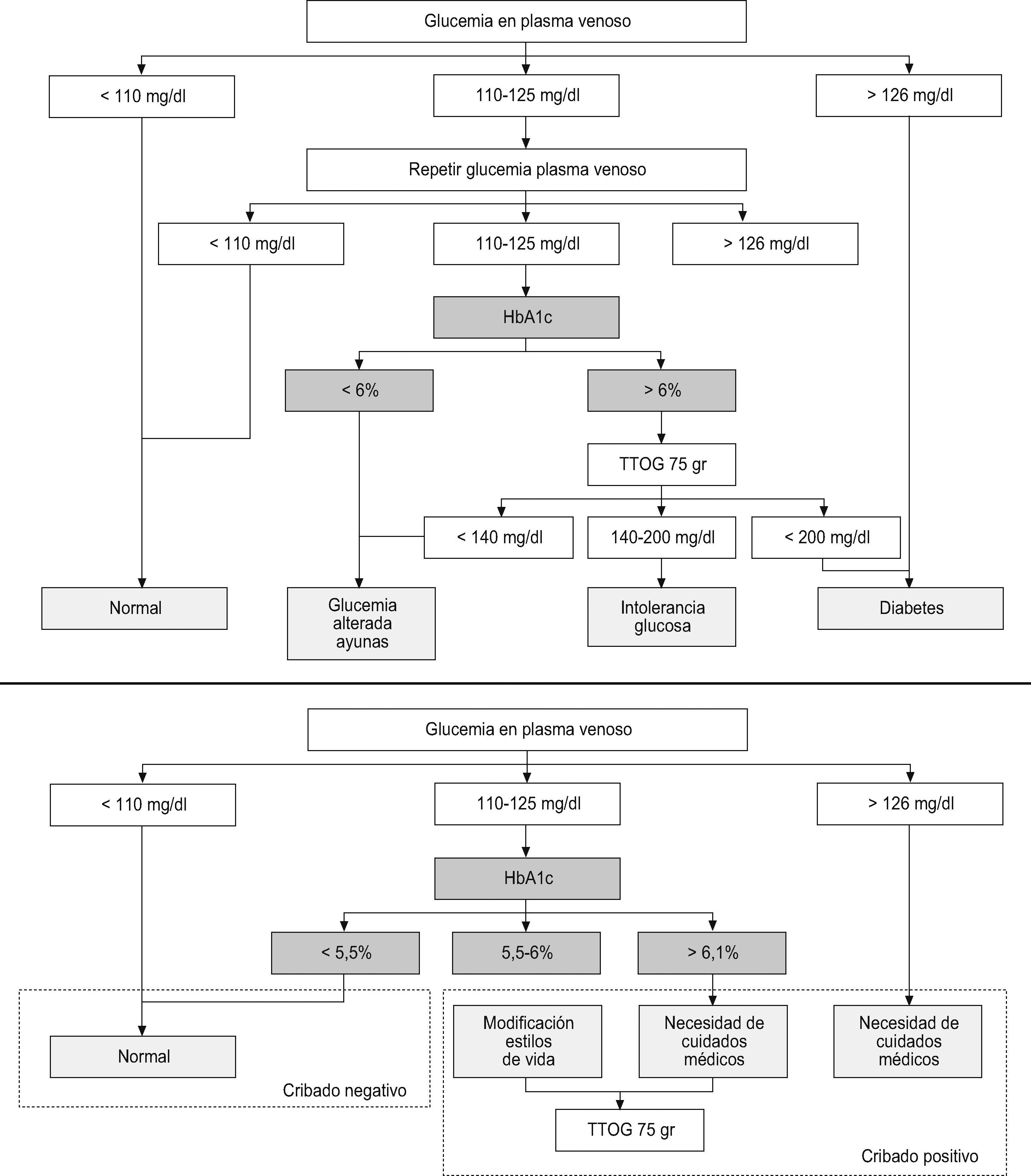
Tantos cambios juntos se ven muy dificultosos para implementarlos de una forma rápida en el día a día del control glucémico. Para facilitarlos se realizan una serie de reuniones, durante 2007, entre las distintas sociedades científicas, que derivan en unas recomendaciones acerca de cómo seria posible aplicar la estandarización de la medida de la HbA1c en todo el mundo, reunidas en el documento de consenso mundial para la estandarización de la medida de la HbA1c propuesto por ADA, IFCC, IDF y EASD6,7 (fig. 2).
Durante el mes de noviembre de 2008, ha tenido lugar la presentación pública, y en el mes de enero de 2009, la publicación on-line en «Avances en Diabetología» de la adaptación española: «Documento de consenso para la armonización de resultados de HbA1c en España», avalado por la SED, la SEMFyC y la Sociedad Española de Química Clínica entre otras. Las recomendaciones se encuentran resumidas en la figura 28.
Se asumen las recomendaciones del consenso mundial, salvo los puntos 5 y 6, los referidos al uso del valor de glucemia media estimada realizados a partir del estudio ADAG. Prácticamente en consonancia con las recomendaciones del consenso para el Reino Unido, en el que participaron 19 sociedades científicas y profesionales, asociaciones de pacientes y de la administración9.
Parece que, de momento, la expresión de los valores de HbA1c en porcentaje y en milimoles está bien aceptada pero no así el tercer valor de expresión, como glucemia media estimada. Entraremos en profundidad en este tema en otro apartado de esta revisión.
Interferencias en la mediciónVarios factores pueden influir en la medida de la HbA1c: los que afecten a los hematíes en su permeabilidad o en su vida media; y los que afecten a la hemoglobina en su tipo, cantidad o calidad. Otros como el sexo, la edad, la raza, la dieta o la estación del año no influyen significativamente sobre los resultados de HbA1c10.
Aquella situación clínica que afecte a la supervivencia de los eritrocitos o disminuya su vida media (hemorragia aguda, anemia hemolítica o ferropénica, transfusión sanguínea, etc.) puede dar resultados falsamente más bajos de HbA1c. Especial atención a pacientes con diabetes, insuficiencia renal crónica y anemia tratada con EPO, ya que se aumenta la presencia de hematíes jóvenes3,10.
Pueden interferir en la determinación la presencia de algunas hemoglobinopatías (Hb S, Hb C, Graz, etc.) o hemoglobinas químicamente modificadas (Hb-carbamilada, Hb-acetilada); dependiendo del tipo de Hb y, fundamentalmente, del método de determinación usado, pueden incrementar o disminuir falsamente los resultados3,11. Existe en la página web del NGSP una tabla que informa de los principales métodos de determinación, de los distintos aparatos y de su posible afectación por los distintos tipos de Hb12.
Han sido identificadas alrededor de 900 variantes de hemoglobina. La mayoría están causadas por mutaciones puntuales en las cadenas α, β, γ o δ de la Hb. Algunas etnias presentan una prevalencia superior de hemoglobinopatías (asiáticos, sudamericanos y africanos subsaharianos)3.
La prevalencia de hemoglobinopatías en España era prácticamente testimonial hace unos años, pero está aumentando debido a una población cada vez más multirracial: 7,7/1000 en una cohorte de recién nacidos en Madrid 2003–0413, 5,57/1000 recién nacidos en Madrid en una muestra más amplia14 y 15/1000 en una cohorte de recién nacidos en Cataluña 2003/2004 alcanzando los 29/1000 recién nacidos solo en población inmigrada15.
La hemoglobina fetal puede estar elevada en el adulto (>1%), en la persistencia hereditaria de hemoglobina fetal (hasta un 30%) y en las β-talasemias (2–20%). Los analizadores HPLC detectan su presencia pero puede interferir en la medición de HbA1c dependiendo del analizador y del porcentaje de hemoglobina fetal presente16.
La Hb carbamilada es la más prevalente de las formas contaminadas de hemoglobina, es una forma estable que aparece en pacientes urémicos debido a la reacción química entre el ácido isociánico, producido en la disociación de la urea, y el extremo N-terminal valina de la cadena β de la Hb. Algunos métodos de determinación no son capaces de distinguir entre ambos tipos de hemoglobina. Su concentración es proporcional a la concentración de urea del paciente, pudiendo alcanzar hasta el 3% de la Hb3.
Altas concentraciones de Hb acetilada aparecen en mutaciones raras del extremo N-terminal de la cadena β favoreciendo su formación. También han sido descritos porcentajes altos en mujeres embarazadas no diabéticas (1,9%), en sujetos alcohólicos (2,7%) y tras la ingestión crónica de ácido acetilsalicílico3.
HbA1c como criterio diagnósticoLas recomendaciones de los distintos comités de diagnóstico, tanto de ADA como de OMS, de forma categórica y siguiendo la línea propuesta desde 1997, insisten en que «el uso de la glucohemoglobina (HbA1c) para diagnóstico de diabetes no está recomendado en este momento»17.
Y quizás la pregunta que haya que hacerse sea: ¿por qué la HbA1c no ha sido nunca considerada como un criterio diagnóstico? Ninguno de los comités la han considerado como criterio diagnóstico por tres razones fundamentales: era una determinación cara, que puede no ser asequible para todo el mundo; la falta de estudios que correlacionen la validez clínica de un punto de corte diagnóstico y, la que parece ser más importante, la falta de estandarización de los distintos métodos de laboratorio usados18.
A pesar de ello, considerar el uso de la HbA1c como criterio diagnóstico es una vieja aspiración de muchos grupos de investigación y ha ido generando a lo largo de los años numerosas publicaciones, desde el metanálisis de Peters et al19, el cual ya en 1996 reunió 18 trabajos y concluyó que «la medición de los niveles de HbA1c puede representar un enfoque razonable para determinar el diagnostico y el tratamiento que requiere la diabetes»; hasta la revisión sistemática de Bennet et al20 en 2007, que agrupando 9 trabajos, concluyó: «la HbA1c, punto de corte >6.1%, y la glucemia en ayunas son herramientas de cribado igualmente eficaces para la detección de la diabetes tipo 2».
Mención aparte haremos del primer y único intento en nuestro país de validar la utilización de la HbA1c para el diagnóstico de diabetes tipo 2, en población de alto riesgo y en atención primaria. Se trata del estudio publicado por Jimenoet al21,22, realizado en 454 sujetos con alto riesgo de padecer diabetes, pertenecientes al estudio Raval Sud en Barcelona. Sus conclusiones fueron que «en sujetos con una determinación de glucemia basal no concluyente (110–125mg/dl), los valores de HbA1c por encima de la media +3 DE (>5,94%) son útiles para orientar el diagnóstico de diabetes e identificar a los que requieren tratamiento».
Pero en los últimos tiempos parece que los problemas antes referidos están en vías de solución: la determinación de HbA1c está mucho más extendida y por lo tanto debería ser más rentable su realización; el punto de corte diagnóstico podría estar alrededor del 6% según los diversos trabajos y, de nuevo, lo más importante, las bases para una estandarización mundial de la determinación de la HbA1c avanzan por buen camino.
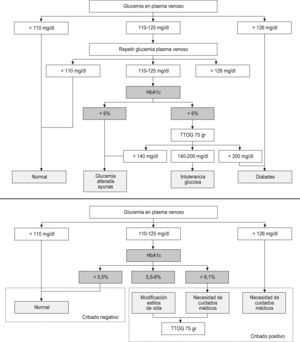
En nuestro país, Manel Mata y Josep Franch, miembros del grupo GEDAPS, diseñaron un algoritmo diagnóstico que usa la determinación de HbA1c, como un paso anterior al TTOG, en aquellos pacientes que tengan un resultado de glucemia venosa en ayunas dentro del rango de glucemia basal alterada entre 110–125mg/dl23.En Japón, Nakagami et al publican los resultados de la aplicación combinada de la glucemia en ayunas y de la HbA1c, siguiendo el sencillo algoritmo de la Japan Diabetes National Survey para la detección de la DMT224 (fig. 3).
La Agencia de Evaluación de Tecnologías Sanitarias del Sistema de Salud Británico (HTA-NHS) ha realizado en 2007 un pormenorizado informe sobre el cribado de DMT2, concluyendo que «la HbA1c no requiere estar en ayunas y en la práctica puede ser la mejor prueba, aunque su costo es mayor que la glucemia en ayunas, pero menor que el TTOG»25.
Y ya en el año 2008, se han publicado las deliberaciones y conclusiones de un panel de expertos reunidos en Estados Unidos, The A1c Screening and Diagnosing Review Panel26, con el objetivo de desarrollar un consenso sobre el cribado y diagnóstico de la diabetes y con especial referencia al uso, para ello, de la HbA1c.
Los pilares que fundamentan el uso de la HbA1c como prueba de cribado y diagnóstico son:
- •
La HbA1c no requiere que el paciente esté en ayunas y refleja la glucemia de un largo periodo.
- •
Los métodos de determinación de la HbA1c están siendo estandarizados en todo el mundo y resultan fiables.
- •
Los errores que afectan la determinación de HbA1c son poco frecuentes y pueden ser minimizados por la confirmación del diagnóstico con pruebas específicas de glucosa en plasma.
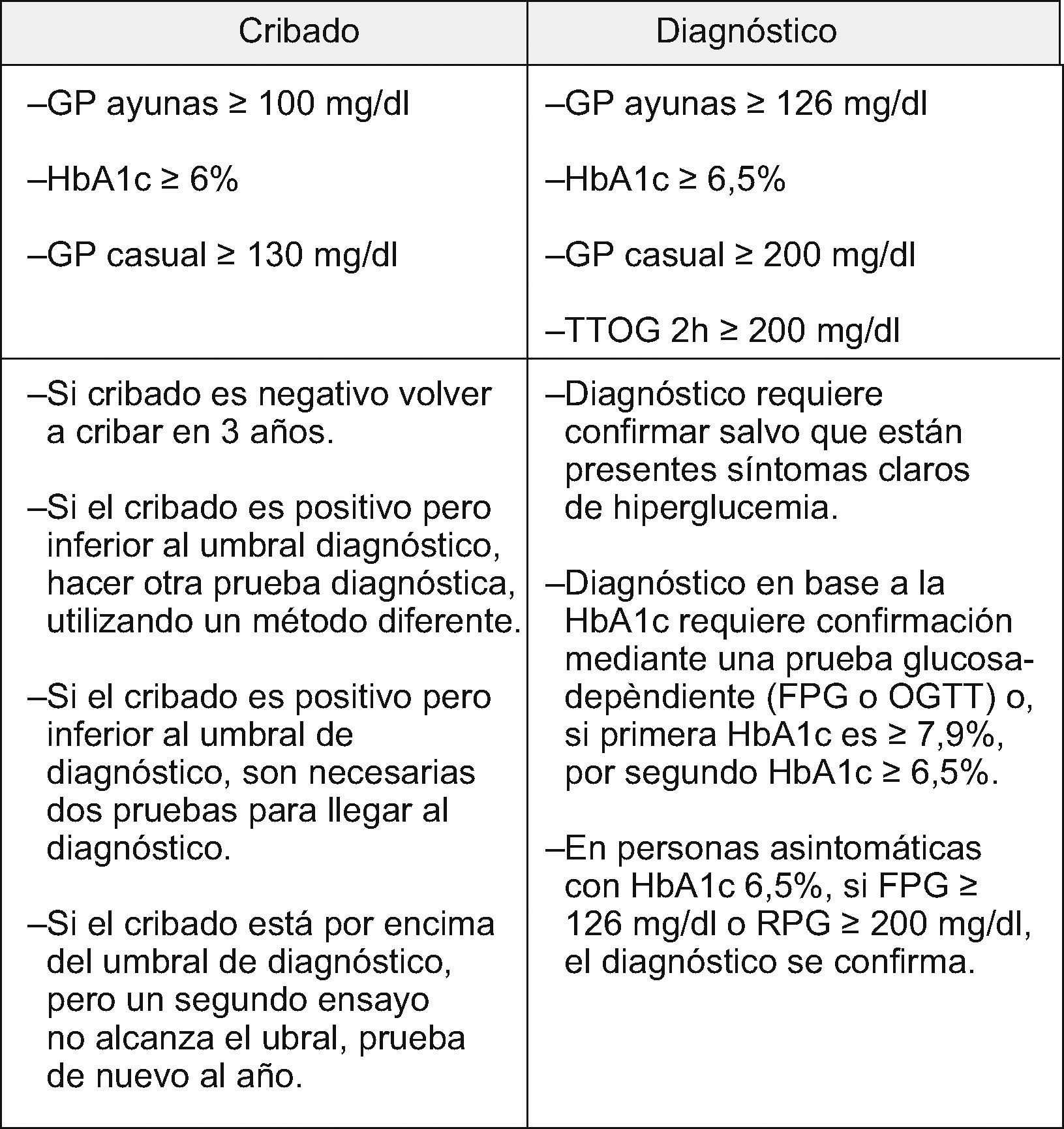
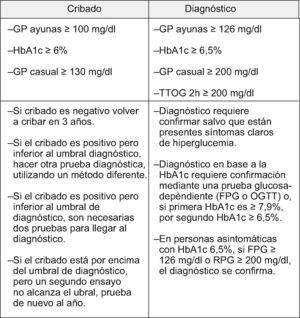
Y con respecto al uso de la HbA1c como herramienta diagnóstica concluyen (fig. 4):
- •
HbA1c ≥6,5–6,9%, confirmada por una prueba glucosa especifica (GP ayunas o TTOG), establece el diagnóstico de diabetes.
- •
HbA1c ≥7%, confirmada por otra HbA1c o por una prueba glucosa especifica (GP ayunas o TTOG), establece el diagnóstico de diabetes.
Criterios propuestos para el cribado y diagnóstico de diabetes por The A1c Screening and Diagnosing Review Panel. Tomada de Saudek et al26.
Y quizás la prueba más clara de que el algoritmo diagnóstico de la diabetes tipo 2 vaya a cambiar sea la afirmación recogida en las Clinical Practice Recommendations of Standards Medical Care in Diabetes 200927: «El comité conjunto de la ADA, la EASD y la Federación Internacional de Diabetes (IFC) recomienda que probablemente se convierta la HbA1c como prueba preferida para diagnóstico de la diabetes. Los puntos de corte diagnósticos se están discutiendo en el momento de la publicación de la presente declaración».
Los autores declaran no tener ningún conflicto de intereses.
A los compañeros del Servicio de Bioquímica Clínica del Hospital de La Línea de la Concepción, encargados de la medición y estandarización de la HbA1c, por su inestimable ayuda.
Este autor pertenece al Grupo Diabetes de SEMERGEN.