El objetivo del estudio es conocer el número de pacientes incluidos en el servicio de tratamiento con anticoagulantes orales (TAO) y el número de ellos posteriormente seguidos en Atención Primaria (AP) tras la descentralización del TAO.
Material y métodosEstudio descriptivo transversal de agosto 2006 a mayo 2009 en un Área de AP. Se monitorizaron mensualmente indicadores de cobertura y seguimiento extraídos de la historia clínica informatizada. Se elaboró un protocolo de atención y se diseñó una estrategia de formación para profesionales.
ResultadosEl número de pacientes incluidos en TAO fue 9.950 (prevalencia 1,8%) El indicador de cobertura alcanzó el 70% a los 9 meses de la implantación, permaneciendo después en valores ligeramente superiores. El indicador de seguimiento se monitorizó posteriormente, manteniéndose en el 75%. La edad media de los incluidos fue de 74,5 años y el 52% fueron mujeres. La indicación más frecuente fue la fibrilación auricular no valvular (51,3%). El porcentaje de pacientes con control adecuado fue 79,2%. En el 1,67% de los pacientes se dio alguna complicación hemorrágica, en general, leve.
ConclusionesLa cobertura, el seguimiento y el grado de adecuado control de los pacientes en TAO tras su implantación en AP son elevados, con una baja incidencia de complicaciones hemorrágicas. Este hecho y las características de los pacientes incluidos parecen avalar que un mayor número de pacientes podrían ser seguidos en AP. Sería necesario definir exactamente el perfil de los pacientes susceptibles de seguimiento en atención hospitalaria.
The objective of the study is to determine the number of patients on treatment with oral anticoagulants (OAT) in centralised service, and the number of them subsequently followed-up in Primary Care (PC) after the decentralisation of the OAT.
Material and methodsCross-sectional descriptive study from August 2006 to May 2009 in a PC area. Coverage and follow-up indicators extracted from computerised medical history were monitored monthly. A care protocol was developed and a training strategy was designed for professionals.
ResultsThe number of patients included in OAT was 9950 (prevalence 1.8%) The coverage indicator reached 70% after 9 months introduction, then remaining at slightly higher values. The follow-up indicator, monitored later, remained at 75%. The mean age was 74.5 years and 52% were women. The most frequent indication was non-valvular atrial fibrillation (51.3%). The percentage of patients with adequate control was 79.2%, and 1.67% of patients had a, generally mild, bleeding complication.
ConclusionsCoverage, follow-up and the level of adequate monitoring of OAT in patients followed-up in PC are high, with a low incidence of bleeding complications. This fact and the characteristics of the patients included seem to endorse a greater number of patients could be followed-up in PC. The profile of monitorable patients in hospital care needs to more accurately defined.
En 2005 el Servicio Madrileño de Salud marcó como objetivo la descentralización del seguimiento del tratamiento anticoagulante oral (TAO) mediante determinación capilar del INR en los Equipos de Atención Primaria (EAP)1. En el primer trimestre de 2006 se inició este proceso en el Área 11 de Madrid, compuesta por 42 EAP que atendían a una población de 748.000 ciudadanos mayores de 14 años, de los que 12.000 estaban en TAO.
Hasta ese momento el seguimiento de todos los pacientes en TAO del área (también los inmovilizados en los domicilios) era realizado por profesionales de Atención Especializada (AE) en los centros de especialidades periféricos (CEP), principalmente hematólogos y analistas clínicos. Cada CEP se encargaba de la extracción de la muestra (en el centro o en el domicilio del paciente) y del seguimiento de los pacientes de los centros de salud (CS) próximos.
A priori, el cambio implicaba superar reticencias por parte de los ciudadanos que, acostumbrados a la atención en AE, no encontraban claras ventajas a la descentralización en sus CS2: en general los CEP estaban próximos a estos (por tanto, la mejora en la accesibilidad era relativa)3, en AE ya se utilizaban coagulómetros capilares y se detectaba cierta desconfianza a que el control del TAO no lo realizaran «especialistas». Tampoco parecía ser una necesidad sentida por los profesionales de AP que veían una importante carga de trabajo adicional fruto de la descentralización, y un esfuerzo formativo inicial al no haber ejercido las competencias relacionadas con el TAO en mucho tiempo.
Por otro lado, esta descentralización suponía la definición e implementación de una serie de procesos dirigidos a:
- –
Monitorizar el grado de cobertura y seguimiento de los pacientes alcanzado en cada momento. Las escasas evidencias existentes establecen que aproximadamente el 70% de los pacientes en TAO pueden ser seguidos en AP, sin que exista una clara definición de los criterios clínicos que han llevado a la elección de este estándar. Esta descentralización parecía una oportunidad para avanzar en la demostración de la hipótesis de que dicho porcentaje podría ser mayor4.
- –
Asegurar una adecuada provisión del material necesario, en especial del número de tiras reactivas para la determinación del INR a los CS. La dificultad existente para la adecuada asignación de otros materiales utilizados en el seguimiento de pacientes crónicos, como por ejemplo las tiras para la determinación de la glucemia capilar, parecía recomendar establecer unos criterios definidos y reales.
De esta forma, junto con el objetivo institucional de lograr la implantación del seguimiento del TAO en los CS del Área, se estableció el objetivo principal de conocer de manera exhaustiva el porcentaje de pacientes incluidos en el servicio de TAO y el porcentaje de dichos pacientes que mantenían un seguimiento en AP, así como la evolución de ambos indicadores a lo largo del tiempo2.
Como objetivos secundarios de este proyecto, se marcaron:
- 1.
Establecer unos criterios objetivables, mesurables y fácilmente actualizables para la asignación de tiras reactivas para la determinación del INR, y establecidos en función del número de pacientes seguidos en AP y del grado de control clínico.
- 2.
Conocer el perfil clínico de los pacientes seguidos en AP y la incidencia de complicaciones derivadas del TAO y de eventos tromboembólicos a pesar de este.
Se diseñó un estudio descriptivo en el que la recogida de datos se realizó a lo largo del periodo de estudio, desde agosto de 2006 a mayo de 2009, de forma paralela a la estrategia de implantación del servicio de TAO en el Área.
En primer lugar se dotó a cada equipo de dos coagulómetros, uno para la atención en el centro y otro para el control de los pacientes inmovilizados en el domicilio. Posteriormente se dotó a las residencia públicas situadas en el Área, del mismo modo que a los EAP y a las residencias privadas se les propuso acordar con el EAP la utilización del coagulómetro en horario de no apertura del centro, o solicitar a la empresa proveedora el coagulómetro y las tiras al área. Cuando la implantación del Servicio estaba en marcha se consideró oportuno dotar de más coagulómetros a los EAP, hecho que se estableció en función de la cobertura alcanzada por cada uno de ellos. La adjudicación de tiras reactivas y coagulómetros incorporó también un programa informático de ayuda al cálculo de dosis e impresión de la hoja de dosificación para pacientes. De forma simultánea a la dotación de coagulometros a cada EAP, se impartió en todos ellos un taller de formación a los profesionales sanitarios en el manejo del coagulómetro, consistente en una sesión teórica de una hora y 4 sesiones prácticas de dos horas con pacientes reales, así como del manejo del programa informático3.
En cuanto a la formación dirigida a actualizar las competencias clínicas de los profesionales en el control del TAO, se elaboró en coordinación con AE un protocolo clínico5,6 que se distribuyó entre todos los profesionales sanitarios, con el objetivo de que se difundiera en las sesiones de autoformación de los EAP. Aquellos EAP que precisaron formación complementaria la recibieron en forma de taller impartido por un técnico de la Unidad de Calidad del Área.
Se estableció un sistema de información que permitiera definir los indicadores clave destinados a monitorizar el proceso2:
- –
Indicador de cobertura: número de personas mayores de 14 años en TAO incluidas en el protocolo de TAO de la historia clínica informatizada (OMI-AP) dividido entre el número de persona mayores de 14 años con prescripción de anticoagulantes orales (acenocumarol o warfarina) en el último año. Según la evidencia científica disponible2,4,7, el 70% de los pacientes en TAO tiene unas cifras estables de INR y, por tanto, deberían ser controlados en AP: el 30% restante se asume que tiene cierta inestabilidad en sus controles y puede ser susceptible de derivación a AE si el médico de familia lo considera oportuno.
- –
Indicador de seguimiento: número de pacientes con al menos una determinación del INR en los últimos tres meses sobre el total de pacientes incluidos en el protocolo.
Se definieron los criterios que en adelante determinarían el número máximo mensual de tiras reactivas disponibles para cada EAP, que son:
- –
Aspectos técnicos de la determinación de INR. Se estima que cada determinación de INR precisa 1,05 tiras reactivas, ya que en algunos casos existen errores en la técnica o accidentes que hacen perder las tiras, etc.
- –
Criterios clínicos. Se estima que los pacientes estables (el 70%) precisan una determinación cada mes y los inestables 2,5.
- –
La cobertura alcanzada en cada momento. Así:
- ∘
Los EAP que tienen una cobertura menor del 70% se supone que se trata exclusivamente de pacientes estables, y por tanto el cálculo de tiras se hace en función de una determinación al mes por 1,05 tiras por determinación. Por ejemplo, un EAP con 2.000 pacientes en TAO que solo ha incluido a 1.000 en seguimiento en sus consultas, tiene una cobertura del 50%; se puede asumir que todos ellos serán pacientes estables (por eso han sido incluidos en seguimiento en AP). El número máximo de tiras disponibles al mes será 1.050 (1.000 pacientes x 1 determinación/ mes x 1,05 tiras/ determinación).
- ∘
Cuando un EAP logra coberturas por encima del 70% el número de tiras se calculaba de la siguiente forma: hasta el 70% del total de pacientes incluidos una determinación al mes por 1,05 tiras por determinación. Para el total de pacientes que superan ese 70% 2,5 determinaciones al mes por 1,05 tiras por determinación. Ejemplo: el mismo EAP que asume el control de 1.600 de los 2.000 pacientes en TAO alcanza una cobertura del 80%. Se asume que 1.400 (70% estables) precisarán 1.470 tiras al mes (1.400 x 1 x 1,05) y que 200 (10% restante, inestables) precisarán 525 (200 x 2,5 x 1,05); total: 1.995 tiras al mes.
- ∘
Variables
| Variable | Categorías |
| Edad (años) | |
| Sexo | Hombre/mujer |
| Motivo por el que se inició el TAO | –FA no valvular |
| –FA con valvulopatía reumática | |
| –Prótesis valvular mecánica (moderna) | |
| –Embolismo pulmonar | |
| –Cardioversión de FA | |
| –FA con cardiopatía congénita | |
| –TVP distal en paciente no quirúgico | |
| –Miocardiopatía dilatada | |
| –Prótesis valvular biológica | |
| –Valvulopatía reumática sin FA | |
| –Trombo mural tras IAM | |
| –TVP próximal o distal postquirúrgico | |
| –FA con tirotoxicosis | |
| –Recurrencia tromboembolismo durante o tras TAO | |
| –Síndrome antifosfolípido | |
| –Síndrome genético de hipercoagulabilidad persistente | |
| Duración prevista del TAO al inicio | Indefinida/ temporal |
| Valor del INR | |
| Complicaciones hemorrágicas del TAO | Hemorragia poco significativa |
| –Epistaxis leve | |
| –Gingivorragia nocturna | |
| –Sangre roja en heces por hemorroides y/o fisura | |
| –Equimosis aislada | |
| –Hemorragia conjuntival | |
| –Esputos sanguinolentos | |
| –Metrorragia durante la menstruación | |
| Hemorragias leves: | |
| –Epistaxis recurrente | |
| –Gingivorragia recurrente | |
| –Equimosis espontánea grande | |
| Hemorragia mayor: | |
| –Hematuria, hematemesis o melenas | |
| –Rectorragia o hematoquecia | |
| –Metrorragia fuera de la menstruación | |
| Eventos tromboembólicos (fracaso terapéutico del TAO) | –SNC: ACVA, TIA |
| –Cardiovascular | |
| –Periférico: TVP | |
| Grado de control de la TAO | –Adecuado/ inadecuado |
ACVA: accidente cerebrovascular agudo; FA: fibrilación auricular; TIA: trastorno isquémico agudo; TVP: trombosis venosa profunda.
Para conocer si el control del INR era o no el adecuado se siguieron los criterios establecidos por el Comité Británico de Estándares en Hematología8, que considera control adecuado cuando se cumplen los siguientes criterios:
- –
El 50% o más de las determinaciones deben encontrarse dentro de un rango de 0,5 unidades de INR por encima y por debajo del INR establecido en el protocolo clínico (tabla 2).
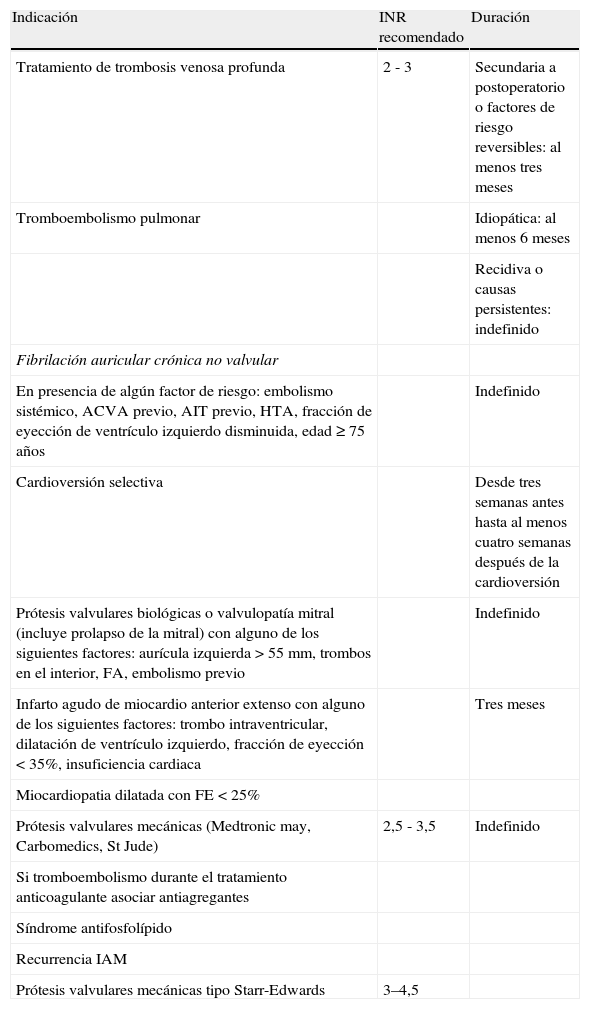
Tabla 2.Protocolo clínico
Indicación INR recomendado Duración Tratamiento de trombosis venosa profunda 2 - 3 Secundaria a postoperatorio o factores de riesgo reversibles: al menos tres meses Tromboembolismo pulmonar Idiopática: al menos 6 meses Recidiva o causas persistentes: indefinido Fibrilación auricular crónica no valvular En presencia de algún factor de riesgo: embolismo sistémico, ACVA previo, AIT previo, HTA, fracción de eyección de ventrículo izquierdo disminuida, edad ≥ 75 años Indefinido Cardioversión selectiva Desde tres semanas antes hasta al menos cuatro semanas después de la cardioversión Prótesis valvulares biológicas o valvulopatía mitral (incluye prolapso de la mitral) con alguno de los siguientes factores: aurícula izquierda>55mm, trombos en el interior, FA, embolismo previo Indefinido Infarto agudo de miocardio anterior extenso con alguno de los siguientes factores: trombo intraventricular, dilatación de ventrículo izquierdo, fracción de eyección<35%, insuficiencia cardiaca Tres meses Miocardiopatia dilatada con FE<25% Prótesis valvulares mecánicas (Medtronic may, Carbomedics, St Jude) 2,5 - 3,5 Indefinido Si tromboembolismo durante el tratamiento anticoagulante asociar antiagregantes Síndrome antifosfolípido Recurrencia IAM Prótesis valvulares mecánicas tipo Starr-Edwards 3–4,5 - –
El 80% o más de las determinaciones deben encontrarse dentro de un rango de 0,75 unidades de INR por encima y por debajo del INR establecido en el protocolo clínico (tabla 2).
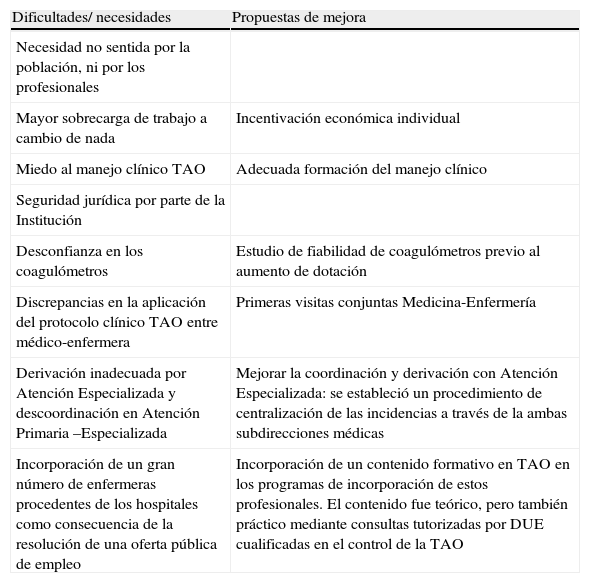
En los momentos iniciales del proceso de cambio se detectaron ciertas resistencias o dificultades. Unos meses después del inicio de la descentralización, algunos EAP (sin una situación o características concretas que lo justificasen) mantenían coberturas del 0%, lo cual hacía sospechar una resistencia de los profesionales al cambio, más aún teniendo en cuenta que algunos de estos centros tenían un perfil de actividad y docente muy adecuado. Para conocer esas resistencias y revertir esta situación se creó un grupo de trabajo al que se convocó a los coordinadores y/ o responsables de enfermería de esos EAP. De las conclusiones de este grupo, y de la información recibida mensualmente de los EAP para la monitorización mensual de la cobertura, se identificaron una serie de áreas de mejora y se establecieron medidas para facilitar el cambio (tabla 3). Para implementar estas medidas de forma rápida, en caso de no alcanzar mejoras en los indicadores o de darse desviaciones negativas, se analizaba la situación con el coordinador o con el responsable de enfermería del EAP.
Resistencias
| Dificultades/ necesidades | Propuestas de mejora |
| Necesidad no sentida por la población, ni por los profesionales | |
| Mayor sobrecarga de trabajo a cambio de nada | Incentivación económica individual |
| Miedo al manejo clínico TAO | Adecuada formación del manejo clínico |
| Seguridad jurídica por parte de la Institución | |
| Desconfianza en los coagulómetros | Estudio de fiabilidad de coagulómetros previo al aumento de dotación |
| Discrepancias en la aplicación del protocolo clínico TAO entre médico-enfermera | Primeras visitas conjuntas Medicina-Enfermería |
| Derivación inadecuada por Atención Especializada y descoordinación en Atención Primaria –Especializada | Mejorar la coordinación y derivación con Atención Especializada: se estableció un procedimiento de centralización de las incidencias a través de la ambas subdirecciones médicas |
| Incorporación de un gran número de enfermeras procedentes de los hospitales como consecuencia de la resolución de una oferta pública de empleo | Incorporación de un contenido formativo en TAO en los programas de incorporación de estos profesionales. El contenido fue teórico, pero también práctico mediante consultas tutorizadas por DUE cualificadas en el control de la TAO |
El liderazgo de todo este proceso pivotó desde el principio en un miembro del equipo directivo del Área, que fue el responsable de todo lo relacionado con la fase de despliegue y consolidación. Además, tras esta fase, para el seguimiento se incluyeron los resultados de TAO mensualmente en las comisiones directivas del Área, en las reuniones de seguimiento de objetivos de la dirección con las comisiones directivas de los EAP y en los consejos de gestión del área.
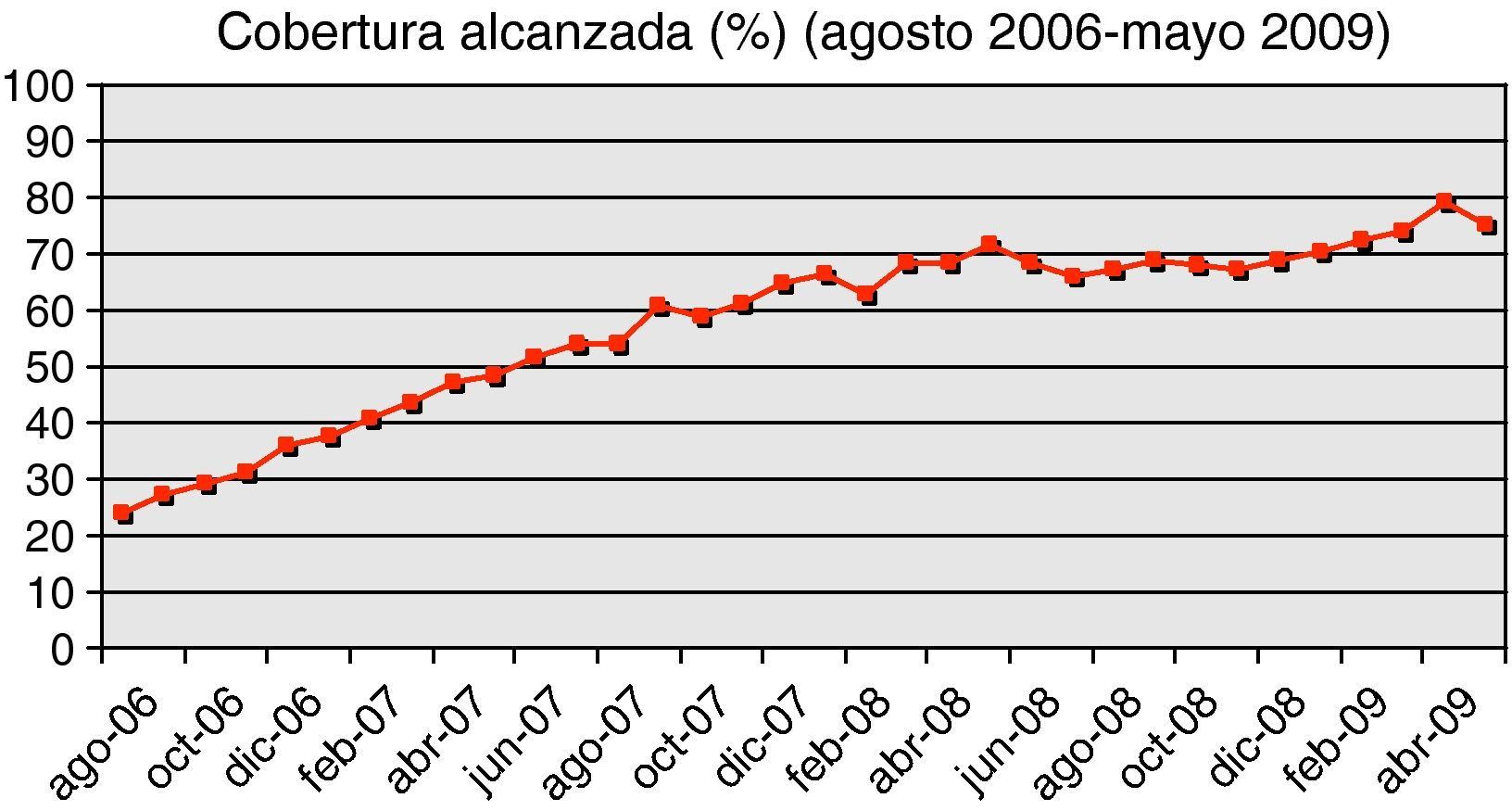
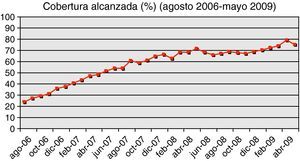
ResultadosEl indicador de cobertura se monitorizó desde el segundo mes de implantación del servicio (agosto 2006) hasta la actualidad. Como se puede observar en la figura 1 la cobertura ha tenido un incremento constante y mantenido hasta alcanzar el 70%, permaneciendo después en valores ligeramente superiores a esta cifra. Actualmente todos los EAP del Área realizan seguimiento de los pacientes en TAO incluidos en el protocolo, y se evalúa mensualmente el indicador de cobertura por EAP, distrito sanitario y Área.
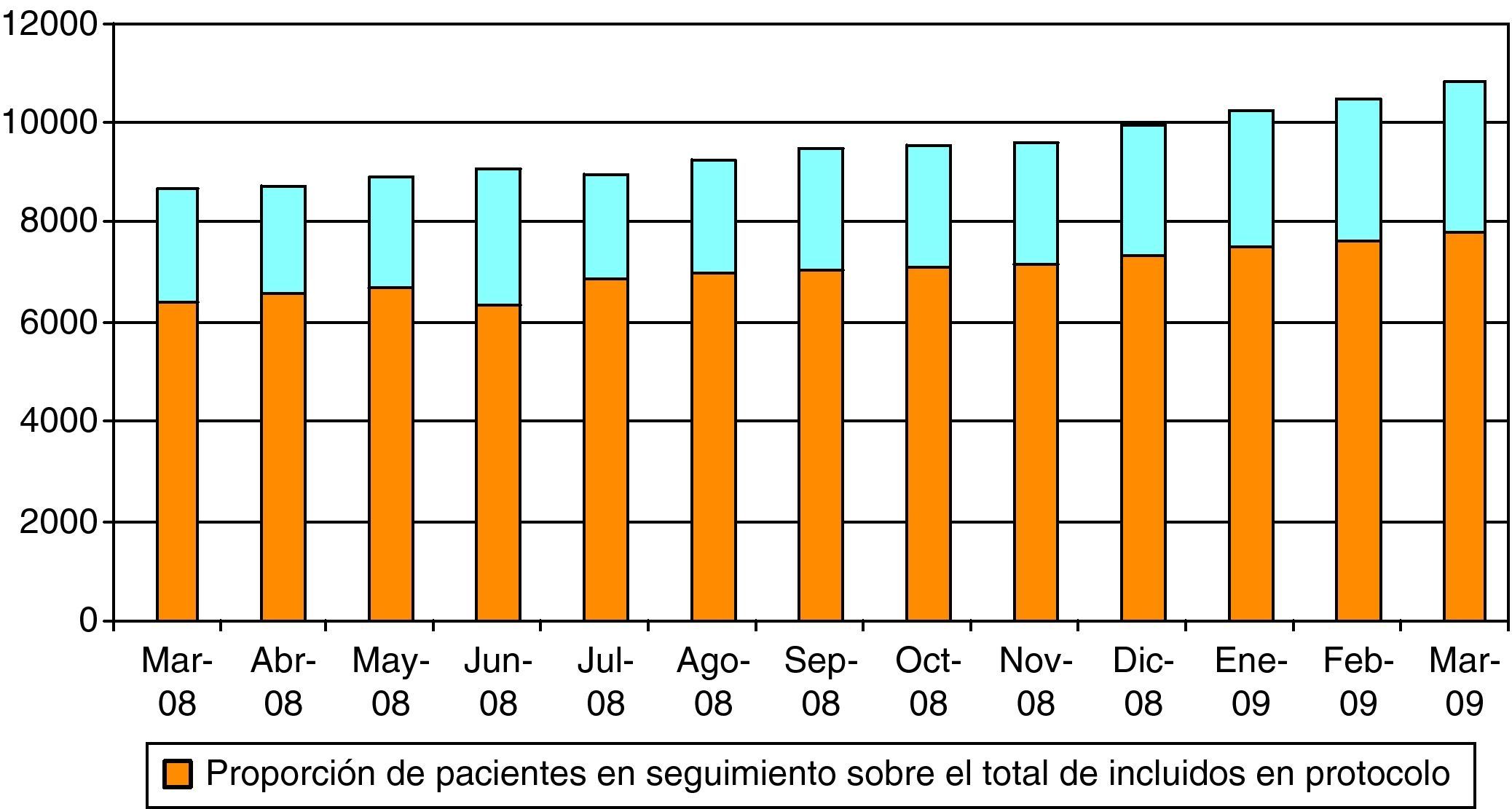
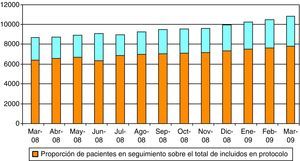
Entendiendo que el primer objetivo era incluir al mayor número posible de los pacientes susceptibles de control en AP, el indicador de seguimiento no se comenzó a monitorizar hasta que la cobertura se estabilizó en cifras cercanas a lo recomendado (70%) y no antes, hecho que ocurrió en marzo de 2008 (fig. 1). Se decidió hacer una monitorización de este indicador durante una año (fig. 2), en la que se observa que de manera estable en el tiempo este indicador se mantiene en el 75%, es decir, aproximadamente el 25% de los incluidos en protocolo TAO no son posteriormente seguidos en AP.
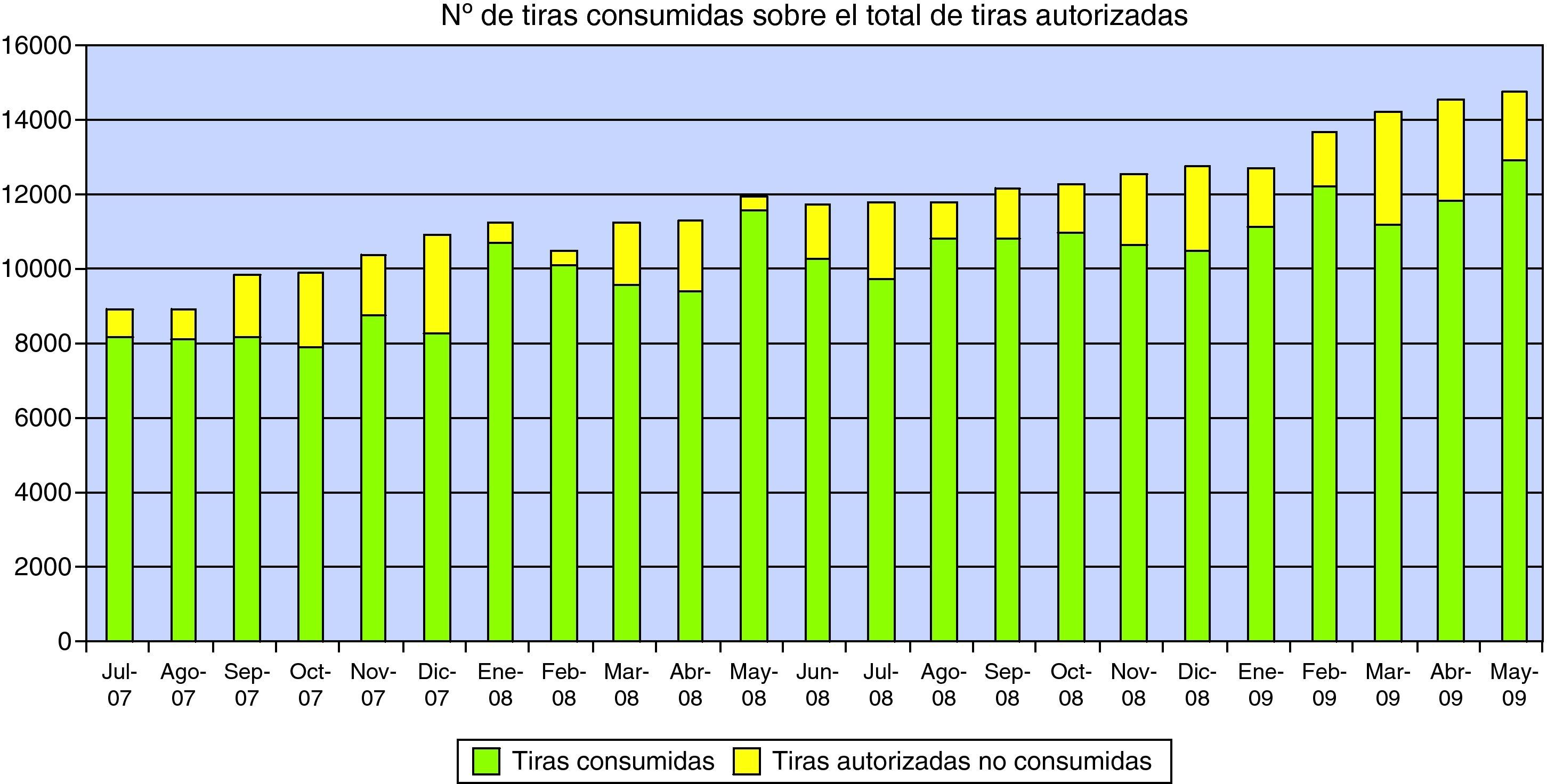
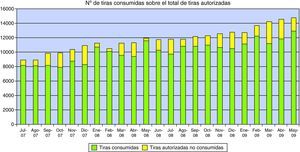
Los resultados obtenidos en cuanto a provisión de tiras se muestran en la figura 3. A grandes rasgos se observa que en todo momento el número de tiras reactivas utilizadas por cada EAP es siempre inferior al máximo disponible que se había estimado previamente.
Como se señaló anteriormente, a lo largo del año 2008 se analizaron algunas características de los pacientes en TAO. A finales de ese año el número de pacientes en TAO, pacientes que han recibido una prescripción de acenucomarol (Sintrom®) o warfarina (Aldocumar®) en el último año era de 14.502, lo que supone una prevalencia en mayores de 14 años del 1,8%. De estos 14.502 pacientes anticoagulados, 9.950 se habían incluido, lo que suponía una cobertura del 68,6%.
La edad media de los incluidos fue de 74,5 años, con una mediana de 79 y un rango de 16 a 97 años. El 52% de los pacientes anticoagulados eran mujeres. La causa más frecuente que originó la indicación de TAO fue la fibrilación auricular no valvular (51,3%). La duración estimada de la anticoagulación al ser incluido el paciente era indefinida en el 97,4% de los casos. El porcentaje de pacientes con control adecuado según el primer criterio establecido (50% de las determinaciones con variaciones menores de 0,5 del INR) fue del 79,2%, y según el segundo criterio (80% de las determinaciones con variaciones menores de 0,75 del INR) del 84,9%.
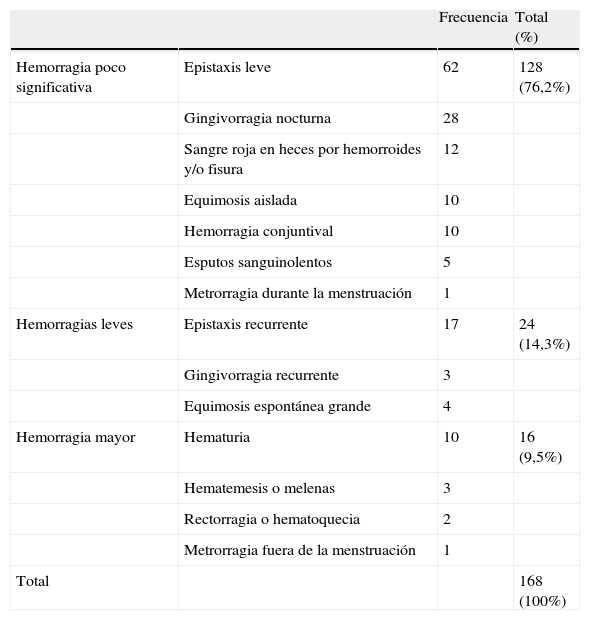
Respecto a los episodios tromboembólicos ocurridos durante 2008 en los pacientes incluidos en el protocolo, tres pacientes tenían registrado como complicación accidente cerebrovascular agudo (ACVA), uno tromboembolismo pulmonar y otro trombosis venosa profunda. Aparecieron complicaciones hemorrágicas derivadas del TAO en el 1,67% (168) de los pacientes incluidos, siendo en su mayoría de carácter leve (tabla 4).
Distribución de las complicaciones hemorrágicas
| Frecuencia | Total (%) | ||
| Hemorragia poco significativa | Epistaxis leve | 62 | 128 (76,2%) |
| Gingivorragia nocturna | 28 | ||
| Sangre roja en heces por hemorroides y/o fisura | 12 | ||
| Equimosis aislada | 10 | ||
| Hemorragia conjuntival | 10 | ||
| Esputos sanguinolentos | 5 | ||
| Metrorragia durante la menstruación | 1 | ||
| Hemorragias leves | Epistaxis recurrente | 17 | 24 (14,3%) |
| Gingivorragia recurrente | 3 | ||
| Equimosis espontánea grande | 4 | ||
| Hemorragia mayor | Hematuria | 10 | 16 (9,5%) |
| Hematemesis o melenas | 3 | ||
| Rectorragia o hematoquecia | 2 | ||
| Metrorragia fuera de la menstruación | 1 | ||
| Total | 168 (100%) |
La implantación de un servicio en un área de salud de las dimensiones del Área 11 de AP de Madrid parecía inicialmente una oportunidad, no sólo para monitorizar el grado de despliegue sino para, utilizando una metodología concreta, aportar nuevas evidencias sobre el tema.
Debido al tamaño de la población adscrita al Área 11, y al conocimiento previo del total de mayores de 14 años en TAO antes de la descentralización en los EAP, haber logrado un aumento progresivo de la cobertura ha supuesto un número de pacientes muy significativo, que permite extraer conclusiones y generar nuevas hipótesis.
La monitorización de la cobertura con una periodicidad determinada (mensual), y no en períodos aleatorios, ha permitido también detectar «estancamientos» en muy corto espacio de tiempo y realizar actuaciones específicas según las necesidades detectadas.
Como indica la evidencia actual el 70% de los pacientes en TAO se consideran pacientes estables y son susceptibles de seguimiento en AP2,4,7. En el Área 11 esta cobertura se alcanzó aproximadamente a los dos años de haber iniciado la descentralización, momento a partir del cual se mantiene estable con una ligera tendencia al alza que será preciso analizar en el futuro. Parece razonable que haya sido necesario este tiempo para lograr esta cobertura y su estabilidad, dado el importante volumen de pacientes y las resistencias iniciales.
De la evaluación de las características de los pacientes en TAO realizada en el año 2008, se pueden extraer una serie de conclusiones de interés. La primera es que la edad media de 74,5 años de los pacientes en TAO seguidos en los EAP es algo superior (con un rango muy amplio) a la encontrada en otros estudios3,7. Se evidencia también que un elevado número de pacientes controlados en AP han alcanzado un control muy adecuado, y que las complicaciones hemorrágicas y los eventos tromboembólicos han sido mínimos3,7,9.
Varios hechos avalan la hipótesis de que este estándar del 70% podría ser mayor en AP10. En primer lugar, en este estudio se evidencia que en el Área 11 se han alcanzado ya coberturas mayores del 70%, además con un adecuado control4–6,11. Por otra parte, a la vista de la elevada edad de los pacientes incluidos en protocolo en el Área 11, podría ser que los pacientes inestables (por tanto en seguimiento en AE) fuesen pacientes más jóvenes que generalmente tienen más dificultades para mantener unos hábitos de vida constantes, imprescindibles para la estabilidad en el INR5,11. AP sería el nivel asistencial más adecuado para el abordaje de estas dificultades en estos pacientes jóvenes. En tercer lugar, parece que los pacientes con procesos graves que determinan el TAO se derivarían a AE para el control del INR, hecho que no aporta valor al seguimiento de dicho proceso, dado que esta derivación es al analista clínico o hematólogo, que en general no asumen aspectos del proceso clínico, y no al especialista que estableció la indicación del TAO.
Por tanto, parece necesario diseñar nuevos estudios que pongan de manifiesto qué porcentaje del total de pacientes en TAO es realmente susceptible de seguimiento en AP, manteniendo unos elevados estándares de calidad en la atención.
Este trabajo ha evidenciado que establecer unos criterios claros previamente definidos en la asignación de tiras reactivas para el control del TAO permite detectar adecuadamente las necesidades de tiras, programar su recepción y adquisición eficazmente e identificar el máximo disponible de tiras reactivas por EAP y mes; además, garantiza su abastecimiento de forma fluida, evita caducidades y promueve el adecuado registro de la información en la historia clínica. Por otra parte, el enfoque clínico de estos criterios aplicado a un proceso estructural, como la asignación de tiras reactivas para el control del TAO, ha permitido identificar instrumentos de gestión que serían válidos para la implantación de nuevos servicios y mejorar la aceptación por los profesionales sanitarios. En definitiva, la utilización de información clínica podría mejorar la eficiencia en la asignación del material necesario para el adecuado control de otras patologías crónicas.
Se observa que el número de tiras consumidas siempre ha sido inferior al máximo estimado. Esta diferencia podría tener dos causas. En primer lugar, el cálculo del máximo estimado se realiza según el número de pacientes incluidos en protocolo, y hay que tener en cuenta que un 25% de los incluidos no han sido seguidos en los tres últimos meses (fig. 2). En segundo lugar, es probable que el número estimado de tiras consumido en cada determinación (1,05) actualmente sea inferior, al haber desarrollado los profesionales habilidades en el manejo del coagulómetro.
Dado que ya conocemos el número de pacientes en seguimiento, cuando se disponga del número total de determinaciones de INR que se han realizado en el Área será posible conocer el número de tiras por determinación en nuestros EAP y aplicarlo para la asignación.
La incorporación de nuevas herramientas en la implantación de un servicio puede suponer una dificultad añadida en el proceso. En este proyecto solo se incorporó un programa informático para ayudar en el cálculo de dosis. Por tanto, podemos decir que en la implantación de la TAO en esta Área la historia clínica ha sido la herramienta básica de gestión de los pacientes; es decir, la historia clínica del paciente es la que incorpora toda la información relevante para su proceso de atención3,7. El hecho añadido de que se tratara de una historia clínica informatizada (OMI-AP) disponible para todos los profesionales de los 42 EAP, ha facilitado de forma definitiva la obtención de todos los datos necesarios para la evaluación de los distintos aspectos de este servicio. Podemos concluir, por tanto, que la utilización de la historia clínica (herramienta habitual de trabajo del profesional y documento clínico de alto valor) como única y principal fuente de información es un valor añadido para el desarrollo de proyectos como este.
Otro de los puntos fuertes de este proyecto ha sido la formación. La elaboración de un protocolo en el que participaron activamente profesionales asistenciales, la difusión de forma individual de este documento y su desarrollo en las sesiones de autoformación de los EAP, con el apoyo de técnicos de la Unidad de Calidad, permitió un despliegue de máximos que de alguna forma parece haber impactado en el buen desarrollo del proyecto3.
Como puntos débiles habría que señalar que posiblemente hubiera sido positivo abordar de una manera más temprana y profunda las reticencias por parte de los profesionales, para haber evitado un cierto retraso en la implantación en algunos EAP y ciertas molestias a los pacientes. El grupo de trabajo que fue tan útil para superar estos problemas una vez iniciado el programa, podría haber sido incluso más útil al comienzo, con lo que hubiera permitido antagonizar resistencias desde el principio.
Desde el punto de vista de la gestión se ha producido la incorporación de un nuevo servicio en AP de una manera progresiva, pero ágil, contando con resistencias de algunos profesionales y en un contexto de sobrecarga asistencial a través de un procedimiento cuyas claves han sido:
- –
El rigor metodológico y la estratificación de los objetivos.
- –
La incorporación de mecanismos de evaluación autónomos, rápidos y fiables para el seguimiento de los objetivos planteados como irrenunciables: calidad y seguridad.
- –
El apoyo a los profesionales y la facilitación de herramientas prácticas para el desarrollo del proyecto una vez cumplidos los objetivos formativos.
- –
La eficaz coordinación de las distintas Unidades de la Gerencia y la identificación, por parte de los profesionales de los EAP, de los referentes para cada tipo de problema o necesidad surgida durante el proceso de descentralización.
- –
La definición de un responsable del Equipo Directivo, cuyas competencias de dirección y coordinación de todos los departamentos implicados eran reconocidas por el conjunto de la Organización, y el ejercicio simultáneo del abordaje técnico y las competencias directivas.
Los autores declaran no tener ningún conflicto de intereses.
Los autores agradecen la colaboración y ayuda de Juan José Muñoz González, Marcial Caboblanco Muñoz, Ana Pastor Rodríguez Moñino y Javier López Tortosa, miembros de la Gerencia de Atención Primaria del Área 11 de Madrid.